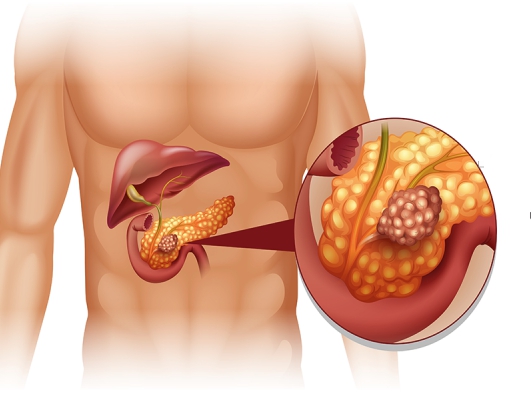
Заброс желчи в поджелудочную железу лечение
 Хронический панкреатит – хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости её протоков и значительное нарушение функций поджелудочной железы.
Хронический панкреатит – хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости её протоков и значительное нарушение функций поджелудочной железы.
Хронический панкреатит — достаточно частое заболевание: в разных странах заболеваемость хроническим панкреатитом составляет 5 – 7 новых случаев на 100 000 человек населения. При этом за последние 40 лет произошел примерно двукратный прирост заболеваемости панкреатитом. Это связано не только с улучшением способов диагностики хронического панкреатита, но и с увеличением употребления алкоголя в некоторых странах, усилением воздействия неблагоприятных факторов внешней среды, которые ослабляют различные защитные механизмы.
Острый и хронический панкреатит нередко рассматривают, как два отдельных заболевания. Дело в том. что у 60% больных острая фаза панкреатита остаётся нераспознанной или распознанной как пищевая токсикоинфекция, желчнокаменная болезнь и т.д. Поэтому становится понятным, что хронический панкреатит является исходом осторго.
Причины развития хронического панкреатита
Основные причины развития хронического панкреатита —алкогольный и билиарный (желчный) — чаще встречаются в развитых странах с высоким потреблением алкоголя, белка и жира.
Злоупотребление алкоголем (алкогольный панкреатит). Ведущая причина – от 40 до 95% всех форм панкреатита, в основном у мужчин. Распознать его природу трудно. При опросе больной часто заявляет, что пьёт «как все, не больше». Тем не менее пациент с алкогольным панкреатитом потребляет алкоголя существенно больше, чем рекомендуется современными медицинскими постулатами. Поджелудочная железа более чувствительна к алкоголю, чем печень (токсические дозы для печени больше доз для поджелудочной железы на 1/3). Тип алкогольных напитков (бытует миф, что дорогой алкоголь безвреден) и способ их употребления не имеет решающего влияния на развитие хронического панкреатита. Клинически выраженные проявления развиваются у женщин через 10— 12 лет, а у мужчин через 17 — 18 лет от начала систематического злоупотребления алкоголем.
Основные факторы, влияющие на развитие и обострения хронического алкогольного панкреатита:
Первое — это токсическое действие алкоголя. Даже после разового приёма большого количества алкоголя развиваются дегенеративные и гипоксические изменения в ткани поджелудочной железы. При продолжительном употреблении алкоголя образуются очаги некроза поджелудочной железы, образуются камни в пртоках железы.Кроме того алкоголь вызывает спазм сфинктера Одди (место впадения главного панкреатического протока в двенадцатиперстную кишку), тем самым препятсвуя нормальному оттоку сока поджелудочной железы. Но это еще не все. Злоупотребление алкоголя приводит к сгущению панкреатического сока, что так же способствует задержке его в протоках поджелудочной железы. При продолжении секреторной деятельности поджелудочной железы это приводит к прогрессирующему увеличению давления в протоках поджелудочной железы и её отёку.
Заболевания билиарной (желчевыводящей) системы
вызывают хронический панкреатит в 25 — 40% случаев, в основном у женщин. Билиарный хронический панкреатит связан с желчнокаменной болезнью (ЖКБ). Частые рецидивы билиарного панкреатита обычно возникают при миграции мелких и очень мелких камней. Особенно тяжелые и длительные обострения хронического панкреатита наблюдаются после проведения каменогонной терапии (назначения желчегонных препаратов).Болевые приступы развиваются не у всех больных, даже со сверхмелкими камнями, а у «гурманов», которые вкусными кушаньями провоцируют спазм желчного пузыря, сфинктера Одди и отёк поджелудочной железы. В качестве провокаторов чаще других выступают пироги с мясом, рыбой, грибами, свежие булочки, торты, шоколад, окрошка, солянка, шампанское, холодные шипучие напитки.
Заброс желчи в протоки поджелудочной железы
Нарушение функции печени при гепатите, циррозе приводит к продукции патологически измененной желчи, содержащей большое количество, свободных радикалов, которые при попадании с желчью в панкреатические протоки приводят к образованию камней и развитию воспаления.
Заболевания двенадцатиперстной кишки (ДПК) и большого дуоденального сосочка в развитии хронического панкреатита (БДС)
При патологии ДПК развитие хронического панкреатита часто связано с рефлюксом содержимого ДПК в протоки поджелудочной железы. Рефлюкс возникает при:
- Наличие недостаточности (гипотонии) – папиллиты, дивертикулиты, прохождение камня, нарушение моторики;
- Развитие дуоденального стаза (хронической дуоденальной непроходимости);
- Комбинации этих двух состояний.
Развитие хронического панкреатита может быть осложнением язвенной болезни – пенетрация язвы в поджелудочную железу (вторичный панкреатит).
Алиментарный фактор в развитии хронического панкреатита
Употребление жирной, жареной, острой пищи, низкое содержание белка в рационе (например, фиброз и атрофия поджелудочной железы и её выраженная секреторная недостаточность — наблюдается при циррозе печени, синдроме мальабсорбции).
Генетически обусловленные (наследственные) панкреатиты
Выделяют так называемый наследственный панкреатит – аутосомно-доминантный тип наследования с неполной пенетрантностью. Так же по сути наследственным является панкреатит при муковисцидозе.
Лекарственные панкреатиты
Встречаются редко. К числу панкреатоповреждающих факторов относят:
- Азатиоприн;
- Эстрогены;
- Глюкокортикостероиды;
- Сульфаниламиды;
- Нестероидные противовоспалительные (бруфен);
- Фуросемид;
- Тиазидные диуретики;
- Тетрациклин;
- Непрямые антикоагулянты;
- Циметидин;
- Метронидазол;
- Ингибиторы холинэстеразы.
Клиническая картина первичного хронического панкреатита.
Исходы хронического панкреатита
Клиническая картина хронического панкреатита характеризуется 3 основными синдромами:
- Болевой синдром при хроническом панкреатите;
- Синдром внешнесекреторной недостаточности поджелудочной железы (нарушение переваривания пищи, диарея);
- Синдром инкреторной недостаточности (нарушение секреции инсулина, сахарный диабет).
Болевой синдром при хроническом панкреатите
Боль — ведущий признак хронического панкреатита. Она ощущается преимущественно в левом боку, может иметь характер «опоясывающих» болей, т. е. захватывать весь левый бок с заходом на спину. Отличие болевого синдрома при остром панкреатите в том, что интенсивность болей такова, что больной корчится и не может даже разогнуться. Чаще такие приступы возникают после злоупотребления алкоголем, особенно низкого качества, или его суррогатами, содержащими большое количество токсических примесей. Однако эти приступы могут провоцироваться и приемом избыточного количества чрезмерно жирной или острой пищи.
Обострение хронического панкреатита характеризуется, во-первых, менее сильными болями, а во-вторых, как правило, такие болевые эпизоды повторяются периодически после погрешностей в диете или злоупотреблений алкоголем.
Чаще всего боли появляются после обильной еды, особенно жирной, жаренной, часто боли появляются натощак или через 3 — 4 часа после еды, что требует исключить язвенную болезнь двенадцатиперстной кишки. При голодании боли успокаиваются, поэтому многие больные мало едят и худеют.
Существует определённый суточный ритм болей: до обеда боли беспокоят мало, после обеда усиливаются (или появляются) и нарастают к вечеру.
Боли могут быть давящими, жгучими, сверлящими, значительно выражены боли в положении лёжа и уменьшаются в положении сидя с наклоном туловища вперёд.
Боль при хроническом панкреатите имеет разнообразное происхождение: она может быть связана с нарушением оттока панкреатического сока, увеличением объема секреции поджелудочной железы, ишемией органа, воспалением окружающей клетчатки, изменением нервных окончаний, сдавлением окружающих органов (желчных протоков, желудка, двенадцатиперстной кишки). В связи с этим первым шагом при лечении такого пациента является проведение тщательного обследования (ультразвуковое исследование, ФГДС, рентгенологическое исследование желудка и двенадцатиперстной кишки, компьютерная томография, эндоскопическое ультразвуковое исследование), которое может выявить некоторые осложнения панкреатита, например псевдокисты, стриктуры желчных протоков или заболевания, часто сочетающиеся с хроническим панкреатитом.
После предварительного обследования при отсутствии осложнений больным назначают высокую дозу панкреатических ферментов (креон, мезим-форте, панкреатин и т.д.). Чаще всего боль удается купировать при легкой степени тяжести хронического панкреатита, при отсутствии стеатореи, при преимущественном поражении паренхимы органа («болезнь мелких протоков»), а также у женщин.
Диспепсический синдром при панкреатите — гиперсаливация (повышенное слюноотделение), отрыжка воздухом или съеденной пищей, тошнота, рвота, отвращение к жирной пищи, вздутие живота, иногда изжога.
Похудание вызвано ограничением в еде из-за болей в животе + недостаточная выроботка ферментов поджелудочной железой.
Панкреатогенные поносы и синдромы нарушения всасывания в полости кишечника характерны для тяжёлых и длительно существующих форм хронического панкреатита с выраженным нарушением внешнесекреторной функции (когда функциональная способность поджелудочной железы 10% от исходной). Поносы обусловлены нарушениями выделения ферментов поджелудочной железы и кишечного пищеварения.
Ненормальный состав химуса раздражает кишечник и вызывает появление поноса. Характерно выделение большого количества зловонного кашецеобразного кала с жирным блеском (стеаторея) и кусочками непереваренной пищи.
При тяжёлых формах хронического панкреатита развиваются симптомы нарушения всасывания питательных веществ, что приводит к снижению массы тела, сухости кожи, полигиповитаминозу, обезвоживанию, электролитным нарушениям, анемии, в кале обнаруживаются крахмал, непереваренные мышечные волокна.
Инкреторная недостаточноть проявляется нарушением толерантности к глюкозе, в тяжелых случаях развивается инсулинпотребный сахарный диабет.
Этапы заболевания хроническим панкреатитом
В течение хронического панкреатита можно выделить этапы заболевания:
- начальный этап болезни протяженностью в среднем 1 — 5 лет (до 10 лет). Наиболее частое проявление — боль различной интенсивности и локализации: в верхней части правой половины живота при поражении головки поджелудочной железы, в эпигастральной области при поражении тела, в левом подреберье при поражении хвоста поджелудочной железы; боли опоясывающего характера связаны с парезом поперечно-ободочной кишки и встречаются нечасто. Диспепсический синдром если и наблюдается, то имеет явно сопутствующих характер и купируются при лечении первым.
- Развернутая картина болезни выявляется чаще позднее и продолжается в основном 5 — 10 лет. Основные проявления: боль; признаки внешнесекреторной недостаточности; элементы инкреторной недостаточности (повышение или понижение уровня сахара крови). Признаки внешнесекреторной недостаточности выходят на первое место.
- Осложненный вариант течения хронического панкреатита (в любом периоде). Стихание активного патологического процесса или развитие осложнений чаще возникает через 7-15 лет от начала болезни. У 2/3 больных наблюдается стихание патологического процесса за счет адаптации больного к хроническуму панкреатиту (алкогольная абстиненция, санация билиарной системы, соблюдение диеты), у 1/3 развиваются осложнения. Изменяется интенсивность болей, или их иррадиация, динамика под влиянием лечения.
Осложнения хронического панкреатита
- панкреатическая протоковая гипертензия (повышение давления в просвете главного панкреатического протока);
- кисты и псевдокисты поджелудочной железы;
- холестаз (застой желчи);
- инфекционные осложнения (воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния);
- обструкция ДПК;
- тромбоз портальной и селезеночной вен;
- подпечёночная портальная гипертензия;
- кровотечения (эрозивный эзофагит, синдром Мэллори-Вейса, гастродуоденальные язвы);
- выпотной плеврит;
- панкреатический асцит;
- гипогликемические кризы;
- абдоминальный ишемический синдром.
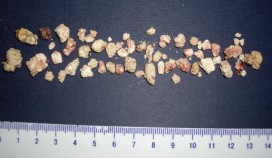
Камни удаленные из протока поджелудочной железы
Лечение хронического панкреатита
Лечением больных с неосложненным хроническим панкреатитом занимается терапевт- гастроэнтеролог, оно направлено на:
- устранение болевого синдрома,
- компенсацию экзокринной недостаточности,
- компенсацию эндокринной недостаточности.
Одной из главных проблем в лечении больных хроническим панкреатитом является своевременная диагностика осложнений и направление больного в специализированный хирургический гастроэнтерологический центр на консультацию и возможное оперативное лечение. Чем раньше больной получит квалифицированную помощь, тем больше шансов сохранить функцию поджелудочной железы и высокое качество жизни.
В свою очередь грамотная диагностика хронического панкреатита не возможна без квалифицированной оценки изменений паренхимы поджелудочной железы, ее протоковой системы врачами, а это возможно только в специализированных клиниках имеющих большой опыт в лечении панкреатита. Поэтому мы рекомендуем больным с панкретитом, неоднократно поступающим в стационар с обострением хронического панкреатита, либо с постоянным болевым синдромом, просить лечащего врача направить его на лечение в такую клинику, для избежание диагностических ошибок.
Возможности консервативного лечения в хронической фазе панкреатита ограничены; медикаментозные препараты, специфически влияющие на развитие хронического панкреатита, практически отсутствуют. Поэтому основные усилия должны быть направлены на смягчение болей, рациональную диетотерапию, коррекцию внешне- и внутрисекреторной недостаточности ПЖ, а также на устранение причин развития панкреатита путем купирования воспалительного процесса в желчных путях, борьбы с алкогольной зависимостью пациента.
Необходимость диетотерапии обусловлена снижением у больных хроническим панкреатитом массы тела, наличием авитаминоза; она является также важным средством профилактики обострений панкреатита. Наличие признаков внешнесекреторной недостаточности ПЖ (похудание, стеаторея, повышенное газообразование) требует проведения заместительной терапии современными препаратами с повышенным содержанием липазы, облегчающие коррекцию стеатореи и нарушенного всасывания жирорастворимых витаминов. Использование микрогранулированных препаратов в капсулах, защищенных специальным покрытием (Креон), предупреждает дезактивацию липазы в кислой среде желудка.
Прием ферментных и антисекреторных препаратов также обладаетпротивоболевым эффектом, так как повышая содержание протеаз в просвете начального отдела кишечника, позволяет снизить секрецию панкреатических ферментов и уменьшить давление в протоковой системе и тканях ПЖ.
Показания к хирургическому лечению хронического панкреатита
Осложнения панкреатита являются показанием к его оперативному лечению.
Для ликвидации осложнений выполняются прямые операции на поджелудочной железе. Арсенал их разнообразен, учитывает различные варианты поражения железы, но все они делятся на две большие группы – операции, направленные на дренирование главного панкреатического протока , и вторая группа – операции, направленные на резекцию фиброзных тканей самой поджелудочной железы.
Автор: к.м.н. Макаренко Александр Владимирович – заведующий отделением хирургии поджелудочной железы Российского центра функционалной хирургической гастроэнтерологии
Для получения более полной информации или очной консультации, с автором можно связаться по тел.+79615172073 или по электронной почте. ( medbaza23@mail.ru )
Источник
Поджелудочная железа – это важный орган, который относится одновременно к пищеварительной и эндокринной системам. Основная функция этого органа – секреторная. Поджелудочная синтезирует панкреатический сок, помогающий в переработке пищи, а внутренняя секреция реализуется в выработке таких гормонов, как инсулин и глюкагон. Любые сбои в ее работе негативно воздействуют на здоровье всего организма. Чаще всего диагностируют воспалительно-деструктивные процессы в поджелудочной железе, которые известны под общим названием панкреатит. Чтобы успешно вылечить болезнь, необходимо подбирать комплексную терапию. Желчегонные препараты при панкреатите – важная составляющая лечения.
Для чего назначаются желчегонные при воспалении поджелудочной железы?
Многие пациенты недоумевают, зачем при воспалении поджелудочной железы нужен прием препаратов желчегонного действия. Дело в том, что в теле человека все органы взаимосвязаны между собой. Связь есть и между такими элементами пищеварительной системы, как желчный пузырь, поджелудочная и печень. Поэтому применение желчегонных препаратов помогает восстановить функцию пораженного органа и облегчить процессы пищеварения.
Изучая происхождение панкреатита, ученые установили, что в большинстве случаев заболеванию предшествует застой желчи в желчевыводящих протоках. Физиологически предусмотрено, что желчь должна свободно попадать через фатеров сосочек в 12-перстную кишку и участвовать в процессе пищеварения. Но в силу различных причин (спазм, перекрытие желчным камнем) этот процесс может нарушаться. Выделенная печенью желчь попадает в протоки поджелудочной железы, вызывая воспаление тканей этого органа.
Принимая желчегонные препараты при панкреатите, очень важно следовать врачебным рекомендациям, а также придерживаться специального диетического питания.
Чаще всего панкреатит развивается на фоне:
- дискинезии (непроходимости) желчных протоков;
- гепатита;
- холецистита.
Назначение желчегонных препаратов при панкреатите оправдано тем, что при регулярном их применении они вызывают ряд положительных изменений в работе органов ЖКТ:
- улучшают пищеварение;
- предупреждают застой желчи;
- устраняют отечность;
- снижают нагрузку и давление на внутренние органы;
- облегчают секреторную нагрузку на поджелудочную.
Выбор препарата должен проводиться врачом, который учтет индивидуальные особенности организма и степень болезни пациента.
Желчегонные препараты при панкреатите
Все желчегонные лекарства при панкреатите, в зависимости от их фармакологического воздействия на организм, можно разделить на три большие группы:
- холекинетики;
- холеретики;
- холеспазмолитики.
Препараты этих групп могут быть как синтетическими, так и с содержанием компонентов животного происхождения. Их действие направлено на активизацию процессов синтеза и выведения желчи, что положительно сказывается на работе органов – соседей желчного пузыря.
Холеретики
Лечение поджелудочной железы проводится под контролем врача, ведь при неправильном выборе или применении препарата возможно появление неблагоприятных для здоровья побочных эффектов. Назначаются холеретики в тех случаях, когда необходимо увеличить секрецию желчи. Условно препараты данной группы по их происхождению можно разделить на несколько подгрупп:
- истинные холеретики, содержащие желчные кислоты, извлеченные из растительного и животного сырья;
- синтетического происхождения, которые получают в результате химических реакций;
- растительного происхождения, которые включают экстракты лекарственных растений;
- гидрохолеретики – препараты, которые активируют синтез желчи за счет водного компонента (щелочные минеральные воды).
Самым популярным и доступным представителем этой фармакологической группы является препарат Аллохол. Таблетки содержат экстракт свиной желчи и растительных компонентов (крапива, чеснок). Благодаря комплексному воздействию на организм препарат нормализует процессы выделения и выведения желчи, чем оказывает профилактику возникновения панкреатита.
К этой же группе лекарственных средств относятся Фламин и Холензим. Фламин является растительным препаратом, который воздействует на синтез желчи. Холензим – это комбинированное средство, в основе которого содержатся ферменты и сухая желчь животных. Терапия данным препаратом проводится с целью улучшения состояния и функции ЖКТ.
Холекинетики
Это группа препаратов, действие которых направлено на тонизирование стенок желчного пузыря и расслабление сфинктера, что приводит к улучшению выведения желчи. Они не увеличивают выработку желчи, но влияют на ее выведение.
Сорбитол, Маннитол, Ксилит, содержащие в качестве активных веществ производные фруктозы, обладают выраженным холекинетическим эффектом. К препаратам этой же группы относится Магнезия. Некоторые лекарства представлены в виде таблеток, но чаще всего для лечения используют инфузийные формы, которые вводят непосредственно в кровь путем внутривенного вливания.
Холеспазмолитики
Холеспазмолитики используют при панкреатите для того, чтобы убрать спазм мускулатуры, обезболить и устранить гипертонус желчного пузыря. Отлично при воспалении органов пищеварения снимает спазм Но-шпа, Максиган, Спазмалгон, Папаверин, Дротаверин. Эти препараты можно применять как перорально (таблетки), так и с помощью инъекций.
Если панкреатит сопровождается воспалением печени и желчного, то в качестве холеспазмолитического препарата используют Атропин, который вводят подкожно.
Прочие медикаменты
Для лечения хронического панкреатита применяют не только желчегонные препараты, но и лекарства для нормализации секреторной функции органа и снятия нагрузки на него. С этой целью применяют ферментные средства (Панкреатин, Панкреазим, Мезим, Креон).
Для купирования болевого синдрома используют анальгетики и спазмолитики (Но-шпа, Анальгин, Платифиллин).
При острой форме панкреатита рекомендовано уложить пациента, приложить ему холод на область левого подреберья, вызвать бригаду скорой помощи. Ни в коем случае не стоит прибегать к самолечению, которое может иметь негативные последствия для жизни пациента.
Если хронический панкреатит сопровождается дискинезией и хроническим гепатитом, то целесообразно применять гомеопатические препараты вроде Галстены и гепатопротекторы (Карсил, Дарсил, Гепабене).
Важные моменты при приеме желчегонных
При заболеваниях органов пищеварения прием лекарственных препаратов связан со временем трапезы. Так, прием желчегонных подчиняется важным правилам:
- все препараты этой группы принимают перед едой;
- суточную дозу лекарственного средства разделить на кратность приемов пищи;
- лекарство запивать достаточным количеством питьевой воды;
- обязательно после приема лекарственного средства поесть в течение 30 минут;
- длительность терапии и дозу препарата необходимо согласовать с лечащим врачом;
- стандартный курс лечения длится от 4 до 8 недель;
- профилактические курсы проводятся весной и осенью, в период сезонного обострения.
При появлении тревожных симптомов необходимо срочно обратиться к врачу для проведения дифференциальной диагностики. Похожую симптоматику имеют проявления болезни Крона, желчнокаменная болезнь, гастрит, язвенное поражение ЖКТ.
Особенности назначения детям
При панкреатите у детей применяют препараты растительного происхождения, которые мягко воздействую на органы ЖКТ. С раннего возраста разрешены к применению такие лекарства, как Аллохол, Галстена, Холафлукс, Холагогум, Фламин.
Для пациентов младшего возраста доза лекарства рассчитывается исходя из веса тела. Поэтому подбирать препарат и дозировку должен врач, учитывая индивидуальные особенности и возраст больного.
Лечение при беременности
Беременным женщинам желчегонные при панкреатите назначают с особой осторожностью, ведь некоторые из них могут воздействовать на плод.
Часто воспаление поджелудочной развивается на поздних сроках беременности, когда растущий плод сдавливает внутренние органы, затрудняя процесс желчевыделения.
Самыми безопасными методами лечения беременных женщин является применение щелочных минеральных вод, отвара шиповника и травяных сборов. При неэффективности этих средств целесообразно применять желчегонные препараты растительного происхождения, которые не имеют воздействия на развивающийся плод. К таким лекарствам относят Холосас, Галстену, Аллохол. Перед началом лечения необходимо проконсультироваться с гинекологом, ведущим беременность.
Альтернативное лечение травами
Помимо аптечных препаратов, наладить работу органов ЖКТ помогают растительные средства. Их можно применять как в виде монотерапии, так и в составе комплексной терапии. Многие травы эффективно работают в качестве готовых желчегонных сборов.
Многие травники советуют принимать семя льна для нормализации функции поджелудочной железы. Это средство действительно положительно влияет на пищеварительную систему, но только в качестве профилактического средства в период ремиссии.
При обострении панкреатита семена льна категорически запрещены к применению.
Одним из самых эффективных желчегонных сборов является следующий рецепт. Для приготовления берут в равных частях вахту трехлистную и полынь горькую. Листья растений заливают кипятком, настаивают 30-40 минут, процеживают и принимают по 1 столовой ложке трижды в день до приема пищи.
Еще одним эффективным травяным сбором, который можно купить в аптеке в готовом виде или приготовить самостоятельно, является следующий:
- экстракт бессмертника;
- трава мяты перечной;
- листья эвкалипта;
- трава тысячелистника.
Все ингредиенты смешивают в одинаковой пропорции и хранят в сухой стеклянной таре. Для приготовления лечебного отвара берут 3 столовые ложки сбора, кипятят в 500 мл воды, настаивают 40 минут, процеживают и принимают по ½ стакана трижды в день до приема пищи.
Источник