Рак щитовидной железы симптомы диагностика лечение
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 28 августа 2017;
проверки требуют 14 правок.
Метастатическое поражение лимфатического узла при папиллярном раке щитовидной железы. Микрофотография.
Рак щитовидной железы — злокачественная опухоль щитовидной железы, развивающаяся из фолликулярных или из С-клеток.
Типы рака щитовидной железы[править | править код]
В зависимости от гистопатологического строения, классифицируют как папиллярный, фолликулярный, медуллярный и анапластический.[3] Наиболее часты папиллярные и фолликулярные карциномы. Фолликулярный и папиллярный раки щитовидной железы относят к высокодифференцированным формам. При выявлении этих типов карцином на ранних стадиях прогноз благоприятный до 90 % случаев.
Медуллярный рак является более агрессивным, чем папиллярный и фолликулярный, что проявляется метастазированием в локорегионарные лимфатические узлы шеи на ранних стадиях заболевания. Пятилетняя выживаемость при данной разновидности рака колеблется на уровне 70-80 %, десятилетняя — 60-70 %, двадцатилетняя — 40-50 %. Уровень выживаемости у больных до 40 лет выше, чем после 40.
Анапластический рак щитовидной железы является крайне агрессивной карциномой: быстрорастущий и плохо отвечающий на проводимое лечение. Анапластический рак щитовидной железы характеризуется быстрым метастазированием в окружающие ткани и органы, неблагоприятным прогнозом и коротким сроком жизни больного после выявления данного заболевания (в среднем до 1 года).
Симптомы[править | править код]
В большинстве случаев РЩЖ протекает бессимптомно. Наиболее часто первый признак рака щитовидной железы — это появление узлового образования в области щитовидной железы или увеличение шейных лимфоузлов. Однако узлы щитовидной железы встречаются у многих взрослых, и менее 5 % из числа узлов являются злокачественными. Иногда первый признак заболевания — это увеличенный лимфатический узел. Более поздними признаками являются боль в передней части шеи и изменение голоса.
Обычно рак щитовидной железы выявляется у лиц с нормальной функцией щитовидной железы, но признаки гипертиреоза или гипотиреоза могут сочетаться с более крупной или метастатической хорошо дифференцированной опухолью.
Узловые образования щитовидной железы являются предметом особой озабоченности при выявлении у лиц младше 20 лет.
В этом возрасте наличие доброкачественных узлов менее вероятно, поэтому вероятность их злокачественности намного выше.
Диагностика[править | править код]
Клиническую оценку узлов щитовидной железы проводят с помощью к тонкоигольной аспирационной пункционной биопсии (ТАПБ) под контролем УЗИ, а при неинформативной ТАПБ посредством открытой инцизионной биопсии с последующим гистологическим исследованием образца ткани из подозрительного на рак образования.
После обнаружения узла во время физикального исследования необходима консультация эндокринолога или эндокринного хирурга. Наиболее распространено проведение ультразвуковой диагностики для подтверждения наличия узла и оценки состояния всей железы, а также для оценки размеров узла в динамике. Измерение тиреотропного гормона и антитиреоидиных антител поможет решению вопроса, является ли это функциональное заболевание щитовидной железы, например тиреоидит Хашимото — известная причина доброкачественного узлового зоба.[4]Также используют сцинтиграфический метод диагностики.
Микрофотография (сильное увеличение) папиллярной карциномы щитовидной железы, показывающая диагностические черты (просветление ядра и перекрытие ядер). Окраска гематоксилином и эозином.
Биопсия с помощью аспирации тонкой иглой[править | править код]
Тонкоигольная аспирационная пункционная биопсия, ТАПБ— один из основных методов диагностики рака щитовидной железы. Это наиболее оправдывающий затраты, чувствительный и точный тест.[5][6][7][8] Обычно ТАПБ проводится под контролем УЗИ, что позволяет пунктировать узловые образования от 3 мм в наибольшем диаметре и получать достаточное количество клеток щитовидной железы для дальнейшего микроскопического анализа. При сомнительном или неинформативной ТАПБ рекомендована открытая биопсия подозрительного узла с проведением экспресс-патогистологического исследования (Экспресс-ПГИ).
Исследования крови[править | править код]
Помимо биопсии необходимо проведение исследования крови. Наличие определенных онкомаркеров указывает на вероятность наличия той или иной формы рака щитовидной железы. При подозрении на медуллярный рак щитовидной железы необходимо проведение анализа крови на тиреокальцитонина — гормон, продуцирующийся парафолликулярными клетками, а также тест на уровень раковоэмбрионального антигена. Разработка и внедрение специфических маркеров для диагностики других форм рака щитовидной железы продолжается.[9]
Также для общей диагностики могут проводиться исследования уровней гормонов, естественным образом присутствующих в организме. Например, это тиреотропный гормон (ТТГ), тироксин (Т4) и трийодтиронин (Т3). Иногда проводят исследования антищитовидных антител в сыворотке, так как они могут указать на аутоиммунное заболевание щитовидной железы, часто сопровождающее папиллярный рак щитовидной железы.[10]
Также при подозрении на медуллярный рак должен проводиться анализ крови для определения мутаций протоонкогена RET, в том числе у родственников таких пациентов, что позволяет выявлять генетическую предрасположенность к данному виду карциномы щитовидной железы.[11]
Инструментальная диагностика[править | править код]
В большинстве случаев рак щитовидной железы протекает без явной симптоматики и характеризуется наличием узловых образований в щитовидной железе или увеличенными лимфатическими узлами шеи, которые можно выявить с помощью ультразвукового исследования УЗИ или при обычной пальпации. Другие методы исследования, например, рентгенография, ПЭТ, МРТ применяются при подозрении на отдаленные метастазы.
При проведении УЗИ подозрительными являются узлы, мало отражающие УЗ-волну, с неровным контуром, с микрокальцификациями или с высокими уровнями кровотока внутри узла.[12] Менее подозрительны узлы, сильно отражающие УЗ-волну, образования с «хвостами кометы» от коллоида, отсутствием кровотока, наличием ореола или отчетливой ровной границы.
Сканирование щитовидной железы с помощью радиофармпрепарата технеция-MIBI может применяться при подозрении на радиойоднечувствительные метастазы или медуллярный рак щитовидной железы.
Патоморфологическая классификация рака щитовидной железы[править | править код]
Раки щитовидной железы классифицируют согласно их патогистологическим характеристикам.[13][14] Различают следующие варианты (частота встречаемости разных подтипов может показывать местную вариацию):
- Папиллярный рак щитовидной железы до 75 %
- Фолликулярный рак щитовидной железы до 15 %
- Медуллярный рак щитовидной железы до 8 %[15]
- Анапластический рак щитовидной железы менее, чем 5 %
- Другие: лимфома щитовидной железы, сквамозноклеточная карцинома щитовидной железы, различные виды сарком щитовидной железы
Фолликулярный и папиллярный типы классифицируют как «высокодифференцированный рак щитовидной железы».[16]
Эти типы имеют более благоприятный прогноз, чем медуллярный и недифференцированные типы.[17]
Лечение рака щитовидной железы[править | править код]
Хирургическое[править | править код]
Основным методом лечения рака ЩЖ является хирургическое вмешательство – тиреоидэктомия. Эта операция подразумевает частичное или полное удаление ткани органа. В зависимости от формы рака, стадии его развития, наличия метастазов и других прогностических признаков рассматриваются различные объемы операции.
- Тотальная тиреоидэктомия – полное удаление щитовидной железы. После такого лечения для нормализации гормонального фона пациенту назначается пожизненная заместительная гормонотерапия.
- Субтотальная тиреоидэктомия – удаление практически всей тиреоидной ткани, за исключением небольшого здорового участка. Если до операции у пациента отмечался гипертиреоз, то в большинстве случаев после хирургического вмешательства оставшийся участок ЩЖ способен продуцировать достаточное количество гормона, поэтому заместительная гормональная терапия не требуется.
- Гемитиреоидэктомия – иссечение одной доли ЩЖ. Такое вмешательство является наиболее щадящим при раке, но может использоваться только при своевременном обращении в клинику.
В ходе операции могут удаляться регионарные лимфоузлы (лимфодиссекция шеи) при наличии или при подозрении на наличие метастазов. При рецидиве могут потребоваться дополнительные операции для удаления метастатических очагов в лимфоузлах шеи и средостения.
Радиойодтерапия[править | править код]
Поскольку клетки рака щитовидной железы (за исключением клеток медуллярного, анапластического рака) способны поглощать и накапливать йод, после полного удаления органа при папиллярной и фолликулярной карциноме может быть также применен метод лечения радиоактивным йодом (РЙТ — радиойодная терапия). Это вещество представлено либо капсулами, либо безвкусным раствором, который пациент должен выпить. После попадания в организм молекулы радиоактивного йода накапливаются в тиреоцитах, а также в метастазах и уничтожают их в большинстве случаев. При радиойодрезистентных опухолях — радиойодтерапия неэффективна. В соответствии с современными представлениями лечение прямым облучением ЩЖ обычно малоэффективно как на предоперационной, так и на послеоперационной стадиях. А вот радиойодтерапия показывает хорошие результаты и значительно улучшает прогноз.
Супрессивная ТТГ-терапия[править | править код]
После операции больному также проводится гормональная терапия с целью понижения уровня, естественно вырабатываемого гипофизом гормона ТТГ (тиреотропного гормона), с целью снижения стимуляции тиреоцитов, которые могут оставаться после оперативного лечения и радиойодтерапии.[18]
Таргетная терапия[править | править код]
Для терапии метастатического, местнораспространенного, радиойодрефрактерного высокодифференцированного рака щитовидной железы применяется терапия препаратами Сорафениб, Ленватиниб.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Hu MI, Vassilopoulou-Sellin R, Lustig R, Lamont JP. «Thyroid and Parathyroid Cancers» in Pazdur R, Wagman LD, Camphausen KA, Hoskins WJ (Eds) Cancer Management: A Multidisciplinary Approach. 11 ed. 2008.
- ↑ Bennedbaek FN, Perrild H, Hegedüs L (1999). «Diagnosis and treatment of the solitary thyroid nodule. Results of a European survey». Clin. Endocrinol. (Oxf) 50 (3): 357-63. doi:10.1046/j.1365-2265.1999.00663.x. PMID 10435062. https://www.blackwell-synergy.com/openurl?genre=article&sid=nlm:pubmed&issn=0300-0664&date=1999&volume=50&issue=3&spage=357 Архивировано 18 января 2013 года..
- ↑ Аветисьян И.Л., Самойлов А.А., Гульчий Н.В., Яровой А.О. Аспирационная биопсия щитовидной железы: клинические аспекты цитологических исследований (рус.) // Український медичний часопис : журнал. — 2002. — Т. 3, № 29. — С. 121—126. (рус.)
- ↑ Ravetto C, Colombo L, Dottorini ME (2000). «Usefulness of fine-needle aspiration in the diagnosis of thyroid carcinoma: a retrospective study in 37,895 patients». Cancer 90 (6): 357-63. doi:10.1002/1097-0142(20001225)90:6<357::AID-CNCR6>3.0.CO;2-4. PMID 11156519.
- ↑ Hamberger, B (1982). «Fine-needle aspiration biopsy of thyroid nodules. Impact on thyroid practice and cost of care». Am J Med 73: 381—384. PMID 7124765.
- ↑ Mazzaferri (1993). «Management of a Solitary Thyroid Nodule». N Engl J Med 328: 553-9. PMID 8426623.
- ↑ Sofiadis A., Dinets A., Orre L.M., Branca R.M., Juhlin C.C., Foukakis T., Wallin G., Höög A., Hulchiy M., Zedenius J., Larsson C., Lehtiö J. Proteomic study of thyroid tumors reveals frequent up-regulation of the Ca2+ -binding protein S100A6 in papillary thyroid carcinoma. (англ.) // Thyroid. : journal. — 2010. — October (vol. 20, no. 10). — P. 1067—1076. — doi:10.1089/thy.2009.0400.. — PMID 20629554.
- ↑ Дінець А. В., Фомін П. Д., Гульчій М. В., Олійник О. Б., Цимбалюк С. М., Белан М. В. Клініко-морфологічні особливості папілярної мікрокарциноми щитоподібної залози на фоні хвороби Грейвса. Український медичний частопис. — 2012. // № 3 (89) — с.136-138. [1].
- ↑ Dinets A., Hulchiy M., Sofiadis A., Ghaderi M., Höög A., Larsson C., Zedenius J. Clinical, Genetic and Immunohistochemical Characterization of 70 Ukrainian Adult Cases with Post-Chornobyl Papillary Thyroid Carcinoma. (англ.) // European Journal of Endocrinology (англ.)русск. : journal. — 2012. — Vol. 166. — P. 1049—1060. — doi:10.1530/EJE-12-0144. — PMID 22457234.
- ↑ Wong KT, Ahuja AT (2005). «Ultrasound of thyroid cancer». Cancer Imaging 5: 157-66. doi:10.1102/1470-7330.2005.0110. PMID 16361145.
- ↑ «Thyroid Cancer Treatment — National Cancer Institute». https://www.cancer.gov/cancertopics/pdq/treatment/thyroid/HealthProfessional/page2. Retrieved on 2007-12-22.
- ↑ «Thyroid cancer». https://cancerweb.ncl.ac.uk/cancernet/101252.html#2_CELLULARCLASSIFICATION Архивировано 20 декабря 2007 года.. Retrieved on 2007-12-22.
- ↑ Schlumberger M, Carlomagno F, Baudin E, Bidart JM, Santoro M (2008). «New therapeutic approaches to treat medullary thyroid carcinoma». Nat Clin Pract Endocrinol Metab 4 (1): 22-32. doi:10.1038/ncpendmet0717. PMID 18084343.
- ↑ Nix P, Nicolaides A, Coatesworth AP (2005). «Thyroid cancer review 2: management of differentiated thyroid cancers». Int. J. Clin. Pract. 59 (12): 1459-63. doi:10.1111/j.1368-5031.2005.00672.x. PMID 16351679. https://www.medscape.com/viewarticle/518396.
- ↑ Nix PA, Nicolaides A, Coatesworth AP (2006). «Thyroid cancer review 3: management of medullary and undifferentiated thyroid cancer». Int. J. Clin. Pract. 60 (1): 80-4. doi:10.1111/j.1742-1241.2005.00673.x. PMID 16409432. https://www.blackwell-synergy.com/openurl?genre=article&sid=nlm:pubmed&issn=13685031&date=2006&volume=60&issue=1&spage=80 (недоступная ссылка).
- ↑ Гульчий Н. В., Динец А. В. Особенности гормональной терапии после операций по поводу рака щитовидной железы. Международный эндокринологический журнал // № 1 (42).- 2012. — с. 98-105.
Ссылки[править | править код]
- Диагностика рака щитовидной железы, обучающий фильм
- Современная классификация рака щитовидной железы, стандарты его диагностики и лечения
- Повышение экспрессии белка PIGU снижает резистентность к йодотерапии
Новообразования эндокринной системы | |||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Множественная эндокринная неоплазия синдром Вермера (МЭН-I) синдром Сиппла (МЭН-IIa) синдром Горлина (МЭН-IIb, МЭН-III) | |||||||||||||||||||||||
| |||||||||||||||||||||||
| |||||||||||||||||||||||
| |||||||||||||||||||||||
Источник
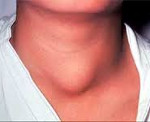
Рак щитовидной железы – злокачественное узловое образование, развивающееся из фолликулярного или парафолликулярного (С-клеток) эпителия щитовидной железы. Различают фолликулярный, папиллярный, медуллярный, анапластический рак и лимфому щитовидной железы, а также ее метастатические поражения. Клинически рак щитовидной железы проявляется затруднением глотания, чувством сдавления и болью в горле, осиплостью, кашлем, похуданием, слабостью и потливостью. Диагностика проводится по данным УЗИ, МРТ и сцинтиграфии щитовидной железы. Однако основным критерием является обнаружение раковых клеток в материале, полученном при тонкоигольной биопсии железы.
Общие сведения
Частота распространенности рака щитовидной железы (РЩЖ) составляет около 1,5% от всех злокачественных опухолей прочих локализаций. РЩЖ чаще встречается у женщин после 40-60 лет (в 3,5 раза чаще, чем у мужчин). После Чернобыльской катастрофы частота заболеваемости раком щитовидной железы значительно возросла, особенно среди детей, щитовидная железа которых гораздо чувствительнее к накоплению радиоактивного йода. При отсутствии воздействия радиации уровень заболеваемости тиреоидным раком увеличивается с возрастом.
Особенностями течения РЩЖ является стертость клинической картины, безболезненность пальпируемых узлов, раннее метастазирование в лимфоузлы и другие органы (при некоторых формах рака). Доброкачественные узловые образования щитовидной железы встречаются значительно чаще злокачественных (90%-95% и 5%-10% соответственно), что требует проведения тщательной дифференциальной диагностики.
Рак щитовидной железы
Причины РЩЖ
Исследования подтверждают, что рак щитовидной железы в 80% случаев развивается на фоне уже имеющегося зоба, и его частота в 10 раз выше в эндемичных по зобу районах. Также развитию онкологии способствует ряд факторов повышенного риска:
- наличие хронических воспалительных процессов в щитовидной железе;
- длительные воспалительные или опухолевые процессы половой сферы и молочных желез;
- наследственная предрасположенность к дисфункции и опухолям желез внутренней секреции;
- общее или местное (области головы и шеи) рентгеновское или ионизирующее облучение, особенно в детском и подростковом возрасте;
- аденома щитовидной железы, расценивающаяся как предраковое заболевание;
- ряд наследственных генетических состояний (семейный полипоз, синдром Гарднера, болезнь Коудена, семейные формы медуллярной карциномы щитовидной железы и др.);
- состояния, связанные с изменением гормонального баланса в женском организме (климакс, беременность, лактация). Чаще в развитии рака щитовидной железы играет роль взаимное сочетание ряда факторов.
Классификация
Согласно международной классификации опухолевых образований щитовидной железы выделяются: эпителиальные опухоли доброкачественного и злокачественного характера, а также неэпителиальные опухоли. По гистологическим формам выделяют следующие виды рака щитовидной железы: папиллярный (около 60-70%), фолликулярный (15-20%), медуллярный (5%), анапластический (2-3%), смешанный (5-10%), лимфома (2-3%).
В основе классификации РЩЖ по международной системе TNM лежит критерий распространенности опухоли в железе и наличие метастазов в лимфоузлах и отдаленных органах, где:
Т — распространенность рака в щитовидной железе:
- T0 — при операции наличия первичной опухоли в щитовидной железе не обнаружено
- T1 — опухоль в наибольшем диаметре до 2 см, не распространяющаяся за границы щитовидной железы (т.е. не прорастающая в ее капсулу)
- T2 — опухоль >2 см, но
- T3 — опухоль > 4 см в наибольшем диаметре, не распространяющаяся за границы щитовидной железы или опухоль меньшего диаметра, с прорастанием в ее капсулу
- T4 — данная стадия рака щитовидной железы делится на 2 подстадии:
- T4a — опухоль, имеющая любой размер с прорастанием капсулы щитовидной железы, подкожных мягких тканей, гортани, трахеи, пищевода или возвратного гортанного нерва
- T4b — опухоль с прорастанием предпозвоночной фасции, сонной артерии или загрудинных сосудов;
N — наличие или отсутствие регионарных метастазов:
- NX — метастазирование опухоли в шейные лимфоузлы оценить невозможно
- N0 — регионарные метастазы отсутствуют
- N1 — определяются регионарные метастазы (в паратрахеальные, претрахеальные, преларингеальные, боковые шейные, загрудинные лимфоузлы);
М – наличие или отсутствие метастазов в отдаленные органы:
- MX — отдаленное метастазирование опухоли оценить невозможно
- M0 — отдаленные метастазы отсутствуют
- M1 — определяются отдаленные метастазы
Классификация рака щитовидной железы по системе TNM используется для стадирования опухоли и прогнозирования ее лечения. В развитии неоплазии выделяют четыре стадии (от наиболее до наименее благоприятной):
- Стадия I – опухоль расположена локально, капсула щитовидной железы не деформирована, метастазы отсутствуют
- Стадия IIа — единичная опухоль, деформирующая железу или множественные узлы без метастазов и деформации капсулы
- Стадия IIб – наличие опухоли с односторонними метастатическими лимфоузлами
- Стадия III – опухоль, прорастающая капсулу или сдавливающая соседние органы и ткани, а также наличие двустороннего поражения лимфоузлов
- Стадия IV – опухоль с прорастанием в окружающие ткани или органы, а также опухоль с метастазами в ближайшие и (или) отдаленные органы.
Рак щитовидной железы может быть первичным (если опухоль изначально возникает в самой железе) или вторичным (если опухоль прорастает в железу из соседних органов).
Виды рака щитовидной железы
Папиллярный рак щитовидной железы составляет до 70% и более всех случаев злокачественных новообразований щитовидной железы. Микроскопически папиллярные карциномы имеют множественные сосочкообразные выступы, что и определило их название (от лат. «papilla» — сосочек). Опухоль развивается крайне медленно, чаще возникает в одной из долей желез, и лишь у 10-20% пациентов встречается двустороннее поражение. Несмотря на медленный рост папиллярная карцинома щитовидной железы часто метастазирует в шейные лимфоузлы. Прогноз при папиллярном раке щитовидной железы относительно благоприятен: большинство пациентов имеют высокий процент 25-летней выживаемости. Значительно отягощает прогноз метастазирование рака в лимфоузлы и отдаленные органы, возраст пациентов старше 50 и моложе 25 лет, размер опухоли >4 см.
Фолликулярный рак щитовидной железы – второй по частоте возникновения вид злокачественной опухоли щитовидной железы, встречающийся в 5-10% случаев. Развивается из фолликулярных клеток, составляющих нормальную структуру щитовидной железы. Патогенетически возникновение фолликулярного рака щитовидной железы связано с нехваткой йода в пище. В большинстве случаев данный вид рака не распространяется за пределы железы, реже встречаются метастазы в лимфоузлы, кости и легкие. Прогноз по сравнению с папиллярной морфологической формой рака менее благоприятен.
Анапластический рак щитовидной железы – редкая форма злокачественной опухоли, имеющая тенденцию к стремительному росту, поражению структур шеи и распространению в организме с крайне неблагоприятным прогнозом для жизни. Обычно развивается у пожилых пациентов на фоне длительно наблюдаемого узлового зоба. Быстрый рост опухоли с нарушением функций структур средостения (удушьем, затруднением при глотании, дисфонией) и прорастанием близлежащих органов приводит к развитию летального исхода в течение года.
Медуллярный рак щитовидной железы (карцинома) – форма злокачественной опухоли, развивающаяся из парафолликулярных (С-клеток) железы и составляющая около 5% случаев. Еще до выявления первичной опухоли в щитовидной железе может метастазировать в лимфоузлы, печень и легкие. В крови пациента определяются раковоэмбриональный антиген и повышенный кальцитонин, синтезируемые опухолью. Течение медуллярного рака щитовидной железы более агрессивное по сравнению с фолликулярным и папиллярным раком, с ранним развитием метастазов в близлежащих лимфоузлах и распространением на мышцы, трахею, легкие и другие органы.
Лимфома щитовидной железы – опухоль, развивающаяся из лимфоцитов на фоне аутоиммунного тиреоидита либо самостоятельно. Наблюдается быстрое увеличение размеров щитовидной железы с вовлечением лимфоузлов и симптомами сдавления средостения. Лимфома хорошо поддается лечению ионизирующей радиацией.
Метастазы злокачественных опухолей иных локализаций в щитовидную железу встречаются редко. Метатстатическое поражение щитовидной железы наблюдается при меланоме, раке желудка, молочной железы, легких, кишечника, поджелудочной железы, лимфомах.
Симптомы рака щитовидной железы
Обычно жалобы пациентов связаны с появлением узловых образований в области ЩЖ или увеличение шейных лимфоузлов. По мере роста опухоли развиваются симптомы сдавления структур шеи: осиплость голоса, нарушение глотания, одышка, кашель, удушье, боли. У пациентов отмечается потливость, слабость, снижение аппетита, потеря веса.
У детей течение рака щитовидной железы относительно медленное и благоприятное. У молодых пациентов отмечается предрасположенность к лимфогенному метастазированию опухоли, у более старших лиц – к прорастанию окружающих органов шеи. У пожилых пациентов более выражены общие признаки, наблюдается стремительное прогрессирование патологии, преобладание высокозлокачественных форм рака щитовидной железы.
Диагностика
При пальпации щитовидной железы обнаруживаются единичные или множественные, меньшей или большей величины узлы плотной консистенции, спаянные с окружающими тканями; ограниченная подвижность железы, бугристость поверхности; увеличение лимфоузлов. Инструментальная диагностика включает:
- УЗИ щитовидной железы. Выявляется размер и количество узлов в щитовидной железе. Однако по УЗИ доброкачественные образования и рак щитовидной железы трудно различимы, что требует использования дополнительных методов визуализации железы.
- Томографию. С помощью магнитно-резонансной томографии возможна дифференциация рака щитовидной железы от доброкачественного узлового образования. Компьютерная томография щитовидной железы дает возможность уточнить стадию заболевания. Основным методом верификации рака является тонкоигольная биопсия щитовидной железы с последующим гистологическим исследованием биоптата.
- Радионуклидное исследование. Проведение сцинтиграфии щитовидной железы малоинформативно в плане дифференциальной диагностики доброкачественного или злокачественного характера опухоли, однако, позволяет уточнить степень распространенности (стадию) опухолевого процесса. В ходе исследования введенный внутривенно радиоактивный йод накапливается в узлах щитовидной железы и окружающих тканях. Узлы, поглощающие большое количество радиоактивного йода, определяются по сканограммам как «горячие», меньшее – «холодные».
Для пациентов с раком щитовидной железы характерны анемия, ускорение СОЭ, изменение функции щитовидной железы (повышение или снижение). При медуллярной форме рака в крови увеличивается уровень гормона кальцитонина. Повышение уровня белка щитовидной железы тиреоглобулина может свидетельствовать о рецидиве злокачественной опухоли.

КТ шеи. Инвазивная опухоль щитовидной железы (красная стрелка) с прорастанием в трахею (синяя стрелка).
Лечение рака щитовидной железы
При выборе метода лечения РЩЖ учитывают тип опухоли, стадию и общее состояние пациента. Сегодня эндокринология имеет в своем арсенале несколько эффективных способов борьбы с раком щитовидной железы. Лечение может включать операцию, терапию радиоактивным йодом или гормонами, химиотерапию, облучение. Использование комбинации двух и более методов позволяет достичь высокого процента излечения при раке щитовидной железы.
- Хирургическое лечение. Наиболее радикальным является проведение хирургического удаления щитовидной железы — субтотальной и тотальной тиреоидэктомии. При раке щитовидной железы I-II степени с локализацией опухоли в пределах одной доли ограничиваются ее удалением вместе с перешейком и подозрительными участками другой доли. Расширенная тиреоидэктомия, включающая удаление мышц шеи, иссечение яремной вены, регионарных лимфоузлов и жировой подкожной клетчатки показана при III-IV стадии рака щитовидной железы.
- Радиойодтерапия. В дополнение к операции назначается курс лечения радиоактивным йодом I-131 (от 50 до150 мКи), разрушающим метастазы рака щитовидной железы и остатки тиреоидной ткани после оперативного вмешательства. Терапия радиоактивным йодом наиболее эффективна при метастазах рака щитовидной железы в легкие и может привести к их полному исчезновению.
- Противоопухолевая терапия. Возникновение рецидивов опухоли контролируется исследованием уровня тиреоглобулина в крови. При прогрессирующем метастазировании рака щитовидной железы используется внешнее облучение. Лучевая и химиотерапия используются для паллиативного лечения распространенного опухолевого процесса.
После операции по поводу рака щитовидной железы необходимо проведение периодического повторного обследования для исключения рецидивов и метастазов опухоли, включающее в себя рентгенографию легких, УЗИ щитовидной железы, сцинтиграфию, исследование уровня тиреоглобулина в крови и др. После частичной или тотальной тиреоидэктомии необходим прием тиреоидных гормонов (тироксина) для поддержания концентрации ТТГ в пределах нижней границы нормы и снижения вероятности рецидива рака щитовидной железы.
Прогноз
Прогноз определяется стадией рака щитовидной железы, на которой начато проведение лечения, а также гистологической структурой опухоли. Вероятность излечения рака щитовидной железы при ранней диагностике и умеренной степени злокачественности опухоли достигает 85-90%.
Неудовлетворительный прогноз наблюдается при лимфоме и анапластической форме тиреоидного рака: летальность в течение полугода от начала заболевания близка к абсолютному значению. Высокой степенью злокачественности отличается течение медуллярного рака, который рано метастазирует в отдаленные органы.
Менее агрессивным по прогностическому значению является фолликулярный рак щитовидной железы, наиболее доброкачественное течение имеют папиллярная и смешанные формы. Течение рака щитовидной железы более благоприятно у лиц зрелого возраста, менее – у людей старше 60 и моложе 20 лет.
Профилактика
Широкая профилактика рака щитовидной железы предполагает устранение нехватки йода за счет употребления йодированной соли и морепродуктов, проведение рентгенологического облучения головы и области шеи строго по показаниям. Важной частью профилактики служит своевременное лечение тиреоидной патологии, динамическое наблюдение у эндокринолога пациентов групп риска: имеющих патологию щитовидной железы, проживающих на территории с йододефицитом, подвергшихся облучению, имеющих семейные случаи медуллярного рака щитовидной железы.
Источник