Парез плечевого сустава симптомы лечение
Содержание
Плечевое сплетение образуется нижнешейными и верхнегрудным корешками (5-й шейный — 1-й грудной). Пучки сплетения проходят между передней и средней лестничными мышцами, затем между ключицей и I ребром, под сухожилием малой грудной мышцы и далее в подмышечной впадине.
Этиология и патогенез. Плечевое сплетение часто поражается при травмах (например, при падении на вытянутую руку, вывихе плеча, переломе ключицы или I ребра либо при формировании костной мозоли после перелома), операциях на грудной клетке. Сплетение может подвергаться сдавлению при неправильном положении руки во время наркоза. Причинами поражения сплетения могут быть также родовая травма (акушерский паралич), аутоиммунная реакция, например, после введения чужеродных сывороток или вакцин (например, столбнячного анатоксина или вакцины против коклюша, столбняка, дифтерии), идиопатическая воспалительная плексопатия (невралгическая амиотрофия). Возможно поражение сплетения вследствие инфильтрации или сдавления опухолью верхушки легкого (синдром Панкоста), сдавления сплетения шейным ребром или плотным фиброзным тяжем (синдром верхнего выходного отверстия грудной клетки)
При поражении плечевого сплетения нарушается иннервация одноименной половины плечевого пояса и всей руки с развитием слабости и атрофии мышц, расстройством чувствительности, выпадением глубоких рефлексов, появлением вегетативных расстройств. При поражении верхнего пучка (5—6-й шейные корешки) слабость и атрофии вовлекают только мышцы проксимального отдела руки (паралич Дюшенна—Эрба). При этом ограничены отведение руки и сгибание в локте, а нарушения чувствительности выявляются по наружной поверхности плеча; выпадает рефлекс с двуглавой мышцы При осмотре выявляются слабость и атрофия двуглавой мышцы плеча, дельтовидной, лопаточных мышц Плечо на стороне поражения опущено, рука ротирована внутрь и разогнута в локте. Движения кисти осуществляются в полном объеме.
При преимущественном вовлечении нижнего пучка (8-й шейный — 1-й грудной корешки) страдают дистальные отделы руки с развитием атрофического пареза кисти (паралич Дежерин-Клюмпке). В этом случае снижается чувствительность по внутренней поверхности плеча и предплечья и наблюдается синдром Горнера (опущение века, сужение зрачка, снижение потоотделения на лице).
Идиопатическая воспалительная плексопатия (невралгическая амиотрофия, синдром Персонейджа—Тернера) — аутоиммунное заболевание, преимущественно поражающее верхний пучок плечевого сплетения, иногда отдельные нервы сплетения. Нередко заболевание возникает после вирусной инфекции верхних дыхательных путей (в частности, цитомегаловирусной, энтеровирусной), травмы или оперативного вмешательства. Изредка встречается наследственная форма, проявляющаяся рецидивирующими эпизодами плечевой плексопатии.
Заболевание начинается остро, с односторонней интенсивной боли в области надплечья и плеча, иногда распространяющейся в предплечье, кисть или шею. В последующем боль постепенно ослабевает, но одновременно быстро нарастают слабость и похудание мышц плеча и плечевого пояса (дельтовидной, передней зубчатой мышц, лопаточных, трапециевидной мышц, двуглавой или трехглавой мышцы плеча).
Из-за боли и пареза ограничены активные движения в плечевом суставе. Чтобы уменьшить боль, больные обычно прижимают руку, согнутую в локтевом суставе, к туловищу. Нарушения чувствительности отсутствуют или минимально выражены.
Прогноз благоприятный. Сила начинает восстанавливаться через 9—12 мес. Полное выздоровление наступает в 80—90 % случаев в течение 2—3 лет, но в последующем возможны рецидивы
Синдром верхней апертуры грудной клетки возникает вследствие сдавления подключичных сосудов и плечевого сплетения на уровне верхнего выходного отверстия грудной клетки — между I ребром и ключицей. Чаще встречается у молодых женщин.
Боль обычно локализуется в шее, надключичной области, плече, грудной клетке, иррадиирует в предплечье и часто в кисть. Больные жалуются на боли, онемение и парестезии по медиальной поверхности предплечья и кисти вплоть до мизинца (в зоне иннервации 8-го шейного — 1-го грудного корешков). При осмотре, однако, выявляются слабость и похудание мышц кисти, реже предплечья.
Иногда возникают приступы побледнения пальцев кисти. Симптомы усиливаются при физической нагрузке на руку.
Пульс на лучевой артерии может быть ослаблен или отсутствовать. Боли можно спровоцировать, оказывая давление в области надключичной ямки либо вытягивая руку. Болезненность, напряжение мышц и характерная иррадиация боли выявляются при пальпации лестничных мышц или малой грудной мышцы. Синдром вызван натяжением нижней части плечевого сплетения (иногда 1-го грудного корешка) над врожденным фиброзным тяжем, идущим от поперечного отростка С7 (или рудиментарного шейного ребра) к лестничному бугорку первого ребра. Помимо рентгенограмм шейного отдела (для исключения шейного ребра или гипертрофии поперечного отростка С7), обязательна рентгенография или КТ грудной клетки (для исключения рака верхушки легкого).
Диагностика основана на данных клинического осмотра и электронейромиографии. Для уточнения причины поражения сплетения необходима рентгенография грудной клетки, другие инструментальные и лабораторные исследования.
При идиопатической воспалительной плексопатии лечение носит преимущественно симптоматический характер и включает применение анальгетиков (иногда наркотических). При интенсивной боли показан короткий курс кортикостероидов, которые, однако, не предупреждают развития паралича и не ускоряют его регресс. В остром периоде необходима иммобилизация конечности. Раннее начало пассивных и активных движений позволяет предотвратить контрактуры и развитие плечелопаточного периартроза («замороженного» плеча). Определенное значение имеют физиотерапевтические процедуры.
У больных с синдромом верхнего выходного отверстия грудной клетки при выявлении шейного ребра возможно оперативное вмешательство. В остальных случаях показаны постизометрическая релаксация и лечебная гимнастика, включающая упражнения для укрепления мышц шеи и плечевого пояса. Хирургическое пересечение тяжа облегчает боли и парестезии и останавливает нарастание пареза и атрофии, но не возвращает силу в уже пораженные мышцы.
При травматической плексопатии восстановление происходит в течение нескольких месяцев, за которые аксон заново прорастает к иннервируемым мышцам. Если восстановления не происходит через 2—4 мес после открытой травмы или 4—5 мес после тракционного повреждения, то обычно показано оперативное вмешательство. При открытом повреждении необходимо раннее вмешательство с целью восстановления целостности сплетения.
Сплетение образуется передними ветвями спинномозговых нервов C5–Th2. Нервные стволы, соединяясь между собой, образуют первичные пучки сплетения: верхний (С5 иС6), средний (С7), нижний (С8,Th1,Th2). Первичные пучки сплетения располагаются в надключичной ямке.
Переходя под ключицу и в подмышечную впадину, первичные пучки сплетения делятся на переднюю и заднюю ветви. Соединяясь между собой, ветви формируют вторичные пучки сплетения: наружный (передние ветви С5,С6,С7), внутренний (передние ветви С8,Th1,Th2), задний (задние ветви трех первичных пучков).
Наружный вторичный пучок дает начало мышечно-кожному нерву, верхней ножке срединного нерва, небольшой части лучевого нерва. Внутренний вторичный пучок формирует локтевой нерв, внутренние кожные нервы плеча и предплечья, нижнюю ножку срединного нерва. Задний вторичный пучок образует лучевой (основная порция) и подкрыльцовый нервы.
Кроме того, плечевое сплетение образует:
1) нервы шеи — rami musculares;
2) нервы плечевого пояса — подключичный нерв (n. subclavius); передние грудные нервы (nn. thoracales anteriores); задние грудные нервы (nn. thoracales posteriores) — тыльный нерв лопатки (n. dorsalis scapulae) и длинный нерв груди (n. thoracalis longus); надлопаточный нерв (n. suprascapularis); подлопаточные нервы (nn. subscapulares); грудоспинной нерв (n. thoracodorsalis).
Симптомы поражения плечевого сплетения
Поражение первичного верхнего пучка влечет за собой выпадение функций подкрыльцового и мышечно-кожного нерва, частично — лучевого нерва (m. brachioradialis, m. supinator). Развивается проксимальный паралич (паралич Эрба–Дюшенна): рука висит как плеть, невозможно поднять руку, согнуть в локтевом суставе, отвести и повернуть кнаружи. Движения в дистальных сегментах — в кисти и пальцах — сохранены. Угасает сгибательно-локтевой и ослаблен запястно-лучевой рефлекс. Чувствительность нарушена на наружной поверхности плеча и предплечья. Пальпация в надключичной точке Эрба (кзади от грудиноключично-сосцевидной мышцы над ключицей) болезненна. При высоком поражении пучка или повреждении корешков присоединяется выпадение функций нервов плечевого пояса.
Возможен при ранении, падении на вытянутую вперед руку, длительном сохранении позы «руки за голову», ношении рюкзака, у новорожденных (при патологических родах с использованием приемов родоразрешения).
Поражение первичного среднего пучка сопряжено с нарушением функций основной порции лучевого нерва (функции мышц плечелучевой и супинатора интактны) и латерального корешка (верхней ножки) срединного нерва (m. pronator teres и др.). Моторные нарушения проявляются в выпадении (ослаблении) разгибания предплечья, кисти и пальцев, пронации предплечья, противопоставления I пальца. Исчезают разгибательно-локтевой и запястно-лучевой рефлексы. Расстройства чувствительности регистрируются на тыльной поверхности предплечья и на тыле кисти по лучевому краю.
Источник
Плечевой плексит — поражение плечевого нервного сплетения, проявляющееся болевым синдромом в сочетании с двигательной, сенсорной и вегетативной дисфункцией верхней конечности и плечевого пояса. Клиническая картина варьирует в зависимости от уровня поражения сплетения и его генеза. Диагностика осуществляется неврологом совместно с другими специалистами, она может потребовать проведения электромио- или электронейрографии, УЗИ, рентгенографии, КТ или МРТ плечевого сустава и области сплетения, исследования биохимии крови, уровня С-реактивного белка и РФ. Вылечить плечевой плексит и полностью восстановить функцию сплетения возможно лишь в течение первого года, при условии устранения причины заболевания, проведения адекватной и комплексной терапии и реабилитации.
Общие сведения
Плечевое сплетение сформировано ветвями нижних шейных спинномозговых нервов С5-С8 и первого грудного корешка Th1. Нервы, исходящие из плечевого сплетения, иннервируют кожу и мышцы плечевого пояса и всей верхней конечности. Клиническая неврология различает тотальное поражение сплетения — паралич Керера, поражение только верхней его части (С5–С8) — проксимальный паралич Дюшена-Эрба и поражение только нижней части (С8–Th1) — дистальный паралич Дежерин-Клюмпке.
В зависимости от этиологии плечевой плексит классифицируется как посттравматический, инфекционный, токсический, компрессионно-ишемический, дисметаболический, аутоиммунный. Среди плекситов другой локализации (шейный плексит, пояснично-крестцовый плексит) плечевой плексит является наиболее часто встречающимся. Широкое распространение и полиэтиологичность заболевания обуславливает его актуальность как для неврологов, так и для специалистов в области травматологии- ортопедии, акушерства и гинекологии, ревматологии, токсикологии.
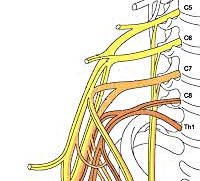
Плечевой плексит
Причины возникновения
Среди факторов, обуславливающих плечевой плексит, наиболее распространены травмы. Повреждение сплетения возможно при переломе ключицы, вывихе плеча (в т. ч. привычном вывихе), растяжении связок или повреждении сухожилий плечевого сустава, ушибе плеча, резаных, колотых или огнестрельных ранениях области плечевого сплетения. Зачастую плечевой плексит возникает на фоне хронической микротравматизации сплетения, например, при работе с вибрирующим инструментом, использовании костылей. В акушерской практике общеизвестен акушерский паралич Дюшена-Эрба, являющийся следствием родовой травмы.
Второе место по распространенности занимает плечевой плексит компрессионно-ишемического генеза, возникающий при сдавлении волокон сплетения. Подобное может произойти при длительном нахождении руки в неудобном положении (во время крепкого сна, у постельных больных), при сдавлении сплетения аневризмой подключичной артерии, опухолью, посттравматической гематомой, увеличенными лимфатическими узлами, добавочным шейным ребром, при раке Панкоста.
Плечевой плексит инфекционной этиологии возможен на фоне туберкулеза, бруцеллеза, герпетической инфекции, цитомегалии, сифилиса, после перенесенного гриппа, ангины. Дисметаболический плечевой плексит может иметь место при сахарном диабете, диспротеинемии, подагре и т. п. обменных заболеваниях. Не исключено ятрогенное повреждение плечевого сплетения при различных оперативных вмешательствах в области его расположения.
Симптомы
Плечевой плексит манифестирует болевым синдромом — плексалгией, носящей стреляющий, ноющий, сверлящий, ломящий характер. Боль локализуется в области ключицы, плеча и распространяется на всю верхнюю конечность. Усиление болевых ощущений наблюдается в ночное время, провоцируется движениями в плечевом суставе и руке. Затем к плексалгии присоединяется и прогрессирует мышечная слабость в верхней конечности.
Для паралича Дюшена-Эрба типичны гипотония и снижение силы в мышцах проксимальных отделов руки, приводящие к затруднению движений в плечевом суставе, отведения и поднятия руки (особенно при необходимости удержания в ней груза), сгибания ее в локтевом суставе. Паралич Дежерин-Клюмпке, напротив, сопровождается слабостью мышц дистальных отделов верхней конечности, что клинически проявляется затруднением выполнения движений кистью или удержания в ней различных предметов. В результате пациент не может удерживать чашку, полноценно использовать столовые приборы, застегнуть пуговицы, открыть ключом дверь и т. п.
Двигательные расстройства сопровождаются снижением или выпадением локтевого и карпорадиального рефлексов. Сенсорные нарушения в виде гипестезии затрагивают латеральный край плеча и предплечья при проксимальном параличе, внутреннюю область плеча, предплечья и кисть — при дистальном параличе. При поражении симпатических волокон, входящих в нижнюю часть плечевого сплетения, одним из проявлений паралича Дежерин-Клюмпке может выступать симптом Горнера (птоз, расширение зрачка и энофтальм).
Кроме двигательных и сенсорных нарушений, плечевой плексит сопровождается трофическими расстройствами, развивающимися вследствие дисфункции периферических вегетативных волокон. Отмечается пастозность и мраморность верхней конечности, повышенная потливость или ангидроз, чрезмерная истонченность и сухость кожи, повышенная ломкость ногтей. Кожа пораженной конечности легко травмируется, раны длительно не заживают.
Зачастую наблюдается частичное поражение плечевого сплетения с возникновением либо проксимального паралича Дюшена-Эрба, либо дистального паралича Дежерин-Клюмпке. Более редко отмечается тотальный плечевой плексит, включающий в себя клинику обоих перечисленных параличей. В исключительных случаях плексит носит двусторонний характер, что более типично для поражений инфекционного, дисметаболического или токсического генеза.
Диагностика
Установить диагноз «плечевой плексит» невролог может по данным анамнеза, жалобам и результатам осмотра, подтвержденным электронейрографическим исследованием, а при его отсутствии — электромиографией. Важно отличать плексит от невралгии плечевого сплетения. Последняя, как правило, манифестирует после переохлаждения, проявляется плексалгией и парестезиями, не сопровождается двигательными нарушениями. Кроме того, плечевой плексит следует дифференцировать с полиневропатией, мононевропатиями нервов руки (невропатией серединного нерва, невропатией локтевого нерва и невропатией лучевого нерва), патологией плечевого сустава (артритом, бурситом, артрозом), плечелопаточным периартритом, радикулитом.
С целью дифференциальной диагностики и установления этиологии плексита при необходимости проводится консультация травматолога, ортопеда, ревматолога, онколога, инфекциониста; УЗИ плечевого сустава, рентгенография или КТ плечевого сустава, МРТ области плечевого сплетения, рентгенография легких, исследование уровня сахара крови, биохимический анализ крови, определение РФ и С-реактивного белка, пр. обследования.
Лечение
Дифференцированная терапия определяется генезом плексита. По показаниям проводится антибиотикотерапия, противовирусное лечение, иммобилизация травмированного плечевого сустава, удаление гематомы или опухоли, дезинтоксикация, коррекция нарушений обмена. В отдельных случаях (чаще при акушерском параличе) требуется совместное с нейрохирургом решение вопроса о целесообразности хирургического вмешательства — пластики нервных стволов сплетения.
Общим направлением в лечении выступает вазоактивная и метаболическая терапия, обеспечивающая улучшенное питание, а значит и скорейшее восстановление нервных волокон. Пациенты, имеющие плечевой плексит, получают пентоксифиллин, комплексные препараты витаминов группы В, никотиновую к-ту, АТФ. На улучшение трофики пораженного сплетения направлены и некоторые физиопроцедуры — электрофорез, грязелечение, тепловые процедуры, массаж.
Немаловажное значение отводится симптоматической терапии, включающей купирование плексалгии. Пациентам назначают НПВП (диклофенак, метамизол натрия и др.), лечебные блокады с новокаином, ультрафонофорез гидрокортизона, УВЧ, рефлексотерапию. Для поддержки мышц, улучшения кровообращения и профилактики контрактур суставов пораженной руки рекомендован специальный комплекс ЛФК и массаж верхней конечности. В восстановительном периоде проводятся повторные курсы нейрометаболической терапии и массажа, непрерывно осуществляется ЛФК с постепенным наращиванием нагрузки.
Прогноз и профилактика
Своевременное начало лечения, успешное устранение причинного триггера (гематомы, опухоли, травмы, инфекции и пр.), адекватная восстановительная терапия обычно способствуют полному восстановлению функции нервов пораженного сплетения. При запоздалом начале терапии и невозможности полностью устранить влияние причинного фактора плечевой плексит имеет не очень благоприятный в плане выздоровления прогноз. С течением времени в мышцах и тканях происходят необратимые изменения, вызванные их недостаточной иннервацией; формируются мышечные атрофии, контрактуры суставов. Поскольку наиболее часто поражается ведущая рука, пациент теряет не только свои профессиональные возможности, но и способности к самообслуживанию.
К мерам, позволяющим предотвратить плечевой плексит, относят профилактику травматизма, адекватный выбор способа родоразрешения и профессиональное ведение родов, соблюдение операционных техник, своевременное лечение травм, инфекционных и аутоиммунных заболеваний, коррекцию дисметаболических нарушений. Повысить устойчивость нервных тканей к различным неблагоприятным воздействиям помогает соблюдение нормального режима, оздоравливающие физические нагрузки, правильное питание.
Источник


