Лечение зубов больного туберкулезом
 В.Ю. Мишин
В.Ю. Мишин
Стоматологическая помощь больным туберкулезом оказывается при строгом соблюдении санитарно-противоэпидемического режима с применением средств, активных в отношении МВТ.
Осмотр полости рта у больных активной формой туберкулеза и оказание им плановой стоматологической помощи проводят по направлению врача-фтизиатра после исчезновения или уменьшения симптомов интоксикации и при нормальной температуре тела.
Плановую помощь оказывают через 2—4 мес от начала специфической химиотерапии, когда прекратилось выделение МБТ с мокротой.
В связи со сниженной резистентностью организма у больных активной формой туберкулеза легких, проявляющейся увеличением накопления мягкого зубного налета и тяжести воспаления в тканях пародонта, стоматологическое лечение начинают с полноценной гигиены полости рта, ее санации, противовоспалительной терапии пародонтита, периодонтита, кариеса и профилактических антибактериальных мероприятий.
У больных туберкулезом легких в рамках комплексной терапии по согласованию с фтизиатром и пациентом проводят эндодонтическое лечение зубов с хроническим апикальным периодонтитом при хорошо проходимых корневых каналах.
Противопоказаниями к проведению лечения прежде всего являются: хронический пародонтит с наличием II—III степеней подвижности зуба и выраженной атрофии десны; значительные деструктивные изменения в периодонте и прилежащей костной ткани (радикулярные кисты и кистогранулемы); туберкулезные и другие язвеннонекротические процессы в области пораженного зуба. Зубы с пораженным туберкулезом периодонтом удаляют.
Профилактика. Эффективное лечение легочного туберкулеза является основным в профилактике туберкулезных поражений челюстно-лицевой области. Следует своевременно лечить кариес и его осложнения, заболевания слизистой оболочки и пародонта, соблюдать гигиену полости рта.
Меры противоинфекционной защиты врача-стоматолога:
На стоматологическом приеме встречаются пациенты с ослабленным иммунитетом, которые составляют группы повышенного риска как по передаче инфекции, зачастую не только туберкулезной, так и по восприимчивости к ней (лица, страдающие общесоматическими заболеваниями, получающие радио- и химиотерапию, находящиеся на учете в наркологическом, онкологическом, противотуберкулезном диспансерах).
Неконтролируемое применение антибиотиков и химиотерапевтических препаратов привело к образованию полирезистентных штаммов микроорганизмов, которые поселились в больничной среде и представляют постоянный источник опасности как для пациента, так и для персонала.
Врач-стоматолог, как и весь медицинский персонал, должны рассматривать каждого пациента как потенциального носителя инфекции и принимать все меры по предупреждению ее распространения, а также с целью обезопасить себя от инфицирования даже после контакта с больным туберкулезом.
При сборе анамнестических данных у больного, обратившегося в стоматологическую поликлинику, следует выяснить, не страдает ли он хроническими заболеваниями органов дыхания (аденовирусные инфекции, бронхиты, воспаление легких, плеврит и др.).
В качестве меры защиты можно рекомендовать обязательное представление пациентом при плановом посещении стоматолога результатов флюорографического исследования. Основными принципами работы во всех стоматологических учреждениях являются чистота и стерильность.
Гигиенические мероприятия охватывают все помещения стоматологического кабинета. Самый высокий уровень гигиены соблюдают непосредственно в зоне лечения (первая зона), в которой находятся инструменты и материал, т. е. столик лечащего врача. Все поверхности в первой зоне лечения дезинфицируют перед началом рабочего дня и после каждого пациента.
Границы зоны лечения образуют вторую зону. К ней относятся наконечники, воздушные пистолеты, отсасывающие шланги, светильники, плевательницы, краны и раковины. Их также обрабатывают дезодорирующими средствами после каждого пациента.
Остальная часть кабинета — третья зона. Находящиеся в ней предметы и поверхности (стены, полы, двери, шкафы) не входят в соприкосновение со слизистыми оболочками пациента, загрязнение в этой зоне устраняют ежедневной уборкой и хорошей вентиляцией.
Стерилизация — самый эффективный из имеющихся способов борьбы с перекрестной инфекцией, и его надо использовать всегда, когда это возможно. Именно поэтому поддержание стерильности рабочего инструмента имеет наиважнейшее значение как гарантия прерывания цикла переноса инфекции.
Рекомендуемый цикл работы со стоматологическими инструментами после их использования состоит из ряда последовательных мероприятий. Нестерильные инструменты замачивают в специальном дезинфицирующем растворе. Все инструменты и лотки перед стерилизацией очищают моющим раствором.
После сушки производят стерилизацию инструмента — выдерживание в сухожаровых шкафах согласно санитарно-эпидемиологическим требованиям; обеспечивают хранение инструментов в стерильных условиях до момента их использования врачом- стоматологом.
Рекомендуют полоскание рта пациентом перед началом лечения, что уменьшает содержание бактерий в любых аэрозолях, образующихся во время лечения. Применение воды снижает количество бактерий на 75%, а бактерицидных жидкостей — до 98%.
Амбулаторную карту следует заполнять после окончания лечения, когда руки врача вымыты.
Индивидуальные меры предосторожности. Персонал стоматологического отделения должен носить свежевыстиранную спецодежду. Свежий халат предохраняет от передачи микроорганизмов, накопившихся на личной одежде по пути на работу, а также защищает от переноса бактерий домой.
Перчатки, маска и защитные очки предохраняют от перекрестной инфекции. Перчатки необходимо надевать во время каждой процедуры, предварительно вымыв руки с дезинфицирующим средством. После процедуры, сняв перчатки, руки следует вымыть повторно.
Для работы с пациентами используют одноразовые перчатки. При уборке применяют прочные резиновые перчатки, которые можно дезинфицировать и использовать повторно. Защитные очки предохраняют глаза от попадания продуктов распада обрабатываемых тканей и брызг. После каждого использования защитные очки дезинфицируют. Маски, закрывающие рот и нос, предохраняют от попадания патогенных микроорганизмов при вдыхании. Их необходимо менять через каждые 4 часа работы.
Весь медицинский персонал обязан тщательно соблюдать правила личной гигиены. Следует воздерживаться от прикосновения к предметам и поверхностям, если это не требуется для данной процедуры. Нельзя касаться руками своего лица, волос, рта.
Руки необходимо тщательно мыть с мылом, содержащим антимикробное средство, перед приемом каждого пациента и после него. Микротравмы кожи рук должны быть обработаны и закрыты.
Перечисленные меры при их очевидной простоте и доступности являются высокоэффективными для достижения целей профилактики заболевания медицинского персонала в ходе проведения стоматологических манипуляций.
Источник
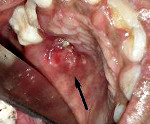
Туберкулез полости рта – хроническое инфекционное заболевание, возбудителем которого является палочка Коха. Пациенты жалуются на ухудшение общего состояния, повышение температуры, вялость. Местно выявляют бугорки, в центральной части которых возникает болезненная неглубокая язвенная поверхность с неровными краями и желтым зернистым дном. Диагностика туберкулеза полости рта включает сбор жалоб, составление анамнеза заболевания, клинический осмотр, цитологическое и бактериоскопическое исследования. Лечение больных с туберкулезом полости рта проводится в туберкулезном диспансере.
Общие сведения
Туберкулез полости рта – специфическое инфекционное заболевание, развивающееся на фоне сниженной резистентности при внедрении в организм микобактерий туберкулеза. Туберкулезную волчанку относят к наиболее часто диагностируемой форме туберкулеза полости рта. Ее выявляют у 18-35% больных. Как правило, при туберкулезной волчанке возникают сочетанные поражения слизистой, кожи околоротовой зоны, а также губ. Милиарно-язвенный туберкулез полости рта диагностируют у 1% пациентов. В остальных случаях обнаруживают первичный туберкулез полости рта и скрофулодерму.
Заболевание чаще обнаруживают у представителей мужского пола. Снижение сопротивляемости организма способствует активизации условно-патогенной микрофлоры полости рта, в результате чего нередко возникает дополнительное бактериальное инфицирование язвенной поверхности. В 10% случаев туберкулезные изъязвления малигнизируются.
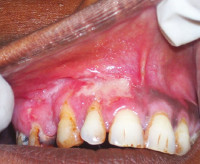
Туберкулез полости рта
Причины
Туберкулез полости рта возникает на фоне подавленного иммунного статуса. Возбудителем заболевания является палочка Коха. Как правило, очаги поражения слизистой имеют вторичную природу, так как развиваются в результате распространения инфекционных агентов и их токсинов из основных открытых фокусов воспаления по сети кровеносных или лимфатических сосудов. Также при легочной форме туберкулеза инфицирование слизистой полости рта может возникнуть вследствие проникновения микобактерий, находящихся в мокроте. Туберкулез полости рта диагностируют редко, так как в ротовой полости палочки Коха быстро погибают.
Классификация
Различают четыре основные формы туберкулеза полости рта:
- Первичный туберкулез полости рта. Во взрослом возрасте встречается редко. Чаще заболевание диагностируют у детей. Основные пути инфицирования – респираторный, фекально-оральный.
- Туберкулезная волчанка. В стоматологии волчаночную форму туберкулеза полости рта выявляют наиболее часто. Люпозно-эрозивные элементы поражения локализуются преимущественно на деснах. Туберкулезная волчанка склонна к хронизации. Зафиксированы случаи озлокачествления длительно незаживающих изъязвлений.
- Милиарно-язвенный туберкулез полости рта. Возникает у ослабленных туберкулезом больных. Микобактерии, выделяясь с мокротой во время кашля, проникают вглубь слизистой в местах ее повреждений. Чаще поражаются небо и язык, реже очаги милиарно-язвенного туберкулеза полости рта диагностируют в зоне маргинальной десны, в области щек.
- Скрофулодерма. Заболевание встречается преимущественно в детском возрасте. Клиника имеет некоторые отличия от других форм туберкулеза полости рта. Сначала возникает не бугорок, а узел достаточно крупных размеров, после размягчения и некроза которого образуются свищевые ходы. Заживление язвенной поверхности происходит с формированием характерных бахромчатых рубцов.
Симптомы туберкулеза полости рта
При первичном туберкулезе полости рта выявляют болезненные язвы с рваными краями и уплотненным основанием, покрытые желто-серыми наслоениями. Со временем участок изъязвления увеличивается. Одновременно с этим увеличиваются и спаиваются в единый конгломерат лимфоузлы. Часто наблюдается гнойный лимфаденит. Первичными элементами поражения у пациентов с туберкулезной волчанкой являются бугорки – безболезненные образования мягкоэластической консистенции диаметром до 3 мм красного цвета. Люпомы увеличиваются в размерах и сливаются между собой, образуя обширные очаги поражения.
После бугорковой стадии волчаночная форма туберкулеза полости рта переходит в язвенную фазу, для которой характерно появление участков изъязвлений. Язвы болезненные, с рваными возвышающимися краями и уплотненным дном серо-желтого цвета. Иногда язвенные поверхности могут быть покрыты кровоточащей грануляционной тканью. Во время 4 фазы туберкулеза полости рта наблюдается рубцевание изъязвлений. Возможно повторное образование бугорков вокруг рубцов, что в дальнейшем приводит к формированию грубой фиброзной ткани, деформирующей слизистую.
При милиарно-язвенном туберкулезе полости рта сначала образуются мелкие люпомы, которые очень быстро распадаются, в результате чего возникают обширные язвенные поверхности. Изъязвления болезненные, неглубокие, с рваными краями. Основание язвы неровное, часто покрыто грануляциями. Вокруг очага поражения образуются микроабсцессы. Присутствует незначительная гиперемия и отечность окружающих тканей. Чаще всего изъязвления локализуются на щеках и небе. Щелевидные язвы выявляют на границе перехода неподвижной слизистой в подвижную, а также на языке. Лимфоузлы при милиарно-язвенной форме туберкулеза полости рта болезненны, спаяны, увеличены.
При скрофулодерме обнаруживаются узлы больших размеров. Со временем узлы распадаются, в результате чего образуются свищи и обширные язвенные поверхности. Рубцевание происходит с формированием грубой фиброзной ткани.
Диагностика
Постановка диагноза туберкулез полости рта базируется на основании жалоб, данных анамнеза заболевания, результатов клинического, цитологического, бактериоскопического исследований. Во время физикального обследования врач-стоматолог выявляет небольшие возвышения на слизистой – бугорки. При пальпации люпомы малоболезненные, желто-красного цвета и мягкоэластической консистенции, быстро увеличиваются в размерах и сливаются между собой, образуя рисунки различной конфигурации. Вскоре на их месте обнаруживают неглубокие болезненные изъязвления с зернистым желто-серым дном и рваными возвышающимися краями.
Присутствует незначительное перифокальное воспаление. Лимфатические узлы у больных с туберкулезом полости рта становятся твердыми, бугристыми, болезненными при пальпации. Между поверхностью лимфоузлов и окружающими тканями образуются спайки. Для диагностики туберкулезной волчанки используют 2 дополнительных клинических теста. Методом диаскопии при туберкулезе полости рта определяют симптом «яблочного желе» (от надавливания на участок губ люпомы приобретают светло-коричневый оттенок), также наблюдается положительный феномен Поспелова (при касании кончиком пуговчатого зонда бугорка вершина люпомы разрушается, и зонд проваливается). Во время цитологического исследования соскоба, взятого с участка изъязвления, при туберкулезе полости рта наряду с эпителиальными клетками обнаруживают гигантские клетки Лангханса.
С помощью бактериоскопического метода у больных туберкулезом полости рта не всегда удается выявить микобактерии. Положительный результат анализа чаще наблюдается при милиарно-язвенной форме заболевания, реже в случае туберкулезной волчанки. Методом выбора для подтверждения туберкулезной этиологии поражения служит иммуннологическое обследование с помощью тестов T-SPOT или QuantiFERON.
Дифференцируют элементы поражения при туберкулезе полости рта с сифилисом, актиномикозом, травматической декубитальной язвой, злокачественным новообразованием. Пациента обследует стоматолог-терапевт. При подозрении на наличие туберкулезной инфекции больного направляют на консультацию к фтизиатру.
Лечение туберкулеза полости рта
Лечение больных с туберкулезом полости рта проводится в специализированном туберкулезном диспансере. Для предотвращения присоединения бактериальной инфекции местно назначают антисептические ванночки. С этой целью используют препараты на основе хлоргексидина биглюконата. Для обезболивания применяют гели или спреи, в состав которых входят местные анестетики: лидокаин, анестезин.
После купирования острых явлений больным с туберкулезом полости рта показано проведение санирующих мероприятий: удаление отложений, лечение кариеса и его осложнений. При раннем обращении пациентов в медицинское учреждение и полноценном противотуберкулезном лечении прогноз в большинстве случаев благоприятный. Позднее выявление туберкулеза полости рта приводит к необратимым изменениям: прогрессирующему разрушению тканей, деформации слизистой.
Источник
Стоматологическая помощь больным туберкулезом оказывается при строгом соблюдении санитарно-противоэпидемического режима с применением средств, активных в отношении МВТ. Осмотр полости рта у больных активной формой туберкулеза и оказание им плановой стоматологической помощи проводят по направлению врача-фтизиатра пос-
ле исчезновения или уменьшения симптомов интоксикации и при нормальной температуре тела.
Плановую помощь оказывают через 2—4 мес от начала специфической химиотерапии, когда прекратилось выделение М БТ с мокротой.
В связи со сниженной резистентностью организма у больных активной формой туберкулеза легких, проявляющейся увеличением накопления мягкого зубного налета и тяжести воспаления в тканях пародонта, стоматологическое лечение начинают с полноценной гигиены полости рта, ее санации, противовоспалительной терапии пародонтита, периодонтита, кариеса и профилактических антибактериальных мероприятий.
У больных туберкулезом легких в рамках комплексной терапии по согласованию с фтизиатром и пациентом проводят эндодонтическое лечение зубов с хроническим апикальным периодонтитом при хорошо проходимых корневых каналах.
Противопоказаниями к проведению лечения прежде всего являются: хронический пародонтит с наличием II—III степеней подвижности зуба и выраженной атрофии десны; значительные деструктивные изменения в периодонте и прилежащей костной ткани (радикулярные кисты и кистогранулемы); туберкулезные и другие язвеннонекротические процессы в области пораженного зуба. Зубы с пораженным туберкулезом периодонтом удаляют.
Профилактика. Эффективное лечение легочного туберкулеза является основным в профилактике туберкулезных поражений челюстно-лицевой области. Следует своевременно лечить кариес и его осложнения, заболевания слизистой оболочки и пародонта, соблюдать гигиену полости рта.
Меры противоинфекционной защиты врача-стоматолога
На стоматологическом приеме встречаются пациенты с ослабленным иммунитетом, которые составляют группы повышенного риска как по передаче инфекции, зачастую не только туберкулезной, так и по восприимчивости к ней (лица, страдающие общесоматическими заболеваниями, получающие радио- и химиотерапию, находящиеся на учете в наркологическом, онкологическом, противотуберкулезном диспансерах).
Неконтролируемое применение антибиотиков и химиотерапевтических препаратов привело к образованию полирезистентных штаммов микроорганизмов, которые поселились в больничной среде и представляют постоянный источник опасности как для пациента, так и для персонала.
Врач-стоматолог, как и весь медицинский персонал, должны рассматривать каждого пациента как потенциального носителя инфекции и принимать все меры по предупреждению ее распространения, а также с целью обезопасить себя от инфицирования даже после контакта с больным туберкулезом. При сборе анамнестических данных у больного, обратившегося в стоматологическую поликлинику, следует выяснить, не страдает ли он хроническими заболеваниями органов дыхания (аденовирусные инфекции, бронхиты, воспаление легких, плеврит и др.).
В качестве меры защиты можно рекомендовать обязательное представление пациентом при плановом посещении стоматолога результатов флюорографического исследования.
Основными принципами работы во всех стоматологических учреждениях являются чистота и стерильность.
Гитенические мероприятия охватывают все помещения стоматологического кабинета. Самый высокий уровень гигиены соблюдают непосредственно в зоне лечения (первая зона), в которой находятся инструменты и материал, т. е. столик лечащего врача. Все поверхности в первой зоне лечения дезинфицируют перед началом рабочего дня и после каждого пациента.
Границы зоны лечения образуют вторую зону. К ней относятся наконечники, воздушные пистолеты, отсасывающие шланги, светильники, плевательницы, краны и раковины. Их также обрабатывают дезодорирующими средствами после каждого пациента.
Остальная часть кабинета — третья зона. Находящиеся в ней предметы и поверхности (стены, полы, двери, шкафы) не входят в соприкосновение со слизистыми оболочками пациента, загрязнение в этой зоне устраняют ежедневной уборкой и хорошей вентиляцией.
Стерилизация — самый эффективный из имеющихся способов борьбы с перекрестной инфекцией, и его надо использовать всегда, когда это возможно. Именно поэтому поддержание стерильности рабочего инструмента имеет наиважнейшее значение как гарантия прерывания цикла переноса инфекции.
Рекомендуемый цикл работы со стоматологическими инструментами после их использования состоит из ряда последовательных мероприятий. Нестерильные инструменты замачивают в специальном дезинфицирующем растворе. Все инструменты и лотки перед стерилизацией очищают моющим раствором. После сушки производят стерилизацию инструмента — выдерживание в сухожаровых шкафах согласно санитар- но-эпидемиологическим требованиям; обеспечивают хранение инструментов в стерильных условиях до момента их использования врачом- стоматологом. Рекомендуют полоскание рта пациентом перед началом лечения, что уменьшает содержание бактерий в любых аэрозолях, образующихся во время лечения. Применение воды снижает количество бактерий на 75%, а бактерицидных жидкостей — до 98%.
Амбулаторную карту следует заполнять после окончания лечения, когда руки врача вымыты.
Индивидуальные меры предосторожности. Персонал стоматологического отделения должен носить свежевыстиранную спецодежду. Свежий халат предохраняет от передачи микроорганизмов, накопившихся на личной одежде по пути на работу, а также защищает от переноса бактерий домой.
Перчатки, маска и защитные очки предохраняют от перекрестной инфекции. Перчатки необходимо надевать во время каждой процедуры, предварительно вымыв руки с дезинфицирующим средством. После процедуры, сняв перчатки, руки следует вымыть повторно. Для работы с пациентами используют одноразовые перчатки. При уборке применяют прочные резиновые перчатки, которые можно дезинфицировать и использовать повторно. Защитные очки предохраняют глаза от попадания продуктов распада обрабатываемых тканей и брызг. После каждого использования защитные очки дезинфицируют. Маски, закрывающие рот и нос, предохраняют от попадания патогенных микроорганизмов при вдыхании. Их необходимо менять через каждые 4 часа работы.
Весь медицинский персонал обязан тщательно соблюдать правила личной гигиены. Следует воздерживаться от прикосновения к предметам и поверхностям, если это не требуется для данной процедуры. Нельзя касаться руками своего лица, волос, рта. Руки необходимо тщательно мыть с мылом, содержащим антимикробное средство, перед приемом каждого пациента и после него. Микротравмы кожи рук должны быть обработаны и закрыты.
Перечисленные меры при их очевидной простоте и доступности являются высокоэффективными для достижения целей профилактики заболевания медицинского персонала в ходе проведения стоматологических манипуляций.
Источник

