Лечение хондропатия коленного сустава
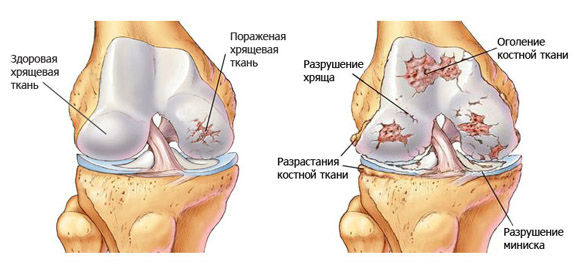
Хондропатия коленного сустава.
Хондропатией коленного сустава называется патология, развивающаяся из-за нарушения питания хрящевых и костных тканей и их дальнейшего асептического некроза. Существует несколько видов этого заболевания, но причины их возникновения пока окончательно не выяснены. Клинически хондропатия колена проявляется суставными болями, усиливающимися при ходьбе, ограничением движений. Лечение чаще консервативное, но при тяжелом течении патологии пациентам показано хирургическое вмешательство.
Описание заболевания
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРОЗА существует…» Читать далее…
Хондропатия начинает развиваться в детском или подростковом возрасте, поражая трубчатые кости ног, хрящевые ткани. Для нее характерно доброкачественное хроническое течение. Патология хорошо поддается лечению, редко становится причиной осложнений со стороны опорно-двигательной системы.
Деструктивные изменения в колене возникают из-за нарушения процессов метаболизма на фоне ухудшения кровообращения. Возникает дефицит питательных веществ, что приводит к разрушению той части кости, которая подвергается наибольшим статическим и динамическим нагрузкам. Деструктивный процесс протекает в несколько этапов:
- в течение нескольких месяцев происходит постепенное омертвение костных тканей, проявляющееся в слабой болезненности при сгибании или разгибании колена;
- около полугода кость как бы «проседает», а ее балки (структурные элементы кости) смещаются относительно друг друга, провоцируя уменьшение высоты эпифиза и увеличение суставной щели;
- на протяжении нескольких месяцев или лет омертвевшие участки кости рассасываются, а на их местах формируются грануляционные ткани, остеокласты, что становится причиной уменьшения высоты кости;
- в течения 5-18 месяцев происходит восстановление формы и структуры кости.
Всего хондропатия длится около 3 лет. Но только в редких случаях происходит полноценная регенерация костных тканей при отсутствии медицинской помощи — обычно выявляется более или менее выраженная остаточная деформация. А при своевременном диагностировании патологии и проведении лечения удается полностью восстановить кость, формирующую коленный сустав.
Основные виды
Чаще всего коленные суставы поражаются болезнью Осгуда-Шлаттера и хондропатией надколенника. От вида патологии зависит не только выраженность клинических проявлений, но и терапевтическая тактика. Несмотря на схожесть патогенеза, заболевания разнятся длительностью течения и локализацией поврежденных участков кости.
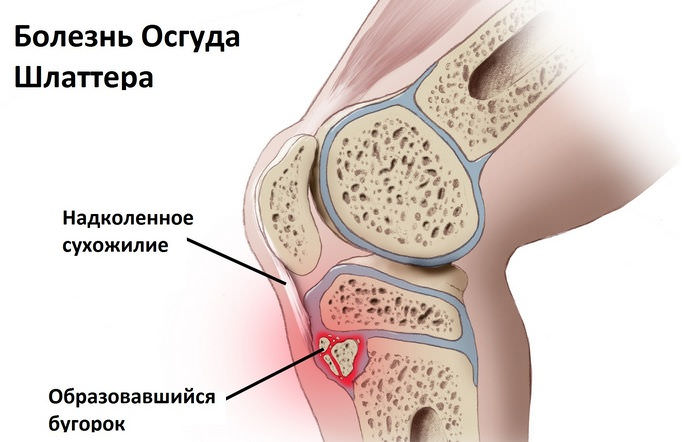
Болезнь Осгуда-Шлаттера
Это хондропатия бугристости большеберцовой кости, которая развивается у детей 12-15 лет, преимущественно у мальчиков. На начальном этапе патологии в области колена наблюдается небольшая припухлость. Затем ребенок ощущает боль, усиливающуюся при движении, особенно при подъеме или спуске по лестнице. Она возникает также при опоре на колено, сгибании или разгибании сустава. Но в целом коленное сочленение функционирует нормально, не происходит какого-либо ограничения движений. Болезнь Осгуда-Шлаттера хорошо поддается консервативному лечению, проходит без последствий.
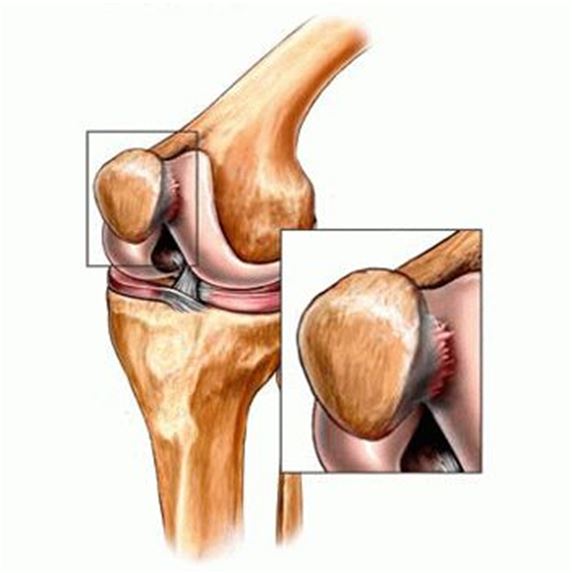
Хондропатия надколенника
Заболевание также чаще всего диагностируется у мальчиков 10-14 лет. Хондропатия надколенника развивается в области крепления сухожилий к коленной чашечке, препятствуя поступлению питательных веществ из синовиальной жидкости к хрящевым тканям. Ведущие симптомы патологии — спонтанные боли, выраженность которых повышается при движении или при пальпации коленной чашечки. Если в полости сустава накапливается выпот, то кожа над ним разглаживается, краснеет, становится горячей на ощупь. Длительность течения этого вида хондропатии — несколько месяцев. Интенсивность болевого синдрома постепенно снижается, а затем происходит полное восстановление поврежденных структур.
Хондропатия надколенника.
Причины патологии
Этиология хондропатии коленного сустава не установлена. Наиболее часто заболевание диагностируется у подростков мужского пола, активно занимающихся спортом. Поэтому травматологи предполагают, что толчком к развитию хондропатии становятся избыточные физические нагрузки на пока еще окончательно не сформировавшиеся костные и хрящевые ткани, связочно-сухожильный аппарат. Патология возникает далеко не у всех детей, посещающих спортивные тренировки. Врачи выделяют несколько факторов, провоцирующих поражение коленного сустава:
- повышение и снижение функциональной активности гипофиза, щитовидной железы, надпочечников;
- метаболические расстройства;
- нарушение кровообращения в области колена;
- недостаток в питании микроэлементов, водо- или жирорастворимых витаминов;
- длительное нахождение на ногах.
Выдвигаются версии о генетической предрасположенности к развитию хондропатии, но пока доказательной базы у таких теорий нет.
Симптоматика болезни
У каждого вида хондропатии колена есть свои специфические признаки, часто помогающие диагностировать патологию при первом посещении врача. Но существуют общие клинические проявления, схожие с симптомами многих заболеваний опорно-двигательного аппарата:
- хруст, щелчки, потрескивание при сгибании или разгибании колена;
- отечность, гиперемия из-за переполнения кровью сосудов, повышение местной температуры;
- дискомфортные ощущения, а затем болезненность при движении.
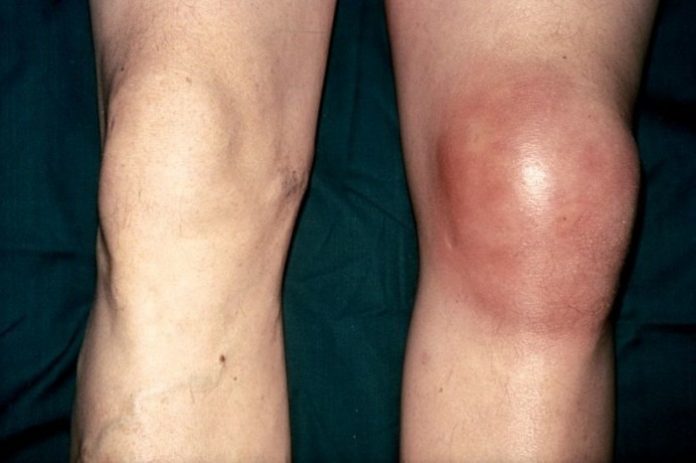
Подросток начинает заметно прихрамывать, старается не делать полный упор на стопу, чтобы минимизировать боль. Также возможно ослабление мышц с дальнейшей атрофией, укорочение ноги на несколько сантиметров. При накоплении экссудата в полости сустава и развитии воспалительного процесса происходит ухудшение самочувствия, вплоть до диспепсических расстройств. Изменяется психоэмоциональное состояние больного. Он становится вялым, апатичным, сонливым или, наоборот, раздражительным, вспыльчивым.
Методы диагностики
Диагноз выставляется на основании жалоб пациентов, анамнеза, результатов внешнего осмотра, инструментальных исследований. Обязательно назначаются общеклинические анализы крови и мочи для оценки состояния здоровья. Проводится ряд функциональных тестов, позволяющих определить объем движений в коленном суставе, мышечную силу. Наиболее информативны такие инструментальные исследования:
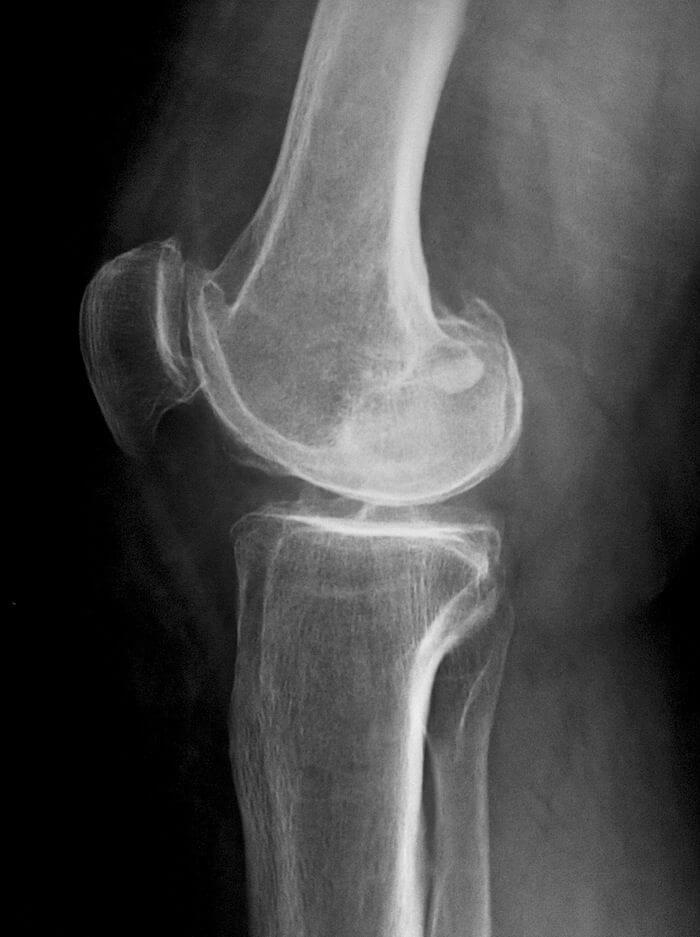
- рентгенография. На полученных изображениях хорошо заметно уменьшение высоты кости, чередование темных и светлых фрагментов в области пораженных костных тканей, изменение размеров суставной щели;
- МРТ или КТ. С помощью томографии выявляются повреждения соединительнотканных структур, деструкция гиалинового хряща, оценивается кровообращение в области колена.
На начальном этапе развития хондропатии используется УЗИ. При необходимости к диагностированию могут привлекаться врачи узких специализаций — невролог, эндокринолог, ортопед.
Эффективные способы лечения
Хондропатия коленного сустава хорошо поддается консервативной терапии. Хирургическое вмешательство показано обычно при развившихся осложнениях, например, сильной деформации кости. Пациентам рекомендовано ношение ортезов, фиксирующих суставных структуры, предупреждающие их смещение или повреждение. В некоторых случаях может быть наложена гипсовая лангетка.
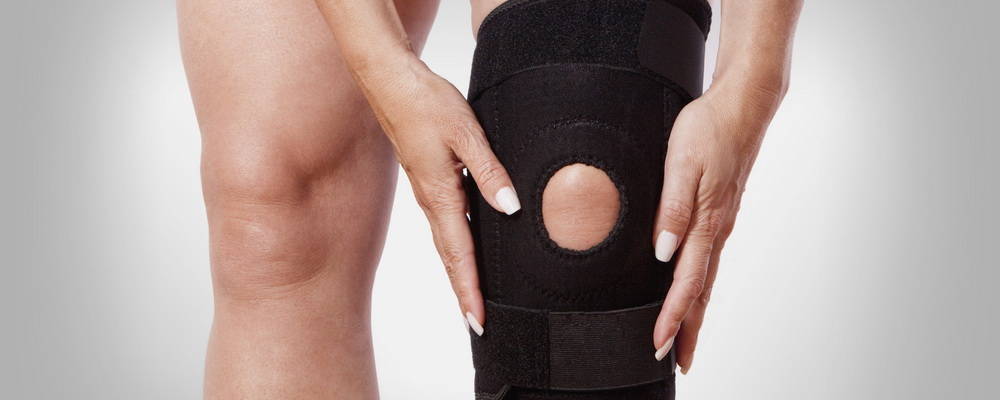
Ортез на коленный сустав.
Медикаментозная терапия
Для устранения болей пациентам назначаются нестероидные противовоспалительные средства. При хондропатии колена они выражены несильно, поэтому используются препараты в форме таблеток, мазей — Нимесулид, Целекоксиб, Кеторол, Фастум, Вольтарен. Так как патология в большинстве случаев поражает детей и подростков, то врач рассчитывает суточные и разовые дозировки с учетом возраста, веса, перечисленных в аннотации противопоказаний.
| Препараты, применяемые для лечения хондропатии коленного сустава | Наименования лекарственных средств | Терапевтическое действие препаратов |
| Системные хондропротекторы | Терафлекс, Структум, Артра, Хондроксид, Алфлутоп, Дона, Хондрогард | Хондропротекторы частично восстанавливают поврежденные хрящевые и костные ткани, улучшают состояние связочно-сухожильного аппарата |
| Препараты с витаминами группы B | Комбилипен, Мильгамма, Нейробион, Нейромультивит, Пентовит | Лекарственные средства усиливают кровоток и улучшают работу нервно-мышечной и сердечно-сосудистой систем |
| Сбалансированные комплексы витаминов и микроэлементов | Мультивит, Витрум, Мультитабс, Центрум, Семевит, Супрадин, Компливит | Препараты оказывают общеукрепляющее, тонизирующее действие, восполняют запасы биоактивных веществ, улучшают работу всех систем жизнедеятельности |

Физиотерапия
Боли в коленном суставе слабой и средней выраженности, характерные для хондропатий, можно устранить проведением физиотерапевтических процедур. Оздоравливающие мероприятия также стимулируют кровоснабжение хрящей и костей, предупреждают распространение патологического процесса на здоровые ткани. Особенно хорошо зарекомендовали себя в терапии хондропатий следующие физиопроцедуры:
- УВЧ-терапия;
- магнитотерапия;
- лазеротерапия;
- ударно-волновая терапия;
- гальванические токи.
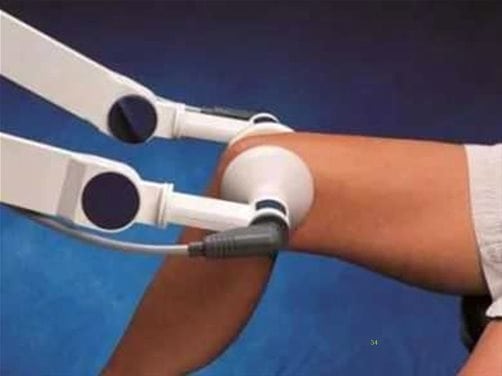
Сеанс УВЧ.
Практикуется наложение на колено аппликаций с озокеритом или парафином. Под воздействием тепла ускоряются регенерация поврежденных структур, выведение шлаков, токсинов, вредных солей. На этапе реабилитации применяется электрофорез или ультрафонофорез с хондропротекторами, витаминами группы B, раствором хлорида кальция.
Лечебная физкультура
Так как именно активные спортивные тренировки часто приводят к развитию хондропатий, то врачи рекомендуют пациентам снизить физические нагрузки. Во время терапии следует предпочесть плавание, лечебную физкультуру, гимнастику. Ежедневные занятия помогают укрепить мышечно-сухожильный аппарат колена, не подвергая нагрузкам кости и хрящи.
Допускается выполнение изометрических упражнений для сохранения силовых показателей и мышечной массы. Врачи ЛФК после изучения результатов диагностики нередко позволяют тренировки со штангой или гантелями, но не в положении стоя. А вот пробежки находятся под категорическим запретом. Впоследствии после окончательного выздоровления подросток может вернуться к бегу, футболу, баскетболу.
Хирургическое лечение
Неэффективность консервативной терапии на протяжении нескольких месяцев становится показанием для хирургического вмешательства. Артроскопические операции, проведенные малоинвазивным способом, позволяют восстановить разрушенные кости и хрящи, избежав при этом сильного повреждения соединительнотканных структур. Хирург вводит инструменты через небольшие проколы или надрезы кожи над коленом. Манипуляции осуществляются миниатюрными артроскопическими инструментами, а ход операции визуализируется на мониторе.
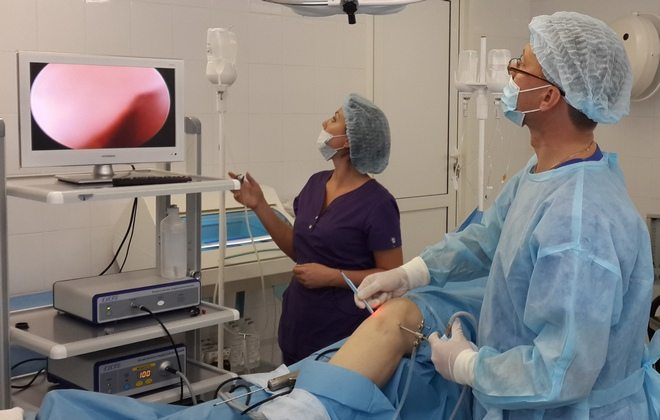
После хирургического малоинвазивного вмешательства пациент ненадолго остается в отделении под присмотром медицинского персонала. Спустя несколько дней он выписывается для дальнейшей реабилитации. На этапе восстановления показаны массажные, физиотерапевтические процедуры, ЛФК.
Народные средства
Средства, изготовленные по рецептам народной медицины, в терапии хондропатий использовать нецелесообразно. Во-первых, они не содержат ингредиентов, способных предотвратить деформацию хрящевых и костных тканей. Во-вторых, народные средства содержат компоненты, часто провоцирующие развитие местных или системных аллергических реакций. В-третьих, большинство лекарственных растений запрещено использовать в лечении детей и подростков.
Когда необходимо обратиться к врачу
Если комплексная терапия начинается на начальной стадии любой хондропатии, то она длится недолго и всегда приводит к полному выздоровлению пациента. Поэтому необходимо обратиться к врачу за медицинской помощью при первых признаках поражения коленного сустава.
Родителям следует насторожиться при участившихся жалобах ребенка на боль после спортивной тренировки или продолжительной ходьбы. Сигналом для обращения к врачу становятся также отечность колена, покраснение кожи, даже легкое прихрамывание.
Возможные последствия, прогноз
При отсутствии лечения хрящевые и костные структуры колена восстанавливаются, но нередко наблюдается их деформация. Впоследствии это может стать причиной развития остеоартроза — прогрессирующего дистрофического изменения сустава, с трудом поддающегося консервативной терапии, приводящего к инвалидизации. При своевременно проведенной терапии прогноз на полное выздоровление благоприятный.
Меры профилактики
Так как причины развития хондропатии пока не установлены, то нет каких-либо специфических мер для ее профилактики. Врачи рекомендуют избегать травмоопасных ситуаций, чрезмерных физических нагрузок, не находиться длительное время на ногах. Из рациона нужно исключить жареные, копченые, жирные продукты. В ежедневном меню должны присутствовать свежие овощи и фрукты, постное мясо, творог, кефир, варенец. Это позволит нормализовать массу тела, восполнить запасы витаминов и микроэлементов.
Похожие статьи
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
загрузка…
Источник
Хондропатия коленного сустава (или остеохондропатия) – процесс дистрофии хрящевых тканей коленного сустава, сопровождающийся болью и нарушением функции. Возникает в результате снижения трофики (питания) хрящевой ткани. Наиболее частая локализация патологии – нижние конечности.
Этиология

Назвать однозначно определенную причину хондропатии не представляется возможным. Чаще это либо одна из множества причин, либо сочетание факторов. Наиболее часто развитие заболевания обусловлено следующими предполагаемыми причинами:
- Хронические перегрузки хряща коленного сустава, например, при занятиях спортом, определенных видах профессиональной деятельности.
- Врожденные аномалии строения костной ткани.
- Травмы ног с нарушением хряща.
- Неудобная в ношении обувь.
- Наследственные факторы, способствующие развитию болезни.
- Слабость бедренных мышц, удерживающих сустав в стабильном состоянии.
- Физиологические возрастные изменения или нарушения, связанные с артритом у пожилых пациентов.
- Женский пол – широкий таз обуславливает изменение направления нагрузки на колено в сторону усиления;
- Нарушение трофики по ряду причин
Человеческий организм способен выдерживать огромные физические нагрузки благодаря отлаженной работе опорно-двигательной системы. Главный «труженик» и главный «страдалец» этого сложного механизма – коленный сустав. Ведь повреждения области колена и, в частности, хондропатия коленного сустава, – самые распространенные нарушения суставного комплекса.
О том, что такое остеофиты, можно узнать тут.
Важно! Хондропатия надколенника может возникать у пациентов разного возраста. Однако основные категории, угрожаемые по развитию хондропатии – дети и подростки, у которых костно-мышечная система находится в стадии усиленного роста.
Особенности болевого синдрома
Пациенты с хондропатией коленного сустава обычно жалуются на боль в области сустава, ощущение трения при движениях в суставе. Отсутствие боли возможно только на ранних стадиях развития заболевания, при дальнейшем развитии поражения хряща боль приобретает выраженный характер. Болевой синдром может ощущаться как сильное давление «под коленкой». Характерен при разгибании конечности в суставе.
Боль часто возникает после длительного нахождения в положении сидя. Пациенты, которые длительно находятся за рулем автомобиля, могут жаловаться на то, что боль становится сильнее при нажатии на педали. Катание на лыжах, подъем в гору или спуск становятся невозможными вследствие ярко выраженного болевого синдрома. Пациент может жаловаться на ограничение или даже невозможность совершать привычные движения – ходьбу, приседания.
Факт! Если человек постоянно занимается видами спорта, связанными с перманентной нагрузкой на коленные суставы, риск возникновения хондропатии колена резко возрастает. Это может произойти при занятии теннисом, баскетболом, футболом.
Диагностика

При осмотре и проведении диагностических исследований врач выявит следующие признаки патологии:
- Отечность пораженной области.
- Нестабильность надколенника или всего коленного сустава при пальпации.
- Внешнее изменение мышц, обусловленное атрофией.
- Звук при движениях в суставе. Это может быть хруст, скрип.
- Истирание хряща, обнажение костной ткани на рентгенограмме.
- Патологические изменения хрящевой ткани, обнаруживаемые при проведении артроскопии и МРТ.
В запущенных ситуациях при отсутствии лечения происходит тотальная дегенерация хряща. Возможно развитие артроза.
Основные виды хондропатий коленного сустава
Наиболее часто диагностируются два вида хондропатий, для каждого из них характерна своя клиническая картина.
Болезнь Осгуда Шлаттера
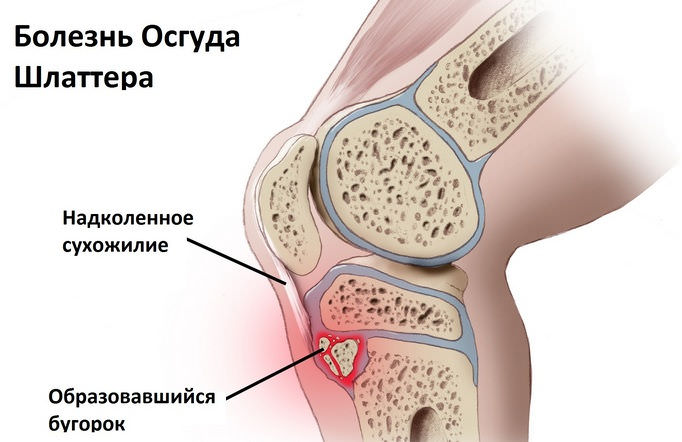
Состояние поражает область бугристости большеберцовой кости. Локализация этого образования – под коленной чашечкой. В соответствующей области происходит постепенное отмирание (некроз) тканей.
Чаще болеют дети, занимающиеся спортом профессионально или любительски. Ребенок может пожаловаться на то, что у него «болит под коленкой». Родители замечают возникновение припухлости под коленной чашечкой, болезненной при пальпации и движении.
После физиологической остановки костного роста болезнь может исчезнуть. Однако пренебрегать походом к врачу при этом состоянии не следует. Неконтролируемое течение остеохондропатии колена может привести к снижению подвижности сустава, атрофии мышц и полной неподвижности конечности.
Хондропатия надколенника
Возникают изменения патологического характера хряща на задней поверхности коленной чашечки. Хрящ в этом месте имеет самую большую толщину, и поэтому потребности его в питании увеличены по сравнению с остальными хрящами. При нагрузке на коленную чашечку и, соответственно, давлении, снабжение хряща питательными веществами нарушается. А поскольку его трофика происходит посредством внутрисуставной жидкости, а не с помощью кровеносных сосудов – при нарушении обмена суставной среды ткань хряща подвергается дегенерации.
Бедренные мышцы отвечают на дистрофию внутреннего слоя коленной чашечки перераспределением нагрузки на сустав. Финальным этапом является нарушение функции коленного сустава, меняется координация движений, коленные рефлексы. В передней части колена возникают боли.
Также рекомендуется прочесть другую статью про аппарат Артромот.
Чаще течение этих болезней благоприятное. Однако нельзя исключать отрыв прикрепляемых к костям связок, который необходимо устранять хирургическим путем.
Лечение
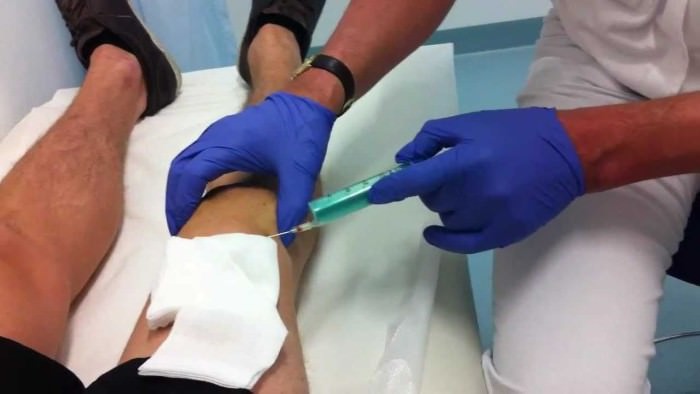
Методы лечения традиционно подразделяются на медикаментозные и хирургические. К медикаментозным способам устранения хондропатии относятся следующие:
- Укрепление хрящей с помощью хондропротекторов, к которым относятся гиалуроновая кислота, хондроитинсульфат.
- Инъекции анестетиков местно при сильном болевом синдроме.
Хирургические методы лечения применяются реже. Основным показанием для них будет выраженная деформация коленного сустава с нарушением функции.
Комплекс лечебных мероприятий носит скорее профилактическую направленность. Проводится лечебная гимнастика, физиотерапия, упражнения на развитие мышечной массы бедра. Упражнения на растяжку, использование бандажа помогают «разгрузить» коленные суставы. К вспомогательным методам лечения можно отнести проведение солевых ванн для уменьшения дискомфорта.
Про лигаментит читайте здесь.
Профилактика
Основной принцип профилактических мероприятий при хондропатии коленного сустава определяется фразой «щадить и избегать». Это отказ от жестких нагрузочных видов спорта: футбол, бег, теннис.
После уменьшения болевого синдрома можно начать заниматься плаванием. При водных процедурах нагрузка на все суставы плавно уменьшается, происходит гармоничное развитие мышечного каркаса. Возможны прогулки на велосипеде, скандинавская ходьба (со специальными палками).
Пациент может вести подвижный образ жизни с низкой нагрузкой на колени: исключить прыжки, особенно на одной ноге, подъемы по лестнице, приседания. Ношение бандажа поможет создать коленному суставу дополнительную защиту. Женщинам рекомендуется заменить обувь на высоком каблуке на более комфортную, на плоской подошве.
Источник


