Клиновидный дефект зубов диагностика лечение
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 28 февраля 2019;
проверки требуют 4 правки.
У этого термина существуют и другие значения, см. Дефект.
Клиновидный дефект — некариозное поражение, возникающее на твёрдых тканях зубов, характеризующееся образованием в области шейки зуба дефекта клиновидной формы. Такая патология чаще появляется у фронтальной группы зубов с вестибулярной стороны, премоляры также подвержены возникновению патологии. Внешне поражение проявляется как «ступенька» в виде клина (отсюда — «клиновидный дефект»), образуется она в пришеечной области. Выражаются подобные дефекты от небольшого дефекта эмали до откола всей коронковой части. Поражение зубов клиновидным дефектом чаще происходит у людей среднего и пожилого возраста.
Клинические проявления[править | править код]
В начальной стадии патология визуально проявляется слабо, но может проявиться большая чувствительность к холоду, теплу, сладкому, прикосновениям зубной щетки и другим раздражителям. Дефекты локализуются в пришеечной области зуба, первоначально они имеют форму щели, а затем V-образную или форму клина (откуда и происходит их название). Поражаться могут все зубы, но чаще клыки, премоляры и моляры. Единичные дефекты возникают редко, как правило, они появляются симметрично на одноимённых зубах. Выделяют четыре клинические стадии заболевания, переходящие от начальной к глубокой, которые характеризуются разной глубиной дефекта от 0,1мм до 5 мм и более.[1]:115
На следующей стадии дефект может увеличиться до 3,5 мм, а шейки зубов станут ещё более чувствительны. При сильных поражениях клиновидным дефектом (до 5 мм) затрагиваются самые глубокие слои дентина, иногда поражения достигают пульповой камеры и даже при слабой нагрузке коронковая часть зуба может отломиться. И только благодаря отложению в виде заместительного дентина, не происходит вскрытие пульповой камеры, а также может отсутствовать или существенно притупляться чувствительность на раздражители.
Существуют различия в терминологии клиновидного дефекта, особенно в иностранной литературе. Так, для его обозначения используются следующие термины: некариозный пришеечный дефект, пришеечный дефект неуточнённой этиологии, пришеечная эрозия, пришеечное истирание тканей, абфракция (abfraction), абразия (abrasion) пришеечной области, абразивный износ зубов в пришеечной области, истощение-абфракция, абразия-абфракция, коррозия-абфракция, коррозия напряжения (stress corrosion), откалывание или отламывание (to break away). Обширный список названий, отражающих различные варианты патогенеза, но определяющих один и тот же дефект твёрдых тканей зубов, свидетельствует о неоднозначности мнения учёных на этио-патогенез заболевания.[2]:56
Этиопатогенез[править | править код]
Основная причина возникновения подобных дефектов пока не выяснена. Но большинство специалистов склоняется к версии механического воздействия, зачастую зубной щетки. Предполагают, что зубные щетки с жесткой щетиной и неправильная горизонтальная чистка зубов приводят к стиранию твердых тканей зуба. Клыки и премоляры, выступающие в зубном ряду, наиболее часто страдают от патологии клиновидного дефекта. Ещё факт, подтверждающий теорию повреждения зубной щеткой — это дефект, возникающий с левой стороны у правшей и с правой стороны — у левшей.
Плохая гигиена полости рта. Наличие в пришеечных областях мягкого зубного налета и зубных отложений приводит к деминерализации эмали зубов, т.е. потере эмалью минералов – в первую очередь кальция. Это происходит из-за того, что кариесогенная микрофлора в составе мягкого зубного налета и зубных камней (особенно при наличии пищевых остатков в полости рта после еды) начинает активно выделять органические кислоты.
Эти кислоты контактируют с поверхностью зуба и растворяют её, постепенно вымывая из неё кальций. Ослабленная эмаль очень чувствительна к механическому воздействию, например, к неправильной технике чистки зубов.
Дополнительными факторами, которые влияют на появление патологии, являются рецессия десен и пародонтит. В таких случаях, когда десна опускаются или поднимаются, оголяются шейки зубов, а они, в свою очередь, достаточно чувствительны к факторам, вызывающим клиновидные дефекты.
Также замечена взаимосвязь подобных дефектов с рядом соматических заболеваний и некоторых заболеваний психики человека, таких как неврозы, депрессии, шизофрения и т. п.
Системный подход в обосновании этиопатогенеза некариозных поражений зубов в целом (эрозий, клиновидных дефектов, патологической стираемости и гиперестезии), их дальнейшего развития, а также полный алгоритм обследования и лечения пациенток впервые был представлен Г.Е. Соловьёвой-Савояровой в диссертации «Некариозные поражения зубов как маркеры гормонально-метаболических нарушений у женщин» (2006-2009), а затем в профильной монографии «Эстрогены и некариозные поражения зубов» (2012). Последние исследования российских учёных и медиков указывают на то, что важнейшую роль в патогенезе некариозных поражений зубов у женщин играют системные гормонально-метаболические нарушения, и в первую очередь – снижение базального уровня эстрадиола в крови.[3]:53-54.
У женщин с некариозными поражениями зубов выявлено пониженное содержание ионизированного кальция и магния в крови, повышение биохимических маркёров костной резорбции, снижение показателей минеральной плотности костной ткани (по данным денситометрии).[4]:152 Низкая концентрация эстрогенов в крови является ведущей патогенетической причиной развития эрозий, клиновидных дефектов и патологической стираемости зубов у женщин. В то же время женщины, имеющие эту патологию, входят в группу риска развития остеопороза. Именно вследствие этого сами некариозные поражения зубов (эрозии, клиновидные дефекты, патологическая стираемость) считаются ранними маркёрами, «сигналами тревоги» формирования остеопении и остеопороза.[3]:131
Лечение[править | править код]
Клиновидный дефект лечат на ранних стадиях. В запущенных случаях специалисты могут предложить только один вариант – это протезирование. В начале лечения в первую очередь устраняют причину появления клиновидного дефекта. Врач обучает пациента правилам правильной чистки зубов, подбирает зубную щетку с оптимальным уровнем жесткости щетины, а пациент для достижения положительного результата обязан выполнять все рекомендации и указания врача. Далее может быть проведена реминерализирующая терапия. Потом, в зависимости от степени поражения зубов, проводится закрытие дефекта виниром, коронкой или композитным материалом. Поскольку клиновидный дефект имеет многофакторную этиологию, прежде чем приступать к его лечению, необходимо выделить причины, наиболее ответственные за возникновение этого поражения. Другой важный момент — степень тяжести заболевания в настоящее время. Жалобы пациента (или их отсутствие) и уровень беспокойства относительно будущего состояния зуба — третье необходимое условие для выбора оптимального индивидуального способа лечения.
Примечания[править | править код]
- ↑ Грошиков М.И. «Некариозные поражения тканей зуба». — М.: Медицина, 1985. — 176 с.
- ↑ Соловьёва-Савоярова Г.Е., Дрожжина В.А., Силин А.В. Некариозные поражения зубов, этиопатогенетический подход к их реконструкции. Материалы IX научно-практической конференции «Современные методы диагностики, лечения и профилактики стоматологических заболеваний. Эндодонтия и реставрации. — СПб.: СПбИНСТОМ, 2012. — С. 55-59. — 121 с. — ISBN 978-5-88711-329-6.
- ↑ 1 2 Соловьёва-Савоярова Г.Е., Дрожжина В.А. «Эстрогены и некариозные поражения зубов» / Силин А.В.. — СПб.: Издательство СЗГМУ им. И.И. Мечникова, 2012. — 140 с. — 700 экз. — ISBN 978-5-89588-049-4.
- ↑ Соловьёва-Савоярова Г.Е., Силин А.В., Дрожжина В.А. Некариозные поражения зубов у женщин как проявление остеопении и остеопороза. Материалы конференции. XVIII Международная конференция челюстно-лицевых хирургов и стоматологов «Новые технологии в стоматологии». — СПб.: Министерства здравоохранения и соц. Развития РФ, 2013. — 152-153 с.
Литература[править | править код]
- Терапевтическая стоматология, Е. В. Боровский и соавторы, Москва., 1998;
- Стоматология, Н. Н. Бажанов, «Медицина», Москва, 1990
- Соловьёва-Савоярова Г.Е., Дрожжина В.А. «Эстрогены и некариозные поражения зубов». — СПб., Издательство СЗГМУ им. И.И. Мечникова, 2012. — 140 с.
- Соловьёва-Савоярова Г.Е., Дрожжина В.А., Силин А.В. «Некариозные поражения зубов, этиопатогенетический подход к их реконструкции». Материалы IX научно-практической конференции «Современные методы диагностики, лечения и профилактики стоматологических заболеваний. Эндодонтия и реставрации. — СПб., СПбИНСТОМ, 2012, — 121 с.
- Соловьёва-Савоярова Г.Е., Силин А.В., Дрожжина В.А. «Некариозные поражения зубов у женщин как проявление остеопении и остеопороза». Материалы конференции. XVIII Международная конференция челюстно-лицевых хирургов и стоматологов «Новые технологии в стоматологии». — СПб., издательство Министерства здравоохранения и соц. Развития РФ. — 188 с.
См. также[править | править код]
- Некариозные поражения зубов
- Патологическая анатомия твёрдых тканей зуба
- Гипоплазия зубов
- Эрозия эмали зубов
- Патологическая анатомия твёрдых тканей зуба
- Гиперестезия зубов
- Абфракция
- Патологическая стираемость зубов
Источник
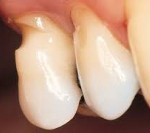
Клиновидный дефект – локальная деструкция твердых тканей зуба (преимущественно резцов, клыков и премоляров), возникающая на вестибулярной поверхности и имеющая форму клина. Клиновидный дефект представляет собой V-образное углубление с блестящей гладкой поверхностью; сопровождается умеренной гиперестезией зубов и нарушением эстетики. В далеко зашедшей стадии клиновидный дефект может привести к обнажению шейки и отлому зубной коронки. Клиновидный дефект распознается стоматологом на основании клинического осмотра и требует проведения анализа окклюзии. Лечение клиновидного дефекта может включать реминерализирующую терапию, пломбирование, установку виниров или искусственных коронок, оптимизацию окклюзии.
Общие сведения
Клиновидный дефект — убыль эмали в области шейки зуба в виде треугольника (конуса) с вершиной, обращенной в сторону полости зуба. В стоматологии клиновидные дефекты, флюороз и эрозии зубов относят к некариозным поражениям твердых тканей зуба. Клиновидные дефекты диагностируются примерно у 20-35% населения, преимущественно у лиц среднего и пожилого возраста; однако при специальном обследовании начальные проявления или предпосылки к образованию дефектов эмали нередко выявляются уже в молодом возрасте. Прогрессирование морфологических изменений, происходящих на фоне клиновидного дефекта в твердых тканях зуба, способствует деструкции пародонтального комплекса и возникновению пародонтоза.
Клиновидный дефект
Причины клиновидного дефекта
Относительно причин возникновения клиновидных дефектов среди исследователей нет единого мнения. На сегодняшний день в стоматологии наиболее распространены механическая, химическая и физико-механическая теории.
Теория механической абразии связывает возникновение клиновидного дефекта с использованием зубных щеток с чрезмерно жесткой щетиной, зубных паст с абразивными частицами, слишком усердными попытками удаления зубного налета и зубного камня в домашних условиях, горизонтальной техникой чистки зубов и пр.
В соответствии с теорией химической эрозии, к появлению клиновидных дефектов приводит злоупотребление газированными напитками, содержащими агрессивные кислоты, которые и вызывают разъедание эмали.
Физико-механическая теория, или теория нагрузки главную причину образования и прогрессирования клиновидного дефекта видит в различных формах неправильного прикуса. Нарушение окклюзии приводит к неравномерному распределению жевательной нагрузки, поэтому клиновидные дефекты чаще обнаруживаются на зубах, испытывающих максимальное напряжение в процессе жевания. Возможно, поэтому клиновидные дефекты часто образуются на зубах с патологической стираемостью. Неправильному распределению нагрузки на зубы могут способствовать дефекты зубных рядов, аномалии отдельных зубов, бруксизм.
Более частому поражению клыков и премоляров, по всей видимости, также способствует их выступающее положение в зубном ряду, из-за чего они в большей степени подвержены воздействию абразивных частиц зубных паст и агрессивных компонентов пищи, приводящих к сошлифовыванию и повреждению твердых тканей.
Замечено, что клиновидные дефекты чаще встречаются у людей, страдающих заболеваниями щитовидной железы и ЖКТ (эзофагитом, гастроэзофагеальной рефлюксной болезнью, гастритом, язвенной болезнью, колитом и др.).
Механизм образования клиновидного дефекта объясняется следующим образом. При жевании на зубы действует 2 типа силового воздействия: сила сжатия и сила натяжения. При этом прочность эмали на сжатие в 40 раз выше прочности эмали на натяжение. Как свидетельствуют данные компьютерного моделирования, наибольшее натяжение зуб испытывает в области шейки зуба, где эмаль имеет минимальную толщину, что приводит к разрыву связей между кристаллами гидроксилапатита в этой области и образованию микродефектов. В дальнейшем дополнительное механическое, химическое или силовое воздействие способствует увеличению уже образовавшихся трещин и прогрессированию клиновидного дефекта.
Стадии клиновидного дефекта
В своем развитии клиновидный дефект проходит 4 стадии:
- I стадия (начальных изменений) – клиновидный дефект еще не виден простым глазом, его можно различить только под увеличительным прибором.
- II стадия (поверхностного поражения) – клиновидный дефект определяется визуально в виде поверхностной ссадины или трещины глубиной до 0,2 мм и длиной 3-3,5 мм. Отмечается гиперестезия пораженных зубов.
- III стадия (средне выраженных изменений) — клиновидный дефект глубиной 0,2-0,3 мм, длиной до 3,5-4 мм; дефект образован двумя плоскостями, сходящимися под углом 45º.
- IV стадия (глубокого распространения) – длина клиновидного дефекта превышает 5 мм. Убыль ткани нередко захватывает глубокие слои дентина; в тяжелых случаях может достигать пульпарной камеры.
Первые две стадии клиновидного дефекта наблюдаются у молодых людей (до 30-35 лет), последние — у людей зрелого возраста (после 40 лет).
Симптомы клиновидного дефекта
Клиновидный дефект имеет медленно прогрессирующее течение. Нередко больных беспокоит только эстетический аспект: наличие ступенеобразного дефекта в области шейки зуба, в котором задерживаются остатки мягкой пищи. Иногда отмечается умеренная, быстро проходящая болезненность или гиперестезия зубов при воздействии механических, температурных и химических раздражителей.
Чаще клиновидные дефекты поражают резцы, клыки и премоляры, однако могут возникать на любых других зубах. Клиновидные дефекты могут быть как единичными, так и множественными: последние встречаются чаще и обычно поражают симметричные зубы.
В начальных стадиях поверхность клиновидного дефекта по цвету не отличается от здоровой эмали; она плотная и гладкая. Пигментация характерна для III и IV стадий, когда клиновидный дефект затрагивает глубокие слои зуба, в т. ч. дентин. В запущенных случаях происходит обнажение шейки зуба, развивается пародонтоз, что может привести к фрактуре коронки зуба.
Диагностика клиновидного дефекта
Обычно клиновидный дефект выявляется в процессе осмотра и оценки стоматологического статуса пациента. При проведении клинического осмотра врач-стоматолог учитывает типичную локализацию дефекта, конусовидную форму, плотность ткани. Клиновидный дефект, в первую очередь, следует дифференцировать от эрозии зубов, поверхностного и пришеечного кариеса.
Исследование стоматологического статуса предполагает оценку индексов (КПУ, гигиены полости рта, гингивального, периодонтального и др.), проведение термопробы. Важным диагностическим этапом является анализ окклюзионных взаимоотношений зубных рядов.
Для исключения сопутствующих заболеваний пациенту с клиновидным дефектом может потребоваться консультация эндокринолога, гастроэнтеролога.
Лечение клиновидного дефекта
В комплексном лечении клиновидного дефекта могут быть задействованы специалисты различных стоматологических направлений: терапевты, ортодонты, ортопеды.
Независимо от стадии клиновидного дефекта, в первую очередь, осуществляется устранение причинно значимых факторов: исключаются газированные напитки, производится подбор средств гигиены и ухода за зубами, производится оптимизация окклюзии (избирательное пришлифовывание зубов). В ряде случаев может потребоваться лечение с помощью брекет-систем, установка искусственных коронок на отдельные зубы.
Если клиновидный дефект диагностирован в стадии начальных или поверхностных изменений, лечение должно быть направлено на стабилизацию процесса. С этой целью проводится комплексная реминерализирующая терапия (устранение гиперестезии зубов): аппликации растворов глюконата кальция и фторида натрия, глубокое фторирование эмали, прием поливитаминно-минеральных комплексов и пр.
Для реставрации средних и глубоких клиновидных дефектов чаще всего используется пломбирование с помощью жидкотекучего композита светового отверждения, стеклоиономерных или компомерных материалов. После пломбирования полости клиновидного дефекта возможна установка на переднюю поверхность зуба керамического винира.
При опасности перелома зуба предпочтение отдается несъемному протезированию с помощью металлокерамических или безметалловых коронок.
Прогноз и профилактика
При отсутствии лечения клиновидный дефект склонен к неуклонному прогрессированию, приводящему к разрушению зуба. Методы лечения клиновидных дефектов, используемые на сегодняшний день, к сожалению, не лишены своих недостатков. Так, реставрации клиновидного дефекта с помощью пломбировочных материалов недолговечны и требуют частой замены пломб; коронки и виниры устраняют только эстетический дефект, но не препятствуют возникновению клиновидных дефектов на соседних зубах. Поэтому эстетическая реставрация клиновидного дефекта обязательно должная сочетаться с оптимизацией окклюзии.
Профилактика образования клиновидных дефектов заключается в правильном подборе средств ухода за полостью рта (зубных щеток, паст), обучении пациентов методике чистки зубов, проведении регулярных профилактических осмотров, отказе от употребления агрессивных по своему химическому составу напитков.
Источник
Клиновидный дефект зуба – это некариозное поражение, которое характеризуется образованием дефекта клиновидной формы в области шейки зуба. Такие дефекты могут появиться на любых зубах, но чаще всего они возникают на клыках, премолярах (т.е. 3,4,5 зубах верхней и нижней челюсти), реже – в области передней группы зубов. Располагаются клиновидные дефекты всегда только с внешней стороны зубов, которая обращена к губам или щекам. Дефекты имеют форму клина (ступеньки).
Зубы человека весьма подвержены развитию клиновидных дефектов, и редко можно встретить человека, у которого они отсутствуют. В стоматологии терапия таких дефектов, не смотря на кажущуюся простоту, является не совсем простой задачей, т.к. после лечения происходит частое выпадение пломб (ниже мы расскажем с чем это связано), и пациентам приходится снова обращаться к стоматологу.
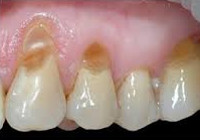
Клиновидный дефект зубов: фото
Если вы внимательно присмотритесь к фотографиям, то заметите, что клиновидные дефекты зубов имеют гладкую, блестящую поверхность. Причем дефекты небольших размеров (в пределах толщины слоя зубной эмали) – имеют самый обычный цвет, характерный для эмали зубов этого пациента. И только если поражение распространяется уже не только на глубину эмали, но и захватывает дентин – такие дефекты имеют пигментированную поверхность.
Если образуется клиновидный дефект – симптомы обычно выражаются в появлении умеренной гипер-чувствительности зубов на различные раздражители (холодная вода или воздух, сладкая или кислая пища, а также чувствительность к механическим раздражителям – боль при чистке зубов). Однако в некоторых случаях процесс может протекать и бессимптомно, что связано с постепенным отложением заместительного дентина изнутри пульповой камеры, в которой расположен сосудисто-нервный пучок зуба.
Клиновидный дефект зубов: причины
Нужно сказать, что термин «клиновидный дефект» существует как отдельное заболевание только в российской медицине, и описывает только геометрическую форму повреждения зуба. За рубежом же для классификации подобных некариозных дефектов используются термины, подразумевающие причины их возникновения (например, абфракция, абразия, эрозия).
Важно: и поверьте, это не просто вопрос классификации, а вопрос того, почему, когда вы лечите клиновидные дефекты в России – все пломбы потом у вас выпадают, плюс такие же дефекты появляются еще и у других зубов. Дело в том, что большинство врачей лечат клиновидные дефекты независимо от причины их появления, просто пломбируя их. Но этого в большинстве случаев недостаточно.
Как вы увидите ниже: клиновидный дефект зубов причины и лечение очень взаимосвязаны, и лечение в большинстве случаев должно заключаться не только в банальном пломбировании самого дефекта. Существует 3 основных причины развития таких дефектов.
1. Клиновидные дефекты абфракционного типа –
Такие клиновидные дефекты называют также абфракционными дефектами. Первопричиной образования клиновидных дефектов этого типа является неправильное взаимоотношение верхних и нижних зубов во время их смыкания, что приводит к появлению атипичных типов нагрузки на зуб. В результате такой нагрузки в пришеечной области зуба возникает так называемое «напряжение на изгиб», сопровождающееся пьезоэлектрическим эффектом (суть этого процесса в том, что молекулы гидроксиаппатита выталкивают из себя ионы кальция, что приводит к разрушению данного участка эмали).
Второй по значимости фактор в возникновении дефектов этого типа – парафункция языка (сильное механическое давление языка на внутреннюю поверхность зубов), которая возникает при небольшом объеме ротовой полости, например, при суженных челюстях, глубоком прикусе и т.д.
Третий по значимости фактор – наличие бруксизма, при котором наблюдается повышенный тонус жевательных мышц, приводящий к увеличению продолжительности и силы давления на зубы при их смыкании. Все это также приводит к появлению атипичных нагрузок на ткани зуба, что сопровождается разрушением эмали.
Важно: если не учитывать патологические окклюзионные взаимодействия между зубами антагонистами, а просто запломбировать дефект, то пломба неминуемо выпадет. Это произойдет потому, что при сохранении неправильных контактов между зубами и патологической нагрузке на зуб – сохранится «напряжение на изгиб» в области шейки зуба, что будет приводить к разрушению соединения пломба/зуб и выпадению пломбы.
2. Клиновидные дефекты абразивной природы –
Клиновидный дефект этого типа возникает в ответ на воздействие на зуб абразивных материалов. В первую очередь тут следует сказать о зубных пастах (особенно отбеливающих), которые имеют очень высокий коэффициент абразивности RDA. В норме зубная паста для взрослых должна иметь RDA 60-70 единиц, но большинство отбеливающих зубных паст имеют значительно большие коэффициенты абразивности.
Во-вторых – причинами могут быть щетки с слишком жесткой щетиной (рекомендуется – medium), а также неправильная техника чистки зубов. Ни в коем случае нельзя делать горизонтальные движения зубной щеткой по передней поверхности зубов, движения щеткой должны быть только выметающими.
3. Клиновидные дефекты эрозивной природы –
В этом случае к образованию дефектов приводят химические факторы – кислоты, которые содержатся в продуктах питания, фруктах и соках, вине. Очень часто клиновидные дефекты образуются у пациентов с гастритом и изжогой, т.к. у них постоянно происходит частичное попадание желудочного сока в полость рта. Также часто такие дефекты образуются у людей, работающих на химических производствах (24stoma.ru).
Очень важно знать, что после употребления кислотных напитков и продуктов нежелательно в течение первого часа чистить зубы щеткой (зубной нитью можно). Дело в том, что кислота вымывает из поверхностного слоя эмали кальций, делая эмаль пористой и менее устойчивой к механическому воздействию. Необходимо подождать около часа, пока эмаль частично реминерализуется путем поглощения ионов кальция, содержащихся в слюне.
Резюме: нужно сказать, что большинство клиновидных дефектов образуются именно из-за процесса абфракции (т.е. как результат неправильного прикуса, парафункции языка или бруксизма). Однако нужно иметь в виду, что одновременно может влиять сразу и несколько факторов. Например, как только вы повредили эмаль высоко-абразивными отбеливающими пастами – кислотный фактор тут же довершает начатое (и наоборот).
Кроме основных, существуют еще и предрасполагающие факторы –
Клиновидный дефект зубов: лечение
Если вы или ваш стоматолог обнаружили у вас клиновидный дефект зубов – лечение безусловно будет заключаться прежде всего в восстановлении целостности зуба. Однако, если вы внимательно прочитали о причинах развития таких дефектов, то вы сразу поймете, что одного этого недостаточно. Прежде всего нужно исключить причину появления дефекта, связанную с неправильным контактами между верхними и нижними зубами.
Если у вас несколько клиновидных дефектов (что говорит о большом объеме проблемы), то лучше всего посетить хорошего стоматолога-ортопеда, т.к. только эти врачи могут качественно сделать избирательное пришлифовывание зубов и нормализовать контакты между ними. Кроме того, именно стоматолог-ортопед (протезист) поможет вам исключить другие причины развития клин.дефектов, например, при парафункции языка и бруксизме.
Что касается клиновидных дефектов абразивного и эрозивного типов, то в этих случаях пациенту подбирают средства гигиены, учат правильной технике чистки зубов, помогают определиться с диетой, при необходимости назначают на консультацию к эндокринологу и гастроэнтерологу. В идеале только после всего этого приступают к восстановлению целостности зуба.
При лечении клиновидных дефектов используются методы –
- пломбирование клиновидного дефекта,
- пришлифовывание контактов зубов-антагонистов,
- фторирование и реминерализующая терапия,
- иногда – ортодонтическое лечение.
1. Лечение клиновидных дефектов небольших размеров –
Не глубокие клиновидные дефекты не большого размера (до 0,5 мм) – обычно нет срочной необходимости пломбировать. Но если врач видит высокий риск быстрого углубления дефектов, то тогда их пломбируют жидко-текучими композитами, например, «Flow It» или «Filtek Flow». Жидкотекучие материалы используются потому, что они обладают высокой эластичностью (но только при толщине слоя материала до 0,5 мм). Высокая эластичность материала позволяет частично компенсировать патологическую окклюзионную нагрузку со стороны зубов-антагонистов.
Если стоматолог говорит, что можно отсрочить пломбирование, то упор в лечении стоит сделать на повышение прочности эмали к механическим и химически факторам (но перед этим опять же необходимо посетить стоматолога-ортопеда и пришлифовать неправильные контакты между зубами-антагонистами). Что нужно будет делать для укрепления эмали зубов…
Во-первых – регулярные курсы реминерализующей терапии кальций-содержащими препаратами, во-вторых – фторирование эмали зубов (и то, и другое лучше всего начать делать только после снятия зубных отложений у стоматолога). Нужно сказать, что в стоматологических клиниках используют более эффективные препараты с более высокими концентрациями активных компонентов, но кое-что можно придумать и в домашних условиях.
- Профессиональная реминерализация и фторирование –
один из самых эффективных препаратов, который позволяет одновременно провести реминерализацию + фторирование – это препарат «эмаль-герметизирующий ликвид Tiefenfluorid» (производства Германии). Этот препарат содержит 2 компонента: первый компонент представляет собой высокоактивную гидроокись кальция, второй – высокоактивный фтор. Компоненты наносятся стоматологом на зубы по очереди.У этого средства есть только 1 минус – это его цена. Более бюджетным средством, но тем не менее достаточно эффективным будет являться обработка зубов фторлаком или фтористым гелем (это будет стоить около 1000 рублей). Это также будет намного эффективнее домашней терапии, т.к. концентрация фтора в лучших лечебных зубных пастах составляет только 1450 ppm, а концентрация фтора в средствах на приеме у стоматолога – 20 000 ppm.
- Реминерализация и фторирование в домашних условиях –
существуют полупрофессиональные средства, обладающие более-менее хорошим эффектом в домашних условиях, но только при условии регулярного длительного применения. Хорошего эффекта можно добиться следующим сочетанием средств. Для чистки зубов 2-3 раза в день использовать на выбор –→ реминерализующий гель «R.O.C.S. Medical Minerals»,
→ или зубную пасту «PRESIDENT Unique».Эти средства содержат большое количество активного кальция. После чистки зубов сразу не сплевывайте пену, а подержите во рту еще хотя бы 1 минуту – это позволит большему количеству ионов кальция проникнуть в эмаль. После этого необходимо закрепить в эмали только что проникший туда кальций при помощи фтористого ополаскивателя. Рекомендуем выбрать ополаскиватель «Elmex» (содержит 250 ppm фтора в составе аминофторида), полоскать рот в течение 1 минуты.
Реклама
2. Лечение средних и больших клиновидных дефектов
Лечение будет заключаться в пломбировании клиновидного дефекта и, если быть откровенным, пломбирование таких дефектов является до сих пор большой проблемой в стоматологии. Проблема №1 – пломбы выпадают очень быстро. Проблема №2 – пломба быстро теряет эстетичность в местах прилегания к твердым тканям зуба (граница пломба/зуб).
Конечно, нужно отметить, что большая часть стоматологов не видят в этом проблемы, и каждый год переделывают эти пломбы. Проблемы возникают в первую очередь от того, что стоматолог не убирает травматический фактор (травматическую нагрузку на зуб, т.е. абфракцию), что приводит к сохранению «напряжения на изгиб» в пришеечной области зуба… Т.е. решением этой проблемы является исправление всего того, что мы писали вверху в разделе «Причины клиновидных дефектов абфракционного типа».
Второй проблемой является неправильный выбор пломбировочных материалов. Традиционно выбор врача тут возможен только между двумя группами материалов: либо стеклоиономерный цемент, либо микрофильные композиты.
- Стеклоиономерные цементы –
плюсы: вступают с тканями зуба в химическую связь, менее чувствительны к влаге, обладают удовлетворительной эстетикой (которая все же значительно уступает эстетике композитных материалов). Минусы: высокая истираемость, изменение цвета, чувствительны к пересушиванию, ротовому дыханию (поэтому, например, они не подходят курильщикам).Исследования показали, что в результате пересушивания участок пломбы, прилегающий к твердым тканям зуба покрывается мелкой сетью трещин, в которые потом попадают красители. Также исследования показали, что точно такие же трещины образуются, когда на зуб сохраняется травматическая нагрузка со стороны зуба-антагониста. Как результат – в конце первого года службы пломба становится малоэстетичной, если находится в зоне улыбки.
- Микрофильные композиты –
плюсы: обладают очень хорошей эстетикой и стойкостью к износу. Однако с другой стороны – они чувствительны к влаге и имеют очень высокий коэффициент полимеризационной усадки. Кроме того, если стоматолог опять же не устранил травматическую нагрузку при смыкании с антагонистом – в пломбе из этого материала на границе с тканями зуба будут также образовываться трещины. Но в целом, этот материал все же немного лучше стеклоиономерных цементов.
Важно: однако существует техника пломбирования, которая позволит уменьшить отрицательные качества каждого материала из описанных. Она называется «сэндвич-техника». Смысл ее заключается в том, что нижняя часть пломбы делается из стеклоиономерного цемента, а верхняя – из композитного материала. На сегодняшний день, это единственно возможный способ сделать качественные пломбы при пломбировании клиновидных дефектов среднего и большого размера. Надеемся, что наша статья оказалась Вам полезной!
Источник

