Хирургический метод лечения рака молочной железы
План лечения составляют с учётом стадии опухолевого процесса, морфологической структуры опухоли, возраста больной, сопутствующих заболеваний, общего состояния пациентки.
Применяют следующие методы лечения: хирургический, комбинированный (сочетание операции с лучевой или лекарственной терапией) и комплексный (сочетание операции с лучевой, лекарственной и гормонотерапией).
Хирургический метод лечения доминирует. В зависимости от объёма удаляемых тканей различают следующие варианты операций.
1. Радикальная мастэктомия по Холстеду — удаление поражённой молочной железы вместе с большой и малой грудными мышцами и их фасциями, подключичной, подмышечной и подлопаточной жировой клетчаткой с лимфатическими узлами (рис. 1). Показанием к выполнению мастэктомии по Холстеду в недавнее время был рак молочной железы всех стадий, но в последние годы к ней прибегают только при опухолевой инфильтрации большой грудной мышцы.
![Радикальная мастэктомия по Холстеду: а - проекция кожного разреза; б - объем удаляемых тканей - клетчатка вместе с лимфатическими узлами [подключичными (1), подмышечными (2) и подлопаточными (3)] и грудными мышцами: малой (4) и большой (5). Радикальная мастэктомия по Холстеду: а - проекция кожного разреза; б - объем удаляемых тканей - клетчатка вместе с лимфатическими узлами [подключичными (1), подмышечными (2) и подлопаточными (3)] и грудными мышцами: малой (4) и большой (5).](https://medbe.ru/upload/medialibrary/8f9/%D0%A1%D0%BD%D0%B8%D0%BC%D0%BE%D0%BA.jpg)
Рис. 1. Радикальная мастэктомия по Холстеду:
а — проекция кожного разреза;
б — объем удаляемых тканей — клетчатка вместе с лимфатическими узлами [подключичными (1), подмышечными (2) и подлопаточными (3)] и грудными мышцами: малой (4) и большой (5).
2. Расширенная подмышечно-грудинная радикальная мастэктомия предусматривает одноблочное удаление молочной железы с грудными мышцами или без них, подключично-подлопаточной и подмышечной жировой клетчаткой, а также с парастернальными лимфатическими узлами и внутренними грудными сосудами, для удаления которых резецируют два-три рёберных хряща по парастернальной линии. Показанием к расширенной мастэктомии является рак, расположенный во внутренних и центральном отделах молочной железы при I, IIА, IIВ стадиях. Выявление во время мастэктомии множественных подмышечных метастазов делает иссечение парастернальных лимфатических узлов нецелесообразным, так как это не влияет на прогноз заболевания. В настоящее время разработана значительно менее травматичная методика видеоторакоскопической парастернальной лимфаденэктомии.
3. Сверхрадикальная расширенная мастэктомия предусматривает удаление не только парастернального коллектора, но и лимфатических узлов и клетчатки надключичной области и переднего средостения. Данная операция не повышает выживаемость больных и оставлена всеми хирургами.
4. Модифицированная радикальная мастэктомия по Пэйти-Дайсону (рис. 2) отличается от мастэктомии Холстеда сохранением большой грудной мышцы или обеих грудных мышц. Обоснованием для оставления грудных мышц явилась редкость наблюдений прорастания их опухолью. При оставлении мышц мастэктомия протекает менее травматично и с меньшей кровопотерей, послеоперационная рана лучше заживает. Сохранение мышц приводит к лучшему косметическому результату и не отражается на функции верхней конечности. Поэтому такие операции получили название функциональнощадящих. Показаниям для них являются не только начальные, но и местнораспространённые стадии заболевания при условии отсутствия инфильтрации опухолью грудных мышц.

Рис. 2. Мастэктомия по Пэйти-Дайсону. Молочную железу удаляют вместе с малой грудной мышцей и регионарными лимфатическими узлами
5. Мастэктомия с подмышечной лимфаденэктомией может быть как радикальным, так и паллиативным оперативным вмешательством. Показанием к такой операции являются начальные (I—IIA) стадии заболевания при локализации опухоли в наружных квадрантах молочной железы у пожилых ослабленных больных с тяжёлыми сопутствующими заболеваниями.
6. Простая мастэктомия — удаление молочной железы с фасцией большой грудной мышцы с онкологических позиций не может быть отнесена к радикальному онкологическому вмешательству. Показаниями к такой операции являются распадающаяся опухоль, преклонный возраст больной, тяжёлые сопутствующие заболевания.
7. Секторальная резекция молочной железы как самостоятельный метод лечения при раке молочной железы не имеет обоснования к выполнению. Она возможна при одиночных очагах неинвазивного (in situ) рака.
До последнего времени онкологи, занимающиеся проблемой лечения рака молочной железы, обращали внимание только на показатели 5- и 10-летней выживаемости. Мало кто обращал внимание на то, что для большинства больных излечение от рака достигается путём выполнения калечащих операций, какими являются мастэктомии Холстеда и (в меньшей степени) Пэйти—Дайсона.
Подобные операции имеют существенный недостаток — потерю молочной железы, которая у многих, особенно молодых женщин, приводит к тяжёлой психологической травме, нередко пагубно влияя на всю её дальнейшую жизнь. Этот фактор явился одним из основных мотивов к разработке новых подходов к лечению рака молочной железы, связанных с уменьшением объёма оперативного вмешательства на молочной железе, разработке органосохраняющей операции — радикальной резекции молочной железы — в плане комбинированного или комплексного лечения.
Операция заключается в удалении сектора ткани молочной железы с опухолью, отступя от её краёв не менее чем на 3 см, в едином блоке с жировой клетчаткой подмышечной, подлопаточной и подключичной областей с лимфатическими узлами. При этих операциях, исходя из эстетической целесообразности, необходимо сохранение не менее двух третей объёма железы. Для выполнения подобных операций важно соблюдать критерии отбора больных. Основными критериями являются: I и IIА стадии заболевания, размер опухоли не более 3 см в наибольшем измерении, медленный темп и моноцентричный характер роста опухоли, а также желание больной сохранить молочную железу. Соблюдение этих критериев ограничивает широкое применение таких операций.
Стремление одномоментно с выполнением радикального онкологического вмешательства при раке молочной железы добиться восстановления формы и объёма органа является перспективным направлением модификации онкологических операций. Поэтому достижения пластической хирургии в реконструкции молочный желёз стали необычайно актуальными. Реконструкция молочной железы может быть проведена как одномоментно с радикальной операцией на железе, так и в отсроченном варианте. Одномоментная реконструкция хотя и увеличивает тяжесть и длительность оперативного вмешательства, в то же время не подвергает больную «психологическому коллапсу», связанному с утратой молочной железы.
Современные методики реконструкции молочной железы после мастэктомии сталкиваются со сложной задачей формирования заново формы и объёма железы, создания сосково-ареолярного комплекса. Поэтому разработаны радикальные оперативные вмешательства на молочной железе, альтернативные мастэктомиям, которые выполняются с одномоментной реконструкцией железы.
1. Субтотальная радикальная резекция молочной железы, при которой удаляют от 75 до 90% ткани молочной железы с опухолью вместе с жировой клетчаткой и лимфатическими узлами подмышечной, подлопаточной, подключичной областей, с сохранением обеих грудных мышц, сосково-ареолярного комплекса, субмаммарной складки и части молочной железы.
2. Подкожная радикальная мастэктомия с удалением сосково-ареолярного комплекса или без него — производят удаление всей железистой ткани молочной железы в едином блоке с жировой клетчаткой и лимфатическими узлами подмышечной, подлопаточной, подключичной областей.
Возникающий дефект молочной железы восстанавливают кожно- мышечным или мышечным лоскутами широчайшей мышцы спины, кожно-жировыми лоскутами на прямой мышце живота, эндопротезами или сочетанием их с аутотрансплантатами (рис. 3). Возможность выполнения реконструктивных операций с хорошими результатами не только способствует популяризации их среди хирургов и пациенток, но и стимулирует совершенствование методик реконструктивно-пластической хирургии.

Рис. 3. Фото больной после подкожной мастэктомии с одномоментной реконструкцией молочной железы
Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
Источник
Хирургическое лечение рака молочной железы и ее эффективность
Вероятно, ни в одной области медицины необходимость удаления тканей единым блоком не подвергалась такому сомнению, как при лечении рака молочной железы (РМЖ). С тех пор как в 1894 г. Halsted предложил данный метод лечения, который заключался в удалении большой грудной мышцы для более полного устранения опухоли, он претерпел множество изменений.
Стал популярным метод модифицированной радикальной мастэктомии, при котором удаляется вся молочная железа, но без большой грудной мышцы; это позволяет избежать деформации передней грудной стенки. Удаление подмышечных лимфоузлов также изменялось: от полного (I, II и III уровня с удалением малой грудной мышцы) до частичного (I и II уровня без удаления малой грудной мышцы).
В ретроспективных исследованиях показано, что продолжительность жизни не зависит от объема операции при сравнении радикальной мастэктомии по Холстеду с любым из модифицированных методов. По этой причине в 1979 г. на согласительной конференции NCI в качестве основного метода лечения был принят модифицированный подход.
Следующим вопросом было профилактическое удаление регионарных лимфоузлов. Учитывая, что при клиническом обследовании не всегда удастся выявить небольшие метастазы, на практике быстро получило распространение удаление подмышечных лимфоузлов, целью которого было не только устранение невыявленных метастазов, но и уничтожение возможного источника последующего метастазирования.
Handley впервые обнаружил, что рецидивы в подмышечных лимфоузлах после простой мастэктомии встречаются реже, чем можно было бы ожидать, учитывая частоту скрытых метастазов в этой области. Это означает, что какие-то метастазы уничтожаются иммунной системой организма.
В 1971 г. в рамках NSABP было начато исследование, которое должно было решить вопрос о необходимости профилактической резекции регионарных лимфоузлов. Больные с опухолями без поражения подмышечных лимфоузлов (1 клиническая стадия) были случайным образом разделены на группы: в одной проводилась радикальная мастэктомия, во второй — тотальная мастэктомия с ЛТ грудной стенки и регионарных лимфоузлов, в третьей — только тотальная мастэктомия.
Пациентки с поражением подмышечных лимфоузлов (II клиническая стадия) были случайным образом разделены на две группы: в одной проводилась радикальная мастэктомия, во второй — тотальная мастэктомия и ЛТ грудной стенки и всех путей лимфооттока от молочной железы. Если не удалены скрытые подмышечные метастазы и продолжается диссеминация, то прогноз при лечении только путем тотальной мастэктомии менее благоприятен.
Напротив, наличие у больных функционирующих лимфоузлов, улучшающих иммунитет, после тотальной мастэктомии должно способствовать более благоприятному прогнозу.

В течение 72 мес. наблюдали 1665 больных. Среди всех трех лечебных групп пациенток с I стадией рака молочной железы (РМЖ) отличий обнаружено не было. В целом у больных со II стадией РМЖ выживаемость была хуже, но отличий между двумя видами лечения выявлено не было. Только 60(16 %) из 365 пациенток, не прошедших профилактическое удаление подмышечных лимфоузлов, в дальнейшем (спустя 30 — 112 мес. после операции) подверглись данной процедуре в связи с прогрессированием заболевания.
При профилактическом удалении лимфоузлов метастазы в них обнаружены у 39 % пациенток. Более чем у половины больных, у которых предполагалось наличие метастазов в лимфоузлах, они не выявлены.
В 1985 г. Fisher и соавт. сообщили о такой же группе из 1665 женщин, период наблюдения за которыми составил в среднем 126 мес. Значимых отличий между группой больных с клиническими признаками метастазов в лимфоузлах, которыхлечили путем радикальной мастэктомии, и группой, в которой была проведена тотальная мастэктомия без удаления подмышечных лимфоузлов, но с регионарной ЛТ, не обнаружено. 10-летняя выживаемость в обеих группах составила около 38 %.
Использование сторожевого лимфоузла для оценки состояния лимфоузлов быстро становится стандартом медицинской помощи. Для определения первого (сторожевого) лимфоузла применяют инъекцию красителя или радиоактивного вещества, что в случае отсутствия в нем опухолевых клеток позволяет избежать полного иссечения подмышечных лимфоузлов.
После сообщения Moore в 1967 г. о частоте местных рецидивов, наблюдавшихся после частичной мастэктомии, полное удаление молочной железы стало обычной хирургической практикой. Проблема неполного удаления усугубляется наличием множества первичных очагов. Почти 50 % РМЖ развиваются более чем в одном квадранте, и этот показатель не снижается за счет раннего выявления. В более поздних исследованиях мастэктомии в меньшем объеме, чем тотальная, проводилась попытка выявить, может ли ЛТ молочной железы подавлять оставшиеся очаги опухолевого роста при удалении только первичного очага.
Очевидно, что такой подход не будет способствовать улучшению выживаемости или сохранению функции молочной железы, но может улучшить косметические результаты. Cancer Institute в Милане было проведено исследование методов лечения с сохранением молочной железы, в котором женщины с опухолями менее 2 см в диаметре и без пальпируемых подмышечных лимфоузлов были разделены на группы радикальной мастэктомии и широкой квадрантэктомии молочной железы с полным удалением подмышечных лимфоузлов с последующей ЛТ (50 Гр) молочной железы (дополнительно 10 Гр на ложе опухоли). Через 7 лет для анализа были доступны данные 701 больной.
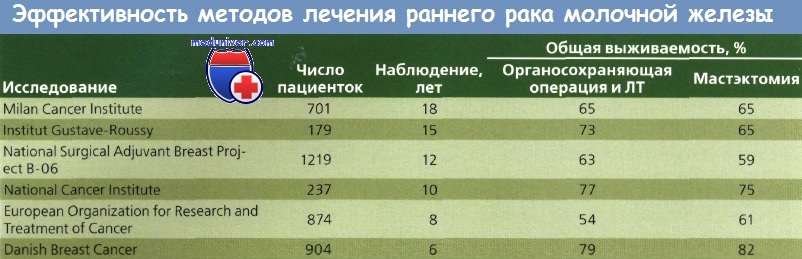
Не было обнаружено значительных различий в показателях распространения опухоли, выживаемости или продолжительности жизни до рецидива. Это исследование показало, что ЛТ высокими дозами способствует сохранению молочной железы у пациенток с локализованным РМЖ небольшого размера. Косметические результаты были удовлетворительными более чем у 70 % больных. В некоторых случаях наблюдалось появление отека руки и лучевого фиброза. До сих пор не определены долговременные канцерогенные эффекты ЛТ молочной железы.
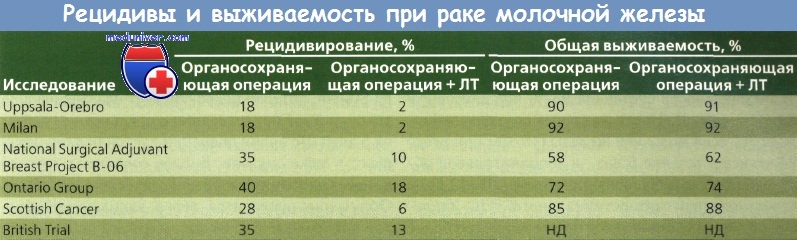
Другое исследование, проведенное Fisher и соавт. и NSABP, представляет результаты рандомизированного исследования, сравнивавшего тотальную мастэктомию и сегментарную мастэктомию с применением ЛТ и без него (I—II стадия РМЖ диаметром не более 4 см). При сегментарной резекции хирург удалял объем ткани, достаточный для уверенности в том, что края удаляемого препарата не содержали опухолевую ткань.
Женщины были путем рандомизации разделены на группы, в которых были проведены тотальная мастэктомия, только сегментарная мастэктомия или сегментарная мастэктомия в сочетании с последующей ЛТ. У всех больных были удалены подмышечные лимфоузлы, а при наличии метастазов в лимфоузлах — проведен курс XT. Расчеты с использованием таблиц дожития и данных 1843 женщин продемонстрировали, что лечение с помощью сегментарной мастэктомии как с применением ЛТ, так и без нее приводило к 5-летней безрецидивной выживаемости, выживаемости без отдаленных метастазов и общей выживаемости, сравнимым с аналогичными показателями при тотальном удалении молочной железы. Безрецидивная выживаемость после сегментарной мастэктомии с ЛТ была даже лучше, чем тот же показатель и общая выживаемость после тотальной мастэктомии.
Рак молочной железы (РМЖ) в течение 5 лет не рецидивировал у 92 % женщин из группы прошедших лучевой терапии (ЛТ) по сравнению с 72 % в группе больных, не получавших ЛТ, что указывает на ценность этого метода лечения для снижения частоты опухолей в ипсилатеральной молочной железе после сегментарной мастэктомии.
Концепция Холстеда о распространении опухоли заключается в том, что рак молочной железы (РМЖ) возникает как местная опухоль, а затем последовательно распространяется к регионарным лимфоузлам, которые служат временным барьером, а затем к таким удаленным органам, как легкие, печень и кости. Холстед считал, что РМЖ всегда излечим хирургическим путем в случае, если молочная железа, грудные мышцы и подмышечные лимфоузлы могут быть удалены до того момента, как опухоль метастазирует за их пределы. Данные NSABP и других авторов дают основание предположить, что распространение РМЖ не полностью соответствует представлениям Холстеда.
Рак может метастазировать в удаленные места до, в течение или после распространения в лимфоузлы. Обоснование для радикальной мастэктомии по Холстеду становится несостоятельным в случае, если рак не может быть остановлен на какой-то определенной точке предположительно последовательного пути. РМЖ часто бывает системным заболеванием даже на ранних стадиях.
Для исследования тактики лечения первичного рака молочной железы (РМЖ) необходимо длительное время, может потребоваться до 10 лет для возможности проведения окончательного анализа. Хотя сведения о частоте ранних рецидивов могут быть полезны при анализе, только данные долговременной выживаемости дадут окончательный ответ. При анализе этих исследований следует рассмотреть неоднородность первичного РМЖ.
Анализ подгрупп требует адекватного отбора больных для получения в результате различных категорий, зависящих от таких важных прогностических переменных, как размер первичной опухоли, клиническое и гистологическое состояние подмышечных лимфоузлов, менопауза и наличие/отсутствие эстрогеновых рецепторов (ЭР). Детальное обсуждение преимуществ и недостатков альтернативных методов первичного лечения у пациенток с излечимым РМЖ находится за рамками данной работы. Более подробную информацию по вопросам, касающимся этой интересной дискуссии, можно найти в публикациях (рекомендуем пользоваться формой поиска на главной странице сайта).
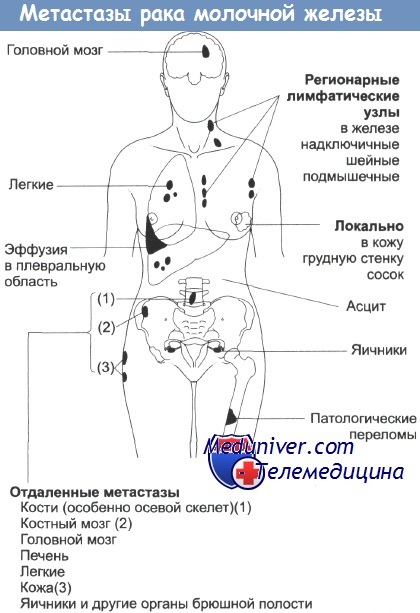
Места локального и отдаленного распространения опухоли молочной железы
— Также рекомендуем «Адъювантная терапия рака молочной железы и ее эффективность»
Оглавление темы «Рак молочной железы»:
- Схема оценки маммограммы. Категории оценки результатов маммографии
- Стереотаксическая пункционная биопсия (СПБ) молочной железы
- Диагностика стадии рака молочной железы и их критерии
- Тамоксифен для профилактики рака молочной железы и его эффективность
- Лечение протокового рака in situ молочной железы (DCIS) и ее эффективность
- Лечение долькового рака in situ молочной железы (LCIS) и ее эффективность
- Лечение инвазивного рака молочной железы и ее эффективность
- Хирургическое лечение рака молочной железы и ее эффективность
- Адъювантная терапия рака молочной железы и ее эффективность
- Подавление функции яичников при раке молочной железы и ее эффективность
Источник


