Гиперплазия паращитовидных желез лечение
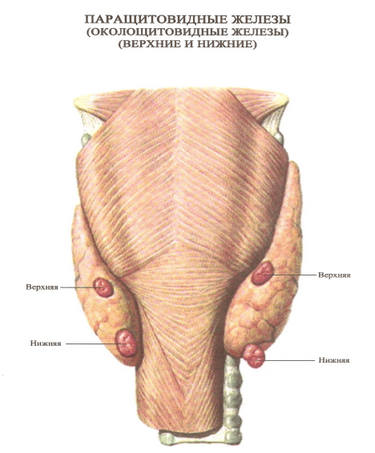
Гиперпаратиреоз — это избыток паратиреоидного гормона в крови. Он появляется в результате гиперактивности одной из четырех паращитовидных желез организма. Железы расположены в области шеи и имеют размер меньше рисового зерна.
- Функция паращитовидных желез
- Гиперпаратиреоз первичный и вторичный. Симптомы и лечение гиперпаратиреоза
- Гиперплазия паращитовидных желез – симптомы, лечение
Паращитовидные железы производят паратиреоидный гормон, который помогает поддерживать необходимый баланс кальция в крови и в тканях, нормальная функция которых зависит от количества поступающего кальция.
Функция паращитовидных желез
Паращитовидные железы поддерживают надлежащий уровень кальция и фосфора в организме, стимулируя секрецию паратгормона (ПТГ) или тормозя её, подобно термостату, контролирующему постоянную температуру воздуха в помещении.
Витамин D также участвует в регуляции содержания кальция в крови.
Как правило, этот механизм работает стабильно. Когда уровень кальция в крови опускается до критически низкой отметки, паращитовидным железам достаточно повысить уровень ПТГ (паратгормона) для восстановления баланса. ПТГ повышает уровень кальция путем высвобождения кальция из костей и увеличения количества кальция, всасываемого в тонком кишечнике.
Когда уровень кальция в крови становится слишком высоким, паращитовидные железы начинают производить меньше ПТГ. Но иногда одна или более желез вырабатывают слишком большое количество гормона, что приводит к аномально высоким уровням кальция (гиперкальциемии) и низким уровням фосфора в крови.
Минерал кальций является самым известным элементом, отвечающим за сохранение зубов и костей. Но кальций имеет и другие функции. Он помогает передавать сигналы в нервных клетках, а также участвует в сократительной функции мышц. Фосфор действует в сочетании с кальцием в тех же участках.
Гиперпаратиреоз первичный и вторичный. Симптомы и лечение гиперпаратиреоза
Существует два типа гиперпаратиреоза — первичный и вторичный.
Первичный гиперпаратиреоз появляется в таких случаях:
- нераковые новообразования (например, аденома паращитовидных желез);
- гиперплазия двух или более паращитовидных желез;
- злокачественные опухоли.
Первичный гиперпаратиреоз обычно возникает спонтанно, но некоторые люди наследуют ген, который вызывает это заболевание. Для первичного типа характерна гиперкальциемия. Лечение первичного гиперпаратиреоза в основном заключается в хирургической резекции опухолевых новообразований, а также параллельном соблюдении правильного рациона, при необходимости показан прием добавок кальция.
Вторичный гиперпаратиреоз обычно является следствием другого заболевания, при котором уровень кальция в организме снижается. Паращитовидные железы работают на пределе своих функций, чтобы компенсировать потерю этого важного микроэлемента, в конечном итоге происходит сбой этой функции.
Факторы, способствующие появлению вторичного гиперпаратиреоза:
- гипердефицит кальция. Может появиться при неспособности пищеварительного тракта усваивать этот микроэлемент;
- гипердефицит витамина D. Этот витамин помогает поддерживать соответствующие уровни кальция в крови, следовательно, пищеварительная система может поглощать кальций из поступающей в организм пищи;
- хроническая почечная недостаточность. Приводит к невозможности усвоения витамина D в такой форме, в которой её сможет использовать организм. Хроническая почечная недостаточность является наиболее распространенной причиной вторичного гиперпаратиреоза.
Общие симптомы гиперпаратиреоза
Гиперпаратиреоз часто диагностируется до того, как появятся первые очевидные признаки этого заболевания. Когда симптомы становятся явными, они обычно уже свидетельствуют о повреждении или дисфункции органов в связи с избытком кальция в крови и моче или с его дефицитом в костях.
Основные симптомы следующие:
- остеопороз, то есть ломкие, хрупкие кости и, как следствие, частые переломы;
- камни в почках;
- частое мочеиспускание;
- боль в животе;
- слабость, сонливость, депрессия;
- боль в костях и суставах;
- тошнота, рвота или потеря аппетита.
Факторы риска появления гиперпаратиреоза
Вероятность появления гиперпаратиреоза намного выше, если присутствует какой-либо фактор риска:
- период менопаузы у женщин;
- длительный пищевой дефицит кальция и витамина D;
- редкое наследственное расстройство, например, множественная неоплазия I, при котором увеличиваются одна или несколько паращитовидных желез;
- воздействие облучения, например при лечении рака;
- прием лития (используется для лечения биполярного расстройства).
Лечение гиперпаратиреоза
Методов лечения данного заболевания существует несколько. Основным из них является хирургическое вмешательство. Около 95% случаев первичного гиперпаратиреоза излечиваются после удаления опухолей паращитовидных желез. Обычно удаляются не все железы, а несколько — 2 или 3. Четвертая остается, чтобы выполнять свою прямую функцию. За рубежом такие операции проводятся под местным наркозом, т.е. амбулаторно, и пациент в этот же день может идти домой.
Медикаментозные способы лечения гиперпаратиреоза:
- кальцимиметики (имитируют кальций в крови). Мнимый кальций может «обмануть» щитовидную железу, и паратгормон не будет высвобождаться. Медицинское название такого препарата — Сенсипар (Сinacalcet, Sensipar). Имеет такие побочные эффекты, как тошнота, диарея, болевой синдром.
- заместительная гормональная терапия. Применяется среди женщин, миновавших период менопаузы. Помогает сохранить кальций в костях, однако не решает проблем в функции паращитовидной железы.
- биофосфонаты. Предотвращают потерю кальция из костей, уменьшают вероятность остеопороза.
Среди побочных эффектов: температура, рвота, снижение кровяного давления.
Гиперплазия паращитовидных желез – симптомы, лечение
Гиперплазия паращитовидных желез — это увеличение одной или всех четырех паращитовидных желез. Причинами такого состояния могут быть унаследованные синдромы или же внешние факторы. Если причина появления гиперплазии неизвестна, заболевание называют неуточненным, то есть, не имеющим точной причины.
Наследственные факторы:
- множественная эндокринная неоплазия I типа;
- изолированный семейный гиперпаратиреоз (передача мутировавшего гена происходит из поколения в поколение в отдельно взятой семье);
Внешние (приобретенные) факторы:
- опухоли гипофиза, поджелудочной железы;
- опухоли надпочечников;
- хронические заболевания почек;
- дефицит витамина D.
Симптомы гиперплазии паращитовидных желез:
- переломы костей, боль в костях;
- частые запоры;
- мышечные боли, вялость;
- тошнота.
Лечение гиперплазии паращитовидных желез
Наиболее предпочтительный метод лечения — хирургическое удаление. Обычно удаляется треть или половина паращитовидных желез. Иногда одну железу оставляют. В западных странах практикуется также имплантация тканей паращитовидных желез в область предплечья, таким образом, доктора могут легко манипулировать ими, если симптомы гиперплазии появятся снова. Этот метод также помогает эффективнее отслеживать уровень кальция в организме.
Источники статьи:
https://www.mayoclinic.org
https://en.wikipedia.org
https://emedicine.medscape.com
https://www.nlm.nih.gov
По материалам:
© 1994-2015 by WebMD LLC
Wikimedia Foundation, Inc.
© 1998-2015 Mayo Foundation for Medical Education and Research
U.S. National Library of Medicine
Смотрите также:
У нас также читают:
Источник
Татьяна Ваврух
Обновлено: 4 апреля 2019
2246
Шрифт
А
А

Сонографическая картина гиперплазии паращитовидных желез
Статья содержит информацию о таком заболевании, как гиперплазия паращитовидных желез, причинах и механизме ее развития, изменениях, происходящих в структурных элементах этих эндокринных органов, а также лечении патологии и прогнозах качества дальнейшей жизни больных. Данные подкрепляют видео в этой статье, а также интересные фото материалы.
Роль паращитовидных желез
Паращитовидные железы являются одними из важнейших фрагментов эндокринной системы человеческого организма.
Их задача заключается в поддержании уровня содержания ионов Са2+, регулирующих нормальную работу многих органов и их систем:
- Делающих более прочными костную ткань и зубы.
- Регулирующих сократительную способность мышц.
- Обеспечивающих передачу импульсов по нервным волокнам.
Все патологии, поражающие эти органы, входят в состав двух групп:
- Связанных с недостатком выработки паратгормона.
- Связанных с избыточным синтезом этого биологически активного вещества.
Ко второй группе заболеваний относится и, рассматриваемая в этой статье, гиперплазия паращитовидных желез. Данная патология вызывает рост размеров glandulae parathyroideae и усиление секреции паратгормона.
Ее развитие может начаться как у взрослых, так и у детей. Что касается этиологии разрастаний, то она на данный момент неизвестна.
Однако, выяснено, что гиперплазия проявляется как спорадическими случаями, так и семейными вспышками, в которых проявляется аутосомно-доминантный тип наследования. Наиболее часто опухолевидные разрастания представляют собой компонент синдрома МЭН (множественные эндокринные неоплазии) первого либо второго типа.

По предположениям некоторых ученых, одним из этиопатогенетических факторов развития гиперплазии паращитовидных желез может быть авитаминоз
Интересно! Некоторые ученые связывают развитие опухолевидных разрастаний с недостатком витаминов, ионов кальция, пищи вообще, хронической интоксикацией организма такими веществами, как соли тяжелых металлов и так далее.
Клиника гиперплазии glandulae parathyroideae
Большинство людей, страдающих от данного заболевания, на начальной его стадии, предъявляют неспецифические жалобы.
Они отмечают у себя:
- Рвоту.
- Слабость.
- Сонливость.
- Болезненность суставов.
- Расстройства пищеварения.
- Повышенную утомляемость.

Повышенная утомляемость это один из первых симптомов ранней фазы развития гиперплазии паращитовидных желез
К сожалению, в этой стадии заболевания лишь малая доля больных обращается за специализированной медицинской помощью. Поэтому достаточно часто гиперплазия паращитовидных желез переходит в следующую стадию.
Тяжелое течение патологии
Со временем симптоматика усугубляется, по причине отложений кальция в многих органах человеческого организма, проявления которых посистемно указаны в приведенной ниже таблице:
| Отдельные органы и их системы | Заболевания, развивающиеся по причине кальцификации |
| Почки | Жажда, полиурия, почечная недостаточность в самых запущенных случаях |
| Сердечно-сосудистая система | Обызвествление сердца, сосудов, аритмии, повышение уровня артериального давления |
| Органы зрения | Катаракта |
| Суставы и мышцы | Подагра, артриты, миопатии |
| Нервная система | Боли в голове и по всему телу, парезы, иногда депрессии и психозы |
| Желудочно-кишечный тракт | Язвенная болезнь, затрагивающая пищевод, желудок, кишечник, в особенности 12-перстную кишку, панкреатит, желчно-каменная болезнь |
| Кроветворения | Анемия |

Кальцификаты в почке — один из симптомов запущенной гиперплазии паращитовидной железы
Из общих проявлений можно отметить лихорадку.
Диагностика заболевания
Заподозрить наличие гиперплазии glandulae parathyroideae врач эндокринолог может по повышению некоторых показателей в анализах:
- Уровня паратиреоидных гормонов.
- Содержания ионов кальция в крови и моче.
Также с диагностической целью широко применяются определенные виды визуализации патологического процесса:
- Сцинография. Этому методу на сегодняшний день принадлежит пальма первенства по точности выявления гиперплазии паращитовидных желез.
- Компьютерная и магнитно-резонансная томографии уступают по точности предыдущей методике, однако, позволяют поставить правильный диагноз в 90% случаев.
- Ультразвуковое исследование менее точно, чем приведенные выше способы, однако, оно пользуется широкой популярностью поскольку его цена более доступна, а ошибки случаются лишь в 20 – 30% случаев.

Сцинография, — наиболее информативный инструментальный метод диагностики гиперплазии паращитовидных желез
С целью изучить причины и течение процесса более детально, эндокринологи практикуют назначение следующих дополнительных исследований:
- Рентген-диагностики (определение состояния костей и мышц).
- Электрокардиографии (выявление нарушений работы сердечно-сосудистой системы).
Чем более полным будет проведенное обследование, тем точнее будет установлена патология, а также стадия развития заболевания. Ведь разные методики имеют свои достоинства и недостатки, по этой причине имеет смысл применять весь их комплекс.
Важно! Дифференциальная диагностика гиперплазии glandulae parathyroideae проводится в первую очередь с аденомой, при этом главным отличием первой от второй является поражение не единичной железы, а всех имеющихся с наиболее выраженными изменениями в верхних двух.
Лечение
При выявлении заболевания на его ранних стадиях врач эндокринолог делает выбор между консервативным и хирургическим методами лечения. Но, медикаментозная терапия, даже в случае, когда инструкция выполняется в точности, имеет ряд недостатков, среди которых невозможность точно спрогнозировать дальнейшее развитие патологического процесса, а также большой риск проявления различных осложнений:
- Серьезного снижения массы тела.
- Увеличения вероятности переломов костей и так далее.

Операция может стать единственным способом лечения, гарантирующим положительный результат при гиперплазии паращитовидных желез
По этим причинам, при условии отсутствия противопоказаний, предпочтительнее проведение хирургического лечения. А когда у больного уже успели развиться заметные признаки гиперкальциемии, то оперативное вмешательство является единственно возможным выходом.
Прогноз
Если лечение было проведено своевременно и в полном объеме, то прогноз, в большинстве случаев, благоприятный. Выраженные же проявления гиперкальциемии, особенно проявившиеся в виде изменения почек и костей, существенно снижают шансы на излечение и качество дальнейшей жизни человека.

При своевременном лечении паращитовидных желез прогноз в большинстве случаев благоприятный
И не важно, с какой стороны развилась гиперплазия паращитовидной железы, справа или слева, за ее лечение следует браться при первых же проявлениях патологии, на стадии развития общей симптоматики. Ведь в этом случае шансы на возвращение больного к нормальной жизни ощутимо увеличиваются.
Вам помогла статья?
9 раз уже помогла
Рекомендуем похожие статьи

Паращитовидные железы – это парные органы, роль которых нельзя недооценивать. Дело в том, что гормоны паращитовидных

Паращитовидные железы, их место расположение
Статья приоткроет секреты клиники, патогенеза и симптоматики таких



Отзывы и комментарии
Источник
Гиперплазия паращитовидной железы подразумевает увеличение органа и его функций. Как следствие, усиливается выработка паратгормона, страдает костная ткань и некоторые органы. Точных причин появления болезни еще не удалось установить, но известны характерные признаки гиперплазии и разработаны методики лечения. О том, как определить болезнь и как проходит обследование – узнаем ниже.
Гиперплазия паращитовидной железы: кратко о главном
Почему возникает гиперплазия паращитовидных желез установить точно не удалось, но среди факторов риска:
- первичный гиперпаратиреоз;
- длительное ионизирующее или лучевое воздействие;
- прием некоторых гормональных препаратов;
- генетические аномалии;
- недостаток витамина Д;
- почечная недостаточность;
- костные болезни.
При развитии аденомы паращитовидной железы наблюдается усиленная выработка паратгормона, одновременно снижается чувствительность рецепторов к кальцию. Как следствие, гормон накапливается в тканях в большом количестве и нарушает функции всего органа.
Со временем развивается целый ряд осложнений и проблем:
- начинается образование новой костной ткани с вымыванием кальция и появлением остеопороза;
- фиброзно-костная дисплазия;
- в почках нарушается обратное всасывание фосфатов и образовываются камни;
- усиливается гиперкальцемия из-за усиленного всасывания кальция кишечником;
- нарушается реабсорбция жидкостей;
- снижается плотность мочи, начинается полиурия;
- раздражаются стенки желудка, что вызывает дискомфорт и боли;
- откладываются соли на стенках органов и в сосудах;
- появляются психические расстройства, наблюдаются нарушения работы нервной системы.
Проявления болезни
Даже, если подозревается гиперплазия паращитовидной железы, симптомы на первых этапах могут отсутствовать. Но с развитием болезни, состояние человека ухудшается и появляются первые признаки гиперплазии.
При этом выделяют разные формы: костную, комбинированную, висцеральную.
Основные проявления разнообразны, так как страдает сразу несколько систем. Так, при наличии болезни чаще всего отмечаются:
- боль в костях, деформация тканей;
- частые переломы;
- нарушение целостности костей, повышение воздушности;
- слабость в мышцах;
- утиная походка;
- выпадение зубов;
- паралич, особенно в области таза;
- почечная и печеночная дисфункция;
- увеличение количества мочи;
- язва, панкреатит;
- уменьшение веса;
- отложений солей в сосудах, органах;
- повышение давление и нарушение пульса;
- различные психические расстройства.
Гиперпаратиреоидный криз
Речь идет о тяжелом осложнении гиперплазии железы, когда показатели кальция повышаются до 3,5 мкмоль/л и больше.
Провоцирующими факторами в данном случае выступают инфекции и воспаления, переломы, операции и прием антацидных средств.
Основными симптомами будут:
- боль в животе;
- тошнота и рвота;
- слабость;
- снижение давления;
- лихорадка;
- заторможенность и спутанность мыслей;
- судороги;
- быстрое прогрессирование острой почечной недостаточности.
В данном случае необходима срочная медицинская помощь, так как вероятность летального исхода составляет 80%.
Обследование и анализы
Если подозревается гиперплазия паращитовидной железы справа, начать лечение можно только после прохождения комплексного обследования.
Врачи используют такие инструментальные методики:
- УЗИ;
- КТ шеи с введением контрастного вещества;
- МРТ;
- сцинтиграфия;
- селективная ангиография (при нетипичном расположении желез).
Рентген костной ткани позволяет определить степень поражения и выявить такие нарушения:
- диффузный остеопороз;
- резорбцию костей на руках;
- кистозное перерождение;
- неравномерное утолщение костной ткани.
Основные лабораторные данные, которые позволяют поставить диагноз «гиперплазия паращитовидной железы слева»:
- превышение показателей паратгормона больше, чем в два раза;
- превышение показателей кальция;
- гипофосфатемия;
- увеличение показателей остеокальцина;
- выделение с мочой кальция и фосфатов.
При необходимости врач может назначить анализы с кальцитонином, преднизолоном и диуретиками.
Терапия
Помочь с лечением может не только эндокринолог, также рекомендуется консультация у кардиолога, ортопеда, невролога и нефролога.
Методика и направленность лечения определяется в индивидуальном порядке после получения результатов анализов. Если выраженные симптомы отсутствуют, назначается динамическое наблюдение с дальнейшим решением о вариантах лечения.
Консервативное лечение гиперплазии паращитовидной железы применяется:
- когда присутствуют незначительные разрушения в костной ткани и при невыраженной гиперкальцемии;
- когда операция противопоказана;
- когда нет ремиссии после операции.
Из препаратов могут назначать бисфосфонаты, кальцитонин, кальцимиметики, чтобы урегулировать показатели паратгормона и исключить появление осложнений.
Операцию назначают при выраженной гиперплазии совместно с гиперпаратиреозом и поражением органов.
Среди других показаний:
- значительная гиперкальцемия;
- при почечной недостаточности;
- при остеопорозе.
После проведения операций необходимо восстановить недостаток кальция и нормальное функционирование почек. Дополнительно могут назначать прием витамина Д и гормонов.
Важно понимать, что гиперплазия при первичном гиперпаратиреозе имеет больше шансов на полное излечение, чем при вторичной форме заболевания и значительном разрастании тканей железы. Что еще раз говорит о важности своевременного диагностирования и правильного лечения.
Гиперплазия паращитовидной железы не станет приговором, если быть внимательным к собственному здоровью и не забывать о профилактических осмотрах у эндокринолога. Тогда можно избежать операций и осложнений, восстановив функции железы при помощи специальных медикаментов.
https://www.youtube.com/watch?v=JAr6sme34lI
Поделиться ссылкой:
Источник


