Диагностика и лечение опухолей предстательной железы
Что такое предстательная железа и где она располагается?
Предстательная железа (простата) – мышечно-железистый орган мужчин, выделяющий вещество, входящее в состав спермы. Простата располагается в нижней части таза под мочевым пузырем. Мочеиспускательный канал проходит через предстательную железу. Простата кровоснабжается многочисленными мелкими артериальными ветвями, венозная кровь от нее оттекает в венозное сплетение простаты. Лимфа от предстательной железы оттекает в лимфатические узлы таза. Лимфатические узлы являются частью лимфатической системы, которая борется с инфекцией и болезнями, и служат своеобразными фильтрами, в которых оседают чужеродные агенты.
Что такое рак предстательной железы и чем он опасен?
Рак простаты – злокачественная опухоль. Рак развивается в периферических отделах предстательной железы, поэтому клинические проявления опухоли появляются на поздних стадиях заболевания. По мере увеличения размеров новообразования происходит сдавление мочеиспускательного канала, что приводит к затруднению мочеиспускания и задержке мочи. Прорастание опухолью слизистой мочевого пузыря и прямой кишки могут привести к кровотечению. Помимо этого возможно распространение опухоли предстательной железы по организму с появлением метастазов в лимфатических узлах, костях, легких, печени.
Как часто встречается рак предстательной железы?
В структуре онкозаболеваемости мужчин России рак простаты находится на 2-м месте. По величине прироста заболеваемости рак предстательной железы вышел на 1 место.
Что вызывает рак предстательной железы?
Точные причины развития данного заболевания неизвестны. Отмечено повышение частоты появления этой опухоли у мужчин пожилого и старческого возраста. Многие исследователи поддерживают гормональную гипотезу развития рака простаты. Отмечается роль генетической предрасположенности к данному заболеванию.
Клинические проявления рака предстательной железы
Рак предстательной железы длительное время не вызывает каких-либо клинических проявлений. Наличие опухоли простаты больших размеров может приводить к затруднению, учащению мочеиспускания. Возможно появление примеси крови в моче. У ряда больных может возникнуть затруднение дефекации, а также появиться кровь в кале.
Развитие метастазов рака простаты вызывает появление симптомов, соответствующих расположению метастатических очагов. Наиболее часто рак предстательной железы поражает кости (позвоночник, кости таза, ребра и др.). Костные метастазы могут вызывать боль, развитие патологических переломов, компрессию спинного мозга с параличами и парезами, появление прощупываемой опухоли. Наличие метастазов в лимфоузлы таза способно привести к появлению массивных отеков нижних конечностей. Множественные метастазы в печень могут проявляться желтухой. Появлениями поражения легких являются кашель и кровохарканье.
Как диагностируется рак предстательной железы?
Если у врача возникло подозрение о возможном наличии у Вас опухоли простаты, он должен направить Вас в специализированный стационар. Специалист-онкоуролог проведет осмотр, который будет включать пальпацию живота и всех групп лимфоузлов. У Вас будет взята кровь из вены для клинического и биохимического анализов, моча для общего анализа, выполнена электрокардиография (ЭКГ). При необходимости, Ваш врач назначит другие виды обследования.
Основными методами диагностики рака предстательной железы являются пальцевое ректальное исследование, определение уровня простатического специфического антигена (ПСА) сыворотки крови и трансректальное ультразвуковое исследование (ТРУЗИ).
Пальцевое ректальное исследование
- Пальцевое ректальное исследование выполняется специалистом – урологом. Во время этого исследования производится прощупывание простаты через стенку прямой кишки пальцем, введенным в анальное отверстие.
ПСА
- ПСА является высокоспецифичным опухолевым маркером рака предстательной железы. Средняя концентрация ПСА в сыворотке крови мужчин, не страдающих заболеваниями предстательной железы, составляет 4 нг/мл. Норма уровня ПСА зависит от возраста. Повышение уровня ПСА, помимо рака простаты, может быть обусловлено простатитом, доброкачественной гиперплазией, трансуретральными и трансректальными манипуляциями.
ТРУЗИ
- ТРУЗИ – безопасный метод исследования. Через анальное отверстие в прямую кишку вводится специальный ультразвуковой датчик, который позволяет получить четкое изображение предстательной железы, выявить наличие в ней опухоли, определить ее размеры, расположение и степень распространенности. ТРУЗИ не позволяет точно различить доброкачественную и злокачественную опухоль.
Биопсия простаты
- Для установления точного диагноза необходимо подтверждение злокачественной природы опухоли, по данным микроскопического исследования ткани новообразования. С целью получения кусочков опухоли выполняется пункционная биопсия простаты под контролем ТРУЗИ. Для этого через анальное отверстие в прямую кишку вводится специальный ультразвуковой датчик, который дает возможность специальной иглой взять ткань простаты из необходимого участка на анализ. Чтобы получить необходимое количество ткани простаты, как правило, выполняется 6-12 вколов.
Ультразвуковое исследование (УЗИ)
- Ультразвуковое исследование является безопасным и безболезненным методом обследования. Для того, чтобы врач имел возможность лучше разглядеть органы таза, исследование выполняется при наполненном мочевом пузыре. УЗИ дает возможность диагностировать метастазы рака предстательной железы в лимфатических узлах таза и забрюшинного пространства, печени и т.д.
Компьютерная томография (КТ)
- Компьютерная томография (КТ) является специальным видом рентгенологического обследования, позволяющим получить изображение поперечных срезов организма. КТ дает возможность определить состояние лимфатических узлов таза.
Магнитно-резонансная томография (МРТ)
- Магнитно-резонансная томография (МРТ) – специальный метод исследования, который позволяет получить изображения поперечных и продольных срезов организма. МРТ также дает возможность определить состояние лимфатических узлов таза.
Рентгенография органов грудной клетки
- Рентгенография органов грудной клетки выполняется, чтобы определить наличие или отсутствие метастазов в легкие.
Скенирование костей скелета
- Этот вид обследования позволяет определить наличие метастазов в костях скелета и назначается только пациентам, у которых есть боли в костях или повышение определенного фермента (щелочной фосфатазы) в крови.
Рентгенография костей скелета
Рентгенография костей скелета выполняется при наличии изменений, выявленных при скенировании для подтверждения наличия метастазов в кости.
МРТ костей скелета
- МРТ костей скелета выполняется при наличии изменений, выявленных при скенировании для подтверждения наличия метастазов в кости.
После завершения обследования устанавливается стадия заболевания. В зависимости от стадии принимается решение о тактике лечения.
Лечение
Лечение локализованного и местно-распространенного рака предстательной железы
Выбор метода лечения рака предстательной железы определяется стадией опухолевого процесса.
При локализованном раке предстательной железы проводится хирургическое лечение (радикальная простатэктомия), которое подразумевает удаление простаты с семенными пузырьками, окружающей жировой клетчаткой и тазовыми лимфатическими узлами. Осложнения после радикальной простатэктомии отмечаются редко. При выполнении данной операции в стандартном объеме у всех больных развивается импотенция. Основным методом предотвращения развития импотенции является выполнение так называемой нервосберегающей простатэктомии. Она может производиться только пациентам с нормальной потенцией до операции, желающим ее сохранить, при наличии очень маленького опухолевого узла неагрессивной (высокодифференцированной) опухоли. Если во время операции хирург сомневается в возможности полного (радикального) удаления опухоли при сохранении сосудисто-нервного пучка, нервосберегающая операция не выполняется. Радикальная простатэктомия позволяет добиться прекрасных отдаленных результатов. Однако если, по мнению хирурга, риск рецидива опухоли после операции высок, после простатэктомии может быть назначено дополнительное лучевое или гормональное лечение.
У пациентов, страдающих локализованным раком предстательной железы, имеющих противопоказания к выполнению радикальной простатэктомии и ожидаемую продолжительность жизни более 5-10 лет, методом выбора является лучевая терапия. Также облучение проводится больным, у которых опухоль прорастает капсулу простаты, или имеются метастазы в лимфоузлы таза. В настоящее время наиболее распространенным видом лучевого воздействия является дистанционная лучевая терапия. Зона облучения включает область простаты. Перед облучением выполняется КТ, на основании которой определяются поля облучения. Лучевая терапия проводится 5 дней в неделю в течение 1,5 месяцев. На фоне облучения возможно появления частого болезненного мочеиспускания, примеси крови в моче (лучевой цистит), а также частых болезненных дефекаций, примесь крови в стуле (лучевой ректит). При высокой интенсивности этих побочных явлений делается перерыв в лучевом лечении до стихания симптомов цистита и ректита. Дистанционная лучевая терапия локализованного рака простаты позволяет добиться удовлетворительных отдаленных результатов, практически не уступающих радикальному хирургическому лечению.
Для улучшения результатов лучевого лечения большинству пациентов до, во время и в течение 2 лет после облучения назначается гормональная терапия.
Кроме дистанционной лучевой терапии может использоваться брахитерапия – метод облучения с помощью радиоактивных зерен, которые вводятся в предстательную железу через прямую кишку под контролем КТ. Эта процедура проводится под наркозом.
Криоаблация
Криоблация предстательной железы — малоинвазивный метод лечения, заключающийся в замораживании ткани простаты до температуры — 40-60 С с помощью специальных крио-игл, которые в условиях спинальной или общей анестезии устанавливаются в предстательную железу через промежность. Данный метод может использоваться как для лечения первичного рака предстательной железы (в том числе и для фокальной терапии), так и для лечения местных рецидивов рака простаты после ранее проведенного лечения (лучевой терапии или простатэктомии).
Пожилые больные локализованным раком предстательной железы, ожидаемая продолжительность жизни которых не превышает 5 лет, имеющие высокодифференцированную (малоагрессивную) опухоль могут находиться под наблюдением. Таким пациентам лечение назначается только при появлении клинических проявлений заболевания.
Лечение распространенного рака предстательной железы
Единственным методом лечения распространенного рака предстательной железы, то есть при наличии метастазов в кости, печень и/или другие органы является гормонотерапия. Рост и размножение большинства клеток рака простаты происходит под стимулирующим воздействием мужских половых гормонов – андрогенов. Андрогены в мужском организме вырабатываются яичками (95%) и надпочечниками (5%). Гормонотерапия при раке простаты приводит к прекращению выработки андрогенов или блокирует их действие. Гормонотерапия может быть осуществлена путем
- хирургической (удаление обоих яичек) или медикаментозной (леупролид, гозерелин, бусерелин и др.) кастрации
- за счет приема специальных препаратов – антиандрогенов
- при использовании комбинации этих методов
Режим гормональной терапии выбирает врач – онкоуролог. При необходимости схема гормонального лечения меняется. Гормональная терапия позволяет намного улучшить состояние и увеличить продолжительность жизни при раке простаты. Гормонотерапия приводит к развитию ряда осложнений, обусловленным снижением уровня мужских половых гормонов в крови или блокаду их действия. К возможным осложнениям гормонотерапии относятся приливы, увеличение и болезненность молочных желез, импотенция.
Лечение гормонорезистентного рака предстательной железы
К сожалению, через 18-24 месяца после начала гормонального лечения, у большинства больных опухоль перестает реагировать на гормонотерапию. Заболевание переходит в так называемую гормонорезистентную фазу. Для лечения гормонорезистентного рака простаты используется гормонотерапия второй линии или химиотерапия. Для гормонотерапии второй линии применятся ингибитор синтеза мужских половых гормонов абиратерон и антиандроген энзалутамид, для химиотерапии – цитостатики доцетаксел и кабазитаксел.
Гормонотерапия абиратероном может привести к повышению артериального давления и задержке жидкости в организме; энзалутамид может вызывать слабость и артериальную гипертензию.
Химиотерапия вызывает развитие ряда побочных эффектов, вид которых зависит от применяемых препаратов. Наиболее серьезными осложнениями являются гематологические – связанные со снижением количества разных форменных элементов крови. Уменьшение числа лейкоцитов приводит к снижению устойчивости организма к инфекции, тромбоцитов – к повышенной кровоточивости. Поэтому регулярный контроль анализов крови во время проведения химиотерапии является чрезвычайно важным. К наиболее распространенным негематологическим осложнениям химиотерапии относятся тошнота и рвота. Применение современных противорвотных препаратов в абсолютном большинстве случаев позволяет ликвидировать эти явления. Остальные осложнения обсуждаются со специалистом по химиотерапии.
Обо всех изменениях самочувствия на фоне проведения лекарственного лечения следует обязательно сообщать врачу. При развитии тяжелых осложнений химиотерапия прерывается или отменяется.
Наблюдение
На протяжении всего лечения и после его окончания всем больным необходимо проведение тщательного динамического наблюдения. ПСА является очень чувствительным тестом, позволяющим рано выявить рак простаты, контролировать эффективность лечения и осуществлять контроль после его окончания. Поэтому обязательным условием всех контрольных визитов к врачу является контроль уровня ПСА.
В урологическом отделении НМИЦ онкологии им. Н.Н. Блохина
выполняются открытые и лапароскопические радикальные простатэктомии, проводится дистанционная и внутритканевая лучевая терапия рака предстательной железы, а также лекарственная терапия распространенных форм заболевания, в том числе в рамках клинических исследований. Особое внимание уделяется сохранению анатомических зон, значимых для сохранения удержания мочи и половой функции.
Источник
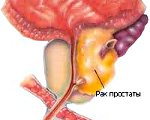
Рак простаты – это злокачественная опухоль тканей предстательной железы. Специфической симптоматики, особенно на ранних стадиях, нет. Возможные нарушения (вялая прерывистая струя мочи, никтурия, постоянные позывы на мочеиспускание, боль в тазовой области и др.) связаны с наличием у пациента аденомы простаты или хронического простатита. В диагностике рака простаты применяют пальцевое прямокишечное исследование предстательной железы, определение ПСА, УЗИ, биопсию. Лечение может включать радикальные подходы (простатэктомию), малоинвазивные вмешательства (HiFu-терапию, брахитерапию, криоаблацию), дистанционную лучевую терапию, гормоно- и химиотерапию.
Общие сведения
В ряде стран в структуре онкозаболеваний рак простаты по частоте встречаемости у мужчин уступает только раку легкого и раку желудка. В современной онкоурологии заболевание является серьезной медицинской проблемой, поскольку зачастую диагностируется только на III-IV стадии. Это связано как с длительным бессимптомным развитием опухоли, так и с неадекватной реализацией мер по ранней диагностике. Раком предстательной железы чаще заболевают мужчины старше 60 лет, однако в последние годы прослеживается тенденция к «омоложению» патологии.
Рак простаты
Причины
Рак простаты является полиэтиологическим заболеванием с невыясненными до конца причинами. Главным фактором риска считается возраст мужчины. Более 2/3 случаев злокачественных опухолей предстательной железы приходится на возраст старше 65 лет; в 7% наблюдений болезнь диагностируется у мужчин моложе 60 лет. Другим предрасполагающим моментом служит расовая принадлежность: заболевание наиболее распространено среди афроамериканцев и реже всего встречается у выходцев из Азии.
Определенное значение в этиологии отводится семейному анамнезу. Наличие патологии у отца, брата или других мужчин в семье увеличивает риск возникновения рака простаты в 2-10 раз. Существует предположение, что вероятность новообразования данной локализации у мужчины увеличивается, если в семье есть родственницы, больные раком молочной железы.
Среди других вероятных факторов риска выделяют особенности питания, связанные с употреблением большого количества животных жиров, терапию тестостероном, недостаток витамина D. Некоторые исследования указывают на повышенную вероятность возникновения опухоли у мужчин, перенесших вазэктомию (стерилизацию). Уменьшает возможные риски употребление продуктов сои, богатых фитоэстрогенами и изофлавоноидами; витамина Е, селена, каротиноидов, диета с пониженным содержанием жиров.
Классификация
Рак простаты представлен следующими гистологическими формами: аденокарциномой (крупноацинарной, мелкоацинарной, криброзной, солидной), переходно-клеточным, плоскоклеточным и недифференцированным раком. Наиболее распространен железистый рак – аденокарцинома, составляющий 90% всех выявляемых новообразований простаты.
Для оценки степени злокачественности рака простаты используется шкала Глисона. Согласно ей, степень дифференцировки клеток в двух образцах биопсийного материала оценивается от 1 до 5 баллов, в сумме получается индекс рака простаты:
- 2-6 баллов — высокодифференцированный, малоагрессивный, медленно растущий рак простаты
- 7 баллов — низкодиференцированная опухоль средней степи агрессивности
- 8-10 баллов — низкодифференцированный, быстро растущий рак простаты с высоким риском раннего метастазирования.
По системе TNM выделяют несколько стадий РПЖ:
- Т1 – опухоль не проявляется клинически, имеет диаметр менее 2 см, обнаруживается случайно. При подстадии Т1а поражено менее 5% паренхимы железы, при Т1b — более 5%. Подстадия T1c выставляется в случае обнаружения атипичных клеток в биоптате.
- Т2 – опухоль размером 2-5 см без прорастания капсулы железы. T2a — поражено менее половины доли простаты, T2b — более половины доли с одной стороны, T2c — двустороннее поражение.
- Т3 – опухоль более 5 см, прорастает капсулу железы. T3a — семенные пузырьки не затронуты, T3b — прорастание в семенные пузырьки.
- Т4 – опухоль прорастает за пределы капсулы, распространяется на шейку или сфинктер мочевого пузыря, прямую кишку, мышцу-леватор заднего прохода, стенку таза.
- N1 – обнаруживаются единичные метастазы в лимфоузлах, N2 — определяются множественные метастазы
- М1 – определяются отдаленные метастазы рака простаты в лимфоузлах, костях и др. органах.

МРТ таза. Объемное образование предстательной железы с инвазией в окружающие структуры.
Симптомы рака простаты
Новообразование характеризуется длительным латентным периодом развития. Специфических признаков рака простаты нет. Имеющие место симптомы, как правило, с наличием у мужчины сопутствующей патологии — простатита или аденомы предстательной железы. Возникает учащение мочеиспускание с затруднением начала микции; чувство неполного опорожнения мочевого пузыря; прерывистая и слабая струя мочи; частые позывы к мочеиспусканию, проблемы с удержанием мочи.
Могут иметь место жжение или боль при мочеиспускании или семяизвержении; гематурия и гемоспермия; боли в промежности, над лобком или тазу; боли в пояснице, вызванные гидронефрозом; эректильная дисфункция. Именно эти жалобы зачастую и вынуждают пациента обратиться за медицинской помощью. Рак простаты чаще всего становится случайно находкой при углубленном урологическом обследовании.
Непрерывные тупые боли в позвоночнике и ребрах, как правило, свидетельствуют о метастазировании в кости. В поздних стадиях рака простаты могут развиваться отеки нижних конечностей, обусловленные лимфостазом, похудение, анемия, кахексия.
Диагностика
Объем обследования, требуемый для выявления рака простаты, включает пальцевое исследование железы, определение ПСА в крови, УЗИ и УЗДГ простаты, биопсию предстательной железы. При пальцевом исследовании простаты через стенку прямой кишки определяются плотность и размеры железы, наличие пальпируемых узлов и инфильтратов, локализация изменений (в одной обеих долях). Однако только с помощью пальпации невозможно отличить рак органа от хронического простатита, туберкулеза, гиперплазии, камней предстательной железы, поэтому требуются дополнительные верификационные исследования:
- Исследование ПСА. Распространенным скрининговым тестом при подозрении на рак простаты является определение уровня ПСА в крови. Специалисты-онкоурологи ориентируются на следующие показатели: при уровне ПСА 4-10 нг/мл вероятность рака составляет около 5%; 10-20 нг/мл — 20-30%; 20-30 нг/мл — 50-70%, выше 30 нг/мл — 100%. Следует учитывать, что повышение показателей простат-специфического антигена также отмечается при простатите и доброкачественной гиперплазии предстательной железы.
- УЗИ простаты. Может выполняться из трансабдоминального или трансректального доступа: последний позволяет выявлять даже небольшие опухолевые узлы.
- Трансректальная биопсия простаты. Выполняется под УЗИ-контролем. Забор материала обычно производится из 12 точек (по 6 из каждой доли железы). Осуществляется через прямую кишку, как правило, под местной анестезией.
- Сатурационная биопсия. Проводится чрезпромежностным доступом под спинальной анестезией. В ходе процедуры берется более 12 образцов тканей.
- Fusion-биопсия простаты. Специальная компьютерная программа производит обработку данных МРТ простаты, что позволяет прицельно выполнить забор ткани из подозрительного участка. Делается как через промежность (спинномозговая анестезия), так и трансректально (местная анестезия).
Дополнительно может проводиться определение уровня тестостерона, УЗИ брюшной полости, сцинтиграфия скелета, рентгенография легких.

МРТ таза. Опухоль предстательной железы (синяя стрелка) с инвазией мезоректальной фасции и прорастанием в стенку прямой кишки (красная стрелка).
Лечение рака простаты
С учетом стадии опухоли может быть предпринято хирургическое лечение, радиотерапия (дистанционная или внутритканевая), химиотерапия. Использование различных подходов в первую очередь обусловлено распространенностью рака предстательной железы.
- Малоинвазивные методы. Включают HiFu-терапию, брахитерапию простаты, криоаблацию. Могут применяться при низком онкологическом риске или у тех пациентов, которым нельзя выполнить удаление простаты по медицинским показаниям. Однако в случае применения данных методик вероятность рецидива выше, чем при радикальном подходе.
- Радикальная простатэктомия. Основной вид хирургического вмешательства при новообразовании простаты – радикальная простатэктомия, в ходе которой полностью удаляется железа, семенные пузырьки, простатический отдел мочеиспускательного канала и шейка мочевого пузыря; производится лимфодиссекция. Проведение радикальной простатэктомии может сопровождаться последующим недержанием мочи и импотенцией. Современная хирургия постепенно отходит от открытых операций. Все шире в практику входит лапароскопическая и робот-ассистированная простатэктомия.
- Андрогенная блокада. С целью индукции андрогенной блокады при раке простаты может быть выполнена энуклеация яичек (билатеральная орхиэктомия). Данная операция приводит к прекращению выработки эндогенного тестостерона и снижению темпа роста и диссеминации опухоли. В последние годы вместо хирургической кастрации чаще используется медикаментозное подавление выработки тестостерона агонистами LHRH-гормонов (гозерелин, бусерелин, трипторелин).
- Лекарственная терапия. Гормонотерапия и химиотерапия могут применяться после удаления простаты, а также у пациентов, которым нельзя выполнить операцию
Прогноз и профилактика
Перспектива выживаемости зависит от стадии онкопроцесса и дифференцировки опухоли. Низкая степень дифференцировки сопровождается ухудшением прогноза и снижением показателя выживаемости. На стадиях Т1-Т2 N0М0 радикальная простатэктомия способствует 5-летней выживаемости у 74-84% пациентов и 10-летней — у 55-56%. После лучевой терапии благоприятный 5-летний прогноз имеют 72-80% мужчин, 10-летний — 48%. У больных после орхиэктомии и находящихся на гормонотерапии 5-летняя выживаемость не превышает 55%.
Полностью исключить развитие рака простаты не представляется возможным. Мужчинам старше 45 лет необходимо прохождение ежегодного обследования у уролога для раннего выявления новообразования. Рекомендуемый скрининг для мужчин включает ректальное пальцевое исследование железы, ТРУЗИ простаты, определение ПСА в крови.
Источник