Алгоритмы лечения щитовидной железы
Для цитирования: Мельниченко Г.А. Алгоритмы диагностики и лечения заболеваний щитовидной железы // РМЖ. 2002. №17. С. 751
ММА имени И.М. Сеченова
Алгоритм обследования пациентов с диффузным увеличением щитовидной железы
Алгоритм ведения пациентов с диффузным нетоксическим зобом
Комментарии к алгоритму «Диффузный нетоксический зоб»
1. Диффузный нетоксический зоб (ДНЗ) – это общее (диффузное) увеличение щитовидной железы без нарушения ее функции. Наиболее частой причиной развития ДНЗ является йодный дефицит. В подавляющем большинстве случаев в условиях легкого и умеренного йодного дефицита небольшое увеличение щитовидной железы обнаруживается лишь при целенаправленном обследовании. В условиях тяжелого йодного дефицита зоб может достигать очень больших размеров. Самым простым методом диагностики зоба является пальпация щитовидной железы, которая позволяет выявить наличие самого зоба, оценить степень его выраженности, определить размер узловых образований. В настоящее время во всем мире принята классификация зоба Всемирной Организации Здравоохранения (табл. 1).
1. Диффузный нетоксический зоб (ДНЗ) – это общее (диффузное) увеличение щитовидной железы без нарушения ее функции. . В подавляющем большинстве случаев в условиях легкого и умеренного йодного дефицита небольшое увеличение щитовидной железы обнаруживается лишь при целенаправленном обследовании. В условиях тяжелого йодного дефицита зоб может достигать очень больших размеров. Самым простым методом диагностики зоба является пальпация щитовидной железы, которая позволяет выявить наличие самого зоба, оценить степень его выраженности, определить размер узловых образований. В настоящее время во всем мире принята классификация зоба Всемирной Организации Здравоохранения (табл. 1).
Если по результатам пальпации сделан вывод об увеличении размеров щитовидной железы или о наличии узловых образований, пациенту показано проведение ультразвукового исследования (УЗИ) щитовидной железы.
2. По данньм УЗИ зоб может быть диагностирован, если объем щитовидной железы превышает у женщин 18 мл, у мужчин – 25 мл.
3. Основными гормональными маркерами при диагностике заболеваний щитовидной железы являются тиреотропный гормон (ТТГ) и свободный тироксин (св.Т4). Для того чтобы дифференцировать состояние эутиреоза от гипо– или гипертиреоза, проводится тест 1–го уровня – определение уровня ТТГ в крови чувствительными методами. Тестом 2–го уровня, подтверждающим наличие гипо– или гипертиреоза, является определение уровня св. Т4.
4. Для диагностики аутоиммунного тиреоидита определяют титр антител к микросомальной фракции и тиреоглобулину. Наличие обоих видов антител в крови в высоких титрах является серьезным указанием либо на наличие, либо на высокий риск развития аутоиммунной патологии.
5. Лечение диффузного нетоксического зоба подразумевает назначение препаратов йода (например, йодид 200). Противопоказаниями являются: тиреотоксикоз любой этиологии; узловой зоб с повышенным накоплением радиоактивного изотопа («горячий» узел) или снижение базальной концентрации ТТГ менее 0,5 мМЕ/л.
У взрослых лечение диффузного эутиреоиднго зоба может проводиться препаратами L–тироксина (например, эутирокс), йодидами или комбинированными препаратами L–тироксина и йода (йодтирокс).
Поделитесь статьей в социальных сетях
Источник
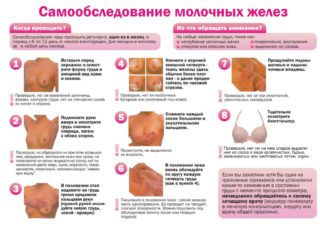
После аварии на ЧАЭС количество людей с болезнями щитовидной железы растет в геометрической прогрессии. Загрязнение атмосферы и дефицит йода в продуктах питания и в воде поражает щитовидную железу многих людей, у которых есть генетическая предрасположенность к заболеваниям щитовидной железы. Эти изменения проявляются некоторыми морфологическими формами. Подробнее о заболеваниях, диагностике и схемах лечения патологий щитовидной железы читайте на estet-portal.com.
Очаговые образования в щитовидной железе. Узловой зоб
Узловой (многоузловой) зоб – клиническое понятие, которое объединяет все процессы, при которых обнаруживаются очаговые образования в щитовидной железе. Эти образования имеют капсулу и определяются при пальпации или визуально, они характеризуются морфологическими признаками.
Понятие узловой зоб объединяет в себя многие патологические процессы в щитовидной железе. Это узловой коллоидный зоб, гипертрофическая форма аутоиммунного тиреоидита, при котором формируются ложные узлы, фолликулярная аденома, солитарная киста и рак щитовидной железы.
В зависимости от количеств обнаруженных узлов выделяют солитарный узловой зоб — при одном инкапсулированном образовании, многоузловой зоб – при обнаружении множественных образований, конгломератный зоб – несколько образований, которые спаяны друг с другом, и диффузно-узловой зоб – узлы на фоне диффузного увеличения железы.
Процессы, приводящие к развитию синдрома узлового зоба
Среди причин развития узлового зоба основной является дефицит йода в организме. При наличии дефицита йода в щитовидной железе могут образовываться кисты, заполненные кистозной жидкостью. Эти кисты образовываются в результате мелких кровоизлияний, дистрофии коллоидных узелков и гиперплазии единичных фолликулов.
При наличии дефицита йода щитовидная железа подвергается действию стимулирующих факторов, которые обеспечивают продукцию нужного количества тиреоидных гормонов. В результате этого формируется диффузный эутиреоидный зоб. При этом отдельные клетки железы оказываются более чувствительными к таким стимулирующим влияниям и получают преимущества в росте. Так образовываются узлы и кисты в щитовидной железе, и появляется синдром узлового зоба.
Опухоли щитовидной железы развиваются по другой схеме. Их образование связано с наличием в железе клеток, которые имеют высокий ростовой потенциал, они формируют локально — доминантные очаги. В формировании опухолей принимают участие эндогенные ростовые факторы (ТТГ, ИФР — 1), мутации ras- онкогенов.
Основные методы диагностики заболеваний щитовидной железы
При обследовании пациента первым делом нужно спросить о возможном проживании его в районе йодного дефицита, выяснить наличие заболеваний щитовидной железы у родственников (особенно медуллярного рака), а также длительность существования зоба, динамику его роста, выяснить, есть ли связь между началом возникновения болезни и ионизирующим излучением. Также важно обратить внимание на голос пациента, спросить, не изменился ли он в последнее время, выяснить наличие неприятных симптомов при глотании пищи и жидкости. Важно не пропустить наличие симптомов тиреотоксикоза (аритмия, повышение ЧСС, АД, тремор конечностей, экзофтальм, быстрое похудение).
При осмотре и пальпации щитовидной железы можно увидеть патологию, запрокинув голову пациента назад. При пальпации железы можно охарактеризовать плотность и консистенцию железы. Обязательно при осмотре доктор должен пропальпировать лимфатические узлы на шее.
В лабораторных исследованиях заболеваний щитовидной железы имеет значение определение ТТГ, свободных Т3 и Т4. А вот определение антител к клеткам железы и тиреоглобулина в диагностике узлового зоба, по рекомендациям ассоциации эндокринологов, является нецелесообразным.
Определение кальцитонина нужно, если у родственников пациента предполагается медуллярный рак щитовидной железы.
УЗИ проводят при подозрении на любую патологию щитовидной железы.
Сцинтиграфию ЩЗ делают при дифференциации диагноза между зобом и другими заболеваниями, а также при загрудинном расположении зоба и выявлении эктопирования тканей ЩЗ.
ТАБ- метод, который применяется для исключения злокачественной патологии ЩЗ. МРТ и КТ, показано в случаях загрудинного расположения зоба.
Алгоритмы лечения заболеваний щитовидной железы в зависимости от процесса в ней
Если присутствует подозрение на узловой зоб, проводят пункционную биопсию. От ее результатов зависит тактика лечения заболеваний щитовидной железы.
- Коллоидный зоб – наблюдение пациента, терапия препаратами йода, супрессивная терапия, оперативное лечение.
- Аутоиммунный тиреоидит – наблюдение, заместительная терапия.
- Рак щитовидной железы – оперативное удаление части железы, терапия радиоактивным йодом, супрессивная терапия левотироксином.
- Фолликулярная неоплазия (аденома) – оперативное лечение с проведением срочного гистологического исследования.
Наблюдение означает ежегодную оценку функционирования железы путем контроля гормонов ТТГ, свободных Т3 и Т4. Супрессивную терапию проводят препаратами тиреоидных гормонов с целью снизить ТТГ. Терапия йодом эффективна при диффузном коллоидном зобе. Применяют калий йодид.
Такие методы, как этаноловая абляция и другие малоинвазивные методы, еще не были оценены в многолетних исследованиях.
Хотя в развитии патологий щитовидной железы предрасполагающая роль принадлежит наследственным факторам и дефициту йода, но при частых стрессовых ситуациях, как для психики, так и для организма, шансы на проявления заболеваний щитовидной железы очень повышаются. Ведь щитовидная железа реагирует на мельчайшие изменений в организме и своими гормонами контролирует многие процессы. Поэтому, чтобы сберечь щитовидную железу, нужно отказаться от вредных привычек, нормализовать питание и психоэмоциональный фон. Людям, у которых обнаружены патологии щитовидной железы, за которыми нужно наблюдение, стоит больше отдыхать, чаще бывать на свежем воздухе и избегать длительного пребывания под прямыми солнечными лучами.
Источник
на
нашем сайте:
АЛГОРИТМЫ ДИАГНОСТИКИ И
ЛЕЧЕНИЯ
ВЫСОКОДИФФЕРЕНЦИРОВАННОГО РАКА
ЩИТОВИДНОЙ ЖЕЛЕЗЫ
ГАРБУЗОВ П. И.
Медицинский радиологический научный центр РАМН
(директор – академик РАМН А. Ф. Цыб)
Рак щитовидной железы – наиболее часто
встречающаяся злокачественная опухоль эндокринных органов. Ежегодно в России
регистрируется более 6 тыс. новых случаев. В лечении дифференцированного рака
щитовидной железы общеприняты достаточно эффективные методы терапии:
Хирургическое удаление первичной опухоли и
регионарных метастазов (минимальный объем – гемитиреоидэктомия, тиреоидэктомия
у всех кроме стадии Т1N0M0);Cупрессивная терапия L-тироксином;
Радиойодтерапия для большинства больных
после тиреоидэктомии, а также при наличии метастазов или неблагоприятных
прогностических признаков.
Дистанционная лучевая терапия, химиотерапия и
редифференцирующая терапия имеют ограниченные показания.
Объем хирургического вмешательства и
последующего лечения дифференцированного рака щитовидной железы остается
предметом серьезных дискуссий в России. До настоящего времени в стандартах
лечения онкодиспансеров дистанционная лучевая терапия (ДЛТ) рекомендуется вместо
радиойодтерапии без учета распространенности опухоли. Радиойодтерапию получают
менее 10% пациентов, нуждающихся в этом виде лечения. В наблюдении за больными
ограниченно используется сцинтиграфия всего тела и определение сывороточного
тиреоглобулина, не применяется (не зарегистрирован в России) рекомбинантный ТТГ.
Особенности отечественной онкотиреоидологии:
Стремление к органосохранным операциям;
Неадекватная гормональная терапия;
Часто необоснованное применение ДЛТ;
Ограниченное применение радиойодтерапии,
сцинтиграфии всего тела;Недостаточное использование ТГ как
опухолевого маркера;Отсутствие рекомбинантного ТТГ для
диагностики и лечения.
Хирургическое лечение дифференцированного рака
щитовидной железы является первым и потенциально излечивающим методом (см. рис.
1).
Рис. 1. — Первичное лечение ДРЩЖ
Большинство исследователей стандартной
операцией при ДРЩЖ считают тотальную тиреоидэктомию. Гемитиреоидэктомия на
стороне первичной опухоли может быть адекватной лишь в случае обнаружения
папиллярной микрокарциномы. Выбор объема операции и последующего лечения влияет
на прогноз риска развития рецидива опухоли и смертности. Степень риска в
большинстве случаев основывается на учете четырех независимых прогностически
неблагоприятных факторов:
Возраст (детский, старше 45 лет);
Мужской пол;
Малодифференцированные гистологические типы
опухоли и инвазия в сосуды;Распространение опухоли за пределы
щитовидной железы.
После хирургического лечения (см. рис. 2)
больным назначается заместительная терапия препаратами тиреоидных гормонов. Она
не назначается, если радиойодтерапия запланирована через 3–4 недели после
операции. Уровень сывороточного тиреоглобулина должен быть определен у
оперированных больных (через 3 месяца после тиреоидэктомии и на фоне стимуляции
ТТГ перед радиойодтерапией или сцинтиграфией всего тела) для последующего
выявления рецидива заболевания.
Рис. 2. — Лечение ДРЩЖ после хирургического
вмешательства
Дистанционная лучевая терапия показана только
при:
недифференцированном/анапластическом раке
щитовидной железы;местном и регионарном рецидиве и/или
метастазах ДРЩЖ, которые невозможно удалить хирургически, и опухолевая ткань
или остаток опухоли после хирургического удаления не накапливают достаточно
радиойода;после нерадикальной резекции с микро- или
макроскопическими опухолевыми остатками, если невозможна повторная операция
и/или удаление с помощью радиойодтерапии.
Супрессивная терапия L-тироксином после
оперативного лечения назначается всем больным раком щитовидной железы. В
настоящее время определение ТТГ с помощью чувствительных наборов позволяет
контролировать уровень его супрессии. Средняя суточная доза L-тироксина при
супрессивной терапии у взрослых составляет 2,5 мкг на кг массы в день. Целями
супрессивной терапии являются:
ТТГ – не больше 0,1 мЕд/л;
Т3 – не должен быть выше нормы;
Т4 – может быть несколько выше нормы.
Контроль уровня T4 и ТТГ в крови целесообразно
проводить через 2 месяца после операции, радиойодтерапии или изменения дозировки
L-тироксина. Подготовка к радиойодтерапии (см. рис. 3):
Для большинства взрослых больных с опухолью
более чем 1 см в диаметре должна быть проведена аблация остатка щитовидной
железы после тиреоидэктомии.Пациент должен быть осмотрен онкологом (или
радиологом) для показаний и полного обсуждения радиойодобследования и лечения.
Информиро-ванное согласие должно быть получено до лечения.Радиойодтерапия проводится только в центрах,
оборудованных для этих целей.В идеальных условиях аблация должна
проводиться через 3–4 недели после тиреоидэктомии, без назначения
заместительной терапии. Если это невозможно, назначается трийодтиронин в
дозировке 20 мкг 3 раза в день (средняя доза для взрослых) и отменяется за 2
недели до запланированной аблации. Такая последовательность необходима для
того, чтобы добиться повышения уровня ТТГ > 30 мЕд/л. Помимо этого перед
началом лечения больной должен придерживаться йоднесодержащей диеты и не
принимать другие лекарственные препараты, содержащие йод, бром, литий,
блокирующие накопление радиойода.Непосредственно перед радиойодаблацией
проводится сканирование с Тс99 или радиойодом для определения объема
оставленной функционирующей ткани. Наличие большого остатка требует
хирургического удаления.Перед назначением радиоактивного йода у
женщин необходимо провести тест на беременность.
Цели радиойодаблации:
удаление физиологического источника
тиреоглобулина, что позволяет при последующем наблюдении корректно
использовать уровень тиреоглобулина в сыворотке крови в качестве опухолевого
маркера;разрушение фокусов радикально неудаленной
опухолевой ткани;повышение информативности последующей
сцинтиграфии всего тела;выявление метастазов, не видимых при
использовании диагностических активностей.
Рис. 3. Радиойодаблация и циклы
радиойодтерапии
При распространенности ДРЩЖ рТ2-4 N0-1в M0-1 в
МРНЦ РАМН радиойодтерапия проводится следующим образом:
Активность 131I – взрослые – 1–2 мКи/кг
веса, дети –1–1,5 мКи/кг веса.Периодичность – 3–6 месяцев.
Лечение заканчивается – при полном
исчезновении очагов накопления 131I и нормализации уровня ТГ в сыворотке
крови.
Основными методами выявления рецидивов ДРЩЖ
являются:
Клиническое обследование;
УЗИ;
Рентгенография, КТ;
Сцинтиграфия всего тела с йодом-123, 131,
костей с Тс99-технетрил, мягких тканей с Тс99-МИБИ;Определение сывороточного тиреоглобулина.
При длительном наблюдении за больными следует
иметь в виду следующие положения:
Рецидивы опухоли на шее довольно часто
выявляются при пальпации. Клиническое обследование шеи затруднено после
дистанционной лучевой терапии и повторных оперативных вмешательств. В
подозрительных случаях показано ультразвуковое исследование с пункционной
биопсией и КТ.При рентгенографии легких выявляются
макро- и микронодулярные метастазы. Метастазы малых размеров (менее 1 см) не
всегда выявляются и при КТ, диагностируются при сцинтиграфии всего тела с
радиойодом.Диагностическая сцинтиграфия всего тела
с радиойодом должна проводиться через 6 месяцев после радиойодаблации и
повторяется при необходимости, когда другие показатели, такие, как повышенный
уровень ТГ, клинические или радиологические данные, указывают на
прогрессирование заболевания. Диагностическую сцинтиграфию можно не проводить
у больных с низким риском, при обязательном определении уровня ТГ.Остеосцинтиграфияс Тс99
также может выявлять метастазы до их рентгенологического
обнаружения.Сцинтиграфия с Тс99-МИБИ
успешно используется для выявления рецидивов рака щитовидной
железы в мягких тканях. Это исследование более чувствительное, чем КТ, МРТ при
выявлении метастазов в лимфатических узлах шеи и средостения после
оперативного лечения. В сочетании с УЗИ оно предлагается в качестве:Диагностической процедуры первой линии при
наблюдении за больными дифференцированным раком щитовидной железы с высоким
уровнем ТГ и негативным сканированием с йодом-131;Полезного сочетания при наблюдении за
больными с остатками щитовидной железы, а также при наблюдении за больными с
высоким риском ДРЩЖ для раннего обнаружения метастазов в лимфатические узлы
при неопределяемом ТГ на фоне супрессивной терапии.
Сывороточный ТГ –
специфический и крайне полезный маркер дифференцированных форм рака щитовидной
железы.
У больных с остатками щитовидной железы и
без радиойодаблации интерпретация уровня сывороточного ТГ ограничена.Эндогенные антитела к тиреоглобулину также
искажают результаты определения истинного уровня ТГ.Уровень ТГ не должен определяться в течение
4–6 недель после тиреоидэктомии или радиойодтерапии. Обычно, при рутинном
наблюдении, нет необходимости определять сывороточный ТГ чаще чем 1 раз в три
месяца.Диагностическая чувствительность определения
сывороточного ТГ выше при повышенном уровне ТТГ, поэтому он должен
определяться перед сцинтиграфией или радиойодтерапией.При рутинном наблюдении за больными
сывороточный ТГ определяется на фоне супрессии ТТГ.
Со времени рутинного определения ТГ выработана
стратегия наблюдения за больными, у которых не определяются антитела к
тиреоглобулину. В процессе лечения L-тироксином уровень ТГ принима-ется во
внимание только тогда, когда уровень ТТГ ниже 0,1 мЕд/л. Если ТТГ выше 0,1 мЕд/л,
суточная доза L-тироксина повышается на 25 мкг, определение уровня ТТГ и ТГ
повторяется через 3 месяца. На фоне приема L-тироксина c вероятностью до 10%
могут встречаться ложноотрицательные результаты определения ТГ и поэтому его
низкий или неопределяемый уровень в такой ситуации полностью не исключает
рецидив. Стимуляция ТТГ повышает чувствительность определения ТГ – при этом
практически не отмечается ложноотрицательных результатов.
Больным с остатками щитовидной железы (см.
рис. 4), у которых уровень ТГ выше чем 30 нг/мл на фоне приема L-тироксина,
проводится диагностическая сцинтиграфия всего тела после стимуляции ТТГ. Больные
с остатками щитовидной железы, у которых уровень ТГ определяется, но меньше чем
10 нг/мл, наблюдаются так же, как больные с неопределяемым уровнем ТГ. Пациентам
без щитовидной железы (см. рис. 5), у которых определяется сывороточный ТГ, на
фоне лечения тироксином проводится сцинтиграфия всего тела и рентгенография
органов грудной клетки, а уровень ТГ измеряется вновь после отмены L-тироксина.
Рис. 4. — Наблюдение за больными с остатками
щитовидной железы
[M. Schlumberger et al.]
Рис. 5. — Наблюдение за больными без щитовидной
железы
[M. Schlumberger et al.]
В заключение хотелось бы отметить, что
дифференцированный рак щитовидной железы потенциально излечимое заболевание с
хорошим прогнозом, тем не менее, даже после радикального лечения, наблюдение за
больными должно проводиться пожизненно, так как рецидивы заболевания встречаются
спустя десятилетия полной ремиссии. Использование определения сывороточного ТГ
как опухолевого маркера позволит выявить рецидивы на ранней стадии и вне
специализированного учреждения. Радиойодтерапия эффективно излечивает метастазы
дифференцированного рака щитовидной железы, выявленные на ранней стадии.
Наблюдение за такими больными предпочтительно проводить в специализированном
учреждении с использованием определения уровня ТГ, сцинтиграфии всего тела и
других визуализирующих исследований.
Библиографический список
AACE/AAES medical/surgical guidelines for
clinical practice: management of thyroid carcinoma // Endocrine practice.
2001. Vol. 7. № 3. (https://www.aace.com/)Guidelines for the management of thyroid
cancer in adults / British Thyroid Assotiation; Royal College of Physicians //
www.british-thyroid-assotiation.orgNCCN practice guidelines in oncology //
Thyroid carcinoma. 2001. Vol. 1. (https://www.nccn.com/)Standards in diagnostik und therapie.
Schilddrusenkarzi-nom. Kompendium Internistishe oncologie. Springer, 1999. S.
667–710.Farahaty J., Reiners C., Stuschke M. et al.
Differentiated Thyroid Cancer. Impact of adjuvant external radiotherapy in
patients with perithyroidal tumor infiltration // Cancer. 1996. Vol. 77. № 1.
P. 172–180.Feld-Rasmussen U. Лечение рака щитовидной
железы // Thyroid international. 1996. № 1.Kwekkenboom D. J., Krenning E. P.
Исследование щитовидной железы в ядерной медицине // Thyroid international.
2002. № 4.Mazzafferi E. L., Jhiang S. M. Long-term
impact of initial surgical and medical therapy on papillary and follicular
thyroid cancer // Am. J. Med. 1994. Vol. 97. P. 418–428.Rubello D., Mazzarotto R., Casara D. The
role of technetium-99m methoxyisobutylisonitrile scintigraphy in the planning
of therapy and follow-up of patients with differentiated thyroid carcinoma
after surgery // Eur. J. Nucl. Med. 2000. Vol. 27. P. 431–440.Schlumberger M., Travagli J. P. et al.
Follow-up of patients with differentiated thyroid carcinoma. Experience at
institute Gustave-Roussy // Eur. J. Cancer Clin. Oncol. 1998. Vol. 24. P.
343–350.Vini L., Harmer C. Radioiodine treatment for
differentiated thyroid cancer // Clinical oncology. 2000. № 12. P. 365–372.
© «Клиническая Тиреоидология».
Т. 1. 2003 №3
Вернуться в раздел «Статьи об эндокринной
патологии»
Ü
Источник