Вывих в суставе лисфранка лечение
Повреждения в суставе Лисфранка, представленные предплюсне-плюсневыми вывихами и переломовывихами, довольно редкий вид травмы (около 0,2 % от повреждений скелета), более распространены среди мужчин в возрасте 20-30 лет. Ведущей частью повреждения является разрыв капсульно-связочного комплекса между внутренней клиновидной костью и основанием второй плюсневой кости. Повреждения могут варьировать от небольшого подвывиха во втором предплюсне-плюсневом суставе до полного вывиха всего переднего отдела стопы.
Наиболее частыми причинами повреждений сустава Лисфранка являются ДТП, падения с высоты, и спортивная травма. Наиболее частым механизмом является осевая нагрузка через согнутую в подошвенном направлении стопу и опосредованные ротационные силы.
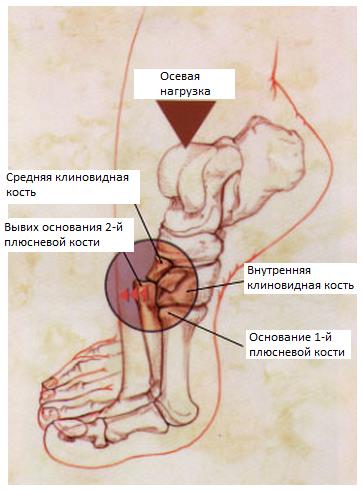
Другим возможным механизмом может стать плантарная гиперфлексия или прямая травма (например педалью автомобиля) с подошвенной стороны.
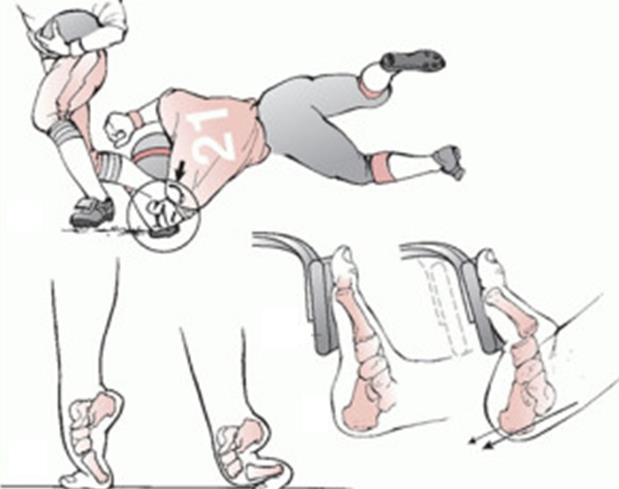
При этом травмирующая сила распределяется в направлении сгибанияприведенияосевой компрессии, что приводит к смещению оснований плюсневых костей в тыльную и наружную сторону. Если травмирующая сила достаточно велика, она приводит к переломам плюсневых и клиновидных костей.
Выделяют такие анатомические структуры как связка Лисфранка, сустав Лисфранка и суставной комплекс Лисфранка. Суставной комплекс Лисфранка состоит из предплюсне-плюсневых суставов, межплюсневых суставов, межпредплюсневых суставов.
Наиболее важным моментом в понимании повреждений сустава Лисфранка является осознание критической роли связки Лисфранка в стабилизации не только второго предплюсне-плюсневого сустава но и поддержке всего подошвенного свода. Связка Лисфранка состоит из трёх пучков и связывает медиальную клиновидную кость с основанием второй плюсневой кости. Связка Лисфранка препятствует избыточной пронации и абдукции стопы.
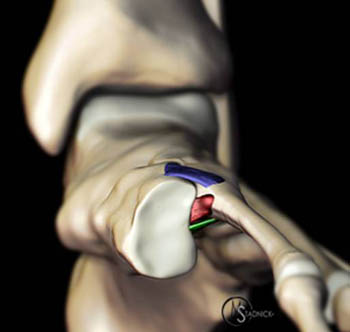
В образовании суставного комплекса Лисфранка также участвуют подошвенные предплюсне-плюсневые связки, тыльные предплюсне-плюсневые связки, межпредплюсневые связки.
За счёт большого количества связок и особенностей строения суставов, суставной комплекс Лисфранка является крайне стабильным с небольшой амплитудой движений.
Существует множество клинических и рентгенологических классификаций повреждений сустава Лисфранка, однако ни одна из них не является подспорьем в выборе тактики лечения и мало влияет на прогноз. По этой причине они не будут освещаться в данной статье.
Диагностика повреждений сустава Лисфранка сложная задача, которая требует от ортопедического хирурга высокого уровня квалификации и настороженности. До 25 % случаев пропускается при первичном обращении пациента.
Симптомами повреждения сустава Лисфранка являются боль в области переднего и среднего отделов стопы, усиливающаяся при осевой нагрузке. При осмотре определяется кровоподтёк, чаще по подошвенной поверхности, в проекции сустава Лисфранка.
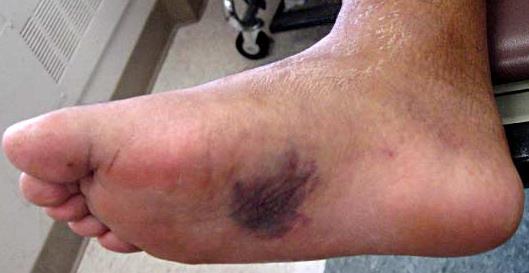
При значительном смещении может быть заметна грубая деформация. Отёк диффузно распространяется по всей стопе. Боль при пальпации в проекции связки Лисфранка.
Для полноценной клинической диагностики переломовывиха в суставе Лисфранка нельзя обойтись без оценки степени нестабильности. Для проведения данных тестов необходима адекватная анестезия. Для выполнения теста захватите 2-5-ую плюсневые кости пальцами одной руки, пальцами другой пальпируйте область сустава Лисфранка с тыльной стороны. При смещении плюсневых костей (второй плюсневой кости) к тылу определяется соответственно тыльная нестабильность, если возможно смещение кнутри или кнаружи, это является признаком тотальной нестабильности и является показанием к оперативному лечению.
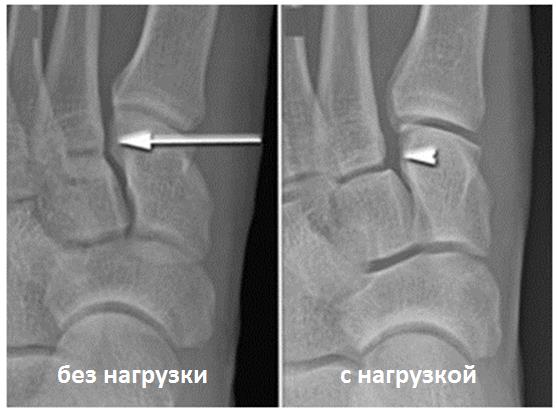
Для инструментальной диагностики используются рентгенограммы сбез нагрузки в сравнении со здоровой стороной, при их малой информативности рекомендовано выполнение стресс-рентгенограмм, аналогично приведёному выше тесту на нестабильность.
При рентгенографии все снимки выполняются в сравнении со здоровой стопой. Существует несколько основных рентгенологических признаков повреждения сустава Лисфранка. 1. Отсутствие параллельности медиального края основания 2-й плюсневой и медиального края медиальной клиновидной кости 2. Расширение между основаниями 1 и 2 плюсневых костей 3. Наличие костного фрагмента в области основания 2-1 плюсневой кости 4. Тыльный подвывих на боковой проекции 5. Разрыв линии предплюсне-плюсневого сочленения.
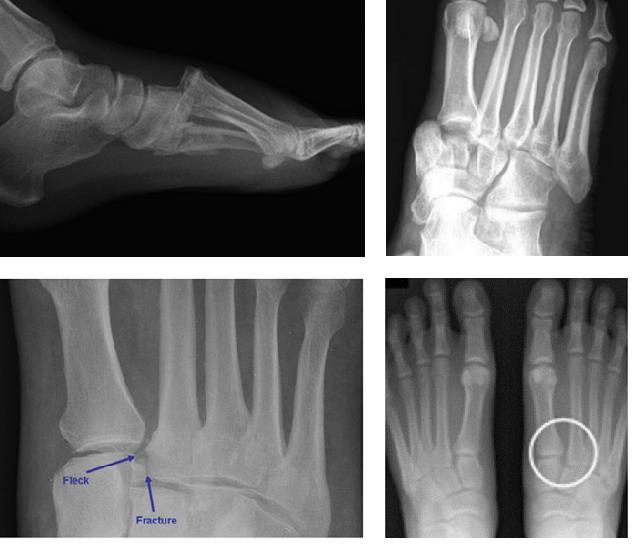
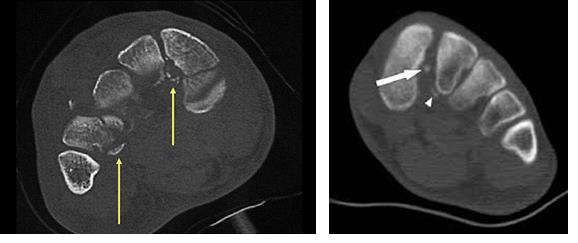
В сложных с диагностической точки зрения случаях целесообразно использование КТ и МРТ.
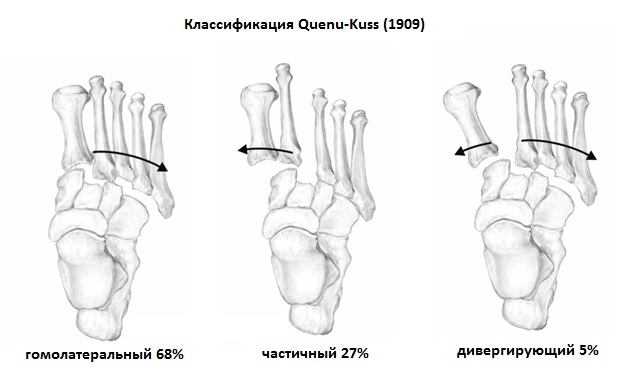
Первыми кто предложил классификацию повреждений сустава Лисфранка стали Quenu & Kuss в далёком 1909 году. Они разделили вывихи и переломо-вывихи в суставе Лисфранка на 3 основные группы в зависимости от направления смещения переднего отдела стопы, в 1 группу вошли гомолатеральные вывихи, в которых происходит смещение 2-3-4-5 плюсневых костей кнаружи, во 2 группу вошли медиальные вывихи, при которых 1-2 плюсневые кости смещаются кнутри, а в 3-ю группу вошли дивергирующие вывихи, при которых 1-й луч смещается кнутри а 2-3-4-5 кнаружи.
Классификацию повреждений сустава Лисфранка Quenu & Kuss была творчески переработана и изменена в соответсвии с накопившимися знаниями Hardcastle & Myerson в 1999 году. Учитывая требования международной ассоциации остеосинтеза переломовывихи в суставе Лисфранка были разделены на 3 группы А,В,С в зависимости от тяжести. В группу А вошли медиальный и латеральный подвывихи, в группу В соответсвенно медиальный и латеральный вывихи, а в группу С наиболее тяжёлые дивергирующие повреждения.
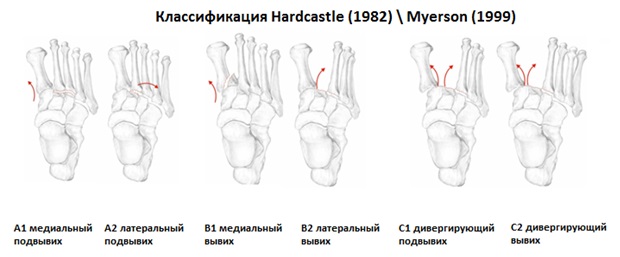
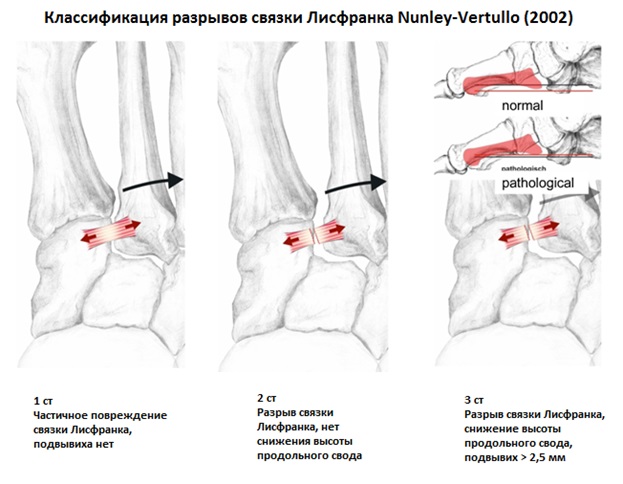
Вышеуказанные классификации относятся к переломовывихам, и вывихам в суставе Лисфранка, тяжёлым повреждениям, чаще встречающимся при высокоэнергетической травме, сопровождаемые значительным риском осложнений. Но во второй половине, особенно в конце XX века, в связи со значимым увеличением количества людей занимающихся спортом, возросла и частота низкоэнергетических повреждений сустава Лисфранка. В связи с чем Nunley & Vertullo в 2002 году предложили классификацию изолированных повреждений связки Лисфранка. Чаще всего они возникают при занятиях спортом и других низкоэнергетических травмах, и затрагивают только среднюю колонну стопы – 2-3 предплюсне-плюсневые суставы. Диагностика этих повреждений крайне сложна, так как рентгенологические признаки выявляются только при выполнении рентгенограмм с нагрузкой. Тем не менее это важная ортопедическая задача, так как повреждения 2-3 ст если оставить их не леченными часто приводят в последующем к хроническим болям в стопе и значительному ограничению уровня физической активности.
Консервативное лечение применяется в случаях изолированного связочного повреждения (нет переломов по КТ), при изолированной тыльной нестабильности. При множественной сопутствующей патологии, низкой мобильности, выраженных нейро-трофических расстройствах нижних конечностей также возможно консервативное лечение.
В остальных случаях рекомендовано оперативное лечение. При подозрении на повреждение Лисфранка всегда надо обращать пристальное внимание на состояние мягких тканей стопы, так как в ряде случаев происходит формирование компартмент-синдрома. При подозрении компартмент синдрома необходимо измерить внутрифутлярное давление, и если оно превышает 30 мм водного столба, выполнить фасциотомию. Это позволит избежать массивного повреждения мягких тканей.
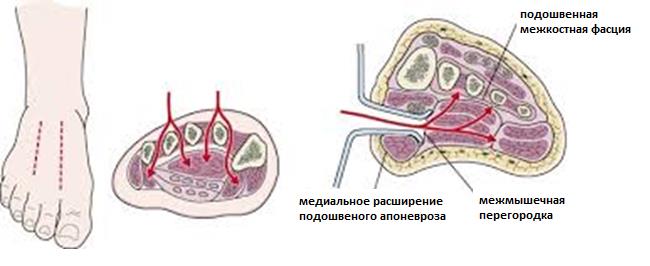
Экстренная операция показана только в случаях компартмент синдрома, открытых повреждений, неустраняемом вывихе. В остальных случаях желательно произвести репозицию, временную иммобилизацию в гипсе, или аппарате наружной фиксации, а затем провести оперативное лечение после спадения отёка.
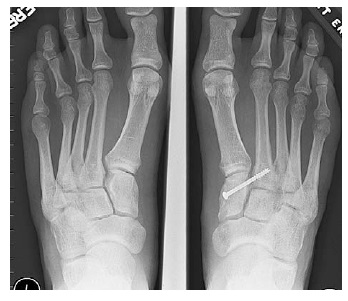
При смещении более 2 мм, нестабильности при функциональных тестах – рекомендовано открытое устранение вывиха с жёсткой фиксацией винтами или пластинами. Используются один или два продольных доступа в 1 и 2 межплюсневых промежутках. После обнажения первого предплюсне-плюсневого сустава первым этапом устраняется межклиновидная нестабильность, вторым этапом устраняется предплюсне-плюсневая нестабильность. В послеоперационном периоде сразу начинается разработка активного объёма движений. Нагрузку на стопу начинают постепенно, с тем чтобы полностью её восстановить к 6-8 неделе. Удаление спиц Киршнера производится через 6-8 недель, компрессирующих винтов через 3-6 месяцев. Возвращение к полной физической активности не ранее 9-12 месяцев после операции.
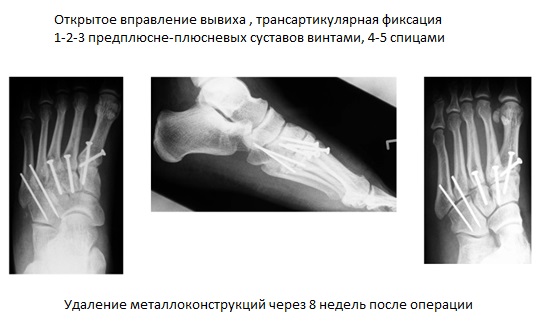
Открытое вправление вывиха, трансартикулярная фиксация 1-2-3 предплюсне-плюсневых суставов винтами.
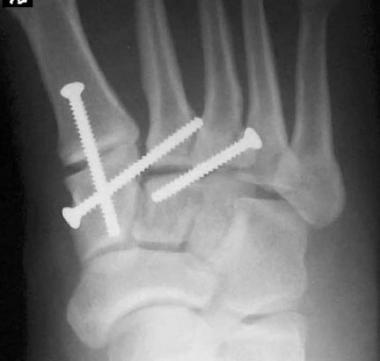
Даже при изолированном связочном повреждении со значительной нестабильностью рекомендуется артродез 1-2-3 предплюсне-плюсневых суставов. Данный вид лечения характеризуется меньшим количеством осложнений (таких как посттравматический артроз и миграция металлофиксаторов) чем открытая репозиция с внутренней фиксацией. После операции рекомендуется ношение циркулярной гипсовой иммобилизации 6 недель, ходьба без нагрузки. Постепенное увеличение осевой нагрузки с 6 по 12 неделю.
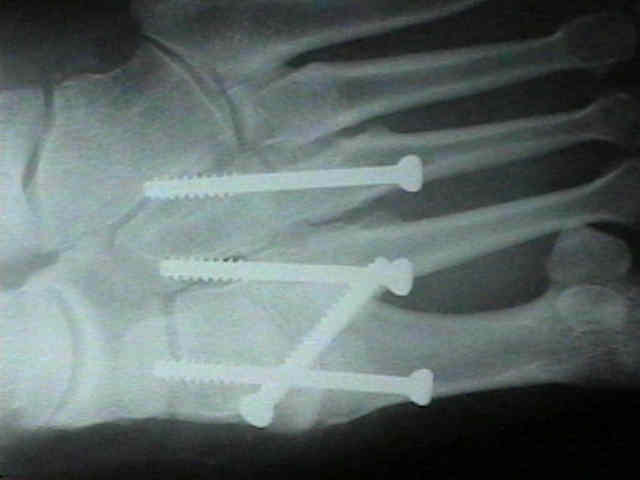
При прогрессивном коллапсе сводов стопы, хронической нестабильности, прогрессивном наружном смещении переднего отдела стопы рекомендуется артродез всего суставного комплекса Лисфранка. Существует много вариантов выполнения данного вмешательства, с использованием спиц, винтов, скоб и пластин, в зависимости от оснащённости операционной и предпочтений хирурга. После операции потребуется 6 недель гипсовой иммобилизации, полную нагрузку можно давать не ранее 10 недели.
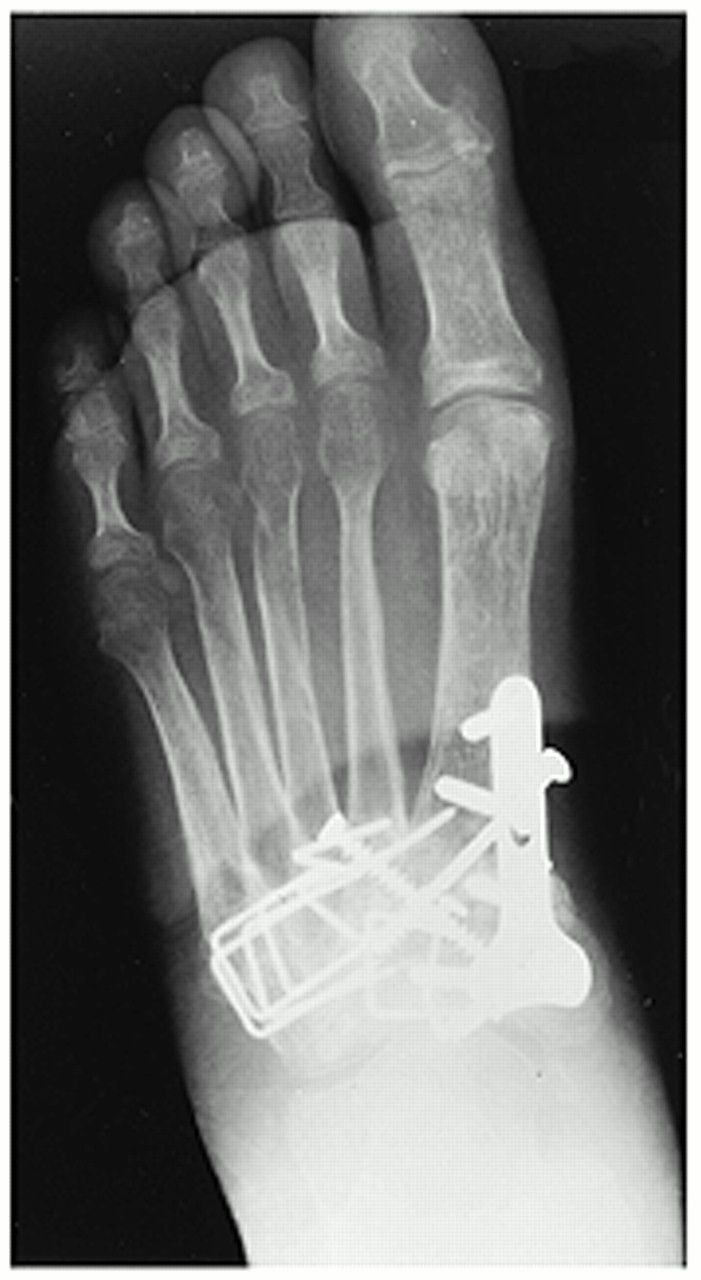
Несращение при выполнении артродеза в суставе Лисфранка встречается крайне редко, но может потребовать ревизионного вмешательства с использованием костно-пластических материалов.
В ряде случаев целесообразно применить смесь хирургических техник. Если рассматривать весь сустав Лисфранка разбив на внутренний, центральный и наружный отделы, то его внутренний (1) и латеральный (4-5) отделы подвижны, хотя и с малой амплитудой, а центральный (2-3) практически не подвижен. По этой причине в хирургической практике часто используется неполный артродез, то есть выполняют артродез 2-3 предплюсне-плюсневых суставов а 1,4,5 временно фиксируют спицами.
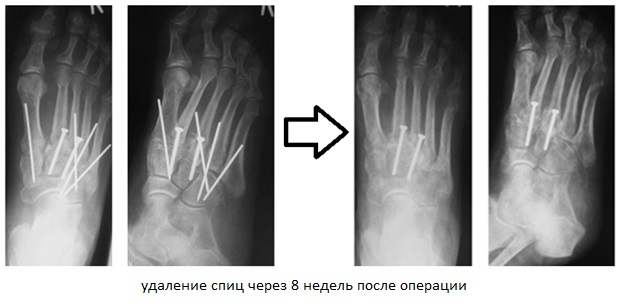
Это позволяет сохранить нормальную биомеханику стопы и предотвратить раннее развитие артроза в смежных суставах которое характерно для полного артродеза.
Отдельно стоит разобрать тему разрыва связки Лисфранка с изолированной нестабильностью 2 предплюсне-плюсневого сустава. Частота данного повреждения значительно выросла за последние 50 лет в связи с популяризацией спорта. Также крайне высота частота отсроченной постановки диагноза. При этой патологии пациента беспокоит боль по тыльной поверхности 1-2-3 предплюсне-плюсневых суставов при физической нагрузке. Часто при осмотре удаётся обнаружить деформацию в данной области. Если осмотр производится отсрочено через несколько недель или месяцев после травмы то клинически определить нестабильность уже не удастся, однако на рентгенограммах с нагрузкой будет виден диастаз между медиальной клиновидной костью и основанием 2 плюсневой кости.
В случаях этого повреждения показано оперативное лечение, открытое устранение подвывиха основания 2 плюсневой кости с фиксацией винтом. Устранение подвывиха производится из доступа в 1 межплюсневом промежутке, рубцовая ткань и остатки связки могут интерпонировать сустав, тогда потребуется их удалить. После вправления производится предварительная фиксация спицей и рентгенологический контроль.
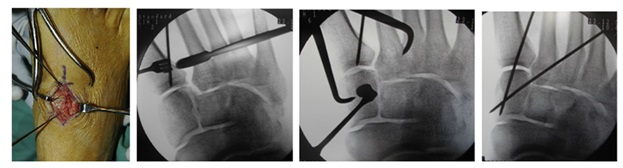
Затем устанавливается винт соединяющий основание 2 плюсневой кости и медиальную клиновидную кость.
После операции следует 6-12 недельный период иммобилизации в жёстком ортезе без осевой нагрузки на ногу. Затем нагрузка постепенно увеличивается до полной в течение 4-6 недель.
Данный метод оперативного лечения эффективен в течение первых 6-8 месяцев после травмы. В случае если с момента травмы прошло больше времени целесообразно выполнение артродеза.
Удаление винта производится через 6-12 месяцев после операции. В случае формирования болезненного посттравматического артрита 2 предплюсне-плюсневого сустава также показано выполнение его артродеза.
Источник
Стопа выполняет важнейшую функцию в теле человека, благодаря ей мы можем ходить на двух ногах, бегать, нормально удерживать равновесие. Сложное устройство стопы обеспечивает хорошую амортизацию, что помогает уберечь голеностопные и коленные суставы от травм.
Из-за больших нагрузок стопа всегда подвержена травмам, а в 30% случаев нарушение происходит с суставе Лисфранка и часто оно связано с переломом плюсневых костей. Такая патология требует своевременного лечения, иначе стопа перестает нормально функционировать и пациент становится инвалидом.
Определение

Строение стопы
Стопа человека состоит из плюсны, предплюсны и пальцев. В свою очередь, предплюсна состоит из клиновидных костей, а также кубовидной, ладьевидной, пяточной и таранной.
Плюсна состоит из пяти трубовидных костей, а пальцы из фаланг, как и на кистях. Сустав Лисфранка проходит поперек и соединяет плюсну и предплюсну между собой, его еще называют предплюсне-плюсневыми суставами.
Образуют сустав Лисфранка следующие сочленения:
- 3 клиновидно-плюсневых;
- 1 кубовидно-плюсневый.
Эти суставы плоские и малоподвижные, их стабилизацию обеспечивают связки Лисфанка, которые состоит из трех пучков. Они соединяют вторую плюсневую кость и медиальную, при этом поддерживают весь свод стопы и не позволяет ей слишком сильно поворачиваться, а также отводиться в сторону.
Сустав Лисфранка травмируется довольно часто, обычно возникают переломовывихи и предплюсне-плюсневые вывихи, но диагностируют заболевание редко, менее чем в 0,5% случаев, так как патология обычно связана с переломом плюсневых костей. Кроме того, заболевание чаще встречается у молодых мужчин в возрасте до 35 лет.
При неудачном движении может возникать растяжение связки, тогда стабильность сочленения нарушается. При этом происходит вывих со смещением костей в подошвенную или тыльную сторону, либо в медиальную и латеральную. Чаще всего наблюдаются тыльные и латеральные вывихи.
По характеру травмы сустава Лисфранка выделяют следующие виды патологий:
- Переломовывихи. Они могут быть полные или неполные, а также открытые и закрытые.
- Вывих сустава Лисфанка, он может быть полным и неполным.
- Также возможны множественные травмы стопы, при которых происходит и переломовывих сустава Лисфанка.
В зависимости от направления смещения костей, вывихи и переломовывихи бывают внутренние, наружные, наружно-тыльные, дивергирующие и комбинированные. В последнем случае происходит смещение костей в нескольких направлениях, это свойственно тяжелым травмам.
Причины

Виды травм
Чаще всего травмы сустава Лисфранка возникают у молодых людей, которые ведут активный образ жизни, занимаются спортом или работают на тяжелом производстве. Переломовывихи могут быть связаны с падением тяжелого предмета на ногу, с наездом автомобиля, или, например, при неудачном падении с достаточно большой высоты.
Патология может возникнуть и при сильном нажатии на стопу с подошвенный стороны, например, педалью автомобиля, при этом кости смещаются вверх и возникает вывих. Но чаще всего травма связана именно с воздействием большой силы, поэтому она и сопровождается переломом плюсневых и предплюсневых костей.
Стоит отметить, что между 1 и 2 плюсневыми костями отсутствует связка, поэтому при падении на круглый выступ возможно разведение костей в сторону и таким образом смещение сустава. Переломы чаще всего связывают с воздействием большой силы на стопу со скручиванием и сдавливанием.
Симптомы
При переломовывихах в области сустава Лисфранка возникают характерные симптомы, рассмотрим их детальном
Пациента беспокоят достаточно выраженные боли, которые локализуются в средней части стопы. Если попробовать согнуть стопу, либо надавить на ее среднюю часть пальцами, а также попробовать встать на больную ногу, то боль значительно усиливается.
Возникает деформация стопы, которая может различаться в зависимости от типа перелома и вывиха. Например, при медиальном и латеральном вывихе стопа выпирает наружу или внутрь соответственно, а при дивергирующем переломовывихе стопа кажется сплюснутой и расширяется в передней части. Если происходят тыльные вывихи костей плюсны, то в верхней части возникает деформация штыкообразная. а при латеральном вывихе костей плюсны на внутреннем крае стопы появляется шишка.
При повреждении сустава Лисфранка обычно возникает отек тканей, он может быть слабо выражен, тогда хорошо видна деформация стопы. В других случая нога может сильно опухать, тогда пациент сам не наблюдает смещения костей, так как вся стопа увеличивается в размерах.
Внешне заметно, что нарушается свод стопы. В зависимости от типа травм, стопа может становиться более плоской или же укорачиваться.
Переломовывихи плюсневых и предплюсневых костей часто сопровождаются образованием гематомы, которая появляется на 2 сутки после травмы. При переломовывихах пациент не может согнуть пальцы, так как повреждены связки. Обычно пальцы находятся в разогнутом состоянии.
При появлении подобных симптомов пациенту необходимо обязательно оказать первую помощь и доставить его в больницу.
Первая помощь
Переломовывихи стопы требуют своевременного лечения, как и любые другие переломы и вывихи. Поэтому, если стопа травмировалась в результате наезда автомобиля, либо падения тяжелого предмета, или при других обстоятельствах, ее первым делом необходимо зафиксировать.

Иммобилизация травмированной конечности
Пострадавшему не рекомендуется самостоятельно вставать на больную ногу, вправлять кости на место, необходимо вызвать скорую помощь, или же доставить пациента в больницу самостоятельно.
Перед тем как поместить пострадавшего в транспортное средство, нужно обязательно иммобилизировать конечность, чтобы не допустить дальнейшего смещения костей и ухудшения состояния.
Чтобы зафиксировать ногу, на нее накладывают шину. Если перелом открытый, нельзя ничего из раны вынимать и самостоятельно вправлять переломы. Обычно рану накрывают слабой стерильной повязкой или чистым носовым платком, чтобы уберечь ее от попадания грязи и инфекции. Очень важно дать пострадавшему обезболивающее, чтобы во время перевозки болевые ощущения не усилились и не возникло травматического шока.
Диагностика
Правильно диагностировать переломовывих предплюсне-плюсневых костей может только квалифицированный травматолог или хирург. Нужно понимать, что похожие симптомы могут возникать при различных травмах, которые требуют специфического лечения.
На осмотре врач обычно наблюдает смещение костей, что говорит о наличии вывиха. Также проводит опрос пациента, который, как правило, связывает боль в стопе с недавней травмой, например с падением, неудачном приземлением при прыжке с высоты. Обычно пациент хорошо помнит как произошла травма, потому что сустав Лисфранка является достаточно стабильным и травмировать его не так просто.

Травма на рентгене
Для подтверждения диагноза и уточнения наличия перелома костей пациента обязательно направляют пройти рентгенографию, при этом делают снимки обеих стоп, и больной и здоровой. Но даже после исследования врачи более чем в 20% случаев не обнаруживают вывих сустава, и лечение назначается не совсем правильное.
Чтобы понять, есть ли вывих в суставе Лисфанка, врач должен проверить степень его нестабильности. При этом врач держит стопу за вторую и пятую плюсневые кости и производит пальпацию сустава Лисфанка, в норме никакого смещения не наблюдается. Это исследование достаточно болезненно при травмах, поэтому проводят его под местной анестезией.
В случаях, когда другие исследования не дали исчерпывающего результата, врач может направить пациента на КТ или МРТ, но это происходит достаточно редко и в тяжелых случаях, так как томография является достаточно дорогостоящим методом, а выявить травму стопы вполне возможно и при рентгенографии.
Лечение
Лечить травмы сустава Лисфранка могут двумя методами: консервативным и хирургическим. Консервативная терапия применяется при несильных вывихах без перелома костей, при этом врач одной рукой держит голеностоп, а другой тянет пальцы, вправляя таким образом кости. Чтобы убрать смещение в сторону, врач создает усилия, потянув необходимую часть стопы в противоположную сторону.
Процедуру проводят под местным обезболиванием, а заканчивается процедура, когда звучит характерный щелчок и кости становятся на место, при этом убирается и деформация стопы. Если вправление не дало результата, процедуру могут повторить еще раз.

Открытое вправление вывиха
Если консервативное лечение не дало результата, или же травма тяжелая, совмещенная с переломом костей, применяют хирургические методы лечения. Как правило, сначала производят репозицию и лечебную иммобилизацию, а после того как отек сойдет, назначается операция. При открытых переломах может быть назначено и срочное хирургическое лечение.
При хирургическом вмешательство производят открытое вправление смещенный костей, а также фиксируют их металлическими болтами и спицами, которые вынимают через полгода или год. После операции на 3-4 месяца стопу иммобилизируют жестки ортезом, а после его снятия рекомендуется постепенная разработка стопы в течение месяца или двух.
Осложнения
Для лечения переломов и переломовывихов предплюсне-плюсневых костей не применяются рецепты народной медицины. Такого рода травмы требуют обязательного врачебного вмешательства, так как необходимо вправить кости на место, чтобы сустав нормально восстанавливался.
Если пациент отказывается от лечения в больнице и стопа восстанавливается самостоятельно, а кости при этом находятся в неправильном положении, пациента с вероятностью в 90% останется инвалидом и будет хромать даже после того как кости срастутся.
Кроме того, из-за смещения костей сустав начинает перетираться и разрушаться, в последствии возникают хронические боли. Деформированная стопа перестает выполнять нормальную амортизирующую функцию, что приводит к разрушению голеностопных, коленных и тазобедренных суставов.
При открытых травмах возможно заражение раны и ее нагноение, как следствие, может возникать заражение крови и другие осложнения. Открытые переломы требуют немедленной госпитализации и хирургического лечения.
При своевременном обращении к врачу, вылечить заболевание в большинстве случаев удается без последствий для дальнейшей жизни. Со временем стопа полностью восстанавливается и ее функция нормализуется. Но стоит помнить, что чем раньше было начато лечение переломовывиха, тем лучше будет прогноз.
Профилактика
Предупредить травмы сустава Лисфранка достаточно трудно, так как они обычно возникают внезапно и неожиданно для пострадавшего. Чтобы снизить риск патологии, нужно соблюдать технику безопасности при работе с тяжелыми предметами, соблюдать правила дорожного движения и внимательно переходить улицу даже по пешеходному переходу. Не стоит торопиться и шагать перед движущимся автомобилем, так как он может не успеть остановиться и в итоге произойдет наезд на стопу.
При занятиях спортом необходимо обязательно носить удобную и достаточно жесткую обувь, которая хорошо защищает стопу. Не рекомендуется прыгать с высоты и тренироваться босиком, так как при излишнем давлении на подошву возможен вывих сустава Лисфранка.
Снизить риск травмы можно, если всеми силами укреплять свой организм, хорошо питаться и заниматься гимнастикой. Тогда связки, мышцы и кости будут крепкими, их будет намного сложнее травмировать.
Анатомия (видео)
Источник


