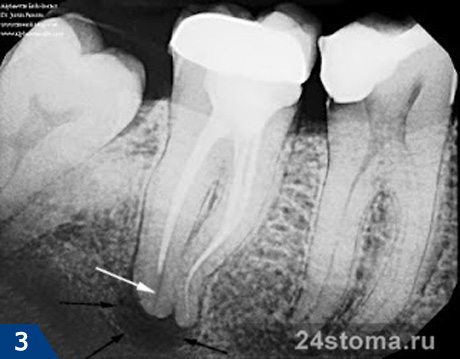
Выбор метода лечения при патологии твердых тканей зуба

Зрительные дефекты коронок, тупая или острая боль – первые признаки болезней твердых тканей зубов. Они приносят массу неудобств, нарушают целостность покровов слизистой оболочки полости рта, лишают возможности нормально есть и говорить.
Виды и патогенез болезней твердых тканей зубов
Точно определить разновидность поражения может только стоматолог. Существует два вида поражения твердых тканей зубов: кариозные и некариозные. Последние, в свою очередь, делятся на те, которые появляются и развиваются до прорезывания зубов и те, которые возникают после.
Некариозные поражения, возникающие до прорезывания
До рождения, в так называемый период фолликулярного развития зубов возникают следующие виды заболеваний:
- Гипоплазия эмали – порок развития твердых тканей из-за нарушений белкового и минерального обмена. Недуг проявляется в виде пятен и углублений, эмаль на которых, имеет пониженную твердость или отсутствует вовсе.
- Тетрациклиновые зубы – одна из разновидностей гипоплазии, которая развивается в результате попадания в организм беременной матери или новорожденного ребенка антибиотиков тетрациклиновой группы. Вещество накапливается в организме и окрашивает зубы в желтый, иногда коричневый оттенок.
- Флюороз – образуется в результате проникновения в организм чрезмерного количества фтора. В зону риска попадают жители районов с повышенным содержанием фтора в воде и работники алюминиевой промышленности. Заболевание проявляется в виде желто-коричневых пятен и разводов, при этом эмаль становится матовой.
Некариозные поражения, возникающие после прорезывания
Чрезмерная стираемость твердых тканей. В течение жизни поверхность зубов постепенно изнашивается. Стремительно прогрессирующее стирание является патологией и появляется при механическом воздействии протезов, зубной щетки, жевательной резинки и других предметов. Заболевание может приобрести V-образную форму –клиновидный дефект.
Эрозия – убыль твердых тканей вследствие воздействия кислот, сопровождается повышенной чувствительностью. Подразделяется на три вида, в зависимости от глубины поражения.
Перелом коронки зуба происходит в результате сильного механического воздействия на зуб с ухудшенной минерализацией или пораженный кариесом. Перелом может затронуть пульпу, в случае чего, ее придется удалить.
Кариозные поражения и их симптомы
Кариес – самый распространенный вид болезни твердых тканей зубов. Представляет собой патологический процесс, при котором происходит деминерализация (вымывание минералов), размягчение тканей и, как следствие, появление полостей. Кариес возникает, когда микроорганизмы, живущие в налете, длительное время ферментируют сахара (например, лактозу).
 Различают кариес:
Различают кариес:
- эмали;
- дентина;
- цемента.
Кариес может иметь быстротекущую, хроническую и медленнотекущую формы. Обычно болезнь развивается постепенно, долгое время не доставляя неудобств носителю.
Характеризуется появлением темно-коричневого пятна с неровными пологими или острыми краями. Боль возникает при воздействии внешней среды: попадания пищи или прикосновения холодной или горячей температурой. Конец мучениям приходит сразу после удаления раздражителей и пломбирования пораженной полости. Если кариес не лечить, он достигнет пульпы (соединения мягких тканей, нервов и сосудов в центре зуба).
Причины развития заболеваний
Появление и развитие болезней твердых тканей зубов характеризуется четырьмя основными причинами:
- патологическое размножение бактерий на фоне заболеваний внутренних органов и систем: заболевания эндокринной, нервной систем, болезни ЖКТ, печени, почек;
- наследственность;
- нарушение развития зубов;
- воздействие внешних факторов: нарушение правил гигиены, неправильное питание, механическое или химическое воздействие.
Лечение заболеваний твердых тканей зубов
Выбор метода лечения требует профессиональной диагностики. В зависимости от вида и степени поражения врач назначает экстренное или плановое лечение. Главными задачами специалиста являются:
-
 выяснение источника заболевания (для этого могут назначаться консультации других специалистов),
выяснение источника заболевания (для этого могут назначаться консультации других специалистов), - устранение воспаления,
- восстановление функциональных и эстетических свойств зубов с помощью современных методов лечения.
Основные методы лечения:
- кариес лечится путем удаления поврежденной поверхности твердых тканей зуба. При этом часто требуется применение обезболивания. Затем полость просушивается, обрабатывается и заполняется пломбировочным материалом;
- тетрациклиновые зубы и флюороз в легкой форме устраняются с помощью современных методов отбеливания (химических и лазерных);
- эрозию лечат медикаментозным, реставрационным (коронки, виниры) или ортопедическом методами, в зависимости от степени поражения;
- для лечения глубоких форм стирания и переломе коронки применяют пломбирование или протезирование;
- гипоплазия также устраняются путем пломбирования.

При болезнях твердых тканей назначается реминерализация зубов локальными и внутренними препаратами, комплексы витаминов и минералов, диеты, полоскания, лечебные пасты.
Источник
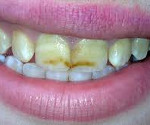
Заболевания твердых тканей зуба – патологический процесс, сопровождающийся деминерализацией и разрушением эмали, дентина, цемента. При кариесе пациенты жалуются на гиперестезию. В отличие от пульпита, самопроизвольной боли нет, повышенная чувствительность проходит сразу после устранения причинного фактора. При некариозных поражениях развивается локальная или диффузная деструкция тканей. С целью диагностики заболеваний твердых тканей зуба проводят сбор жалоб, физикальный осмотр, рентгенографию, ЭОД. Лечение заболеваний твердых тканей зуба направлено на реминерализацию эмали и дентина, восстановление анатомической формы и утраченных функций зубов.
Общие сведения
Заболевания твердых тканей зуба – нарушение структуры эмали, дентина, цемента кариозного или некариозного происхождения. На сегодняшний день распространенность кариеса достигает высоких цифр. По данным статистики, у 90% людей во время профилактического осмотра выявляют скрытые кариозные полости. Чаще поражения обнаруживают на зубах верхней челюсти (за исключением моляров). В большинстве случаев встречается фиссуральный и апроксимальный кариес, реже – пришеечный, циркулярный. Крайне редко диагностируют кариозные поражения вестибулярной или оральной поверхности. Среди всех заболеваний твердых тканей зуба в детском возрасте выявляют преимущественно кариес и такие врожденные некариозные патологии, как гипоплазия, флюороз, наследственные аномалии развития. Если у молодых людей частота диагностирования клиновидных дефектов и гиперестезии зубов составляет не больше 5%, то с возрастом наблюдается явный прирост приобретенных некариозных заболеваний твердых тканей зуба, к 60 годам повышенную стираемость и клиновидные дефекты обнаруживают у каждого второго пациента.
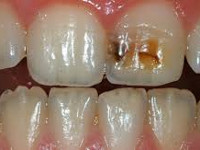
Заболевания твердых тканей зуба
Причины и классификация
Кариозные заболевания твердых тканей зуба возникают при неудовлетворительном уровне гигиены. Налет, скапливающийся в пришеечной области и в интерпроксимальных промежутках, содержит большое количество микроорганизмов, под воздействием которых происходит вымывание минеральных веществ из эмали и дентина с последующим расплавлением органического матрикса. Весомая роль в развитии кариозных заболеваний твердых тканей зуба отводится качественному и количественному составу слюны. При гипосаливации нарушаются процессы естественного очищения зубов, вследствие чего вероятность кариозного процесса существенно возрастает. К общим предрасполагающим факторам, способствующим возникновению кариозных заболеваний твердых тканей зуба, относят неправильное питание (чрезмерное употребление рафинированных углеводов), дефицит микро- и макроэлементов, патологии эндокринной системы, проживание в местности с низким уровнем фтора в питьевой воде.
Врожденные некариозные заболевания твердых тканей зуба проявляются при нарушении фолликулярного развития. Перенесенные беременной женщиной инфекционные заболевания, болезни органов ЖКТ – все это может привести к прорезыванию у ребенка зубов с признаками гипоплазии. Флюорозные поражения бывают не только врожденными, но и приобретенными. Возникают при поступлении в организм повышенного количества ионов фтора. Наследственные заболевания твердых тканей зуба развиваются в результате изменения структуры генов, кодирующих формирование эмали и дентина. Выполнение горизонтальных движений во время чистки может привести к появлению клиновидных дефектов. Эрозия и некроз эмали появляются при гиперфункции щитовидной железы. Кислотный некроз также может становиться следствием нейрогенных заболеваний, интоксикации организма. Артикуляционная перегрузка отдельной группы зубов при дефектах зубного ряда приводит к повышенному стиранию режущих краев. Признаки патологической стираемости нередко обнаруживают при сниженном содержании в крови паратгормона.
Всего различают две группы заболеваний твердых тканей зуба:
1. Кариозные поражения. Основная причина – воздействие на ткани зуба кислотообразующих и протеолитических микроорганизмов.
2. Некариозные дефекты. К этой категории относят врожденные и приобретенные поражения, развивающиеся на фоне общесоматической патологии, вследствие профессиональных вредностей, при окклюзионной перегрузке зубов.
Симптомы заболеваний твердых тканей зуба
На начальной стадии заболеваний твердых тканей зуба кариозного происхождения выявляют участок деминерализации эмали в виде матового или пигментированного пятна. При зондировании в участке поражения эмаль гладкая. Жалобы отсутствуют. Только после окрашивания зоны деминерализации пациенты указывают на появление точечной пигментации, которую невозможно удалить с помощью обычной чистки. Дефект эмали формируется при поверхностном кариесе. Поражение в пределах плащевого и припульпарного дентина выявляют при среднем и глубоком кариесе соответственно. При глубокой кариозной полости высоки риски перфорации пульповой камеры и развития пульпита. Дефект, заполненный детритом, с подрытыми мягкими стенками и дном свидетельствует об остром течении кариозных заболеваний твердых тканей зуба. В этом случае пациенты жалуются на кратковременную чувствительность при употреблении сладких продуктов, холодных напитков. После устранения провоцирующего фактора болезненность исчезает. Пигментированные плотные стенки кариозной полости обнаруживают при хронизации заболеваний твердых тканей зуба, жалобы на гиперестезию возникают редко.
При гипоплазии – врожденном заболевании твердых тканей зуба – со щечной стороны фронтальной группы зубов и на буграх моляров появляются пятна белого или желтого цвета. В ходе осмотра эмаль гладкая. При флюорозе на поверхности зубов возникают светло-желтые или коричневые точки, штрихи, пятна. Также флюорозные поражения могут сопровождаться деструкцией эмали. При наследственных заболеваниях твердых тканей зуба происходит раннее прогрессирующее разрушение эмали и дентина. Клиновидный дефект представляет собой участок в пришеечной зоне клиновидной формы с основанием, обращенным к десне. Эмаль плотная, блестящая. При эрозии – приобретенном некариозном заболевании твердых тканей зуба – на щечных поверхностях резцов образуются дефекты овальной формы. Характерным признаком кислотного некроза являются темные пятна, в центральной части которых во время зондирования удается выявить размягченные ткани.
Диагностика заболеваний твердых тканей зуба
Диагностика заболеваний твердых тканей зуба сводится к анализу жалоб, данных, полученных в ходе физикального осмотра, результатов дополнительных методов исследования. При кариозном поражении эмаль шероховатая, определяется утрата блеска. У пациентов со средним кариесом при зондировании дна полости болезненности не возникает. Препарирование эмалево-дентинной границы болезненное. При глубоком кариозном поражении наблюдается равномерная болезненность по всему дну. При нанесении метиленового синего деминерализированная зона окрашивается. При неосложненных кариозных заболеваниях твердых тканей зуба на рентгенограмме периапикальные изменения отсутствуют. Значения ЭОД в пределах от 2-12 мкА, что подтверждает витальность пульпы.
При некариозных заболеваниях твердых тканей зуба эмаль гладкая, плотная, утраты блеска не наблюдается. При нанесении метиленового синего некариозные поражения не окрашиваются. ЭОД в пределах нормы, снижение показателей возможно при наследственных патологиях, приобретенном дисколорите. У пациентов с некариозными заболеваниями твердых тканей зуба (за исключением несовершенного дентиногенеза) патологические периапикальные изменения отсутствуют. Кариозные заболевания твердых тканей зуба дифференцируют с пульпитом, периодонтитом, а также с некариозными поражениями. Пациента обследует стоматолог-терапевт.
Лечение заболеваний твердых тканей зуба
На начальной стадии заболеваний твердых тканей зуба кариозного происхождения показана реминерализирующая терапия. Если участки поражения меловидного цвета, после нанесения аппликаций кальций- и фторсодержащих препаратов возможна регрессия патологического процесса. Пигментированные пятна подлежат сошлифовыванию с последующем восстановлением зуба стеклоиономерными или композитными материалами. При среднем и глубоком кариесе проводят препарирование полости. Для удаления некротически измененных размягченных тканей врач-стоматолог использует экскаватор или микромотор. С целью антисептической обработки в стоматологии применяют растворы на основании хлоргексидина биглюконата. При глубоком кариозном поражении на дно отпрепарированной полости ставят лечебную и изолирующую прокладки. Коронковую часть зуба восстанавливают с помощью светоотверждаемых композиционных материалов.
Реминерализирующая терапия показана также пациентам с некариозными заболеваниями твердых тканей зуба. Флюорозные пятна сошлифовывают, после чего проводят прямой или непрямой виниринг. Внутрь назначают кальцийсодержащие препараты. Основным методом лечения наследственных заболеваний является протезирование. Выбор мероприятий, направленных на устранение клиновидных дефектов, зависит от симптоматики. При отсутствии жалоб дефект не устраняют. В случае гиперестезии целостность пришеечного участка восстанавливают путем реставрирования. Прогноз при заболеваниях твердых тканей зуба благоприятный. При своевременном обращении пациентов в клинику, квалифицированном лечении удается устранить гиперестезию, эстетический дефект, предотвратить развитие осложнений.
Источник
Конечной целью
обследования больного является постановка
диагноза, что необходимо для выбора
верной тактики лечения. В стоматологии
применяются многочисленные методы
обследования, которые делятся на две
группы: основные и дополнительные.
Опрос больного,
приемы объективного обследования, не
связанные с применением лабораторных
и инструментальных методов, называются
основными, или главными.
К ним относятся
опрос, осмотр, перкуссия, пальпация.
Методы, основанные на применении
рентгенографии, электроодонтометрии,
лабораторных, цитологических и других
методов, являются дополнительными, или
вспомогательными на том основании, что
иногда диагноз можно поставить и без
их использования. При заболеваниях
пародонта и слизистой оболочки полости
рта применяют пародонтальные индексы
и специальные методы обследования.
Опрос (собирание
анамнеза) является первым и очень важным
этапом обследования пациента. Он
складывается из сбора анамнеза
заболевания, жизни, аллергологического
и профессионального анамнеза.
Сбор анамнеза
заболевания начинают с выяснения жалоб.
Необходимо расспросить больного, что
его беспокоит в данный момент, каковы
первые проявления заболевания, характер
течения заболевания, проводилось ли
ранее лечение и насколько оно было
эффективным. Во время беседы врач
стоматолог уточняет интересующие его
подробности и направляет рассказ в
нужное русло. Важную роль в постановке
диагноза играет болевой симптом, который
чаще всего и заставляет пациента
обратиться к врачу. При жалобах на
болевые ощущения выясняют их характер,
длительность, локализацию, интенсивность,
изменение в зависимости от времени
суток и других факторов (движения,
погодных условий и пр.).
По характеру боль
может быть причинная или самопроизвольная,
локализованная или генерализованная,
постоянная или кратковременная, тупая,
ноющая или острая, пульсирующая,
иррадиирующая. Самопроизвольная
пульсирующая боль характерна для гнойных
воспалительных процессов (пульпит,
периодонтит, абсцедирующий пародонтит,
гайморит). Острая самопроизвольная боль
различной продолжительности возникает
при серозном воспалении пульпы зуба,
неврите тройничного нерва. Причиной
возникновения боли могут быть термические
(холодное, горячее), химические (кислое,
сладкое, соленое) и механические
раздражители (попадание пищи в кариозную
полость, смыкание зубов, надавливания
на зуб, прикосновение к «курковым»
зонам). Важное диагностическое значение
имеет время появления самопроизвольных
болей. Например, ночные приступообразные
боли характерны для пульпита, а при
невралгии тройничного нерва приступы
возникают в дневное время. Определение
локализации боли также имеет диагностическое
значение. При периодонтите больной
точно указывает «причинный» зуб, а при
пульпите локализация болей неопределенная
(«отдает в ухо, висок»).
Важное значение
имеет и продолжительность боли.
Кратковременная боль от раздражителей
(температурных, химических, механических),
быстро проходящая после их устранения,
отмечается при дефектах в дентине и
эмали кариозного и некариозного
происхождения (эрозия, патологическая
стираемость). Постоянные боли (пульсирующие,
дергающие) характерны для острого или
в стадии обострения периодонтита и
пародонтита.
Таким образом, при
кариесе, пульпите, периодонтите и
пародонтите характер болей различный,
что и определяет жалобы больного.
При хроническом
апикальном периодонтите (ремиссия), в
начальных стадиях кариеса жалобы могут
отсутствовать. Жалобы на изменение
цвета, величины зубов характерны для
некоторых некариозных поражений.
В связи с тем, что
некоторые изменения в полости рта могут
быть следствием перенесенных и
сопутствующих заболеваний, необходимо
выяснить, как чувствует себя больной и
какие он перенес заболевания, их
продолжительность, ремиссии, осложнения.
Врач стоматолог
выясняет причину потери зубов (вследствие
их расшатанности или разрушения),
давность потери, наличие запаха изо рта
и нарушение вкуса. Запах может быть
следствием негигиенического содержания
полости рта, поражения зубов, слизистой
оболочки полости рта, миндалин, некоторых
заболеваний верхних дыхательных путей»
болезни пищевода, желудка, диабета.
Нарушение вкуса может быть связано с
заболеваниями ЦНС.
Анамнез жизни
больного, профессиональный анамнез
помогают выявить наличие системных
заболеваний, профессиональных вредностей
(производство кислот кондитерских
изделий и др.).
Во время опроса
выясняют, были ли аллергические реакции
у больного и как он реагирует на введение
местных анестетиков.
При опросе врач
стоматолог должен соблюдать деонтологические
нормы поведения. Не следует акцентировать
внимание на данных анамнеза, которые
могут насторожить пациента и внушить
ему канцерофобию. Недопустимо отрицательно
высказываться о предыдущем лечении и
неодобрительно отзываться о лечившем
ранее враче.
Опрос больного в
большинстве случаев позволяет правильно
предположить диагноз, который в дальнейшем
должен быть подтвержден объективными
методами.
Осмотр — один из
основных этапов обследования
стоматологического больного. При осмотре
выявляют заболевания не только
челюстно-лицевой, но и признаки заболеваний
различных органов и систем организма.
Осмотр складывается из внешнего осмотра
больного и обследования полости рта
при хорошем дневном или искусственном
освещении.
При внешнем осмотре
обращают внимание на внешний вид
больного, на наличие припухлости,
асимметрии, морфологических элементов
поражения на коже лица. Осмотр полости
рта начинают с преддверия полости рта
при сомкнутых челюстях и расслабленных
губах, подняв верхнюю и опустив нижнюю
губу или оттянув при помощи стоматологического
зеркала щеку. В первую очередь осматривают
красную кайму губ и углы рта. Во время
осмотра слизистой губ учитывают состояние
выводных протоков мелких слюнных желез.
На слизистой
оболочке могут быть отпечатки зубов.
После осмотра слизистой полости рта
определяют вид прикуса больного. Затем
производят осмотр слизистой оболочки
десны. Десна зуба в норме бледно-розового
цвета, плотно охватывает шейку зуба,
десневые сосочки занимают межзубные
промежутки. При наличии заболеваний
десневые сосочки могут быть увеличены,
отечны, могут закрывать значительную
часть коронки зуба. Определяют наличие
зубного камня и патологических
зубодесневых карманов. Обследуя
слизистую, обращают внимание на ее
кровоточивость.
Затем осматривают
собственно полость рта. При этом обращают
внимание на цвет слизистой, наличие
первичных и вторичных элементов
поражения, их локализацию, состояние
выводных протоков околоушных слюнных
желез. Затем изучают состояние тканей
языка, дна полости рта, состояние выводных
протоков подъязычных и подчелюстных
слюнных желез, неба, задней стенки
глотки, ретромолярного пространства,
небных дужек и миндалин.
Осмотр зубов
проводят с помощью стоматологического
зеркала и зонда. Осмотру подлежат все
зубы, а не только «причинные». Осмотр
проводят в определенной последовательности
справа налево, начиная с моляров нижней
челюсти, а затем слева направо осматривают
зубы верхней челюсти. Зеркало позволяет
осмотреть плохо доступные участки,
зондом проверяют все пигментированные
участки и углубления. При наличии
кариозной полости в зубе зонд застревает
в ней. Зондированием определяют наличие
размягченного дентина, глубину кариозной
полости, сообщение с полостью зуба,
расположение устьев каналов, наличие
в них пульпы. Обращают внимание на форму
и величину зубов, их цвет.
Перкуссия
(постукивание) производится ручкой
зонда или пинцетом, используется для
определения состояния периодонта.
Различают вертикальную перкуссию —
направление ударов совпадает с осью
зуба, горизонтальную — удары имеют
боковое направление. Начинают перкуссию
со здоровых зубов, чтобы больной мог
сравнить свои ощущения в больном и
здоровом зубе. Удары должны быть
равномерными и легкими. Перкуссия
безболезненна при здоровом периодонте,
при наличии воспаления перкуссия
болезненна.
Пальпация — различают
пальпацию поверхностную и глубокую,
вне- и внутриротовую. С помощью ощупывания
тканей определяют консистенцию (тургор),
подвижность тканей и органов, болезненность,
наличие флюктуации. Пальпацию начинают
со здоровой стороны. Вначале всеми
пальцами обеих кистей проводят
поверхностно по коже лица и подчелюстной
области. Затем переходят к глубокой
пальпации, которая позволяет определить
состояние глубоких тканей, их
взаимоотношения, различные образования,
а главное — определить состояние
лимфатических узлов. Лимфоузлы исследуются
в таком порядке: затылочные, околоушные,
подбородочные, подчелюстные, поверхностные
шейные, глубокие шейные. Неизмененные
лимфатические узлы имеют величину от
чечевицы до мелкой горошины,
мягкоэластической консистенции,
подвижны, безболезненны. Ощупывая
лимфатические узлы, применяют поверхностную
и глубокую пальпацию, придавая голове
соответствующее положение.
Определение
флюктуации (зыбления) производят двумя
указательными пальцами. Пальпацию
тканей полости рта (особенно дна)
производят двумя руками. Одной рукой
фиксируют, а другой прощупывают каждый
участок языка, щек, подъязычной области.
Ощупывание в области верхушек корней
зубов позволяет определить наличие
одонтогенных очагов в периапикальных
тканях. Локализованная болезненность
в области верхушки корня говорит о
периодонтите. Пальпаторно определяют
состояние слюнных желез и их протоков.
С помощью пальпации определяют подвижность
зубов (определяют пинцетом путем
раскачивания).
Различают три
степени подвижности зубов:
незначительное
смещение в одном направлении;
смещение в двух
направлениях;
смещение в
горизонтальной и вертикальной плоскостях.
Подвижность
определяют в день обследования, и после
ликвидации острых воспалительных
явлений, так как именно воспаление в
значительной мере определяет степень
подвижности зуба.
Дополнительные
методы включают такие исследования,
как рентгенологические, функциональные
(электроодонтометрия, эстезиометрия,
реография, полярография, эхоостеометрия
и др.), а также лабораторные, в частности
морфологические, бактериологические,
иммунологические, клинический и
биохимический анализ крови, мочи и др.
Рентгенологические
методы исследования получили в
стоматологии самое широкое распространение.
Применяется внутри — ивнеротовая
рентгенография, панорамная рентгенография,
когда на пленке получают изображение
обеих челюстей и всех зубов. Для уточнения
локализации инородных тел, границ
опухоли, при заболеваниях
височно-нижнечелюстного сустава
используется послойная
рентгенография-томография. При
заболеваниях слюнных желез, хроническом
остеомиелите челюстей, радикулярной
кисте применяют контрастную сиало- и
фистулографию.
В последние годы
в диагностике патологических процессов
челюстно-лицевой области значительное
распространение получили методы
ультразвуковой диагностики и компьютерной
томографии.
Электроодонтометрия-
измерение минимальной силы тока, на
которую «реагирует» пульпа или ткани
периодонта.
Реакция больного
в норме возникает при воздействии
электрическим током на здоровый зуб
силой 2-6 мкА.
Эстезиометрия –
исследование болевой чувствительности
мягких тканей челюстно-лицевой области
путем покалывания острым предметом
(иглой ) или измерительным прибором –
альгезиметром.
Реография –
бескровный метод исследования
кровоснабжения органов и тканей,
основанный на регистрации изменений
сопротивления тканей при прохождении
через них тока высокой частоты.
Используется для изучения микроциркуляции
мягких тканей при пластических операциях,
костной ткани при гнойно-воспалительных
процессах и травме.
Полярография –
электрохимический метод изучения
окислительно-восстановительных
процессов, т.е. трофики и репаративных
свойств тканей. Исследование для оценки
степени тяжести воспалительных процессов,
контроля за назначенным лечением,
прогноза возможных осложнений.
Эхоостеометрия —
определение плотности ткани при
прохождении ультразвуковых волн. Имеет
значение для диагностики контроля за
проводимым лечением при переломах
нижних челюстей, одонтогенном и
травматическом остеомиелите, кистах
челюстей.
Морфологическое
исследование — исследование клеточного
состава тканевой поверхности, экссудата,
лимфатического узла или участка ткани.
Проводится с целью дифференциальной
диагностики воспалительных и
гиперпластических процессов, опухолей.
Различают цитологический и гистологический
методы.
Биопсия — иссечения
участка ткани для микроскопического
исследования с диагностической целью.
Выполняется для того, что бы верифицировать
опухоль и спланировать в зависимости
от результатов объем предстоящей
операции. Биопсия – это тоже операция,
выполняется под местной анестезией
раствором новокаина. Для биопсии
достаточно взять кусочек ткани размером
5-6 мм, но он должен быть получен с места
наиболее выраженных изменений, с частью
пограничных тканей. Взятый материал
необходимо сразу же фиксировать в 10%
растворе формалина, а в направлении
указать краткие клинические данные и
предположительный диагноз. Гистологическое
исследование – это самый информативный
на сегодняшний день метод выявления
опухолевого роста, и по современным
стандартам хирург должен направлять
на гистологическое исследование всё,
что он удаляет в процессе оперативного
вмешательства. Нередко бывает так, что
очаг злокачественной опухоли в удалённом
органе, выявляется как случайная находка,
соответственно мы можем назначить
лечение на самой ранней стадии процесса
и расчитывать на высокий процент успеха.
Бактериологическое
исследование проводят для выявления
возбудителя заболевания при острых
гнойных воспалительных процессах,
специфических инфекциях. Во время
операции производится забор отделяемого
из раны на стерильную ватную турунду.
Затем турунду в пробирке передают в
лабораторию, где производится посев
материала на питательные среды, с целью
верификации и самое главное определения
чувствительности к антибиотикам. Через
трое суток из лаборатории поступает
результат исследования, где помимо
названия микрофлоры есть так же таблица
её чувствительности к нескольким
основным антибиотикам.
Иммунобиологическое
исследование – реакции Вассермана, на
ВИЧ – инфекцию, исследование иммунного
статуса и др. серологические реакции.
Специфические анализы крови на наличие
и активность иммуноглобулинов удовольствие
недешевое, в муниципальных больницах
практически не проводится
Клинический анализ
крови должен проводиться каждому
больному с переломом челюсти и при
воспалительных процессах челюстно-лицевой
области. Стандартный анализ крови при
поступлении больного в стационар должен
включать – количество эритроцитов и
лейкоцитов с процентным разделением
на палочкоядерные, сегментоядерные,
лимфоциты, эозино- и базофилы, моноциты,
а так же количество гемоглобина.
Биохимическое
исследование крови и мочи на содержание
сахара проводят при подозрении на
диабет. При необходимости исследуют
также желудочный сок, слюну.
Источник