Вторичная лимфодема ног лечение
Вследствие нарушенного лимфообращения образуется отечность ног — вторичная лимфедема. Заболевание формируется у 10 процентов взрослого населения. При отсутствии подходящего лечения состояние пораженных конечностей может существенно ухудшиться. Своевременное обращение в клинику позволит более быстро и без последствий вернуть человека к нормальному образу жизни. Важно исключить самолечение, оно может нанести вред поврежденному организму при самостоятельно неверно поставленном диагнозе.

Классификация
Различают лимфостаз нижних конечностей 2 разновидностей:
- лимфедема первичная (врожденная);
- вторичная (приобретенная).
Первичное заболевание (еще называют синдромом Мейжа) существует при рождении, но постепенно проявляется и прогрессирует у подростков женского пола или девушек до 35-летнего возраста. Приобретенная болезнь встречается чаще, образуется у взрослых и зрелых людей в результате инфицирования организма или иного повреждения.
Вернуться к оглавлению
Причины лимфодемы ног и факторы риска
Первичная лимфедема нижних конечностей формируется в результате наследственности, внутриутробной аплазии либо гипоплазии сосудистой системы плода и по причине злокачественных образований в лимфосистеме. Вторичный лимфостаз конечностей развивается по нескольким факторам, среди них выделяют такие:
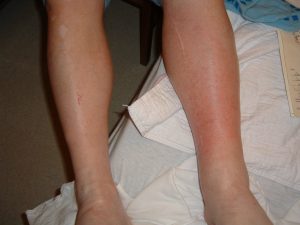 Рожа часто является причиной развития такой болезни.
Рожа часто является причиной развития такой болезни.
- перенесенная операция;
- воспалительный процесс;
- хроническая экзема;
- беременность;
- заболевание вен;
- гипоальбуминемия;
- травматизм;
- инфицирование;
- сифилис;
- проведенное облучение;
- аутоиммунные патологии;
- удаление лимфатических узлов;
- патологический процесс почек;
- рожа;
- паразитное инфицирование;
- продолжительный постельный режим;
- патологии сердечно-сосудистой системы;
- снижение иммунитета;
- разрастание онкологических метастазов;
- паралич конечностей;
- постоянные повреждения кожного покрова.
Вернуться к оглавлению
Проявления лимфостаза
При появлении первичной симптоматики на конечностях больные часто игнорируют незначительные признаки. Изначально лимфедема ног проявляется в виде легких отеков голени, что со временем проходят. На этом этапе отеки исчезают вследствие физических упражнений. Когда начинается обострение заболевания, становятся заметными более существенные проявления, которые снижают качество жизни. В такой период заметны:
 Одним из признаков болезни является увеличение веса.
Одним из признаков болезни является увеличение веса.
- сильная отечность;
- бледность кожного покрова конечностей;
- воспаляются лимфатические узлы;
- дискомфорт;
- слабость;
- отечность пальцев;
- увеличение веса;
- ухудшение состояния кожного покрова — сниженная эластичность и огрубение.
Если не начать лечение конечностей, заболевание перерастает в новую степень. При усугублении лимфостаза ног начинают проявляться следующие признаки и чрезмерная отечность, которые существенно влияют на качество жизни. На нижних конечностях пораженного, ослабленного организма заметны:
- трофические язвы;
- чрезмерная тугоподвижность;
- сепсис;
- атрофия мышечных тканей;
- некроз.
Вернуться к оглавлению
Осложнения
При воздержании от терапии или ее откладывании возможно серьезное усугубление болезни и ухудшение состояния больного.
 Осложнением болезни может быть воспаление лимфатических узлов.
Осложнением болезни может быть воспаление лимфатических узлов.
Задержка терапии чревата серьезными и необратимыми последствиями для больного. Если не лечить конечности, возникают:
- нокардиоз кожно-лимфатический;
- лимфаденит;
- поражение всего организма инфекционным заболеванием;
- инвалидизация;
- формирование лимфангиосаркомы.
Вернуться к оглавлению
Как диагностируют?
Врач, выслушивая жалобы больного, интересуется возможными факторами риска. Вследствие опроса проводится осмотр и пальпация пораженной конечности. После ознакомления лечащий доктор проводит осмотр с врачами других специальностей для возможного предварительного подтверждения диагноза. Потом назначается сдача общих анализов крови и мочи. Дальнейшее обследование включает такие методы:
- ультразвуковая диагностика;
- лимфосцинтиография;
- дуплексное ультразвуковое сканирование;
- магнитно-резонансная томография;
- компьютерная томограмма;
- лимфангиография.
Вернуться к оглавлению
Лечение болезни
С помощью традиционной медицины
 В курс лечения входит обязательное ношение бандажа.
В курс лечения входит обязательное ношение бандажа.
Полностью избавиться от заболевания невозможно, но качественная терапия и своевременная регулярная профилактика содействуют продлению периода ремиссии и снижают риск осложнений. Основой оздоровления является снятие симптоматики на конечностях. Лечение лимфостаза нижних конечностей проводится комплексом процедур. Процесс включает поддержание диетических правил — важно сдерживание от чрезмерного употребления соли, противопоказано превышать меры употребления жидкости. Рекомендуется переход на протеиновое питание. Регулярная эксплуатация бандажей или эластичных чулок для устранения отеков благотворно воздействует на ноги. При серьезном усугублении лимфостаза может быть необходимо оперативное вмешательство.
Предлагаются занятия лечебной физкультурой и курс массажа, прохождение курсов физиотерапии:
- пневмомассаж;
- прессотерапия.
Лечение лимфедемы проводится медикаментозной терапией, что содействует снижению отеков и других симптомов. Для оздоровления конечностей используются стимуляторы гемодинамики («Галидор»), поверхностные противовоспалительные средства («Рутозид»), мочегонные препараты («Фурасемид»), сосудосуживающие средства и для их тонуса («Дафлон»), противовоспалительные препараты («Реопирин»).
Вернуться к оглавлению
Народными средствами
Болезни возможно лечить в домашних условиях, но важна предварительная консультация врача. Лечение народными средствами противопоказано при самостоятельно постановленном диагнозе.
Используют такие рецепты:
 Смородиновый сок – хорошее профилактическое средство от такого заболевания.
Смородиновый сок – хорошее профилактическое средство от такого заболевания.
- Заварка на листьях одуванчика способствует улучшению оттока жидкости и снятию отечности. Для приготовления листья заливаются 0, 5 литра кипящей воды. Раствор оставляют настаиваться на ночь. Рекомендуется выпивать утром не менее половины стакана раствора, остальную часть — на протяжении дня. Не менее благотворны для конечностей компрессы из отвара корней растения, их накладывают на 30 минут. В период лечения часто включают употребление меда или маточного молочка по утрам.
- В профилактических целях рекомендуется принятие натощак соков и отваров из шиповника, клюквы, смородины или рябины.
- Для продолжительного терапевтического процесса применяют кашицу из 400 граммов чеснока с таким же количеством меда. Ее настаивают 15 дней, а потом принимают по ложке после питания.
Вернуться к оглавлению
Меры профилактики и прогноз
Для предотвращения болезни конечностей важно ношение удобной и не сковывающей обуви, одежды и белья. Следует ослаблять нагрузку на пораженную область, что способствует отечности. Противопоказано хождение босиком на общественных пляжах или возле бассейнов. Для своевременного получения помощи нужно регулярно проходить осмотр лечащего врача, а при первых признаках обязательно обращаться в клинику. Важно вести здоровый и активный образ жизни, отказаться от вредных привычек. Для регулярных занятий выбирают легкие виды спорта, такие как ходьба, велосипедная езда, гимнастика, плаванье. Следует употреблять нормированное количество жидкости и соли.
Источник
Лимфедема (лимфостаз) – патологическое накопление лимфатической жидкости в межклеточном пространстве различных частей тела. Лимфостаз может возникать вследствие как приобретенного нарушения транспорта лимфы, так и врожденного. Лимфедема чаще всего поражает нижние и верхние конечности. Заболевание может быть первичным или вторичным.
Что представляет собой лимфедема?
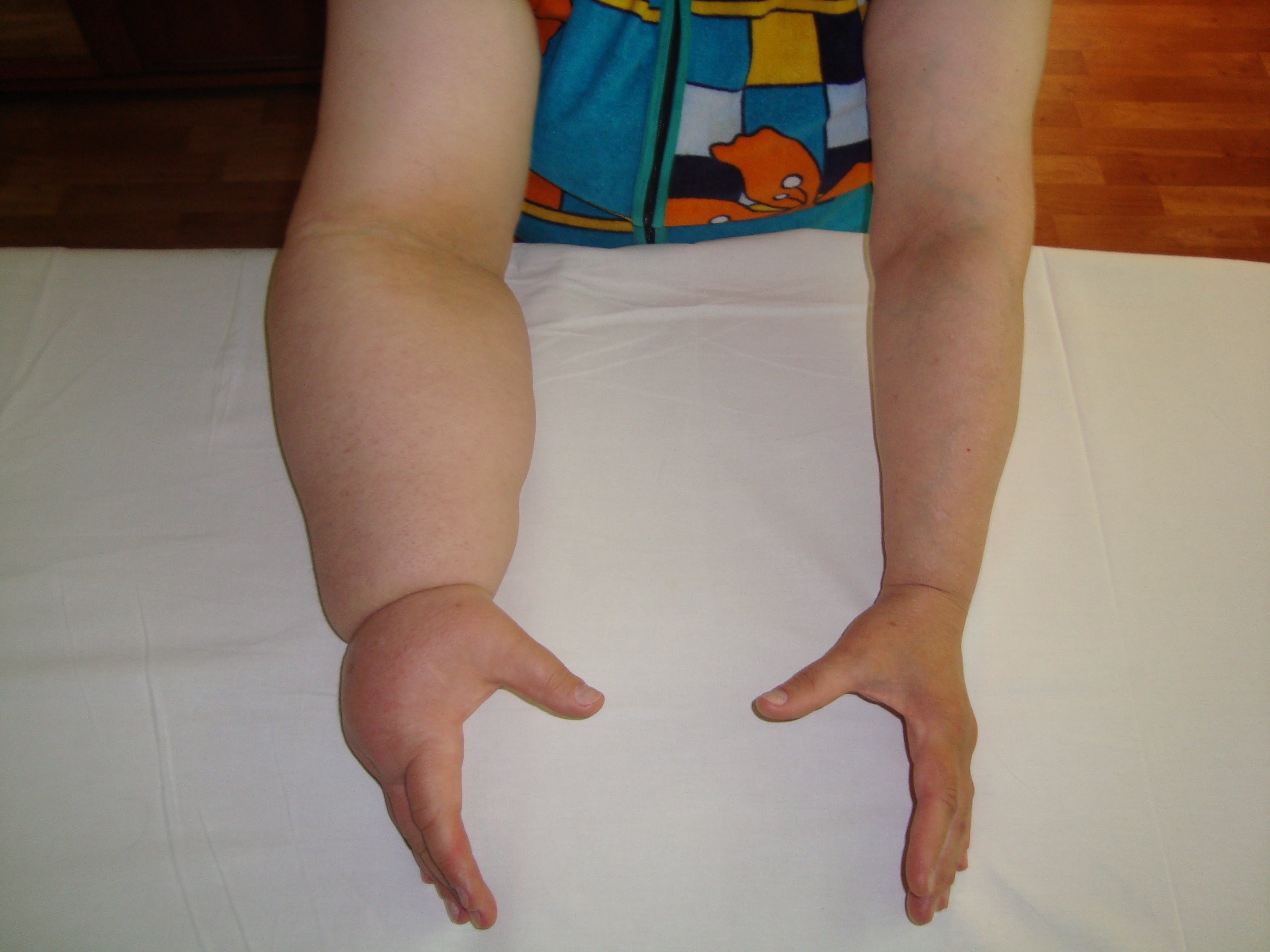
Лимфедема – патологическое состояние, сопровождающееся нарастающим отеком мягких тканей пораженной области
Что такое лимфедема? Это видимое и ощутимое опухание части тела, которое возникает в результате застоя лимфатической жидкости.
В международной классификации болезней 10-го пересмотра (МКБ-10) лимфедема обозначается кодами I89.0, I97.2, Q82.0.
Лимфа – это бледно-желтая жидкость, содержащая плазму крови и некоторые белые кровяные клетки: лимфоциты. Лимфа течет через лимфатические сосуды и попадает в лимфоузлы, где она «отфильтровывается».
Нормальная функция лимфатических сосудов заключается в возвращении белков, липидов и воды из межклеточного пространства во внутрисосудистое; 40-50% сывороточных белков транспортируется по этому пути каждый день. Межклеточная жидкость способствует питанию тканей. Около 90% жидкости возвращается в кровоток через венозные капилляры. Остальные 10% состоят из высокомолекулярных белков, которые слишком велики, чтобы легко проходить через венозные капиллярные стенки. Поэтому белки перемещаются через многочисленные фильтрующие лимфатические узлы на пути к венозному кровообращению.
Отек, характерный для лимфедемы, возникает, когда движение лимфы в лимфатической системе нарушается: хронический лимфатический застой задерживает жидкость в межклеточной ткани, что приводит к развитию отека. Поврежденная часть тела может сильно измениться в размерах. Опухание ног и рук часто является результатом операции, в ходе которой потребовалось удалить лимфатические узлы.
Лимфедема возникает очень редко; женщины страдают примерно в 9 раз чаще, чем мужчины. Лимфедема обычно развивается у молодых людей в возрасте от 15 до 20 лет. Лишь примерно в 17% случаев лимфедема возникает после 35 лет.
Симптомы
Независимо от причины для любой лимфедемы характерны следующие симптомы: часть тела, пораженная лимфостазом, опухает и заметно увеличивается в размерах. Боль обычно не возникает при лимфедеме нижних или верхних конечностей.
На ранних стадиях заболевание может протекать бессимптомно. Поэтому так важны профилактические обследования. Своевременное выявление болезни помогает предотвратить развитие осложнений различной степени тяжести.
Лимфедема может иногда иметь очень разную симптоматику в зависимости от основной причины. На основании клинических симптомов можно отличить первичную лимфедему (наследственную) от вторичной (приобретенной).
Первичная лимфедема часто распространяется по обе стороны пальцев ног и стопы. Другим типичным проявлением первичной лимфедемы верхних и нижних конечностей считают признак Стеммера: пальцы принимают квадратную форму при давлении или нажатии на их поверхность. В дальнейшем первичная лимфедема распространяется на ноги. Вся нога может изменить свою форму. Поврежденная кожа также подвержена инфекции.
Вторичная лимфедема имеет другие симптомы. Заболевание распространяется от плеча по направлению к руке или ноге. Вторичная лимфедема обычно возникает только с одной стороны тела. Последствия могут быть такими же, как и при первичной форме.
Причины
Основная причина развития патологии – блокада лимфатических узлов
Лимфедема верхних, а также нижних конечностей может иметь много разных причин. В большинстве случаев блокада лимфатических узлов приводит к увеличению лимфатического давления. Из-за повышенного давления в сосудах лимфа из лимфатических каналов поступает в окружающие ткани. В редких случаях лимфедема вызвана измененным составом лимфы. Другие причины включают повреждение генетической информации или общие заболевания, связанные с застоем венозной крови.
Первичная лимфедема развивается без очевидных причин или из-за мальформации (врожденной аномалии) лимфатической системы. В зависимости от причины первичная лимфедема может присутствовать от рождения или развиваться в течение жизни.
Первичная наследственная лимфедема вызвана наследственным расстройством развития. В результате у пациента имеется слишком мало лимфатических сосудов или они сильно деформированы, поэтому неспособны выполнять свою функцию. Первичная форма часто затрагивает ноги с обеих сторон и обостряется во время менструации у женщин.
Основные виды первичной лимфедемы:
- наследственная лимфедема I типа (синдром Нонне-Милроя): врожденная аномалия лимфатической системы, которая вызывает врожденную лимфедему;
- наследственная лимфедема II типа (синдром Мейжа): обычно развивается только в период полового созревания. Девочки страдают от заболевания гораздо чаще, чем мальчики. Другие симптомы включают карликовость, избыточный вес и умственную отсталость.
Первичная лимфедема, причину которой не удаётся выявить, возникает главным образом в результате изменений в лимфатических сосудах. Заболевание развивается в возрасте от 15 до 20 лет. В 50% случаев лимфедема ограничена одной ногой. Женщины более часто страдают от заболевания, чем мужчины.
Лимфедема, которая вызвана различными приобретенными причинами (например, заболеваниями, травмами) называется вторичной. Основные факторы риска развития вторичной лимфедемы:
- травмы или растяжения руки, ноги, груди, а также шрамы различного происхождения;
- удаление новообразования молочной железы (после мастэктомии);
- ожирение: повышенный риск возникновения вторичной лимфедемы после удаления рака молочной железы при ожирении увеличивается на 40-60%.
Не только состояние после удаления рака молочной железы рассматривается как причина вторичной лимфедемы. Различные формы рака также могут играть определенную роль в развитии лимфедемы: болезнь Ходжкина или некоторые лейкозы.
Другие причины вторичной лимфедемы:
- застой венозной крови;
- воспаление лимфатических сосудов (так называемый лимфангит);
- хроническая сердечная недостаточность;
- портальная гипертензия;
- периферическая сосудистая хирургия;
- липэктомия (удаление избытков жировой ткани);
- ожоги;
- укусы насекомых;
- внешнее давление;
- инфекция простого герпеса может вызвать лимфангит и результирующую лимфедему;
- паразитарные заболевания(филяриоз и др.).
Осложнения
Если своевременно лечиться, лимфедема не вызывает осложнений.
Нелеченая лимфедема часто приводит к различным осложнениям: в дополнение к отеку мягких тканей открываются каналы в кожном покрове, позволяющие бактериям проникать в подкожное пространство. Если заболевание стремительно развивается, могут возникать серьезные повреждения кожи. Если отек возникает в мошонке, она может значительно увеличиваться в размерах. Мошоночная лимфедема может привести к эректильной дисфункции.
На более поздних стадиях лимфедема вызывает сильное воспаление и раздражение кожи. На пораженных участках формируются волдыри, корочки и экзема. Кроме того, часто возникают нарушения обмена веществ в ткани пораженной конечности. В худшем случае могут возникать эрозии или язвы различной степени тяжести.
К осложнениям лимфедемы относятся также гиперкератоз, рожистое воспаление, лимфоангиосаркома, рецидивы лимфангита, тромбоз глубоких вен. У некоторых пациентов может развиться белковая недостаточность. Осложнения после операции распространены и включают гематомы, некроз кожи и обострение отека стопы или руки.
Диагностика
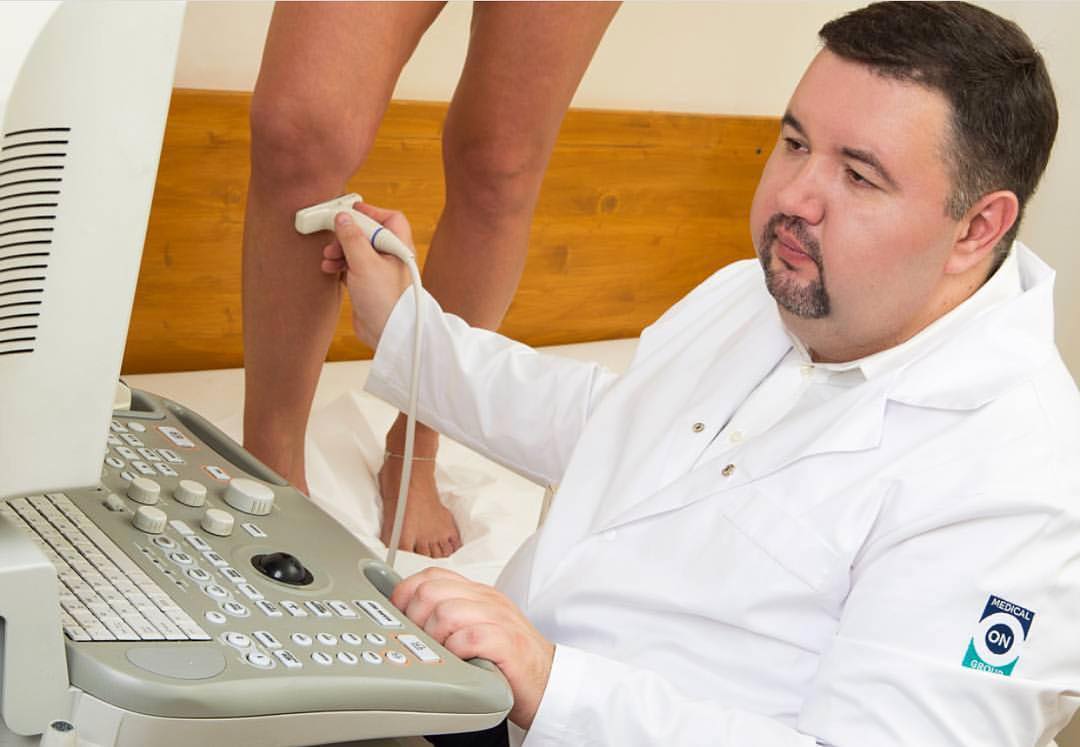
Комплексная диагностика поможет установить стадию заболевания, и назначить правильное лечение
Диагностика начинается с физического осмотра пациента и сбора анамнеза. При диагностировании важно различать две формы лимфедемы: первичную и вторичную. Первичную лимфедему ног можно диагностировать с помощью осмотра пальцев. В отличии от венозного отека пальцы имеют квадратную форму.
Особенно важным для диагностики первичной лимфедемы является так называемый знак Стеммера: кожу на тыле II пальца стопы невозможно собрать в складку.
Для постановки диагноза методы визуализации не требуются, но их можно использовать для оценки степени вовлеченности тканей в патологический процесс.
Основные исследования, которые рекомендовано выполнить при лимфедеме:
- рентгенография для исключения аномалии костей;
- компьютерная томография: при подозрении на злокачественные заболевания;
- магнитно-резонансная томография;
- лимфография с индоцианином зеленым;
- ультрасонография: оценка лимфатических и венозных сосудов;
- лимфосцинтиграфия: оценка лимфатической системы.
Поскольку вторичная лимфедема, в отличие от первичной формы и венозного отека, связана с заболеванием или повреждением тела, важно определить основную причину. При диагностике врач может также определить стадию заболевания: это важно для составления правильной схемы лечения.
На основании клинических симптомов различают 4 стадии лимфедемы. 1 и 2 стадии являются обратимыми: лимфедема может быть полностью устранена с помощью простых методов лечения. 3 и 4 стадии считаются необратимыми состояниями.
Основные стадии лимфедемы:
- 1 стадия: отек не виден снаружи, но транспортная способность лимфатической системы уже снижена;
- 2 стадия: отек конечности возникает преимущественно в вечернее время суток;
- 3 стадия: начало пролиферации соединительной ткани (фиброз) и возникновения необратимых симптомов;
- 4 стадия: аномальное опухание частей тела. В результате хронического лимфатического стаза очень сильно опухают ноги. Отек и изменения тканей необратимы, кожа утолщена и затвердевает.
Как проводится лечение?
При лимфедеме рекомендуется следовать некоторым правилам поведения: если у пациента 3 или 4 стадия болезни, успех терапии зависит от минимизации внешнего давления на различные участки тела. Не рекомендуется надевать плотную или очень тугую одежду. Необходимо избегать травм там, где это возможно. При первых признаках воспаления – покраснение, лихорадка или озноб – лучше сразу обратиться к врачу.
Первичная лимфедема
Если лимфедема вызвана наследственными причинами, понадобится комплексная терапия. Лечение включает:
- лимфатический дренаж с помощью массажа тканей;
- медикаментозную терапию;
- аппаратную пневмокомпрессию и компрессионную терапию с использованием специальных повязок или долговременных компрессионных чулок;
- гимнастику;
- уход за кожей ног (или рук) для предотвращения язв или травм и последующего их инфицирования;
- хирургическое вмешательство.
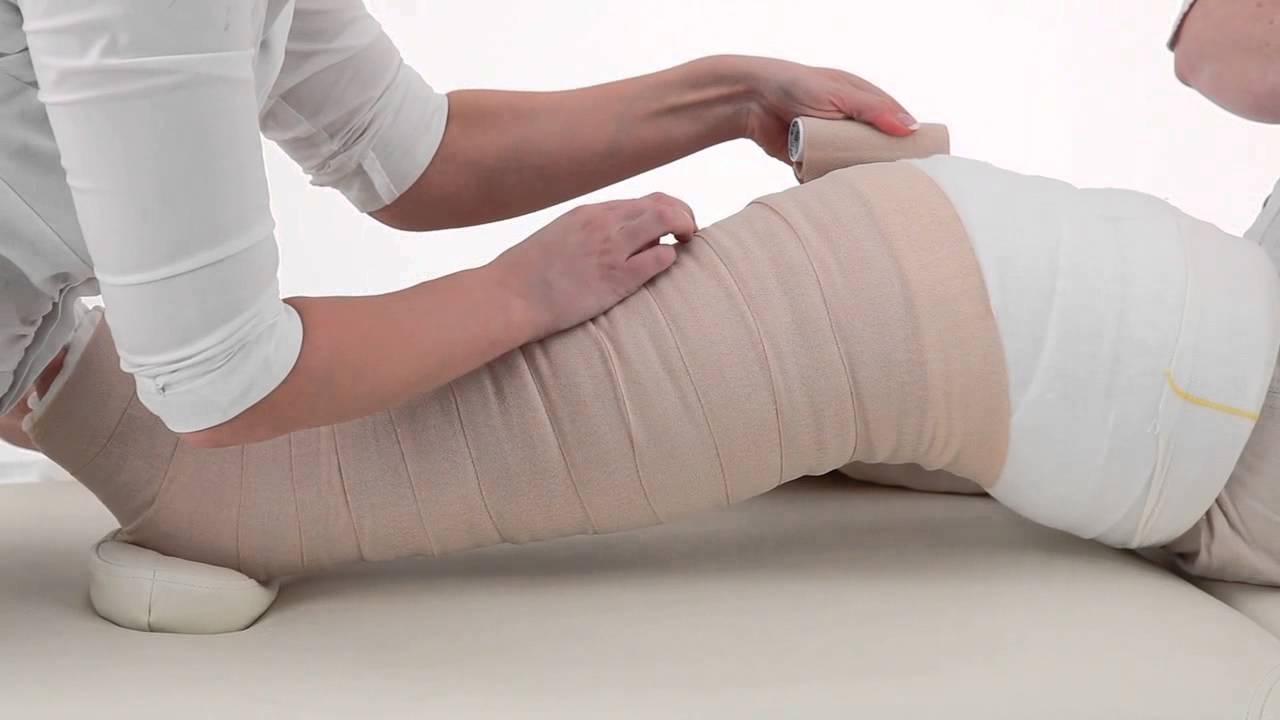
Дренаж помогает уменьшить блокаду в лимфатических узлах
Ручной лимфатический дренаж, который полезен против первичной лимфедемы, является формой массажа. Целью этого лечения является уменьшение блокады лимфатических сосудов. Массажист оказывает давление на кожу кончиками пальцев в направлении лимфатических сосудов, чтобы освободить заблокированную лимфу.
Лечение некоторыми лекарствами может быть полезно против первичной лимфедемы. Мочегонные средства (диуретики) полезны на начальной стадии болезни; однако важно, чтобы пациент не принимал их в долгосрочной перспективе. При рецидивирующем воспалении кожи может потребоваться длительное лечение антибиотиками.
Бензопироны (включая Кумарин и флавоноиды) представляют собой группу препаратов, которые оказались успешными при лечении лимфедемы. Бензопироны помогают уменьшить избыточную жидкость, уменьшают отечность, снижают температуру кожи и уменьшают количество вторичных инфекций.
Было установлено, что ретиноиды могут эффективно лечить хронические изменения кожи, вызванные лимфедемой 3 и 4 стадий. Считается, что эти методы лечения снижают кератинизацию кожи, воспалительные и фиброзные изменения.
Лактат аммония действует как увлажнитель при нанесении на кожу. Кроме того, препарат может уменьшить вероятность возникновения инфекционных кожных заболеваний на 50%. В лосьонах лактат аммония используется для уменьшения экземы и зуда.
Хирургическое лечение заключается в создании обходных путей оттока лимфы.
Вторичная лимфедема
Если у пациента вторичная лимфедема, лечение направлено на основную болезнь; например, если лимфостаз вызван злокачественной опухолью, требуется комплексная терапия. При лечении раковых заболеваний не используют непроверенные методы альтернативной медицины. Как правило, назначают химиотерапию, лучевую; лечение цитокинами или моноклональными антителами.
Прогноз и профилактика

Своевременное лечение поможет избежать развития патологии
Невозможно предотвратить развитие наследственной лимфедемы. Пациент может свести к минимуму риск возникновения приобретенной (вторичной) лимфедемы. Рекомендуется избегать избыточного веса, поскольку после терапии рака молочной железы существует повышенный риск развития вторичной лимфедемы. Риск снижается более чем на 40-60%, если индекс массы тела составляет менее 25.
Прогноз зависит от наличия осложнений основной болезни (при вторичной форме), стадии лимфедемы и состояния здоровья пациента. Первичная лимфедема обычно не прогрессирует: состояние стабилизируется после нескольких лет активности.
Пациенты с хронической лимфедемой в течение 10 лет имеют 10% риск развития лимфангиосаркомы – самого страшного осложнения этого заболевания. Пациенты с этой опухолью обычно имеют красновато-фиолетовое окрашивание кожи. Лимфангиосаркома очень агрессивна, требует радикальной ампутации вовлеченной конечности и имеет неблагоприятный прогноз.
5-летняя выживаемость при лимфангиосаркоме составляет менее 10%, при этом средняя выживаемость после диагноза составляет 19 месяцев. Эта злокачественная дегенерация чаще всего наблюдается у пациентов с синдромом Стюарта-Тривса.
Совет! Лечение лимфедемы народными средствами может принести больше вреда, нежели потенциальной пользы. Перед употреблением любых народных рецептов рекомендуется консультироваться с врачом, поскольку ингредиенты могут взаимодействовать с принимаемыми препаратами и вызывать непредсказуемые и, в некоторых случаях, опасные для жизни побочные действия. Правильную и эффективную схему лечения с использованием традиционных методов назначит врач.
Источник


