Врач для лечения ног у диабетиков
Диабетической стопой называют синдром поражения кожи, сосудов, суставов и костей стоп у людей, страдающих сахарным диабетом. Синдром возникает вследствие высокого содержания сахара в крови, который начинает оказывать на организм токсическое воздействие. В свою очередь, повышения сахара в крови вызваны недостаточной выработкой гормона инсулина, за который отвечает поджелудочная железа.
Содержание:
Как вы видите, заболевание затрагивает множество систем организма. Так какой врач лечит диабетическую стопу, к кому обратиться? Как известно, самый эффективный метод лечения – это устранение причины заболевания. Выяснив первоначальную причину, мы сможем определить, в компетенции какого врача находится конкретный недуг.
Причины возникновения и кто лечит
Как уже говорилось выше, синдром диабетической стопы возникает вследствие высокого содержания сахара в крови на протяжении длительного времени. Кровь, насыщенная глюкозой начинает отрицательно воздействовать на ткани всего организма, повреждая в первую очередь стопы. Во время болезни стопа теряет способность потеть, кожа становится сухой, трескается. Из-за снижения уровня чувствительности некоторые ранки могут остаться незамеченными. Так как иммунная система во время заболеваний ослабевает, сопротивляемость инфекции сильно снижается, повреждения долго заживают, повышается риск попадания инфекции и развития гангрены.
Гормон инсулин, который регулирует уровень сахара в крови, подконтролен эндокринной системе. Лечение заболеваний эндокринной системы находится в компетенции врача эндокринолога, а значит, за первоначальной помощью и обследованием обращаться нужно именно к нему.
Признаки синдрома диабетической стопы
Признаки синдрома очень хорошо определяются визуально невооруженным глазом, к ним относится:
- пожелтевшие или вросшие ногти;
- грибок стопы;
- трещины на пятках;
- долго заживающие и гноящиеся язвы;
- мозоли;
- боль при ходьбе;
- деформация стоп (например, выпирающая косточка большого пальца).
Важно! Если вы обнаружили у себя больше, чем половину признаков, незамедлительно обращайтесь к врачу. Заболевание, в запущенной стадии может привести к гангрене и ампутации конечности.
Кто проходит диагностику :
- Диагностику проводит эндокринолог.
- В первую врач проводит сбор анамнеза: фиксирует жалобы больного, выясняет наследственные заболевания, длительность недуга.
- Затем осматривает стопу и пальцы на наличие ранок и видоизменений.
- Проводится анализ чувствительности.
- Делается рентген для определения внутренних изменений в стопе.
- Назначается анализ крови и тканей, взятых из ранок.
- Проводится измерение содержания оксигемоглобина с помощью оксиметрии.
На основе полученных данных, врач ставит диагноз «синдром диабетической стопы», определяет тяжесть и форму заболевания, проводит консультации и дает рекомендации по поводу дальнейшего лечения. Эндокринолог назначает гормональную терапию, а для непосредственного лечения стопы, больного направляют к подиатру. Подиатр – врач, занимающийся диагностикой и лечением заболеваний голеностопа.
Формы синдрома
Различают три формы течения заболевания:
- нейропатическая, которая характеризуется деформацией стопы, маленькими язвами и мозолями;
- ишемическая при которой нарушается снабжение стопы кровью, вследствие чего развивается гангрена;
- остеоартропатическая (или смешанная) когда проявляются признаки обеих форм.
Лечение заболевания
Эндокринолог и подиатр назначают комплексное лечение заболевания, направленное на устранение причин и последствий болезни, стабилизацию состояния больного, уменьшения риска обострения в дальнейшем.
- В первую очередь назначается инсулинотерапия. Зачастую это метод единственное, что позволяет сохранить конечность от ампутации.
- Также врач прописывает курс антибиотиков, помогающих справиться с зараженными ранками и способствующий их скорейшему заживлению.
- Кроме внутреннего лечения, назначается также и местная терапия стопы антисептическими и вытягивающими мазями, антибиотиками.
- Проводится медикаментозное лечение, препаратами, снижающими свертываемость крови.
- Озвучиваются рекомендации по уходу за стопой.
Самая тяжелая форма заболевания – диабетическая гангрена, при которой проводится ампутация части конечности. Ампутацию проводит врач хирург.
Рекомендации по уходу за стопой
Очень важно на протяжении всего заболевания тщательно ухаживать за стопами ног, фиксировать каждое повреждение и вовремя обращаться за помощью к специалисту.
Стопы ног необходимо осматривать каждый вечер на наличие ранок, трещин, порезов. Большое внимание следует уделять труднодоступным местам между пальцами.
Необходимо очень строго соблюдать правила гигиены: часто мыть ноги теплой водой с детским мылом, каждый день менять носки, следить за чистотой стелек.
При тяжелых формах заболевания пациентам рекомендуется давать как можно меньшую нагрузку на стопу, вести сидячий или лежачий образ жизни.
Кожу стоп необходимо ежедневно обрабатывать увлажняющими средствами, чтобы она не высыхала и не трескалась. Следите за тем, чтобы ногти не врастали в палец и появлялись нагноения, срезать ногти следует очень осторожно, не под корень. Во избежание появления дополнительных механических воздействий на стопу обувь должна подбираться правильно.
Нельзя носить слишком тесную или слишком свободную обувь, возможно, придется исключить ношение босоножек и сандалий. Ни в коем случае нельзя использовать пластыри и компрессы. При снижении чувствительности ног, не рекомендуется пользоваться грелками и электронагревательными приборами.
Все ранки и язвы необходимо вовремя и регулярно обрабатывать средствами, которые назначил вам врач. Таким образом, синдром диабетической стопы требует комплексного лечения эндокринолога, подиатра, а в особо тяжелых ситуациях и хирурга.
Источник
Диабетическая стопа представляет собой патологическое изменение мягких тканей и костных структур стопы, которое развивается на фоне декомпенсации (невозможности регулировать уровень глюкозы в крови) сахарного диабета и проявляется в виде язв, долго незаживающих ран, мозолей, врастания и утолщения ногтей, гнойно-некротических процессов в самых удаленных от сердца отделах нижних конечностей. Нарушение кровообращения по причине низкого содержания инсулина и повышения вязкости крови начинается с мелких капилляров и постепенно распространяется на средние и крупные кровеносные сосуды и нервные окончания. Это приводит к их разрушению и потере чувствительности, в результате чего больной не ощущает появления мелких ссадин, ранок, трещин, язвочек.
Как развивается заболевание
Энергетическое голодание клеток, вызванное недостаточным кровоснабжением, приводит к нарушению метаболизма и поражению различных тканей. При длительной гипергликемии (высоком уровне сахара в крови) в организме происходят следующие изменения, способствующие развитию диабетической стопы:
- микроангиопатия — разрушение мелких сосудов стопы (венул, капилляров и артериол), приводящее к кислородному голоданию тканей;
- макроангиопатия — повреждение крупных и средних артерий, в результате чего нарушается кровоснабжение мягких тканей в нижних конечностях не только стоп, но и голеней;
- нейропатия — повреждение нервных окончаний из-за недостаточного кровоснабжения и отложения на нервных волокнах продуктов обмена глюкозы (“засахаривание нерва”).
Все патологические процессы происходят в организме одновременно, что еще сильнее ухудшает ситуацию. Риск синдрома диабетической стопы увеличивается при наличии вросшего ногтя, мозолей и натоптышей, несоблюдении правил гигиены при грибковых заболеваниях стоп ног и ногтей.
Опасность диабетической стопы
Нарушение циркуляции крови в сосудах ног ведет к недостаточному снабжению тканей и органов кислородом и питательными веществами. Из-за плохого питания тканей кожа на ступнях становится сухой и легкоуязвимой для повреждений. По причине повышения порога чувствительности больной диабетом не сразу обращает внимание на травматические повреждения кожи, образовавшиеся на стопе во время ходьбы или в результате натертостей, ссадин, трещин.
Поскольку любые нарушения целостности кожного покрова долго остаются незамеченными, попавшая в раны или трещины инфекция вызывает развитие гнойного процесса и приводит к образованию открытых незаживающих трофических язв и поражению конечностей до сухожилий и костных тканей. При отсутствии лечения реальными угрозами при диабете являются развитие гангрены и ампутация ноги, ведущие к инвалидности.
Как проявляется диабетическая стопа
Основными симптомами, свидетельствующими о развитии диабетической стопы у пациента, являются:
- болевой синдром при ношении неудобной обуви, повышенная утомляемость при ходьбе и физических нагрузках;
- наличие кровоподтеков, чувство жжения и зябкости в конечностях;
- утолщение и сухость кожи стоп, образование трещин;
- деформация стопы, изменение формы ногтевых пластин;
- изменение цвета кожи на голени и ступнях;
- онемение, отечность и распухание ног;
- наличие гнойных выделений из ранок и натертостей.
К кому обратиться для лечения?
Для больных диабетом такие симптомы являются опасными, поскольку отсутствие лечения приводит к запущенному состоянию и, как следствие, к ампутации пальцев, части стопы и конечности.
Если вы заметили у себя симптомы диабетической стопы, запишитесь на прием к эндокринологу или сосудистому хирургу для прохождения диагностики. Врач оценит ваше состояние и назначит консультацию у невролога, инфекциониста или другого специалиста, чтобы провести комплексное лечение.

Если у Вас есть перечисленные в статье симптомы, не волнуйтесь, – узнайте причину и получите готовый план лечения. Запишитесь к специалисту-флебологу, хирургу, кандидату медицинских наук Андрею Бегме. При записи онлайн стоимость приёма: 1700 руб. – 850 руб.
Источник
Очень часто у человека, страдающего от сахарного диабета, на определённой стадии прогрессирования болезни развивается такое распространённое осложнение, как диабетическая стопа.
При выявлении первых признаков появления этого осложнения у больного возникает резонный вопрос о том, какой врач лечит диабетическую стопу и какие используются методы для лечения осложнения. Чаще всего специалистом по лечению этого недуга является врач-эндокринолог, который прошёл специальный курс по лечению заболевания.
Задачей специалиста по лечению диабетической стопы является проведение обследование пациента и подбор схемы лечения заболевания. Дополнительно в задачи такого специалиста входит:
- Проведение обследования пациентов, у которых выявлен сахарный диабет для оценки риска развития у больного синдрома диабетической стопы.
- Регулярное наблюдение больных, относящихся к группе риска для своевременного выявления изменений в кожных покровах и при необходимости проведение лечения и остановки развития язвы на начальной стадии.
- Проведение профилактических мероприятий, направленных на предупреждение развития осложнения у больных относящихся к группе риска.
- Организация взаимодействия в случае необходимости между эндокринологом, сосудистым хирургом, ортопедом и пациентом, страдающим сахарным диабетом и синдромом диабетической стопы
- Проведение семинаров, направленных на обучение больных и их близких правильному уходу за нижними конечностями для предотвращения появления изъязвлений и уходу за сформировавшимися язвами.
В процессе обследования специалист по диабетической стопе оценивает степень поражения сосудистой системы, выявляет причины, способствующие развитию осложнения, осуществляет разработку схемы проведения лечебных мероприятий.
Причины появления синдрома диабетической стопы
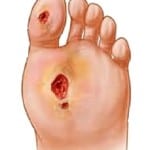 При наличии сахарного диабета, в организме наблюдается недостаток инсулина, что приводит к повышению уровня глюкозы в плазме крови. Постоянное наличие повышенного содержания глюкозы в плазме приводит с течением времени к появлению нарушений в кровотоке по сосудам и поражению нервных волокон.
При наличии сахарного диабета, в организме наблюдается недостаток инсулина, что приводит к повышению уровня глюкозы в плазме крови. Постоянное наличие повышенного содержания глюкозы в плазме приводит с течением времени к появлению нарушений в кровотоке по сосудам и поражению нервных волокон.
Недостаточное кровоснабжение приводит к возникновению ишемии, которая приводит к тому что заживление появляющихся ран происходит на протяжении длительного времени. Поражение нервных волокон приводит к тому что у человека ухудшается или пропадает тактильная чувствительность.
Возникающие нарушения провоцируют образование на кожных покровах трофических язв, они же диабетические язвы, которые с течением времени перерождаются в гангрену. Повреждение сосудистой системы и утрата тактильной чувствительности приводит к тому что любая травма кожного покрова нижней конечности превращается в открытую язву. В случае если у больного формируются мозоли или ороговевшие участки кожного покрова то высока вероятность формирования скрытых язв под ороговевшим участком.
Чаще всего повреждение стопы происходит в тех областях кожного покрова, на которые приходится основная физнагрузка. Эти участки кожи при сахарном диабете утрачивают чувствительность и именно в этих областях наблюдается в первую очередь нарушение процессов кровообращения. Потеря чувствительности не позволяет своевременно выявить микротрещины и микротравмы кожного покрова.
Такие травмы становятся участками, через которые в организм с лёгкостью проникают инфекционные реагенты. Незаживающая микротравма является идеальным местом для развития гнойных патологий.
Основными причинами развития синдрома диабетической стопы у больного сахарным диабетом являются следующие:
- Нарушение кровообращения в артериальных сосудах и капиллярной системе кожного покрова.
- Значительное снижение чувствительности нервных окончаний нижних конечностей или утрата такой чувствительности полностью.
- Возникновение деформации стоп у больного сахарным диабетом.
- Возникновение повышенной сухости кожного покрова.
Утрата чувствительности нервных окончаний при сахарном диабете возникает в результате постоянного воздействия на нервные волокна повышенной концентрации глюкозы в кровяной плазме.
Основные симптомы развития диабетической стопы
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
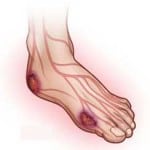 Постоянные болевые ощущения могут свидетельствовать о наличии растяжения и деформации стопы. Дополнительно боль может свидетельствовать о возникновении кровоподтёков, перегрузок и о ношении обуви которая не подходит для человека. Боль также может говорить о развитии инфекционного процесса.
Постоянные болевые ощущения могут свидетельствовать о наличии растяжения и деформации стопы. Дополнительно боль может свидетельствовать о возникновении кровоподтёков, перегрузок и о ношении обуви которая не подходит для человека. Боль также может говорить о развитии инфекционного процесса.
Покраснение кожного покрова на стопе свидетельствует о развитии инфекции. Особенно если этот признак возникает вокруг образовавшейся раны. Травмировать кожный покров способно ношение неудобной обуви или носков.
Распухание стоп может свидетельствовать о воспалительном процессе в тканях стопы. Дополнительно такой симптом может говорить о наличии проблем в работе сердечно-сосудистой системы, которыми могут быть сердечная недостаточность и нарушение циркуляции крови в сосудах тканей стопы.
Местное повышение температуры поверхности кожи сигнализирует о наличии протекающего инфекционного процесса, который организм стремится подавить и локализовать. Местное повышение температуры – признак того, что организм ведёт борьбу с инфекцией при помощи иммунной системы, которая является ослабленной развитием сахарного диабета.
Любые повреждения кожного покрова могут являться очагом развития инфекционного процесса.
Появление мозолей свидетельствует о ношении человеком неправильно подобранной обуви. При ношении такой обуви происходит неверное распределение нагрузки на стопу.
Выявление гноя из раны свидетельствует о прогрессировании инфекционного процесса.
При выявлении любых указанных признаков следует обратиться к специалистам для проведения обследования и получения консультации. Лечащий врач после проведения обследования подскажет какие следует выполнить меры для предотвращения дальнейшего развития осложнения.
Появление лихорадки или озноба в комплексе с возникновением раны на стопе является признаком развития тяжёлого инфекционного процесса, который может спровоцировать летальный исход или ампутацию конечности.
Если ступня имеет покраснения на области, граничащие с раной, то это свидетельствует о том что инфекционный процесс усиливается, а организм больного не способен справиться с инфекционным процессом.
Появление онемения в ногах является признаком развития диабетической нейропатии.
Загрубление кожи и появление сухости свидетельствует о прогрессировании осложнения.
При развитии диабетической стопы в результате нарушения кровообращения прекращается рост волос на лодыжках и ступнях. О том, как выглядит диабетическая стопа в начальной стадии, можно почитать на нашем ресурсе.
Основные признаки развития диабетической стопы
Основными признаками диабетической стопы являются типичные проблемы с нижними конечностями, которые возникают у страдающих сахарным диабетом. Такими признаками являются:
- образование мозолей;
- образование волдырей;
- врастание ногтевых пластинок;
- развитие бурсита большого пальца;
- формирование подошвенных бородавок;
- молоткообразное искривление пальцев стопы;
- сухая и потрескавшаяся кожа;
- развитие грибковых заболеваний кожи ступней (эпидермофития стопы);
- развитие грибка ногтей.
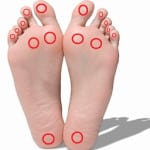 Формирование мозолей происходит в результате того, что на отдельный участок стопы оказывается избыточное давление.
Формирование мозолей происходит в результате того, что на отдельный участок стопы оказывается избыточное давление.
Удаление мозолей является основной причиной формирования язв с последующим развитием гангрены и ампутации части стопы.
Волдыри представляют собой выпуклые участки кожи наполненные жидкостью. Образование волдыря происходит вследствие натирания обувью одного участка кожного покрова участка стопы.
Врастание ногтей происходит в результате проведения неправильного их подрезания или в результате ношения тесной обуви. При наличии высокой вероятности развития диабетической стопы следует отказаться от подрезания ногтей по краям или осуществлять эту процедуру очень аккуратно.
В случае врастания ногтя следует обратиться к врачу для того, чтобы он провёл удаление части ногтя который является вросшим. Это предотвратит возникновение инфицирования и распространения инфекции. В случае если рана уже образовалась и произошло её инфицирование лечащий врач назначает приём курса антибиотиков.
Бурсит является выпуклостью на внешнем крае большого пальца стопы. Формирование бурсита происходит в том случае, если происходит отклонение большого пальца в сторону остальных пальцев. Бурсит очень часто является проблемой, которая обусловлена наследственностью больного сахарным диабетом.
Болевые ощущения и воспалительный процесс специалисты купируют при помощи противовоспалительных и обезболивающих медпрепаратов.
Если бурсит вызывает частые приступы боли то его лечение осуществляется путём хирургического удаления.
Основными признаками, при которых следует немедленно обратиться за медпомощью являются следующие
- гной;
- боль;
- покраснение кожи;
Ещё одним признаком развития болезни является местное повышение температуры на поверхности кожи.
Диагностирование диабетической стопы
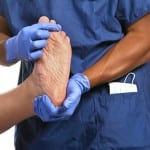 После обращения пациента с жалобами к врачу эндокринологу, врач проводит обследование пациента и диагностирование заболевания.
После обращения пациента с жалобами к врачу эндокринологу, врач проводит обследование пациента и диагностирование заболевания.
Лечащий врач проводит визуальный осмотр конечности обратившегося к нему пациента. Целью осмотра является выявление признаков развития у пациента синдрома диабетической стопы.
После осмотра проводится исследование путём рентгена или магнитно-резонансного сканирования ступней. Эти методики обследования позволяют установить наличие или отсутствие поражения костной ткани нижних конечностей.
Врач проверяет уровень кожной чувствительности к вибрации, температуре, прикосновению, дополнительно проверяется коленный рефлекс. Целью этого обследования является выявление степени тяжести развития диабетической нейропатии у пациента.
Врач проводит осмотр и обследование обуви которую обычно носит больной. Врач оценивает обувь на предмет её соответствия по размеру, полноте и отсутствию инородных предметов.
Врач берёт пробы содержимого раны и отправляет на проведение бактериологического анализа. Этот вид исследования требуется для того чтобы определить разновидность антибиотика, который можно применять для проведения антибактериальной терапии.
Для оценки качества кровотока в артериальных сосудах, которые питают нижние конечности используются следующие методы обследования:
- ультразвуковое исследование сосудов нижних конечностей;
- ультразвуковая доплерография в М-режиме (УЗДГ);
- измерение лодыжечно-плечевого индекса;
- транскутантная оксиметрия.
При необходимости для получения дополнительной информации о состоянии сосудистой системы используется такой метод, как рентгеноконтрастная ангиография. В процессе проведения обследования организма этим методом в организм больного, в его сосудистую систему вводится специальное радиоактивное контрастное химсоединение, которое становится видимым в рентгеновском излучении.
Этот метод обследования является очень информативным, но имеет один недостаток – вызывает побочные эффекты со стороны почек. По этой причине эту методику обследования следует применять с определённой степенью осторожности. Проведение обследования при помощи этой методики является обязательным если планируется проведение оперативного вмешательства, целью которого является восстановление проходимости сосудов и кровотока в них.
В процессе проведения обследования врач выясняет стадию развития заболевания. В медицине выделяют 5 стадий развития осложнения.
Схему лечения эндокринолог подбирает после того как проведена обработка результатов обследования. В процессе разработки схемы лечения следует учитывать степень прогрессирования заболевания и индивидуальные особенности организма больного. Видео в этой статье расскажет о причинах диабета.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник


