Виды хирургического лечения рака молочной железы
Автор Светличная Евгения Валерьевна На чтение 7 мин. Просмотров 63
Большинству женщин с раком молочной железы назначают операцию. Вид операции зависит от размера и местоположения опухоли, размера молочной железы, уже пройденных лечебных процедур и наличия либо отсутствия раковых клеток в лимфоузлах. Планируя хирургическое вмешательство, специалисты учитывают и другие факторы, включая общее состояние вашего здоровья и то, какой метод хирургического лечения кажется вам наиболее предпочтительным.
Операции проводятся по разным причинам. Как правило, хирургические процедуры назначают с целью:
- полного удаления опухоли;
- проверки лимфоузлов на признаки рака или удаления лимфоузлов;
- удаления опухоли, заново образовавшейся в молочной железе (так называемый местный рецидив);
- реконструкции молочной железы (восстановление груди).
Иногда перед операцией женщины проходят курс химиотерапии. Такая химиотерапия называется неоадъювантной. Она уменьшает размер опухоли и облегчает ее хирургическое удаление.
Ниже перечислены хирургические способы лечения рака груди в Израиле (подробности здесь). Большинству пациенток назначают операцию с сохранением молочной железы или мастэктомию. Специалисты обсудят с вами возможные варианты и помогут подобрать наиболее подходящий метод лечения. Вид хирургического вмешательства также может повлиять на выбор до- и послеоперационных способов борьбы с раком.
Операция с сохранением молочной железы
Операцию с сохранением молочной железы иногда называют лампэктомией. Эта методика позволяет избежать полного удаления груди. Многие пациентки, перенесшие лампэктомию, дополнительно проходят курс лучевой терапии.
Операцию с сохранением молочной железы предлагают в тех случаях, когда хирург может удалить опухоль вместе с краем здоровых клеток и при этом сохранить достаточный объем тканей для того, чтобы грудь по-прежнему выглядела естественно. После лампэктомии внешний вид молочной железы меняется, однако эти изменения обычно незначительны. Грудь становится чуть меньше и чуть плотнее. Она также приобретает немного другие очертания.
Как проводится операция с сохранением молочной железы
Операцию с сохранением молочной железы проводят в больнице под местной или общей анестезией. Хирург делает небольшой надрез в той области, где находится опухоль. После этого он извлекает опухоль или патологические ткани молочной железы. Дополнительно удаляется фрагмент здоровых тканей, окружающих новообразование.
После извлечения патологических тканей или опухоли хирург зашивает рану при помощи шовного материала или специальных скоб. На рану накладывают повязку. Швы или скобы удаляют после заживления кожи. Некоторые швы рассасываются самостоятельно.
После операции с сохранением молочной железы
Специалисты отправляют ткань молочной железы в лабораторию. Патолог (врач, специализирующийся на причинах и природе заболеваний) изучает края полученного образца и проверяет, содержатся ли в ткани злокачественные клетки.
Если в тканях по краям опухоли отсутствуют раковые клетки, хирургический край считается отрицательным.
Если в тканях по краям опухоли обнаруживаются раковые клетки, речь идет о положительном хирургическом крае. Хирургу придется удалить еще одну часть молочной железы, так как оставшиеся в органе злокачественные клетки могут образовать новую опухоль или распространиться по организму. В этих целях пациентке могут назначить как повторную операцию с сохранением молочной железы (удаление дополнительных тканей из того же операционного поля), так и мастэктомию (полное удаление пораженной молочной железы).
Мастэктомия
Мастэктомия – это удаление всей молочной железы целиком. Показанием к мастэктомии служат опухоли, достигающие достаточно крупных размеров в сравнении с размером молочной железы. Эту операцию также проводят при наличии признаков рака в разных участках груди или при положительном хирургическом крае после операции с сохранением молочной железы. Кроме того, мастэктомию назначают в случае рецидива после лампэктомии и лучевой терапии. Возможно, вы сами предпочтете мастэктомию, а не операцию с сохранением молочной железы.
Виды мастэктомии
Различают следующие виды мастэктомии:
Тотальная мастэктомия
Тотальная, или простая, мастэктомия – это полное удаление молочной железы вместе с тканями, покрывающими мышцы груди (грудная фасция). Лимфоузлы, нервы и мышцы груди остаются на месте. Сосок можно как удалить, так и сохранить.
Если вы планируете реконструкцию груди, врачи попытаются удалить опухоль методом кожесберегающей мастэктомии. Кожесберегающая мастэктомия – это почти то же самое, что и простая мастэктомия, однако в ходе такой процедуры хирург не удаляет кожу молочной железы. Благодаря такому подходу после реконструкции груди остаются минимальные, почти незаметные рубцы.
Модифицированная радикальная мастэктомия
Модифицированная радикальная мастэктомия – это полное удаление молочной железы и соска вместе со всеми или большей частью подмышечных лимфоузлов и тканями, покрывающими мышцы груди (грудная фасция). Нервы и мышцы обычно остаются на месте.
Этот вид мастэктомии показан при распространении рака молочной железы в лимфоузлы. Такую операцию также назначают при воспалительном раке груди.
Радикальная мастэктомия – это операция, в ходе которой врач удаляет больше мышц, лимфоузлов и других тканей в сравнении с модифицированной радикальной мастэктомией. Радикальную мастэктомию в настоящее время назначают очень редко.
Как проводится мастэктомия
Мастэктомия проводится в больнице, под общей анестезией. После удаления молочной железы и других тканей хирург устанавливает в операционное поле или в подмышку пластиковые или резиновые трубки. Такие трубки называются дренажными. Они выводят кровь и лимфу, скапливающуюся в тканях при их заживлении. Хирург зашивает рану при помощи шовного материала или специальных скоб. На рану накладывают повязку.
Операции на лимфоузлах
В процессе определения стадии рака молочной железы хирург удаляет лимфоузлы и проверяет, содержатся ли в них злокачественные клетки.
Биопсия сигнального лимфоузла
Биопсия сигнального лимфоузла – это удаление сигнального лимфоузла с тем, чтобы проверить, содержатся ли в нем раковые клетки. Сигнальный лимфоузел – это первая железа в цепи или группе лимфоузлов, получающих лимфу из области вокруг опухоли. Раковые клетки, как правило, в первую очередь распространяются в сигнальный лимфоузел. Если лимфатические сосуды, расположенные вокруг опухоли, выводят лимфу через несколько лимфоузлов одновременно, все эти лимфоузлы считаются сигнальными.
Биопсию сигнального лимфоузла назначают в том случае, если размер опухоли не превышает пяти сантиметров, а подмышечные лимфоузлы не пальпируются в ходе физического осмотра. Если в сигнальном лимфоузле нет раковых клеток, удаление новых лимфоузлов не назначают. Если в сигнальном лимфоузле содержатся опухолевые клетки (или если врачи не могут определить сигнальный лимфоузел), пациентке предлагают либо подмышечную лимфаденэктомию, либо облучение подмышечных лимфоузлов.
Подмышечная лимфаденэктомия
Подмышечная лимфаденэктомия – это удаление подмышечных, или аксиллярных, лимфоузлов. Это типичная процедура, показанная при распространении рака молочной железы в лимфоузлы.
После хирургического лечения рака груди
Некоторые операции на молочной железе проводятся на амбулаторной основе. Возможно, вам придется лечь в стационар. Длительность пребывания в больнице зависит от вида хирургического вмешательства, общего состояния вашего здоровья и вашего самочувствия после операции.
Если во время операции вам поставят дренажные трубки, домой вас, скорее всего, выпишут вместе с ними. Специалисты расскажут вам о том, как ухаживать за операционной раной и дренажными трубками в домашних условиях. Трубки удалят тогда, когда из них будет выводиться минимум жидкости.
После того, как рана заживет, специалисты снимут швы или скобы. Некоторые швы рассасываются самостоятельно.
Побочные эффекты
Побочные эффекты могут возникнуть после любой процедуры, назначенной в рамках лечения рака молочной железы. Тем не менее, их природа и интенсивность зависят от индивидуальных особенностей организма. У одних людей появляются многочисленные побочные эффекты, в то время как другие отмечают незначительные неблагоприятные последствия лечения.
Побочные эффекты могут возникнуть в любой момент во время операции или сразу после нее. Иногда они появляются через несколько дней или недель после хирургического вмешательства. Бывают и отсроченные побочные эффекты, развивающиеся спустя месяцы и даже годы после операции. Большинство побочных эффектов проходят сами собой или поддаются лечению. Некоторые из них, впрочем, бывают длительными и даже перманентными.
Побочные эффекты хирургического вмешательства зависят в первую очередь от вида операции и общего состояния вашего здоровья. К потенциальным побочным эффектам хирургического лечения рака молочной железы относятся:
- лимфостаз;
- боль или затруднения при движении рукой или плечом;
- онемение и покалывание в руке;
- изменения внешнего контура тела и самооценки.
Если у вас появились эти или другие побочные эффекты, расскажите о них специалистам. Чем раньше вы обсудите с врачом любые проблемы, связанные с операцией, тем скорее вам подскажут, как с ними лучше бороться.
Источник
Хирургическое лечение рака молочной железы и ее эффективность
Вероятно, ни в одной области медицины необходимость удаления тканей единым блоком не подвергалась такому сомнению, как при лечении рака молочной железы (РМЖ). С тех пор как в 1894 г. Halsted предложил данный метод лечения, который заключался в удалении большой грудной мышцы для более полного устранения опухоли, он претерпел множество изменений.
Стал популярным метод модифицированной радикальной мастэктомии, при котором удаляется вся молочная железа, но без большой грудной мышцы; это позволяет избежать деформации передней грудной стенки. Удаление подмышечных лимфоузлов также изменялось: от полного (I, II и III уровня с удалением малой грудной мышцы) до частичного (I и II уровня без удаления малой грудной мышцы).
В ретроспективных исследованиях показано, что продолжительность жизни не зависит от объема операции при сравнении радикальной мастэктомии по Холстеду с любым из модифицированных методов. По этой причине в 1979 г. на согласительной конференции NCI в качестве основного метода лечения был принят модифицированный подход.
Следующим вопросом было профилактическое удаление регионарных лимфоузлов. Учитывая, что при клиническом обследовании не всегда удастся выявить небольшие метастазы, на практике быстро получило распространение удаление подмышечных лимфоузлов, целью которого было не только устранение невыявленных метастазов, но и уничтожение возможного источника последующего метастазирования.
Handley впервые обнаружил, что рецидивы в подмышечных лимфоузлах после простой мастэктомии встречаются реже, чем можно было бы ожидать, учитывая частоту скрытых метастазов в этой области. Это означает, что какие-то метастазы уничтожаются иммунной системой организма.
В 1971 г. в рамках NSABP было начато исследование, которое должно было решить вопрос о необходимости профилактической резекции регионарных лимфоузлов. Больные с опухолями без поражения подмышечных лимфоузлов (1 клиническая стадия) были случайным образом разделены на группы: в одной проводилась радикальная мастэктомия, во второй — тотальная мастэктомия с ЛТ грудной стенки и регионарных лимфоузлов, в третьей — только тотальная мастэктомия.
Пациентки с поражением подмышечных лимфоузлов (II клиническая стадия) были случайным образом разделены на две группы: в одной проводилась радикальная мастэктомия, во второй — тотальная мастэктомия и ЛТ грудной стенки и всех путей лимфооттока от молочной железы. Если не удалены скрытые подмышечные метастазы и продолжается диссеминация, то прогноз при лечении только путем тотальной мастэктомии менее благоприятен.
Напротив, наличие у больных функционирующих лимфоузлов, улучшающих иммунитет, после тотальной мастэктомии должно способствовать более благоприятному прогнозу.

В течение 72 мес. наблюдали 1665 больных. Среди всех трех лечебных групп пациенток с I стадией рака молочной железы (РМЖ) отличий обнаружено не было. В целом у больных со II стадией РМЖ выживаемость была хуже, но отличий между двумя видами лечения выявлено не было. Только 60(16 %) из 365 пациенток, не прошедших профилактическое удаление подмышечных лимфоузлов, в дальнейшем (спустя 30 — 112 мес. после операции) подверглись данной процедуре в связи с прогрессированием заболевания.
При профилактическом удалении лимфоузлов метастазы в них обнаружены у 39 % пациенток. Более чем у половины больных, у которых предполагалось наличие метастазов в лимфоузлах, они не выявлены.
В 1985 г. Fisher и соавт. сообщили о такой же группе из 1665 женщин, период наблюдения за которыми составил в среднем 126 мес. Значимых отличий между группой больных с клиническими признаками метастазов в лимфоузлах, которыхлечили путем радикальной мастэктомии, и группой, в которой была проведена тотальная мастэктомия без удаления подмышечных лимфоузлов, но с регионарной ЛТ, не обнаружено. 10-летняя выживаемость в обеих группах составила около 38 %.
Использование сторожевого лимфоузла для оценки состояния лимфоузлов быстро становится стандартом медицинской помощи. Для определения первого (сторожевого) лимфоузла применяют инъекцию красителя или радиоактивного вещества, что в случае отсутствия в нем опухолевых клеток позволяет избежать полного иссечения подмышечных лимфоузлов.
После сообщения Moore в 1967 г. о частоте местных рецидивов, наблюдавшихся после частичной мастэктомии, полное удаление молочной железы стало обычной хирургической практикой. Проблема неполного удаления усугубляется наличием множества первичных очагов. Почти 50 % РМЖ развиваются более чем в одном квадранте, и этот показатель не снижается за счет раннего выявления. В более поздних исследованиях мастэктомии в меньшем объеме, чем тотальная, проводилась попытка выявить, может ли ЛТ молочной железы подавлять оставшиеся очаги опухолевого роста при удалении только первичного очага.
Очевидно, что такой подход не будет способствовать улучшению выживаемости или сохранению функции молочной железы, но может улучшить косметические результаты. Cancer Institute в Милане было проведено исследование методов лечения с сохранением молочной железы, в котором женщины с опухолями менее 2 см в диаметре и без пальпируемых подмышечных лимфоузлов были разделены на группы радикальной мастэктомии и широкой квадрантэктомии молочной железы с полным удалением подмышечных лимфоузлов с последующей ЛТ (50 Гр) молочной железы (дополнительно 10 Гр на ложе опухоли). Через 7 лет для анализа были доступны данные 701 больной.
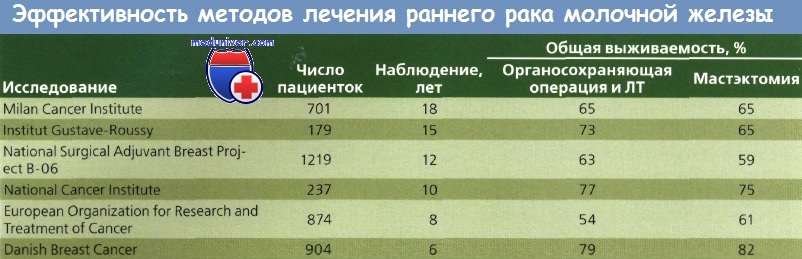
Не было обнаружено значительных различий в показателях распространения опухоли, выживаемости или продолжительности жизни до рецидива. Это исследование показало, что ЛТ высокими дозами способствует сохранению молочной железы у пациенток с локализованным РМЖ небольшого размера. Косметические результаты были удовлетворительными более чем у 70 % больных. В некоторых случаях наблюдалось появление отека руки и лучевого фиброза. До сих пор не определены долговременные канцерогенные эффекты ЛТ молочной железы.
Другое исследование, проведенное Fisher и соавт. и NSABP, представляет результаты рандомизированного исследования, сравнивавшего тотальную мастэктомию и сегментарную мастэктомию с применением ЛТ и без него (I—II стадия РМЖ диаметром не более 4 см). При сегментарной резекции хирург удалял объем ткани, достаточный для уверенности в том, что края удаляемого препарата не содержали опухолевую ткань.
Женщины были путем рандомизации разделены на группы, в которых были проведены тотальная мастэктомия, только сегментарная мастэктомия или сегментарная мастэктомия в сочетании с последующей ЛТ. У всех больных были удалены подмышечные лимфоузлы, а при наличии метастазов в лимфоузлах — проведен курс XT. Расчеты с использованием таблиц дожития и данных 1843 женщин продемонстрировали, что лечение с помощью сегментарной мастэктомии как с применением ЛТ, так и без нее приводило к 5-летней безрецидивной выживаемости, выживаемости без отдаленных метастазов и общей выживаемости, сравнимым с аналогичными показателями при тотальном удалении молочной железы. Безрецидивная выживаемость после сегментарной мастэктомии с ЛТ была даже лучше, чем тот же показатель и общая выживаемость после тотальной мастэктомии.
Рак молочной железы (РМЖ) в течение 5 лет не рецидивировал у 92 % женщин из группы прошедших лучевой терапии (ЛТ) по сравнению с 72 % в группе больных, не получавших ЛТ, что указывает на ценность этого метода лечения для снижения частоты опухолей в ипсилатеральной молочной железе после сегментарной мастэктомии.
Концепция Холстеда о распространении опухоли заключается в том, что рак молочной железы (РМЖ) возникает как местная опухоль, а затем последовательно распространяется к регионарным лимфоузлам, которые служат временным барьером, а затем к таким удаленным органам, как легкие, печень и кости. Холстед считал, что РМЖ всегда излечим хирургическим путем в случае, если молочная железа, грудные мышцы и подмышечные лимфоузлы могут быть удалены до того момента, как опухоль метастазирует за их пределы. Данные NSABP и других авторов дают основание предположить, что распространение РМЖ не полностью соответствует представлениям Холстеда.
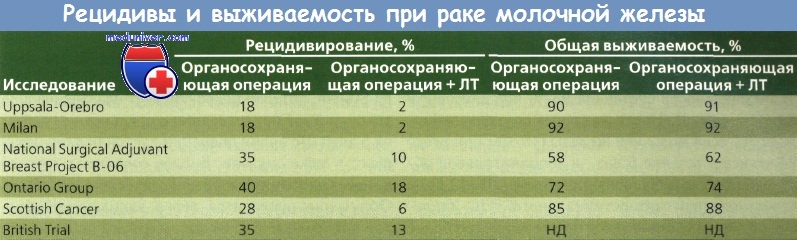
Рак может метастазировать в удаленные места до, в течение или после распространения в лимфоузлы. Обоснование для радикальной мастэктомии по Холстеду становится несостоятельным в случае, если рак не может быть остановлен на какой-то определенной точке предположительно последовательного пути. РМЖ часто бывает системным заболеванием даже на ранних стадиях.
Для исследования тактики лечения первичного рака молочной железы (РМЖ) необходимо длительное время, может потребоваться до 10 лет для возможности проведения окончательного анализа. Хотя сведения о частоте ранних рецидивов могут быть полезны при анализе, только данные долговременной выживаемости дадут окончательный ответ. При анализе этих исследований следует рассмотреть неоднородность первичного РМЖ.
Анализ подгрупп требует адекватного отбора больных для получения в результате различных категорий, зависящих от таких важных прогностических переменных, как размер первичной опухоли, клиническое и гистологическое состояние подмышечных лимфоузлов, менопауза и наличие/отсутствие эстрогеновых рецепторов (ЭР). Детальное обсуждение преимуществ и недостатков альтернативных методов первичного лечения у пациенток с излечимым РМЖ находится за рамками данной работы. Более подробную информацию по вопросам, касающимся этой интересной дискуссии, можно найти в публикациях (рекомендуем пользоваться формой поиска на главной странице сайта).
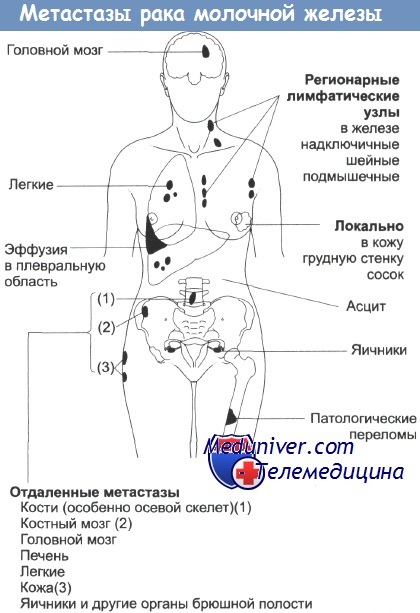
Места локального и отдаленного распространения опухоли молочной железы
— Также рекомендуем «Адъювантная терапия рака молочной железы и ее эффективность»
Оглавление темы «Рак молочной железы»:
- Схема оценки маммограммы. Категории оценки результатов маммографии
- Стереотаксическая пункционная биопсия (СПБ) молочной железы
- Диагностика стадии рака молочной железы и их критерии
- Тамоксифен для профилактики рака молочной железы и его эффективность
- Лечение протокового рака in situ молочной железы (DCIS) и ее эффективность
- Лечение долькового рака in situ молочной железы (LCIS) и ее эффективность
- Лечение инвазивного рака молочной железы и ее эффективность
- Хирургическое лечение рака молочной железы и ее эффективность
- Адъювантная терапия рака молочной железы и ее эффективность
- Подавление функции яичников при раке молочной железы и ее эффективность
Источник