Туберкулез костей и суставов клиника диагностика лечение
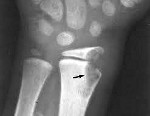
Туберкулез костей – это специфическая инфекция, вызываемая палочками Коха, протекающая с поражением позвоночника или костей конечностей. Патология может диагностироваться в любом возрасте. Проявляется постепенно прогрессирующими болями, слабостью, утомляемостью. На заключительных стадиях боли становятся нестерпимыми, отмечается тяжелая лихорадка, развиваются деформации костей скелета. Диагноз выставляется на основании рентгенографии, томографии и других исследований. На начальных стадиях показана консервативная терапия: лекарственные препараты, ЛФК, массаж. При значительном разрушении костей проводятся операции.
Общие сведения
Туберкулез костей – инфекционное заболевание, вызываемое туберкулезными микобактериями (палочками Коха). Поражает участки губчатого вещества с обильным кровоснабжением, сопровождается формированием очагов разрушения, абсцессов и свищей. Нередко становится причиной деформации пораженного сегмента, может вызывать контрактуры и укорочение конечности. При туберкулезе позвоночника возможно выраженное искривление позвоночника, образование горба, а в тяжелых случаях – и паралич конечностей.
Более чем в половине случаев страдает позвоночник. Второе место по распространенности занимает туберкулез крупных суставов нижних конечностей (коленного и тазобедренного). Сочетание с активным легочным туберкулезом наблюдается достаточно редко (примерно в 3% случаев), однако при проведении рентгенографии легких у больных выявляются характерные участки кальцинации в области лимфатических узлов или верхних долях легких (чаще правого). Лечение данной патологии осуществляют врачи-фтизиатры.

Туберкулез костей
Причины
Туберкулез костей, как и другие формы туберкулеза, развивается при попадании в организм палочек Коха. При этом инфицирование микобактериями далеко не всегда приводит к развитию заболевания. Болезнь возникает в тех случаях, когда организм пациента ослаблен переохлаждениями, слишком тяжелым физическим трудом, другими инфекционными заболеваниями и неблагоприятными жизненными условиями, а микобактерии туберкулеза находятся в состоянии готовности к активному делению или состоянии размножения (как при активном туберкулезе).
Патогенез
Первичный очаг возникает в легких, затем микобактерии распространяются по лимфатическим и кровеносным сосудам и попадают в кость. Наибольшему риску подвергаются участки кости с хорошим кровоснабжением (позвонки, эпифизарные отделы бедренных костей, костей голени, плечевых костей и костей предплечья). В результате размножения палочек Коха в кости появляются небольшие бугорки-гранулемы. При увеличении гранулем костное вещество разрушается, формируются абсцессы, которые в последующем могут вскрываться наружу, образуя свищи.
В большинстве случаев микобактерии «оседают» в непосредственной близости от сустава, поэтому при распространении инфекции в процесс вовлекаются внутрисуставные структуры. Выделяют три фазы развития туберкулеза костей. Первая – первичный остит (образование очага в кости), вторая – вторичный артрит (переход инфекции на сустав), третья – постартритическая (остаточные явления, рецидивы и т. д.). Выраженность остаточных явлений зависит от времени начала лечения, адекватности терапии и состояния организма больного.
Классификация
Поскольку туберкулезный процесс в большинстве случаев захватывает не только кость, но и сустав, ученые и практические врачи обычно используют термин «костно-суставной туберкулез». Выделяют следующие варианты локализации туберкулезных очагов:
- Позвоночник. Может страдать как один позвонок, так и несколько. В 60% случаев наблюдается поражение грудного отдела, в 30% – поясничного отдела.
- Коленный сустав. Гонит — самое распространенное туберкулезное поражение суставов, чаще выявляется в подростковом возрасте.
- Тазобедренный сустав. Коксит чаще развивается у детей, может стать причиной значительного укорочения конечности и формирования патологического вывиха тазобедренного сустава.
- Голеностопный сустав и кости стопы. Сопровождается образованием длительно существующих свищей и каверн. Нередко приводит к анкилозу сустава вследствие сращения суставных поверхностей.
- Плечевой сустав. Омартрит выявляется редко. Течение длительное, гнойный выпот в суставе обычно отсутствует.
- Лучезапястный сустав. Еще одна редкая форма заболевания. Наблюдается поражение сустава и костей запястья, обычно двухстороннее. Часто сочетается с туберкулезом локтевого или коленного сустава.
- Локтевой сустав. Оленит обычно развивается в юношеском возрасте. При запоздалом начале лечения образуются натечные свищи и абсцессы.
- Трубчатая кость без поражения сустава. Встречается очень редко, обычно выявляется у детей, характерно поражение пястных костей и основных фаланг кисти.
Симптомы туберкулеза костей
Заболевание начинается исподволь, постепенно. Специфические симптомы на ранних стадиях отсутствуют. Пациентов беспокоит слабость, раздражительность, вялость, снижение работоспособности, ноющие или тянущие боли в мышцах и незначительное повышение температуры. У некоторых больных после физической нагрузки появляются неинтенсивные боли в пораженной части скелета, быстро исчезающие в состоянии покоя. Дети с туберкулезом костей становятся рассеянными, отказываются от подвижных игр. Поводом насторожиться для родителей должны стать приподнятые плечи, косолапость, внезапная сутулость или прихрамывание без предшествующей травмы. Иногда заметно, что ребенок бережет ногу, старается меньше на нее наступать, не прыгает на ней или подволакивает после длительной ходьбы.
Во второй фазе туберкулеза костей процесс распространяется за пределы кости или позвонка, симптомы становятся более яркими. Температура тела еще больше повышается, разбитость, вялость и слабость усиливаются. Появляются интенсивные боли в области поражения. При локализации очага в позвонке формируется нарушение осанки, околопозвоночные мышцы воспаляются, выбухают и становятся болезненными при пальпации. При поражении конечности сустав краснеет и отекает, возникает прогрессирующая деформация, отмечаются нарушения походки и хромота.
При дальнейшем прогрессировании туберкулеза костей состояние пациента еще больше усугубляется. Наблюдается выраженная общая слабость, повышение температуры тела до 39-40 градусов и потеря веса. Интенсивность болей нарастает, болевой синдром становится нестерпимым. Деформации усиливаются, движения еще больше ограничиваются. Исходом, в зависимости от тяжести и распространенности процесса, может стать ограничение подвижности, атрофия мышц спины, деформация позвоночника, деформация и укорочение конечности, контрактура или анкилоз сустава.
Диагностика
Для подтверждения диагноза назначают рентгенографию грудной клетки, рентгенографию пораженного сегмента и МРТ пораженного сегмента. На снимках грудной клетки больных, страдающих туберкулезом костей, выявляются кальцинированные первичные туберкулезные очаги в верхних отделах легких и внутригрудных лимфатических узлах. На рентгенограммах позвоночника или пораженных костей конечностей видны очаги разрушения и секвестры. В некоторых случаях удается заметить тени натечных абсцессов.
Выполняют туберкулиновые пробы, иногда проводят микробиологическое исследование содержимого свища или абсцесса для выявления палочек Коха. Иммунодиагностика туберкулеза позволяет выявить как активную, так и латентную инфекцию. В настоящее время с этой целью используется 2 вида IGRA-тестов: T-SPOT.TB и QuantiFERON.
При свищах или абсцессах осуществляют абсцессографию или фистулографию. В ходе исследования полость заполняют контрастным веществом, после чего делают серию снимков, позволяющих оценить размеры и конфигурацию абсцессов и свищевых ходов. Данная методика имеет большое практическое значение при подготовке плана оперативного вмешательства.
Лечение туберкулеза костей
Лечение комплексное, включает в себя диету, общеукрепляющие мероприятия и медикаментозную терапию. Больных направляют в специализированные центры, диспансеры и санатории. В активной фазе назначают постельный режим, в последующем рекомендуют больше бывать на свежем воздухе и принимать солнечные ванны, применяют массаж и лечебную физкультуру.
В активной фазе в организме пациента происходит усиленный распад белков, поэтому ему увеличивают количество пищи на 1/3 по сравнению с нормой и назначают легкоусвояемую диету с высоким содержанием белка, включающую в себя яйца, отварную рыбу, блюда из мясного фарша, супы на рыбном и мясном бульоне. В период выздоровления увеличивают количество молочных продуктов, в период проведения антибиотикотерапии рекомендуют употреблять большое количество свежих овощей и фруктов.
Пациентам с туберкулезом костей назначают антибактериальную терапию: этамбутол, пиразинамид, изониазид, рифампицин и другие препараты. При необходимости проводят хирургические вмешательства. Объем операции зависит от отсутствия или наличия свищей и абсцессов, а также от степени разрушения кости. Секвестры иссекают, свищевые ходы и полости абсцессов промывают растворами антибиотиков и антисептиков. При благоприятном течении полости со временем закрываются, при неблагоприятном – иссекаются хирургом.
При возникновении грубых дефектов и серьезных анатомических нарушений в позднем периоде проводят корригирующие и реконструктивные операции. На заключительном этапе осуществляют реабилитационные мероприятия, направленные на восстановление функции пораженного сегмента и возврат больного к нормальной жизни. В процессе реабилитации больных с туберкулезом костей применяют физиотерапевтические процедуры, массаж и лечебную физкультуру, проводят социальную и профессиональную реабилитацию.
Прогноз и профилактика
Прогноз для жизни при туберкулезе костей благоприятный. Использование комбинированных методов лечения и современных антибактериальных препаратов позволило свести летальность практически к нулю. Однако в отдаленном периоде у многих больных наблюдаются деформации пострадавшего сегмента той или иной степени выраженности. Половина пациентов с туберкулезом позвоночника выходит на инвалидность. У больных с очагами в костях конечностей часто сохраняется хромота, укорочение и деформация конечности, а также контрактуры различной степени выраженности.
Профилактика заболевания заключается в минимизации контактов с больными активным туберкулезом, предупреждении интоксикаций, травм и переохлаждений. Существенную роль играет улучшение общего уровня жизни и обеспечение социального благополучия. Родителям рекомендуют не отказываться от проведения плановых туберкулиновых проб детям. Следует серьезно относиться к неспецифическим симптомам (слабости, разбитости, незначительному повышению температуры), если они сохраняются в течение нескольких недель. Нужно обращаться к врачу при появлении постоянных болей в костях и мышцах, даже если эти боли слабо выражены.
Источник
ЛЕКЦИЯ:
Внелегочные
формы туберкулеза.
Туберкулезом
поражается всё, кроме волос и ногтей.
По
оценкам экспертов сегодня недовыявляется
около 30% туберкулеза органов дыхания и
более 70% туберкулеза внелегочных
локализаций
Основные
клинические формы внелегочного
туберкулеза:
Туберкулез
мозговых оболочек и центральной нервной
системы;Туберкулез
кишечника, брюшины и брыжехечных
лимфатических узлов;Туберкулез
костей и суставов;Туберкулез
мочевых, половых органов;Туберкулез
кожи и подкожной клетчатки;Туберкулез
периферических лимфатических узлов;Туберкулез
глаз;Туберкулез
прочих органов.
Удельный
вес внелегочного туберкулеза в различных
регионах колеблется от 0,3% (Камчатский
край) до 15,9% (Республика Тыва)
Структура
ВЛТ в Российской Федерации:
костно-суставной
туберкулез 22,4%мочеполовой
туберкулез 20,9%туберкулез
периферических лимфатических узлов
18,6%туберкулез
глаз 10,0%нервной
системы 4%кожи
1,4%туберкулезный
мезаденит 1,4%туберкулез
кишечника 0,9%туберкулез
молочной железы 0,5%
прочие
формы 1, 5%
Структура
внелегочного туберкулеза в г. Омске:
Мочеполовой
туберкулез 68,2%
Туберкулез
периферических лимфатических узлов
10,6%Абдоминальный
туберкулез 5,2%Туберкулез
костей и суставов 4,7%Туберкулез
мозговых оболочек 4,7%Туберкулез
глаз 4,7%Туберкулез
кожи 1,9%
СОВРЕМЕННОЕ
ПРЕДСТАВЛЕНИЕ О ПАТОГЕНЕЗЕ
НЕФРОТУБЕРКУЛЕЗА: MEDLAR
(1926) доказал, что нефротуберкулез —
двустороннее заболевание почек. Он
впервые обнаружил, что гематогенная
инфекция поражает обе почки одновременно.
Микобактерии
туберкулеза распространяются через
кровоток и обычно оседают в сосудах,
окружающих клубочки.
Образуются
микроскопические очажки, исходом которых
могут быть:
а)
небольшие рубцы с клиническим
выздоровлением;
б)
увеличивающиеся инфильтраты, способные
образовывать язвенно-кавернозные
повреждения.
Пораженные
участки могут не проявляться в течение
многих лет, при определенных условиях
инфекция начинает развиваться и приводит
к образованию казеозных масс и полостей.
Причинами
разхвития туберкулеза мочевой системы
могут быть:
гипоплазия
органа
(locus minoris resistencia)нарушение
оттока мочи
—
сопутствующие заболевания;
—
травмы;
—
стероидная терапия;
—
диабет;
—
анемия;
—
ВИЧ и др. иммуносупрессии.
Пассаж
инфицированной мочи по мочевому тракту
может привести к вовлечению
в процесс мочеточников, мочевого пузыря,
простаты, семенных пузырьков, семявыносящего
протока, придатков яичка и яичек.
Туберкулез
почек:
Туберкулез
паренхимы почкиТуберкулезный
папиллитКавернозный
туберкулез почкиПоликавернозный
туберкулез почки (туберкулезный
пиелонефроз)«Выключенная»
почка (нефроцирроз)
Клиническая
картина мочеполового туберкулеза
изменчива, многообразна, малосимптомна
и не имеет патогномононичных признаков.
Выраженность
симптоматики не коррелирует с тяжестью
поражения мочевых путей.
Клинические
проявления мочеполового туберкулеза:
Субфибриллитет
неясной этиологииВялость,
слабость, потливостьЧастое,
болезненное мочеиспускание дневного
и ночного характера;Необъясненная
гематурия;Хронический
цистит, не поддающийся лечению
антибиотиками;«Стерильная
пиурия»;Боли
в поясничной области.Бесплодие
«Группы
риска» по туберкулезу органов мочевой
системы:
Больные,
находящиеся под наблюдением врачей
(хирургов, урологов, терапевтов,
невропатологов) по поводу:
хронического
пиелонефритахронического
циститамочекаменной
болезниприступов
почечной коликигематурии
неясной этиологиигипертонии
неясной этиологииатипичных
форм пояснично-крестцового радикулита,
длительно и неэффективно леченных
Диагностика
нефротуберкулеза:
Анамнез,
эпиданамнезКлинические
проявленияОАМ
,ОАКПроба
Манту, Диаскинтест (проба Коха)Бактериоскопия
осадка мочиПосев
мочиПЦР
Р-гр,
КТ, МСКТ, МРТ (кальцинаты, кисты и т.д.)УЗИ
Морфологические
методы (биопсия, операционный материал)Тест-терапия
Рентгенодиагностика
Обзорная
рентгенография;Экскреторная
урография (папиллит, каверна,
уретерогидронефроз, стриктуры
мочеточников, отсутствие функции почки,
деформация и снижение объема мочевого
пузыря);Ретроградная
цистография (положение и деформация
мочевого пузыря, емкость детрузора,
наличие пузырно-мочеточникового
рефлюкса);Ретроградная
пиелография (показания: стриктура
мочеточника, определение источника
микобактериурии, снижение концентрационной
функции почки);Компьютерная
томография.
Дифференциальный
диагноз:
Хронический
неспецифический цистит, пиелонефритСистемные
васкулиты (с-м Гудпасчера и др.)Синдром
болезненного мочевого пузыря/
интерстициальный циститНекротический
пипиллит одной или обеих почекМочекаменная
болезньПоликистоз
почек, пороки развитияОнкология
ПРИЧИНЫ
НЕДОВЫЯВЛЕНИЯ МОЧЕПОЛОВОГО ТУБЕРКУЛЕЗА:
до 80% случаев туберкулеза мочеполовой
системы диагностируется в фазе
распространенного и запущенного
деструктивного процесса, являясь
резервуаром инфекции на ранних стадиях.
9-14% почек, удаленных в общеурологических
стационарах, оказываются туберкулезными.
По материалам аутопсий более половины
случаев внелегочного туберкулеза
прижизненно не распознается (даже в
развитых странах). 26-75% больных мочеполовым
туберкулезом также страдают активным
легочным процессом, а 6-10% больных
открытыми формами туберкулеза легких
имеют специфическое поражение почек.
При этом учет ведется, как правило, по
туберкулезу легких.
У
мужчин туберкулез мочевой системы, как
правило, сочетается с туберкулезом
половой системы
Формы
туберкулеза мужских половых органов:
эпидидимит
орхит
орхоэпидидимит
туберкулез
предстательной железыказуистика
— изолированный туберкулез семенных
пузырьков.
Изменения
половых органов при туберкулезе:
Хронический
эпидидимит с уплотнением придатка
яичка и /или уплотненный или четкообразный
семявыносящий проток.Уплотнение
простаты, уменьшенная в размерах
простата («сумка с бобами»).Уплотнение
семенных пузырьков.
Хронический
свищ мошонки.
ДИАГНОСТИКА
МОЧЕПОЛОВОГО ТУБЕРКУЛЕЗА у мужчин:
Анамнез,
эпиданамнезКлинические
проявленияОАМ,
ОАКПроба
Манту, Диаскинтест (проба Коха)Бактериоскопия
осадка мочиПосев
мочиИсследование
спермы методом простой микроскопии и
посевПЦР
Р-
гр, КТ, МСКТ, МРТ (кальцинаты, кисты и
т.д.)УЗИ,
УЗИ простатыМорфологические
методы (биопсия, операционный материал)Тест-терапия
Туберкулёз
женских половых органовпроявляется
в виде туберкулёза маточных труб
(сальпингит); прогрессирующего туберкулёза
придатков матки (сальпингоофорит);
распространённого туберкулёза половых
органов с переходом процесса с придатков
на тело матки; туберкулёза наружных
половых органов.
У
больных нарушается менструальный цикл,
развивается бесплодие. Характерны боли
в низу живота и пояснице, усиливающиеся
во время менструаций.
ДИАГНОСТИКА
МОЧЕПОЛОВОГО ТУБЕРКУЛЕЗА у женщин:
Анамнез,
эпиданамнезКлинические
проявленияОАМ,
ОАКПроба
Манту, ДиаскинтестБактериоскопия
осадка мочиПосев
мочиПЦР
Р-
гр, КТ, МСКТ, МРТ (кальцинаты, кисты и
т.д.)УЗИ
Морфологические
методы (биопсия, операционный материал)Гистеросальпингография,
посев менструальной кровилапароскопия,
биопсияТест-терапия
У
каждого пятого больного мочеполовым
туберкулезом диагностический интервал
от момента появления первых жалоб
урологического характера до установления
диагноза составляет более 5 лет.
Фазы
воспалительного процесса при туберкулезе
мочевой системы:
Активная
фаза (симптомы интоксикации, лейкоцитурия,
эритроцитцрия, протеинурия, обнаружение
в моче МБТ, болевой синдром, дизурия,
положительные специфические реакции
(Манту, Диаскинтест, Коха), повышение
титра протитуберкулезных антител);Латентная
фаза (снижение лейкоцитурии и
эритроцитурии, повышен титр
противотуберкулезных антител,
положительные туберкулиновые пробы);Фаза
ремиссии (отсутствие МБТ в моче после
провокационных туберкулиновых проб,
незначительно повышен титр
протитуберкулезных антител, отрицательный
Диаскинтест).
Туберкулез
костей и суставов – хроническое
инфекционное заболевание опорно-двигательного
аппарата, вызываемое M.
tuberculosis,
характеризующееся образованием
специфической гранулемы и прогрессирующим
разрушением кости, приводящее к выраженным
анатомическим и функциональным нарушениям
пораженного отдела скелета.
Современные
особенности:
Рост
случаев первичных запущенных и
осложненных форм (30% -75%).в
3,9 раза увеличился удельный вес больных
старших возрастных категорий.у
38,5% вновь выявленных — специфическое
поражение других органов и систем, в
том числе сочетание с различными формами
туберкулеза легких — в 23,7% наблюдений.
Абсцессы
и свищи осложняют течение процесса в
11,9%-20,4%, контрактуры суставов и деформация
позвоночника – в 93,1%, неврологические
нарушения – в 26,7% — 42,4% наблюдений.Верификация
патологии происходит в среднем через
12,3 месяца с момента первых симптомов
заболевания.среди
оперированных по поводу КСТ 72,6% больных
имеет сопутствующую соматическую
патологию.Высокий
уровень первичной инвалидизации
пациентов (80%-100%).
Костно-суставной
туберкулез
Классификация
П.Г.Корнева:
Преартритическая
(преспондилитическая) фаза;Фаза
артрита или спондилита (стадии начала,
разгара и затихания);Постартритическая
(постспондилитическая) фаза
Структура:
Позвоночник
– 50%;Тазобедренный
сустав – 20%;Коленный
сустав – 20%;Другие
суставы – 10%.
Туберкулез
позвоночника.
Мужчины:
женщины
=
55:45.
Грудной
отдел (60%), поясничный (30%), шейный и
крестцовый по 5%.Двойные
и тройные локализации поражения
увеличились до 10%.У
впервые выявленных — чаще всего
обнаруживается поражение 2–3 тел
позвонков (65%).У
длительно болеющих поражаются 10 и
более тел позвонков. Задние структуры
позвонков (дуги, суставные, остистые и
поперечные отростки) поражаются редко.
В
преспондилитической фазе туберкулезный
очаг локализуется в теле позвонка,
клиническая симптоматика весьма
скудная: усталость, неловкость,
скованность, преходящая локальная
болезненность, ощущаемая после длительной
ходьбы, при поднятии тяжести, прыжках,
беге.Скрытый
период — от 3
месяцев до 3 и более лет.
В этот период в 50–80% случаев диагноз
туберкулезного спондилита
даже не предполагается.
Спондилитическая
фаза — переход туберкулезной гранулемы
на соседний позвонок и окружающие
ткани. Клиническая картина становится
более отчетливой. Появляются признаки
туберкулезной интоксикации. Присутствуют
абсцессы, свищи.Локальные
боли, ограничение движений в позвоночнике,
нарушение осанки, напряжение мышц
спины, пуговчатое выстояние остистого
отростка верхнего пораженного позвонка
и западение — нижнего.
Одним
из первых симптомов туберкулеза
позвоночника являются неврологические
нарушения.Локальные
боли в последующем приобретают выраженный
сегментарный
характер
с иррадиацией в грудную клетку, живот,
таз, нижние конечности.При
разрушении и сближении тел позвонков
значительно уменьшается высота
межпозвоночного отверстия, через
которое проходит корешок спинного
мозга — появление корешкового синдрома.
Ввиду
смешанного характера спинномозговых
нарушений появляются висцеральные
боли
с картиной холецистита, язвенной болезни
желудка, панкреатита, печеночной и
почечной колики, аппендицита и других
заболеваний.Нарастание
деструкции ведет к компрессии спинного
мозга. Развиваются парезы и нижние
вялые или спастические параплегии с
нарушением функции тазовых органов,
появлением пролежней.
Диагностика
туберкулеза позвоночника.
Осмотр
— оценка общего строения тела, формы и
функции позвоночника, выстояние или
западение остистых отростков, их
болезненность и паравертебральных
точек, наличие клинически определяемых
абсцессов, неврологических расстройств,
свищей. Клинико-биохимические показатели
не являются специфичными для туберкулезного
поражения, отражают степень активности
процесса. В разгаре заболевания —
увеличение СОЭ, сдвиг лейкоцитарной
формулы влево. Значительно повышается
уровень фибриногена, церулоплазмина,
гаптоглобина и свободного оксипролина
в крови.
Диагностика
туберкулеза позвоночника.
Рентгенологическое
обследование:
Первичные
оститы выявляются крайне редко.КТ
и МРТ существенно помогают в сложных
диагностических ситуациях.Ранний
признак — снижение
высоты межпозвоночного пространства.
В одном из тел позвонков имеется
бухтообразный дефект.В
дальнейшем — глубокая
контактная деструкция.
В процесс вовлекаются, как правило, 2–3
позвонка.
Радионуклидное
исследование скелета показано при
атипичных проявлениях туберкулезного
спондилита и в случаях дифференциальной
диагностики его с другими, особенно
опухолевыми поражениями позвоночника.
УЗИиспользуется
для выявления абсцессов, определения
их характера, многокамерности и количества
находящегося в них гноя.
Туберкулинодиагностика
проводится путем постановки реакции
Манту с 2 ТЕ ППД-Л; учитывается местная
и общая реакция. Очаговой реакции уловить
у больных туберкулезным спондилитом
не удается. Положительные туберкулиновые
пробы наблюдаются у 42% больных.
Отрицательная кожная чувствительность
к туберкулину не исключает туберкулезного
поражения позвоночника.
Диаскинтест.
Решающее
значение имеют результаты
бактериологического (включая ПЦР), цито-
и гистологического исследований
патологического содержимого абсцессов,
свищей, пункционного и операционного
материала.
Обнаружение
МБТ и туберкулезных грануляций уточняет
природу заболевания.
Классификация
туберкулеза суставов:
I
стадия — первичный остит;
II
стадия – прогрессирование процесса в
пределах кости или распространение в
сустав без нарушения его функции;
III
стадия – прогрессирование процесса в
суставе с нарушением его функции;
IY
стадия –разрушение сустава с полной
утратой его функции. Каждой из этих
стадий свойственны свои проявления и
особенности симптоматики.
Последствия
туберкулезного артрита — возникшие в
ходе заболевания грубые анатомические
и функциональные нарушения (ортопедические).
Диагностика:
Анамнез:
немотивированное постепенное начало
заболевания;имеющийся
или перенесенный в прошлом туберкулез
других локализаций, контакт с больным
туберкулезом;травмы,
длительная физическая нагрузка на
сустав; переохлаждения; стресс;
физиологические периоды гормональной
перестройки в организме женщины
(подростковый возраст, беременность,
роды, предменопауза); гормонотерапия,
в том числе и введение препаратов в
полость сустава;вредные
условия труда; пребывание в местности
повышенной радиационной нагрузки.
Жалобы:
на непостоянные боли в области пораженного
сустава, прогрессирующее снижение
амплитуды подвижности, повышение
температуры тела до субфебрильных
цифр, снижение массы тела.Объективное
исследование: деформация
и болезненность (локализованная или
диффузная) сустава, увеличение в объеме
и ограничение движений, порочное
положение конечности, гипотрофия мягких
тканей, параартикулярные абсцессы,
свищи.
Лучевые
методы диагностики:
обзорная
двухпроекционная рентгенография,рентгенотомография,
контрастная
рентгенотомография (фистулография,
абсцессография, миелография),рентгеновская
компьютерная томография,магнитно-резонансная
томография,ультрасонография
(УЗИ),
остеосцинтиграфия
Рентгенодиагностические
признаки туберкулеза суставов:
Остеопороз;
Глубокая,
очаговая и контактная деструкция
суставных поверхностей;Неравномерное
сужение суставной щели.
Ранняя
диагностика КСТ:
оптимальная
дооперационная противотуберкулезная
терапия.
биопсия
пораженного отдела скелета дает
возможность уже через 5-7 дней получить
заключение патоморфолога о наличии
или отсутствии признаков туберкулезного
воспаления в изученном материале.Микроскопия
осадка извлеченной из очага патологической
ткани по наличию кислотоустойчивых
микобактерий или по результатам ПЦР
позволит лечащему врачу в оптимальные
сроки начать туберкулостатическую
терапию.
Выводы:
КСТ–
предмет профессионального интереса
хирургов, в системе его ранней диагностики
должны использоваться инвазивные
методы.
При
подозрении на КСТ больной должен быть
направлен в специализированный
стационар, где в комплекс диагностики
патологии будут активно использоваться
инвазивные методики и/или
лечебно-диагностическая операция.Раннее
хирургическое вмешательство устраняет
не только анатомо-функциональные
нарушения, но и способствует своевременной
верификации патологии, уменьшает сроки
и материальные затраты на лечение
больных.
Несвоевременная
диагностика КСТ:
«Утяжеление»
контингента больных, поступающих для
хирургического в лечения в НИИ
Проведение
многоэтапных, в т.ч. инвалидизирующих
операцийУменьшение
хороших функциональных исходов операций,
снижение качества жизни заболевших
Повышение
стоимости
лечения
Показания
к хирургическому лечению туберкулезного
спондилита:
деструкция
тел позвонков;абсцессы
мягких тканей и свищи;спинномозговые
расстройства;нестабильность
позвоночника.
Показания
к хирургическому лечению туберкулезного
артрита:
деструкция
суставных поверхностей;абсцессы,
свищи;контрактуры
и деформации суставов;изменения
осей и длин конечностей;синовиальные
формы артритов (индивидуально).
Восстановление
опороспособности позвоночника
использование
аутотрансплантатов (ребро, гребень
подвздошной кости, большеберцовая
кость);комбинированное
использование ауто- и аллотрансплантатов
и деминерализованного костного матрикса;полное
замещение послеоперационного дефекта,
создание более надежной стабилизации
позвоночника;начальные
признаки костного сращения у 89,5% больных:
способ
переднего спондилодеза трансплантатами
на питающей ножке;использование
ребра на ножке (межреберные сосуды и
нерв);использование
трансплантата из гребня подвздошной
кости на ножке (квадратная поясничная
мышца);результаты:
периостальный остеогенез — через 1- 1,5
мес., формирование костного блока — к
4-6 мес. после операции
Ламинарная
и транспедикулярная фиксация позвоночника
использование
задних металлических конструкций и
системы Tenar
из переднего доступа;уменьшение
штыковидной и кифотической деформации
позвоночника на 5-20 градусов по Kobb;формирование
костного блока к 2-3 месяцам;сохранение
достигнутой коррекции деформации в
более продолжительные сроки.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


