Тяжи в молочной железе лечение
В последние годы наблюдается стремительное снижение количества беременностей и родов у женщин. Все больше представительниц прекрасного пола отдают предпочтение карьере, рожая по одному ребенку по достижению зрелого возраста. Низкая активность и бездействие детородной функции приводит к тому, что у многих обнаруживается мастопатия молочной железы. Способствуют развитию недуга и многочисленные стрессы, депрессии, чрезмерные физические и психоэмоциональные нагрузки.
Это заболевание не несет опасности для здоровья или жизни. Однако во многих случаях оно способно переродиться в раковую опухоль за короткий срок. Болезнь сопряжена с резкими болевыми ощущениями и существенно влияет на качество жизни женщины. В некоторых случаях проявления недуга полностью отсутствуют, что значительно усложняют диагностику. Обнаружение мастопатии обязывает женщину тщательно следить за своим здоровьем и находиться под пристальным наблюдением специалистов.
Что такое мастопатия и почему она возникает?
Мастопатия груди представляет собой доброкачественное образование в молочной железе. При данном заболевании происходит разрастание тканей на фоне патологического процесса. Иногда недуг сопровождается специфическими выделениями из сосков. Как правило, болезнь носит двусторонний характер.
Существует множество источников информации о том, что такое мастопатия и каковы причины ее возникновения. Как правило, основной причиной, приводящей к развитию недуга, становятся нарушения в работе яичников. Они ведут к неблагоприятным изменениям гормонального фона женщины. Подобная ситуация может быть вызвана некорректной работой надпочечников, гипофиза или при заболеваниях печени.
Гормональный сбой может наблюдаться на фоне изменения сексуальной и/или репродуктивной активности женщины. Современные представительницы прекрасного пола рожают позже, имеют меньше детей и много работают. Таким образом, основными причинами, влекущими за собой мастопатию, являются:
- поздние роды;
- большой перерыв между родами;
- прерывание беременности;
- редкие сексуальные контакты;
- психоэмоциональные потрясения;
- затяжные депрессии;
- хроническая усталость;
- чрезмерные нагрузки;
- оральная контрацепция;
- гормональная терапия;
- работа в ночные часы.
Мастопатия дисгормональная преимущественно развивается из-за недостатка прогестерона, сопровождаемого избыточным синтезом эстрогенов. Затем происходит чрезмерное развитие эпителиальной ткани, протоков молочной железы и альвеол. Кроме того, негативное воздействие может вызвать возросший уровень пролактина. В норме данный гормон участвует в процессе лактации, но при повышенном синтезе провоцирует доброкачественные и злокачественные изменения в груди.
Виды
Мастопатия молочной железы подразделяется на несколько типов, в зависимости от особенностей доброкачественного образования. Выделяют:
- Диффузная форма. При данном виде заболевания в молочной железе обнаруживаются уплотнения, образованные узлами. Может быть с превалирующим количеством железистых, фиброзных или кистозных образований.
- Узловая форма (или очаговая). Опухоль состоит из крупных, ощутимых при пальпации узлов, размер которых может доходить до грецкого ореха.
- Фиброзно-кистозная форма. Представляет собой совокупность первого и второго типа болезни. Состоит из сплетения узлов и прочих новообразований, а также кистозных полостей с жидкостью внутри.
У некоторых женщин заболевание приводит к развитию рака груди. Вне зависимости от диагностированной формы лечение следует начать незамедлительно.
Основные признаки
Признаки мастопатии у женщин могут разниться в зависимости от типа заболевания. В некоторых случаях симптоматика отсутствует полностью или имеет слабовыраженный характер. Многие патологические факторы крайне схожи с клинической картиной развития злокачественных опухолей. Наиболее часто обнаруживаются следующие признаки:
- Ощущение тяжести в груди. Может быть, как и постоянным, так и носить периодический характер. Состояние обостряется перед наступлением критических дней.
- Отечность, одутловатость, увеличение размера груди. Если молочные железы стали крупнее, при этом ситуация не сопряжена с беременностью или менструальным циклом, грудь отекает и опухает, то стоит незамедлительно обратиться к врачу-маммологу.
- Проявление выраженной сетки сосудов и капилляров на коже груди. Растущая опухоль может спровоцировать расширение сосудов.
- Патологические выделения из груди. Один из наиболее красноречивых признаков. Носит крайне тревожный характер. Выделения могут иметь гнойную природу или быть схожи с молозивом. Особенно опасны выделения, содержащие сгустки крови.
- Повышенная чувствительность груди или ощущение дискомфорта.
- Раздражительность и повышенная эмоциональность. Развиваются на фоне гормонального нарушения.
- Общая слабость, быстрая утомляемость, головокружение, сонливость.
Мастопатия при беременности проявляет себя преимущественно первый триместр, а затем полностью проходит без дополнительной терапии.
Диагностика заболевания
Лечение мастопатии основывается на точной и своевременной диагностике. Раннее выявление способствует своевременному принятию мер и позволяет избежать перерождения в злокачественные образования. Выделяют следующие методики исследования:
Самодиагностика. Особенно актуальна для обнаружения такого типа недуга, как фиброзно-кистозная или очаговая мастопатия. Около 50 процентов женщин обнаруживают признаки этих форм болезни самостоятельно при пальпации и осмотре. Для проведения исследования в домашних условиях необходимо встать напротив зеркала, согнув руки в локтях и заведя их за голову. Разительное отличие молочных желез, их опущение или покраснение – тревожные признаки. Кроме того, можно прощупать грудь на предмет наличия уплотнений.Маммография молочных желез
- Пальпация. Данное обследование проводит маммолог в условиях поликлиники. Методика позволяет оценить наличие доброкачественной опухоли, ее ориентировочные размеры. Однако поставить диагноз на основании исключительно пальпации невозможно.
- Ультразвуковая диагностика. Способствует изучению размера и границ доброкачественного образования. Дает понимание о его расположении. УЗИ в некоторых случаях дает ошибочные результаты.
- Маммография. Метод схож по своему механизму с привычным рентгеном. Однако позволяет получить более полную и точную информацию о характере опухоли, ее расположении, механизме развития. Маммография не проводится при острых болях, так как предполагает давление на молочные железы.
- Гистология. Исследования проводится на основе пробы пораженной ткани. Позволяет оценить доброкачественность и злокачественность образований.
- Лабораторные исследования. Преимущественно применяют гормональные пробы.
Данные, полученные в ходе одного или нескольких методов позволяют специалисту определить чем лечить мастопатию у женщин.
Лечение
Лечение мастопатии зависит от многих факторов. Весомую роль играет тип заболевания, механизм его развития, риск формирования злокачественных образований. Во время пубертатного периода, во время беременности или кормления грудью иногда болезнь проходит без дополнительного вмешательства. В остальных случаях рекомендуются следующие средства терапии:
- Гормональная терапия. Один из ключевых моментов в лечении – это нормализация синтеза гормонов в организме. Прогестерон, эстроген и пролактин возвращаются к допустимым значениям. Принося женщине облегчение.
- Гомеопатические препараты. Дают прекрасные результаты, способствуя облегчению болевого синдрома, снятию отека, покраснения. Успешно борются с возросшим эмоциональным фоном, оказывают благоприятное воздействие на менструальный цикл, созревание желтого тела в процессе овуляции. Однако не обладают лечебным эффектом, так как не воздействуют на основную причину заболевания, но способствуют облегчению симптомов.
- Хирургическое вмешательство. Основано на полном иссечении узлов или кист, образованных по причине развития болезни. Наиболее кардинальный метод, используется крайне редко.
Средства для лечения определяет специалист. Помимо маммолога, в лечении принимают участие гинеколог, эндокринолог и терапевт. Только комплексный подход к терапии приносит результат.
Народные средства
Хорошо зарекомендовали себя народные средства. Применять их возможно только по согласованию с врачом. Наиболее эффективные и популярные методы:
Капустный лист про мастопатии. Этот зеленый овощ обладает целым рядом полезных свойств. Он способствует нормализации уровня эстрогенов и препятствует перерождению мастопатии в раковые опухоли. Лист применяется в виде компресса. Предварительно рекомендуется промыть овощ. Намазать возможно медом или сливочным маслом, присыпать соль. Когда капуста пустит сок ее можно приложить к груди. Сверху необходимо зафиксировать марлей или бинтом. Также можно использовать сок, которым предварительно необходимо пропитать ткань или вату.Применение капустного листа
- Льняное масло. Для облегчения болевых ощущений рекомендуется принимать по 2 ст.л. масла в день, запивая теплой водой. Средство благоприятно влияет на синтез гормонов. Кроме того, лен обладает противораковым эффектом.
- Бузиновый сок. Применяется 1 ст.л. сока ягод по 2 раза в день. Обладает антиоксидантным воздействием и препятствует развитию раковой опухоли. Для достижения результата и облегчения состояния требуется минимум 6 месяцев постоянного употребления сока. Пить его стоит медленно, маленькими глотками.
- Родиола розовая. Вытяжка из этого растения, пожалуй, одно из самых популярных средств терапии. Она способствует купированию воспалительного процесса и нормализует гормональный фон. Зачастую после приема пропадают патологические выделения из груди.
- Чистотел. Настой этого растения требует длительного приготовления. Необходимо взять ветвь чистотела, собранную в утренние часы и высушенную в темном сухом месте. Такое сырье позволит получить насыщенный и действенный настой. Ветвь следует обдать кипятком и поместить в стеклянную тару. Чистотел заливает 0,5 литрами воды, а затем настаивают в темноте примерно две недели. После жидкость необходимо процедить. Принимать следует строго капельно, так как растение может вызвать отравление. В первый день необходимо выпить 1 каплю, растворенную в воде. Ежедневно прибавляют по одной капле, вплоть до 15. Курс лечения длится 45 дней. Повторять его стоит один раз в 12 месяцев.
Лечение народными средствами требует соблюдение периодичности и повторения курсов.
В условиях нынешней действительности риск развития мастопатии у женщины растет день ото дня. От заболевания не застрахованы как юные девушки, так и зрелые женщины. Своевременная беременность, активная сексуальная жизнь, отсутствие абортов способствуют предотвращению недуга, но не дают полной уверенности. Если болезнь была обнаружена, то не стоит отчаиваться. При грамотном подходе этот диагноз не мешает нормальной жизни.
???? Оцените статью ???? и Поделитесь с друзьями ????????????
???? Подписывайтесь на канал ✍️ Спасибо за уделённое время! ❤️
???? Информация предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со специалистом.
Сайт канала HealthMatka.ru
Источник
В последние десятилетия во всех странах наблюдается рост (в России — на 3,6% ежегодно) числа больных раком молочной железы. В структуре заболеваемости и смертности среди женского населения он занимает ведущие места.
Актуальность рассматриваемой темы

Огромное значение приобрели ранняя диагностика и терапия фиброзных изменений в молочных железах, которые являются одним из составляющих компонентов фиброзно-кистозной мастопатии. Это связано со значительным ростом числа доброкачественной патологии молочных желез, которая выявляется почти у 80% женщин позднего репродуктивного возраста. Особенно распространена среди женщин, находящихся в репродуктивном возрасте, диффузная фиброзно-кистозная мастопатии — у 60-80%. Наиболее часто (у 37-95%) последняя выявляется среди лиц, страдающих различной гинекологической патологией.
Надо ли удалять патологические образования, можно ли и как лечить их консервативными методами? Высокая степень актуальности этих вопросов объясняется, преимущественно тем, что, хотя эта патология не считается предраковой или одной из стадий онкологического процесса, но почти всегда злокачественные опухоли развиваются на ее фоне. Кроме того, причины и механизмы, условия и факторы риска, способствующие развитию тех и других, одни и те же.
Что такое фиброз молочной железы
Молочная железа состоит из железистого и стромального компонентов. Железистая ткань — это альвеолярные железки, которые формируют мелкие дольки, объединенные в 15-20 крупных долей. Их мелкие молочные протоки, выстланные эпителием, переходят в более крупные, которые открываются на соске.
Строма представлена жировой тканью, волокнистыми структурами соединительной (фиброзной) ткани, состоящими из фибробластов, коллагеновых и эластиновых волокон. Они окружают дольки и доли, протоки, формируют более крупные радильные структуры и служат своеобразным каркасом для молочной железы. Кроме того, стромальными элементами являются жировая ткань, кровеносные и лимфатические сосуды.
Избыточное разрастание именно соединительнотканного компонента стромы, или стромальный фиброз, приводит к изменению соотношения фиброзного и железистого компонентов железы в пользу первого, к образованию узлов и кист (фиброаденоматоз). Он является основной составляющей фиброзно-кистозной болезни.
Виды фиброзных изменений
В норме строение молочных желез зависит от фазы менструального цикла, беременности и лактации, возрастного периода. Изменение соотношения железистого и стромального компонентов у одной и той же женщины может быть физиологическим и патологическим. О патологическом состоянии можно судить только с учетом выше названных факторов, особенно с учетом физиологической возрастной этапности изменений органа.
Единой классификации фиброзов не существует, а терминология, как правило, зависит от клинической, рентгенологической и гистоморфологической картины и часто носит субъективный характер. Так, например, в зависимости от распространенности различают диффузный фиброз молочной железы, который представляет собой более или менее равномерное распространение избыточной соединительной ткани в органе. Он является основным компонентом диффузной фиброзно-кистозной и инволютивной фиброзно-жировой мастопатии.
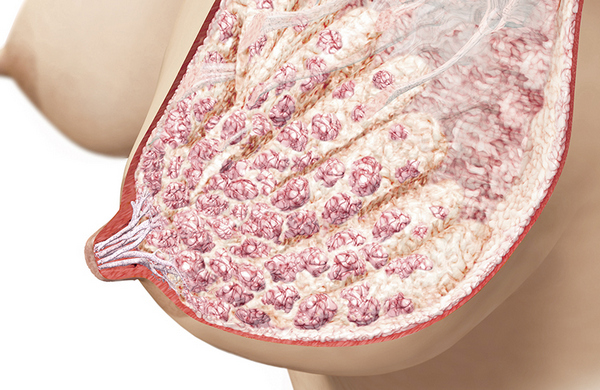
Очаговый фиброз молочной железы — это ограниченное, имеющее вид плотного узла диаметром в несколько сантиметров, разрастание соединительной ткани в каком-либо участке железы, чаще всего — в верхнем наружном квадранте. Такое патологическое образование также рассматривается как локальный фиброз молочной железы. Если границы узлов или узла определяются более-менее четко, многими клиницистами применяется термин узловой фиброз молочной железы. Однако значение этого термина, практически, ничем не отличается от предыдущего.
Подобно этой терминологии существуют и относительные, сравнительные субъективные определения выраженности патологии:
- Умеренный фиброз, когда железистая ткань незначительно заменена жировой, соединительная ткань разрастается тоже незначительно с формированием единичных или множественных мелких кист и узловых образований или без них. В этих случаях при пальпации молочная железа имеет мелкозернистый или просто плотноватый характер, а на маммограмме определяется невыраженный сетчатый или сетчато-ячеистый вид.
- Выраженный фиброз характеризуется распространенным грубым разрастанием соединительной ткани вплоть до деформации органа. Выраженные участки фиброза в молочной железе могут возникать в запущенных случаях, после значительной механической травмы, хирургического вмешательства по поводу заболеваний, эстетической хирургической пластики, в том числе и с установкой имплантов (постравматический фиброз). Выраженные разрастания фиброзной ткани развиваются также после проведения лучевой терапии — лучевой фиброз.
Кроме того, существует и такое рентгенологическое и гистологическое понятие патологии, как линейный фиброз молочной железы. Оно характеризует пролиферативные процессы плотноволокнистой соединительной ткани между дольками, вдоль молочных протоков и внутри последних.
Читайте также: Маммография
На маммограммах инволютивные изменения молочной железы с фиброзом определяются уже в 35 – 40-летнем возрасте. Они вначале проявляются уменьшением железистой ткани долек и замене ее жировой тканью, появлением многочисленных фиброзных тяжей между долек (междольковый фиброз), распространением разрастания соединительной ткани вдоль мелких, а затем и крупных молочных протоков (перидуктальный фиброз молочной железы), в результате чего протоки сдавливаются и постепенно запустевают. Впоследствии дольки полностью заменяются жировой тканью, которая преобладает над соединительнотканным компонентом.
Несколько реже инволютивные процессы протекают не по жировому, а по фиброзному типу. Они характеризуются наличием больших участков, состоящих, преимущественно, из соединительной ткани. На рентгенограммах эти изменения имеют вид лучей, которые представляют собой достаточно грубые тяжи соединительнотканной ткани, направленные, в основном, радиально (тяжистый фиброз).
Причины и симптоматика патологии
Заболевание носит полиэтиологичный характер. За исключением упомянутых выше травматической и лучевой причин, главную роль в развитии патологического процесса играют состояния, сопровождающиеся дефицитом в организме прогестерона, а также нарушения функции яичников, в результате чего возникает относительный или абсолютный избыток эстрогенов.
Молочные железы являются органом-мишенью половых гормонов, и избыток эстрогенов приводит к пролиферативным процессам тканей и к нарушению гормональной рецепторной системы этого органа.
Основными и наиболее распространенными факторами развития фиброза являются:
- Наследственность — наличие у родственников по линии матери новообразований в молочных железах доброкачественного или злокачественного характера.
- Возраст старше 35-40 лет.
- Раннее начало менструаций и поздний менопаузальный период.
- Нейроэндокринные нарушения в гипоталамо-гипофизарной системе и системе центральная нервная система-гипофиз, а также нарушения функции щитовидной железы.
- Метаболические расстройства, связанные с сахарным диабетом и ожирением.
- Первая беременность и роды в позднем возрасте.
- Слишком продолжительный и чрезмерно короткий период грудного кормления или его полное отсутствие.
- Хронические воспалительные и гиперпластические процессы внутренних половых органов и нарушения функции яичников.
- Искусственные прерывания беременности, особенно неоднократные. Это связано с тем, что на ранних сроках гормональное влияние является причиной изменений в железах. В результате прерывания этого воздействия возникают обратные процессы, протекающие неравномерно. Последние становятся пусковым фактором формирования и развития фиброза.
- Длительные нервно-психические переутомления и частые стрессовые состояния, способствующие нарушению функции нейроэндокринной системы.
- Заболевания печени и желчных путей с нарушением их функции. В результате этого снижается инактивирующая, в отношении избытка гормонов, способность печени и их выведение с желчью. В связи с этим следует отметить негативное влияние на печень и желчные пути употребление продуктов, богатых жиром, алкогольных напитков и других гепатотоксичных веществ.
- Нарушения функции кишечника (запоры), недостаточное употребление продуктов, содержащих клетчатку, нарушение биоценоза микрофлоры кишечника, в результате чего, как предполагается, происходит обратное всасывание эстрогенов, поступивших с желчью в кишечник.
- Недостаток в пище витаминов, особенно A, обладающего антиэстрогенным действием; E, являющимся антиоксидантом и потенцирующим эффекты прогестерона; B6, снижающего содержание пролактина и способствующего нормализации функции нервной и сосудистой систем.
- Избыточное употребление продуктов, содержащих метилксантины, способствующие развитию фиброзных тканей и скоплению жидкости в кистозных образованиях. К таким продуктам относятся, преимущественно, кофе, крепко заваренный чай, шоколад, кока-кола, какао.
Клинические проявления умеренно выраженных изменений до определенного времени могут отсутствовать.
Наиболее частые симптомы фиброза молочной железы — это:
- увеличение объема желез, нагрубание (мастодиния), ощущение в них дискомфорта и тяжести за несколько дней до появления менструации или во второй половине менструального цикла;
- повышение чувствительности желез и их болезненность при пальпации;
- боли в указанные выше периоды (масталгия), реже они принимают постоянный характер;
- диффузные или единичные уплотнения в виде тяжей, мелкие или крупные узловые образования, определяемые при пальпации и иногда болезненные, особенно за 1-2 недели до менструации;
- иногда незначительное изменение окраски кожи и выделения из сосков при надавливании.
Лечение фиброза молочной железы
Анатомические изменения органа, возникшие в результате физической травмы, лучевой терапии, хирургического вмешательства могут быть скорректированы только посредством методов пластической хирургии.

При узловых формах необходимо обследование у онколога с проведением различных методов диагностики, включая пункционную биопсию. В случае единичного узла рекомендуется секторальная резекция с экстренным гистологическим исследованием.
Отдельными авторами для профилактики, а также в качестве одной из составляющих программы лечения диффузных форм фиброза рекомендуются диета и коррекция функций центральной нервной системы, психического состояния, нарушений эндокринной системы, функции печени, желчевыводящей системы и кишечника.
При расстройстве психоэмоционального состояния желательно применение легких успокаивающих средств, в основном растительного происхождения, в виде настоек и отваров.
Необходимо значительно ограничить прием алкогольных напитков и увеличить прием жидкости до 2 л в сутки. Продукты питания должны быть с повышенным содержанием клетчатки и витаминов. Желательно использование пищевых продуктов с содержанием фитостероидов. Последние обнаружены в сое и ее ростках, орехах, кунжуте, пророщенной пшенице и в несколько меньшем количестве — в оливковом масле, фруктах и овощах, ягодах и кукурузе. Возможно также использование биологически активных добавок с фитостероидами.
Медикаментозная терапия
Учитывая высокую степень зависимости органа от гормонов, наиболее часто рекомендуются различные гормонально активные препараты и их антагонисты. К ним относятся:
- Бромокриптин в дозе ½ — 1 таблетки в день в течение 3-х месяцев – полугода, способствующий коррекции избыточного содержания пролактина в крови.
- Парлодел, являющийся полусинтетическим производным алкалоидов спорыньи. Он обладает стимулирующим эффектом на дофаминовые рецепторы гипоталамуса, в результате чего подавляется выделение в кровь пролактина и соматотропного гормона.
- Тамоксифен, действие которого основано на конкурентном связывании в тканях с клеточными рецепторами эстрадиола, в результате чего подавляется функция яичников. Это приводит к уменьшению очагов уплотнения в железах и их болезненности.
- Даназол, который применяется в соответствии с разработанными схемами. Он обладает многофакторным механизмом — воздействует непосредственно на рецепторы стероидов в гипоталамических ядрах, уменьшает число пульсирующих выделений гипоталамусом гонадотропин-рилизинг гормонов, оказывает непосредственно регулирующее действие на синтез в яичниках стероидов путем связывания определенных ферментов и участвует в синтезе половых стероидов.
- Декапептил, Нафарелин и др., воздействующие на гипофиз и подавляющие секрецию его клетками фолликулостимулирующего и лютеинизирующего гормонов, в результате чего содержание половых стероидов в крови снижается.
- Тиболон (Ливиал) — подавляет секрецию гонадотропных гормонов и овуляцию, обладает антиэстрогенным эффектом на клетки эпителия.
- Оральные комбинированные контрацептивы — при низкодозированном адекватном подборе являются патогенетически вполне обоснованными и высокоэффективными. К ним относятся Норэтистерон, Медроксипрогестерон, Дюфастон и др., а также наружный препарат гель Прожестожель.
Единого алгоритма лечения заболеваний молочных желез, обусловленных избыточным диффузным разрастанием соединительной ткани, не существует, и в каждом отдельном случае требуется индивидуальный подход.
Источник


