Сухой некроз ноги и ее лечение
Дата публикации 30 апреля 2019 г.Обновлено 04 октября 2019 г.
Определение болезни. Причины заболевания
Гангрена — это некроз (омертвление) тканей живого организма, связанных с внешней средой, например, кожи, лёгких, кишечника и других. С древнегреческого данный термин переводится как «разъедающая язва».
Сухая гангрена — это опасное заболевание, требующее незамедлительного лечения. При этой патологии отмирание ткани происходит без выраженного инфекционного и воспалительного процесса. Иначе такой характер течения заболевания называют мумификацией, т. е. отсыханием органа.
Механизмы возникновения гангрены бывают двух типов:
- прямыми (травматическими и токсическими) — появляются по причине непосредственного повреждения, иногда даже незначительного;
- непрямыми (ишемическими, аллергическими, трофоневрологическими) — происходит опосредованное отмирание тканей через анатомические каналы, в частности, при поражении сосудистой системы.
Исходя из этого факторы риска развития сухой гангрены можно также разделить на две группы:
- Внешние (экзогенные):
- переохлаждение (обмоорожение);
- химический ожог;
- удар током высокого напряжения.
- Внутренние (эндогенные):
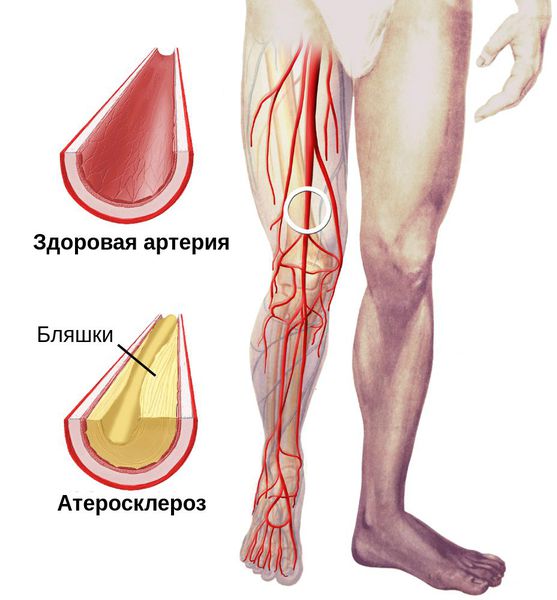
- атеросклероз артерий нижних конечностей;
- сахарный диабет;
- курение;
- воспалительные заболевания артерий (васкулиты, в частности тромбангиит).[4][5][6]
Зачастую гангрена возникает при совокупности факторов, например, в результате механического повреждения кожи пациента с сахарным диабетом. По статистике, доля людей с мумификацией, развившейся на фоне подобных факторов и приведшей к ампутации конечности, составляет 4,2-6,4 на одну тысячу человек в год. В связи с этим люди с диабетической стопой относятся к группе риска развития гангрены.[10]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
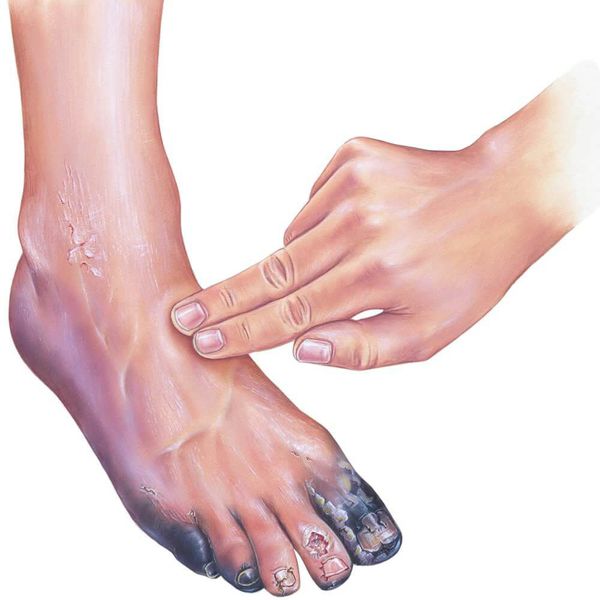
Симптомы сухой гангрены
К симптомам сухой гангрены относятся:
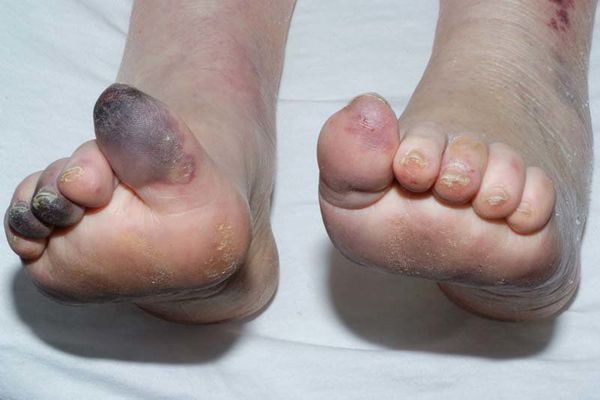
- потемнение кожного покрова (вначале кожа бледнеет, приобретает синюшный оттенок, затем постепенно становится чёрной);
- уменьшение кожи в объёме, её высыхание, сморщивание и уплотнение;
- отслаивание эпидермального слоя кожи;
- снижение температуры конечности (зависимость от температуры окружающей среды);
- снижение чувствительности поражённых тканей (онемение);
- наличие специфического запаха отмирающего участка (хоть и не столь сильного);
- ощущение боли (простреливающие, жгучие и ноющие болевые ощущения, которые могут носить постоянный характер, а также усиливаться при минимальной нагрузке);
- покалывание, жжение или зуд в области поражения;
- нарушение функционирования конечности.
Болевой синдром отражает то, насколько сильно страдают окружающие ткани: чем сильнее боль в зоне некроза, тем больше в этой области живых клеток. Ослабление болезненных ощущений или их исчезновение указывает на прогрессирование заболевания, так как чувствительность отмирающей ткани пропадает в результате гибели нервных окончаний. В это время анатомические области, граничащие с сухой гангреной, остро нуждаются в артериальном кровотоке, которого им не хватает. В итоге в этих тканях вырабатываются продукты метаболизма и болевые импульсы.
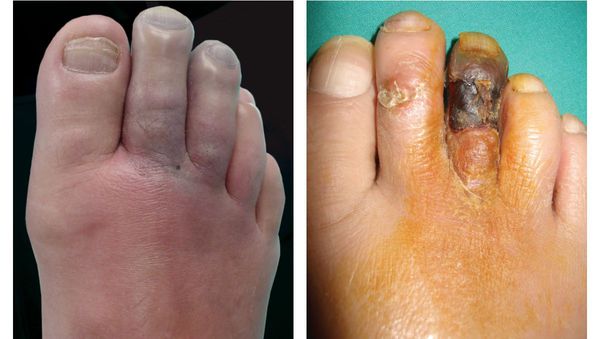
Сухая гангрена начинается с появления небольшого очага на конечности (как правило, расположенного на пальце). Далее она распространяется на прилегающие пальцы, подошвенную и тыльную поверхность стопы, захватывая всё больше тканей конечности.
Изменения цвета отмирающих участков кожи связано с накоплением в них гемоглобина и выделением эритроцитарного железа, которое в результате соединения с сероводородом воздуха превращается в сульфид железа.
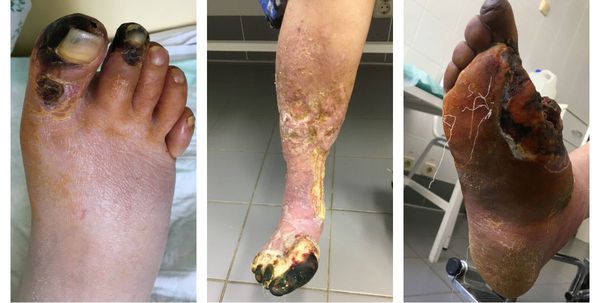
Зона, которая находится на границе гангрены и здоровой ткани называется демаркацией. Обычно она не оформлена. В исключительно редких случаях при естественном течении болезни она может самостоятельно ограничиться, что приведёт к самоампутации отмирающей конечности.[3][5][6]
К первым признакам сухой гангрены относятся следующие состояния:
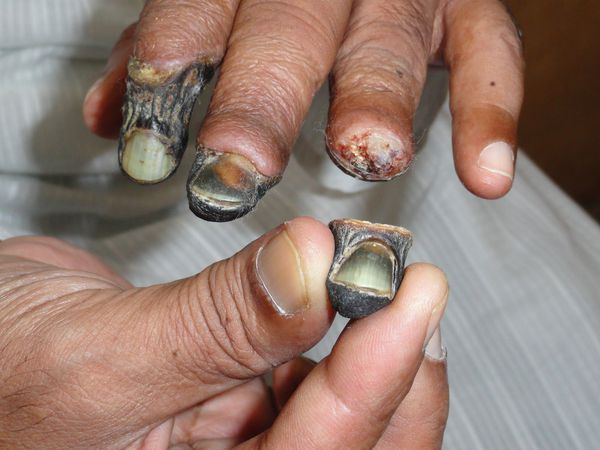
- замерзание конечности даже в тепле;
- боль в ногах и утомляемость после длительной ходьбы;
- наличие долго не заживающих ран и язв на коже конечности.
ВАЖНО: Возникновение одного из этих проявлений при наличии таких предрасполагающих факторов, как сахарный диабет или атеросклероз, — веский повод для скорейшего обращения к врачу-флебологу или хирургу. Промедление как минимум может обернуться для пациента утратой конечности.
Патогенез сухой гангрены
Процесс возникновения и развития сухой гангрены конечностей можно условно разделить на семь этапов:
- Кровоток в ткани постепенно, но критично уменьшается, в результате чего снижается поступление кислорода и питательных веществ, что приводит к ишемии (малокровию).
- Нарушаются энергетические процессы в клетках.
- Компенсаторно для уменьшения скорости кровотока в тканях возникает паралич венозных сосудов.
- Развивается венозная гиперемия — избыточное скопление крови в венозной системе.
- Постепенно разрушаются клеточные структуры — клеточные стенки, митохондрии, ядерный аппарат.
- Отмирает участок органа или области тела, который питается от одной артериальной ветви. Причём отмирание распространяется до закупорки сосуда или до участка с обходными артериями (например, от кончиков пальцев до ладони). На здоровые участки данный вид гангрены не распространятся.
- Омертвевшие ткани отделяются от здоровых, на границе демаркации образуется рубцовая ткань (самоампутация). Этот этап возможен только при удовлетворительном общем состоянии организма: когда он способен справиться с интоксикацией и имеет резервы для организации зоны демаркации и рубцевания тканей.
При естественном течении сухой гангрены признаков инфекции не наблюдается (в отличие от влажной гангрены), однако в омертвевших тканях не исключено наличие возбудителей условно-патогенной инфекции. При этом в зонах некроза не происходит бурного развития инфекции.
Процесс развития сухой гангрены ног и рук может длится от нескольких дней до нескольких месяцев в зависимости от уровня поражения артерий и компенсаторных механизмов саморегуляции.[3][4][5][6] Если некроз уже развился, то заживление без удаления некоторой части конечности невозможно.
Классификация и стадии развития сухой гангрены
В зависимости от распространения некроза на конечности можно выделить следующие виды заболевания:
- гангрена пальцев;
- гангрена дистального сегмента стопы (кисти);
- гангрена пяточной области;
- тотальная гангрена стопы (кисти) или голени (предплечья);
- гангрена бедра (встречается крайне редко, так как пациенты просто не доживают до столь массивного гангренозного поражения).[3][5][6]
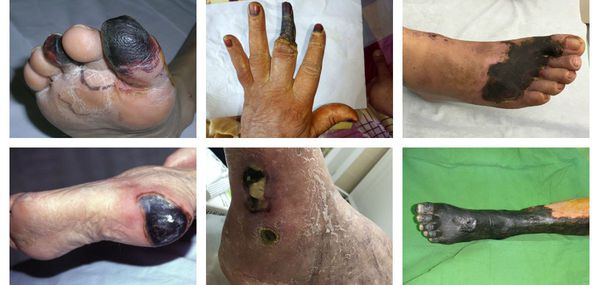
По механизму развития различают два вида гангрены:
- Первичная гангрена — это некроз, развившийся в результате ишемии тканей. Иначе говоря, она связана с нарушением проходимости артериального сосуда, кровоснабжающего определённый участок организма.
- Вторичная гангрена — это некроз тканей, возникающий в результате острого гнойного воспаления клетчаточных пространств и фасциальных футляров. Чаще всего развивается при флегмоне стопы, затрагивая пальцы, а также при или глубоком абсцессе на фоне нейроптической формы синдрома сахарного диабета.
По распространённости выделяют три степени гангрены:
- поверхностную — поражается лишь дерма;
- глубокую — проникает в сухожилия, полости суставов, фасции и кости;
- тотальную — затрагивает все отделы органа или конечности.
Помимо сухой гангрены существует ещё влажная и газовая.
Влажная гангрена протекает с преобладанием инфекционного компонента, т. е. гнилостного расплавления. В процесс вовлекаются все без исключения ткани — кожа, подкожно-жировая клетчатка, фасции, связки, мышцы, сухожилия и кости. Кожные покровы местами приобретают багрово-синюшный, чёрный или серо-зелёный цвет. Характерно появление эпидермальный пузырей, наполненных вначале бурым, а затем зеленоватым содержимым с выраженным неприятным гнилостным запахом.
В отличие от сухой гангрены при влажной ткани не уплотняются, а распадаются, становятся рыхлыми и разжижаются. Отёк и гиперемия кожи быстро распространяются. Кожа голени может быть напряжена, лосниться. Без активного лечения демаркационная линия не появляется, так как процесс стремится к генерализации.
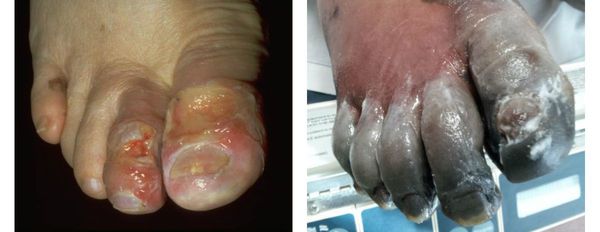
Газовая гангрена отличается возникновением вокруг очага некроза лёгкой крепитации газа под кожей, т. е. ощущением хруста, которое появляется из-за лопающихся пузырьков газа в тканях. Крепитация не слышна, но осязается пальцами как «скрип» крахмала или снега под ногами. Объективно газ в мягких тканях может быть обнаружен при рентгенографии конечности на достаточно «мягких» снимках.[11]
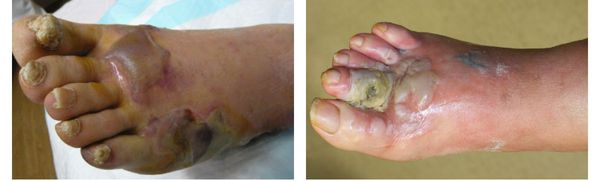
Осложнения сухой гангрены
Само по себе наличие гангрены указывает на полную нежизнеспособность и омертвление тканей, предполагая крайнюю степень патологического процесса. Поэтому отсутствие своевременного лечения может привести к потере поражённой конечности.
Сухая гангрена не может перерасти во влажную или газовую гангрену, как ошибочно утверждают многие источники, потому что изначально при возникновении некроза становится очевиден механизм развития гангрены.[1][2][3][4][7]
Редкими осложнениями сухой гангрены являются сепсис и септический шок. Они возникают в связи с токсическим действием продуктов распада при проникновении их в системный кровоток. Данные осложнения способны привести к полиорганной недостаточности и, как следствие, летальному исходу.
К проявлениям сепсиса относятся:
- ознобы;
- высокая или очень низкая температура тела (больше 38°C или меньше 36°C);
- одышка (частота дыхания более 20 в минуту);
- артериальная гипотензия (пульс более 90 ударов в минуту);
- аритмия;
- олигурия (объём мочи менее 0,5 мл/кг/ч);
- вялость, заторможенность;
- наличие различных лабораторные показания, не поддающаяся коррекции — низкий уровень белка, тромбоцитов и красных кровяных телец, а также высокий уровень билирубина, остаточного азота, мочевины, сахара в крови и ацетона в моче.
В случае септического шока давление становится крайне низким, даже на фоне интенсивного вливания внутривенных растворов. В связи с этим около 30-40 % пациентов умирает несмотря на оказываемое лечение.[12]
Диагностика сухой гангрены
Диагностика сухой гангрены достаточно проста, так как на некроз указывает внешний вид поражённого органа:
- его сухость;
- уменьшение участка кожи в объёме;
- тёмный, вплоть до чёрного, цвет кожи;
- наличие слабого неприятного запаха и болей непосредственно в мёртвом участке;
- наличие прохладных на ощупь окружающих тканей с выраженным болевым синдромом в них.[1][2][3][4][7]
При осмотре необходимо диагностировать причину сухой гангрены (например, атеросклероз артерий и тромбангиит). Для этого нужно проверить пульсацию артерий как поражённой, так и здоровой ноги на уровне паховых и подколенных областей, позади медиальной лодыжки и на тыле стопы. В дальнейшем необходимо подтвердить причинный диагноз с помощью ультразвукового исследования.
В качестве предоперационной подготовки для определения вида оперативного лечения выполняется ангиография нижних конечностей:
- при протяжённых поражениях артерий выполняется хирургическая операция — аутовенозное шунтирование;
- при коротких поражениях более предпочтительно выполнить эндоваскулярную операцию (наименее травматичное лечение).[1][2]
Для предоперационной подготовки нужно сдавать общий и биохимический анализ крови, а также бактериальный посев. Эти лабораторные исследования помогут выяснить, не является ли причиной сухой гангрены сахарный диабет.
Лечение сухой гангрены
С целью предотвращения гангрены и максимально возможного сохранения конечности требуется восстановить кровоток в тканях, окружающих гангренозный участок.
Нормализовать кровообращение в органе можно при помощи оперативного вмешательства:
- Реконструктивные операции на артериях конечности (как правило, руки):
- аутовенозное шунтирование;
- эндартерэктомия (удаление закупорки артерии) с аутовенозной пластикой;
- шунтирование артерий аорто-подвздошно-бедренного сегмента синтетичсекими протезами.
- Рентгенэндоваскулярные операции (не показаны пациентам с тромбангиитом):
- стентирование;
- баллонная ангиопластика артерий.
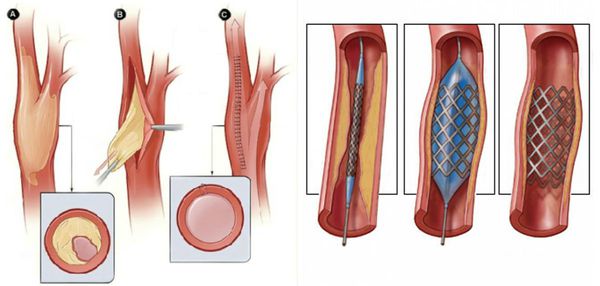
Только эти хирургические методы лечения позволяют улучшить поступление артериальной крови в ишемизированную конечность, исправить дисбаланс кровотока в сторону выздоровления и дать возможность излечиться.
Паллиативные операции (поясничная симпатэктомия и остеотрепанация), проводящиеся для улучшения качества жизни, и другие нехирургические методы лечения (генная и физиотерапия) не способны предотвратить прогрессирование сухой гангрены.
Саму гангренозную ткань необходимо убрать. Для этого проводят:
- малые ампутации — удаление пальцев или части стопы с некрозом;
- некрэктомию — поверхностное удаление некротического струпа до пределов тканей с удовлетворительным кровотоком.
В случаях обширного гангренозного поражения с потерей опороспособной стопы прибегают к ампутации голени либо бедра. Чтобы избежать подобного печального исхода, важно при первых же признаках гангрены без промедления обратиться к врачу: потерять конечность куда страшнее, чем её лечить. Особенно это относится к людям с сахарным диабетом и атеросклерозом: нельзя ждать, когда гангрена начнёт прогрессировать, иначе удаление поражённой конечности будет неизбежным.
Если всё же обширная гангрена стопы привела к потере её опороспособности, то в таких случаях целесообразно выполнение ампутации голени на уровне границы средней и верхней трети. В дальнейшем это позволит подобрать и использовать удобный протез.
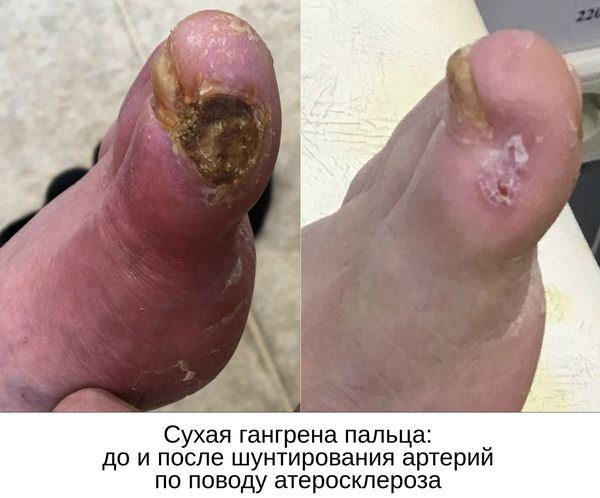
Даже после ампутации гангрены, возникшей из-за закупорки артерий ноги, необходимо выполнить реконструктивную (шунтирующую) или рентгенэндоваскулярную операцию на артериях нижней конечности. Делается это с целью обеспечения кровотока для успешного заживления постампутационной культи голени.
При физических причинах гангрены (отморожение) или химических (внутриартериальное введение синтетичсеких наркотиков) лечение заключается в нормализации вязкости крови. Для этого проводится:
- антикоагулянтная и инфузионная терапия;
- профилактика синдрома полиорганной недостаточности;
- хирургическое удаление участка, поражённого сухой гангреной.[1][2][3]
Прогноз. Профилактика
Прогноз зависит от степени гангренозного поражения:
- при гангрене пальцев или небольших участков стопы конечность можно восстановить при реставрации кровотока, удалении омертвевших тканей и создании благоприятных условий для заживления;
- при тотальной сухой гангрене стопы показана ампутация на уровне голени, но с условием, что кровоток в голени достаточен для заживления постампутационной культи;
- при обширной гангрене голени пациенту показана ампутация ноги на уровне бедра.
Пятилетняя выживаемость при сухой гангрене сравнима с выживаемостью при злокачественных новообразованиях (например, раковой опухолью кишечника): к концу первого года после подтверждения диагноза «Критическая ишемия» (критическое снижение кровоснабжения) лишь 45 % пациентов имеют шанс сохранения конечности, а около 30 % продолжают жить после ампутации бедра или голени, а 25 % — умирают.
Тем не менее число больших ампутаций остаётся высоким, а их исходы — крайне тяжёлыми. Риск смертности в течение 30 дней после таких ампутаций составляет 4-30 %, а риск развития осложнений, таких как инфаркт миокарда, инсульт, инфекция, — 20-37 %.[1][7][10]
Реабилитация и протезирование
Трудности в реабилитации пациентов после ампутаций и протезирования у многих пожилых пациентов отрицательно влияют на отдалённые результаты и качество их жизни.
Период реабилитации зависит от объёма гангренозного поражения, качества заживления дефекта, сопутствующих соматических заболеваний, возраста пациента и его желания вернуться к полноценной жизни. Как правило, при успешном лечении и соблюдении всех рекомендаций врача длительность реабилитации составляет 3-6 месяцев.
На качество реабилитации также влияет питание. Поэтому в период восстановления рацион должен состоять из белковой и калорийной (но не жирной) пищи: из мяса индейки, рыбы, фасоли, творога и яиц. От жирной пищи во время реабилитации лучше отказаться.
Первичный протез подбирается после заживления раны культи. Затем, когда сформирована мышца культи, пациенту подбирают вторичный протез. Этим занимается врач-реабилитолог совместно с протезистом.[7][8][9]
Профилактика
Для предупреждения развития гангрены у предрасположенных к этому людей (например, лиц с сахарным диабетом, атеросклерозом), важно соблюдать меры профилактики:
- отказ от курения — эта пагубная привычка может привести к ухудшению кровообращения и закупорке сосудов;
- контроль уровня сахара в крови;
- проверка тела на наличие повреждений, их лечение и ежедневное наблюдение за их заживлением;
- незлоупотребление алкоголем.
Также для профилактики гангрены нужно избегать обморожений и иных внешних причин образования некроза.
Источник
Опубликовано в 20:41 •
Рубрика: Статьи
• Автор: Кирилл Фомин
В зависимости от типа некроза назначают определенный вид лечения. Некроз коагуляционного или сухого типа образуется в определенной элемент тела или в органе, при этом, не распространяясь на другие части организма. При сухом некрозе ткани омертвевшего типа медленно подсушиваются. Таким образом, возникает демаркационная линия, которая отделяет здоровые ткани от инфицированных.
Встречаются случаи, когда некротизированная ткань уменьшается в размере. Такой процесс получил название мумификация.
Симптомы
Основная симптоматика следующая:
- возникновение болей в области поражения, связанных с уменьшением кровоснабжения на данном участке (ишемия);
- бледный цвет кожи (вскоре мраморный);
- зона поражения становиться холодной;
- пульс выходит из нормы;
- отсутствует чувствительность;
- онемение.
При этом наблюдается длительная боль в области конечностей. В большинстве случаев наступает спазм в коллатеральных артериальных путях.
Путь распространения некроза начинается с периферической нервной системы в области конечностей, и заканчивается уровнем закупорки сосуда.
В первую очередь необходимо предпринять меры по предотвращению возникновения инфекций в зоне поражения. Для этого используются специальные жидкости, которые вводятся внутрь. Таким образом, снижается риск инфицирования.
Зачастую такой тип некроза не вызывает летальный исход или серьезные последствия для организма, так как при поражении погибают небольшие объемы тканей.
Развитие происходит у людей, иммунитет которых наиболее устойчив. Ткани, имеющие большие объемы белков и минимум жидкости, больше подвержены возникновению. Некроз проходит без патогенных микроорганизмов и не имеет отношение к заболеваниям другого вида.
Причина появления заболевания связана с неправильным кровообращением в определенной тканевой зоне. Как следствие, некроз из-за недостаточного кровообращения и минимальном объёме кислорода в организме может повлиять на поражение других органов, в число которых входят почки, надпочечники, селезенка и сердечная мышца (миокард).
В зависимости от заболевания некроз затрагивает разные части организма:
- атеросклероз и артериальный тромбоз – конечности;
- ожоги и обморожение, болезнь Рейно – ткани в области пальцев;
- тиф сыпного вида – кожные покровы.
Некроз появляется в результате проблем с кровообращением в определенной зоне. При туберкулезе и болезни сапе прогрессирует подтип коагуляционного некроза — казеозный.
При сухом некрозе безжизненные клетки не сразу теряют свой внешний вид, они могу сохранять форму в течение нескольких дней. В тоже время ядро исчезает сразу.
Рассматривая такие клетки под микроскопом можно увидеть только розовую желеобразную массу цитоплазмы. Цитоплазматические белки, за счет своего свертывания, получают определенную стойкость к действию ферментов лизосомального типа.
Такой вид некроза получил такое название за счет сухости и плотности омертвевших участков, за счет обезвоживания.
Разновидности сухого некроза
В медицине известно несколько разновидностей сухого некроза:
- ишемический – наиболее распространённый;
- ценкеровский – возникающий зачастую в области бедра и мышц передней брюшной стенки;
- казеозный – появляющийся при туберкулёзе, сифилисе лимфогрануломатозе;
- фибриноидный – происходящий в тканях соединительного типа.
Лечение сухого некроза
Остановить разрушение клеток в тканях можно двумя способами:
- хирургическое вмешательство;
- применить лечение местного типа.
Местное лечение, наиболее щадящее, и заключается в применение следующих мер: обработка области вокруг пораженного участка антисептиком; наложение повязки, пропитанной этиловым спиртом или другим обеззараживающим средством (борная кислота, хлоргексидин) и т.д. Но не всегда удается обойтись без вмешательства хирургов, так как некроз достаточно сложное заболевание.
Терапия консервативного вида сможет наладить кровообращение в зоне поражения (интимотромбэктомия, шунтирование)
Самостоятельн6о лечить данное заболевание не рекомендуется. Лучше всего обратиться к специалисту, который назначит лечение.
Процесс остановки омертвления клеток ткани достаточно сложный. Чтобы добиться восстановления организма необходимо применять радикальные меры. В таких случаях работа проводиться несколькими врачами, специализирующихся в разных областях медицины
Результаты лечения могут зависеть от нескольких факторов, включая от места подвергшегося поражению, размера участка с некрозом и от общего состояния пациента.
Разрушение тканей может оказать токсический эффект на организм больного, за счет возникновение микробов в зоне поражения. Именно поэтому первые действия направлены на обеззараживание этого участка.
Специалисты рекомендуют как можно чаще посещать докторов с целью проверки состояния своего организма. Такие процедуры смогут помочь выявить заболевание на первичной стадии, что заметно облегчит дальнейшее лечение.
Источник


