Современные методы лечения воспаления желез
Воспаление молочной железы или мастит в 80-90% случаев связано с беременностью и родами. Это доброкачественный процесс в тканях железы, ограниченный (абсцесс) или разлитой (флегмона), который требует своевременного вмешательства и приема антибиотиков. Воспаление молочной железы лечение требует своевременное и безотлагательное, оно может быть проведено в медицинском центре И.Медведева.
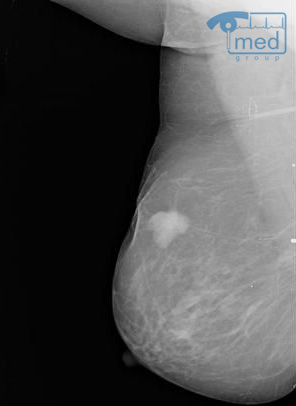
Воспаление молочной железы: общие вопросы
Мастит – неспецифическое воспаление тканей молочной железы, связанное в основном с родами и лактацией, либо с мастопатией (нелактационный мастит). Редко мастит бывает хроническим, обычно это острое заболевание.
Причины воспаления молочной железы:
- застой молока
- неполное опорожнение железы при кормлении
- трещины на сосках
- неправильное прикладывание к груди
- плохая гигиена
- застой секрета
- кальцинаты в протоках
Симптомы мастита
Признаки воспаления молочной железы классические: боль, покраснение, отек, повышение температуры, нарушение функции.
- нагрубание, отек
- покраснение кожи
- распирающие боли
- инфильтрат
- гной в молоке
- изменения кожи по типу гангрены, инфильтрата
Воспаление обычно связано с нарушением проходимости протоков и присоединением вторичной инфекции, которая по млечным протокам и лимфатическим сосудам попадает с соска в ткань железы. При нормальном уровне иммунитета процесс отграничивается капсулой, формируется абсцесс, при иммунодефиците гной распространяется по тканям – флегмонозная форма.
Диагностика воспаления молочной железы (мастита)
Обычно мастит довольно легко диагностируется и самой пациенткой, но все же стоит обратиться к специалисту. В медицинском центре И.Медведева прием и экстренная помощь оказываются 363 дня в году, а в лечении ставка делается на малоинвазивные и консервативные методики.
Если у пациентки боли в молочных железах лечение начинается с диагностики. Она включает в себя:
- осмотр и пальпацию
- УЗИ молочных желез
- при необходимости пункцию с гистологией содержимого пунктата
Лечение
На первых порах, когда мастит имеет еще не гнойный, а серозный характер, можно вполне обойтись холодными компрессами, частыми сцеживаниями (или кормлениями), антибиотиками, если воспаление держится дольше суток. Предпочтительны в этом случае пенициллины, в том числе ингибиторзащищенные. Когда у женщины возникает воспаление молочной железы лечение отличается, в зависимости от стадии процесса.
Если абсцесс уже сформировался, нет смысла его пролонгировать. Пункция абсцесса под контролем УЗИ может разрешить процесс консервативно, если нет, то приходится выполнять резекцию сегмента железы, в которой лежит абсцесс, с дренированием полости.
Что касательно грудного вскармливания, то оно противопоказано, если в молоке есть гной, если нет, то никаких ограничений не накладывается.
Воспаление молочной железы и гиперплазия
Дисгормональные процессы, с преобладанием эстрогенов, также обуславливают боль и дискомфорт в железе, но, в отличие от мастита, это невоспалительный процесс. Гиперплазия молочной железы лечение кардинально отличается от мастита, здесь на первый план выступает гормональная терапия. Гиперплазия – разрастание тканей железы с формированием кист, набуханием клеток, выделениями из соска. Под ней подразумеваются мастопатия, фиброаденома и аденомы.
Большую роль в данном заболевании играет повышенный синтез пролактина, поэтому широко используются подавляющие его выработку препараты, в том числе фитотерапия. Авраамово дерево – прутняк – стимулирует синтез дофамина, который уменьшает выработку пролактина, данный компонент содержится в фитопрепарате Мастодинон.
Очаговые единичные образования можно удалять хирургически, путем секторальной или атипичной резекции вместе с блоком прилегающих тканей. Экономная резекция проводится в медицинском центре И.Медведева с хорошим косметическим эффектом, так что пациентка может не пе5реживать за эстетику внешнего вида и исход заболевания.
Источник
Панкреатит – медицинский термин, обозначающий воспаление поджелудочной железы, процесс, который может протекать в острой или хронической форме. При остром панкреатите нормальная функция поджелудочной железы может восстановиться, а при хроническом – острые периоды чередуются с ремиссией, но с течением времени наблюдается постоянное снижение функции поджелудочной железы. Рассмотрим подробнее особенности этого заболевания, его диагностики и лечения.
Частота хронического панкреатита среди заболеваний органов ЖКТ составляет от 5,1 до 9%. За последние 30 лет в мире стали болеть хроническим панкреатитом в два раза больше. Первый этап заболевания длится до 10 лет, характеризуется чередованием периодов обострения и ремиссии. Больного в основном беспокоят боли. На втором этапе наблюдаются моторные нарушения кишечника, снижение веса. Боли становятся менее ощутимыми. Осложнения хронического панкреатита могут возникнуть на любом этапе. Зачастую панкреатит сопровождается выходом пищеварительных ферментов в кровь, что вызывает тяжелую интоксикацию.
Виды хронического панкреатита
Хронический панкреатит – это фактически целая группа заболеваний. Существует несколько версий классификации хронического панкреатита.
Классическая система классификации:
-
Токсико-метаболический
. Развивается под воздействием лекарств и/или алкоголя. -
Идиопатический
. Возникает без видимых предпосылок. -
Наследственный
. Результат генетического дефекта. -
Аутоиммунный
. Возникает в результате атаки собственной иммунной системы организма на поджелудочную железу. -
Рецидивирующий
. Имеет длительные периоды ремиссии, чередующиеся с обострениями. -
Обструктивный
. Возникает в результате закупорки или сдавливания протоков поджелудочной железы. -
Первичный
. Развивается без предшествующего заболевания. -
Вторичный
. Развивается как осложнение другого заболевания.
Классификация по М.И. Кузину:
-
Первичный
: неустановленной этиологии, алкогольный, лекарственный, на почве нарушения питания или обмена веществ. -
Посттравматический
: на почве тупой или открытой травмы поджелудочной железы, после хирургического вмешательства. -
Вторичный
: вызванный другими заболеваниями.
Классификация по международной системе M-ANNHEIM (2007 г.):
- По происхождению (фактору риска) (от А до М типа).
- По клинической стадии.
- По тяжести заболевания (существует система оценок).
Симптомы
При панкреатите больные жалуются на острые боли в животе, чаще – в левой его части, отдающие в спину. Выражена интоксикация, которая проявляется в виде тошноты, рвоты, общей слабости, лихорадки, повышения температуры, снижения аппетита. Стул кашицеобразный, маслянистый, содержит непереваренные частицы пищи. При этом отдельные разновидности панкреатита могут протекать почти бессимптомно для больного, но нарушения пищеварения все же присутствуют, что может выражаться в тяжести в нижней части желудка или легком онемении в этой области после приема пищи или алкоголя.
Причины
Основные причины развития воспалений поджелудочной железы связаны с нездоровым образом жизни и наследственностью. Ими могут быть:
- неправильное питание;
- злоупотребление алкоголем;
- воспаления двенадцатиперстной кишки;
- болезни соединительной ткани;
- побочные эффекты от приема лекарств;
- травмы;
- наследственные нарушения обмена веществ.
Прогрессирование болезни
Летальность после первичного диагностирования хронического панкреатита составляет до 20% в течение первых 10 лет. Через 20 лет умирает более 50% больных. Причинами смерти становятся осложнения, связанные с обострениями панкреатита, сопутствующими нарушениями пищеварения и инфекциями. Риск раковых заболеваний поджелудочной железы при хроническом панкреатите вырастает в 5 раз.
Диагностика
Для диагностики хронического панкреатита может быть использовано около 90 различных методов исследования. К сожалению, большинство из них не выявляют ранних стадий этого заболевания. Большое количество диагностических ошибок связано с многосимптомностью и фазностью клинических проявлений хронического панкреатита, недостаточной технической оснащенностью медицинских учреждений, отсутствием четких алгоритмов диагностики.
Диагноз может быть поставлен после комплексного обследования, в которое входят:
- Общий клинический анализ крови для обнаружения признаков воспаления по количеству лейкоцитов, увеличению СОЭ и другим показателям.
- Биохимический анализ крови для определения уровня ферментов поджелудочной железы.
- Анализ мочи для определения наличия в ней амилазы.
- Анализ кала на наличие непереваренной клетчатки.
- УЗИ органов брюшной полости для выявления изменений поджелудочной железы и других органов ЖКТ.
- Гастроскопия.
- Рентгенография органов брюшной полости.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Функциональные тесты после глюкозной или медикаментозной нагрузки.
Как лечить хронический панкреатит?
Как и диагностика, тактика лечения этого заболевания требуют комплексного подхода и направлены на нормализацию и восстановление функций поджелудочной железы.
Схема лечения
Хронический панкреатит требует соблюдения диеты, проведения медикаментозной терапии, а в отдельных случаях и хирургического вмешательства. Поскольку хронический панкреатит может иметь разные причины и отличаться разной степенью интоксикации, ответ на вопрос, как лечить приступ панкреатита, может быть только один: необходимо незамедлительно вызвать скорую помощь и направить больного в стационар для квалифицированного обследования. И ближайшие трое суток голод, полный покой в горизонтальном положении, чистый воздух и холод (до приезда бригады врачей необходимо приложить к области желудка грелку со льдом и проветривать помещение).
Медикаментозное лечение
Прием медикаментов при хроническом панкреатите направлен на устранение нескольких проблем:
-
Лечение болевого синдрома
. Выраженное обострение хронического панкреатита, как правило, сопровождается сильными болями, купирование которых проводится такими препаратами, как Но-шпа, Новокаин, Папаверин, Платифиллин, Атропин, иногда ? Промедол. Но ни в коем случае не следует применять аспирин, найз и другие НПВС! Они не только раздражают слизистую, но и разжижают кровь, способствуя возможным кровотечениям. -
Подавление секреции поджелудочной железы
. Используются ингибитор протонной помпы – омепразол, и медикаменты типа контрикала. -
Заместительная терапия
для разгрузки поджелудочной железы в виде приема ферментов липазы, амилазы, протеазы, то есть панкреатина, который выпускается под коммерческими названиями Фестал, Мезим, Креон, Панзинорм, Дигестал и др. -
Антибактериальная терапия
для профилактики развития инфекций в поджелудочной железе. Назначаются легкие антибиотики типа Ампицилина. - В случае нарушения водно-электролитного баланса назначается замещающая терапия в виде солевых и физиологических растворов.
Хирургическое лечение
Хирургические методы лечения хронического панкреатита бывают прямыми и непрямыми. Непрямые методы включают операции на желчных путях, желудочно-кишечном тракте и невротомии. Прямые ? дренаж кист, удаление камней, резекция железы.
Хирургическое лечение хронического панкреатита показано в следующих случаях:
- осложненная форма заболевания, сопровождающаяся обтурационной желтухой;
- острые боли, которые не исчезают при длительном консервативном лечении;
- возникновение кисты.
Диета
Больным хроническим панкреатитом в период ремиссии показана диета с ограничением жиров и повышенным содержанием белка. Должны быть исключены острые блюда и грубая растительная клетчатка, кофе, какао, газированные и кислые напитки. Показаны минеральные воды: Славяновская, Смирновская, Ессентуки №4. Режим питания дробный, 5-6, иногда 8 раз в день. В период обострения назначается голодание на 2-4 дня.
Профилактика хронического панкреатита
Лечение хронического панкреатита в стационаре и амбулаторно не даст длительного эффекта без дальнейшей профилактики. Губительное влияние на поджелудочную железу оказывает алкоголь, поэтому в профилактических целях он должен быть полностью исключен. Важно своевременно лечить заболевания желчных путей, желудка и двенадцатиперстной кишки, необходимо правильное питание без грубых животных жиров и острых приправ. Эти мероприятия позволят при хроническом панкреатите продлить период ремиссии.
Источник
Воспаление околоушной слюнной железы: причины и симптомы. Методы лечения воспаления слюнной железы

Воспаление слюнной железы или паротит является вирусным заболеванием, которое сопровождается сильным отеком. Чаще всего воспаляются именно околоушные слюнные железы.
Рассмотрим более подробно симптомы воспаления околоушных слюнных желез и способы избавления от данного недуга.
Причины воспаления околоушной слюнной железы
Спровоцировать паротит могут такие факторы и болезни:
4. Корь и прочие инфекционные заболевания.
5. Ранее проведенное хирургическое вмешательство, которое привело к сильному обезображиванию человека.
6. Профессиональная игра на духовых музыкальных инструментах.
7. Артериальная гипертония.
8. Сужение протока стенонова (протока околоушной слюнной железы).
Симптомы воспаления околоушной слюнной железы
При остром паротите у больного могут наблюдаться такие симптомы:
1. Сильная сухость во рту. Она развивается из-за уменьшения количества выделяемой слюны.
2. Появление неприятных ощущений и боли в зоне воспаленной железы, которая была поражена. При этом болевые ощущения могут отдавать в уши, нос или затылок.
3. Боль при жевании.
4. Боль при проглатывании пищи.
5. Сильная отечность или покраснение кожи в зоне воспаленной железы.
6. Неприятный запах изо рта.
7. Появление гнойных выделений.
8. Неприятный привкус во рту.
9. Головные боли.
10. Нарушение сна.
12. Потеря аппетита.
13. Боль в мышцах.
15. Появление плотного образования на шее.
16. Ощущение давления и распирания в месте воспаленной железы.
17. Повышение температуры тела.
Общие симптомы паротита зависят от тяжести заболевания, которая может быть легкой, средней и тяжелой.
2. При паротите средней запущенности пациент страдает от более выраженных симптомов. Сначала у него будет недомогание, боль в ушах и голове. Потом может пропасть аппетит, развитья сухость во рту.
При пальпации воспаленная железа плотная. Наблюдается плохое слюноотделение, однако гноя нет.
3. При тяжелой форме болезни симптомы ярко выражены. Воспаленные железы сильно увеличены в размере и болят. Состояние пациента неудовлетворительное: у него его высокая температура, сильные боли в ушах, слабость и гиперемирование слюнных желез.
Иногда также может наблюдаться появление гнойных выделений.
Диагностика и лечение воспаления слюнной железы
При появлении первых признаков болезни следует обратиться к терапевту. Он выявит тип заболевания и назначит необходимые процедуры.
Традиционно для выявления паротита пациент должен пройти такие исследования:
1. Компьютерная томография даст возможность получить детальные изображения слюнных желез.
2. МРТ покажет состояние слюнных желез и их воспаление.
3. УЗИ слюнных желез.
Лечение паротита назначается исходя из формы и сложности заболевания.
Если у больного был диагностирован острый паротит, то тогда ему будет прописана медикаментозная терапия. Она предусматривает прием таких групп препаратов:
2. Обезболивающе препараты.
3. Препараты для усиления слюноотделения.
4. Противовоспалительные лекарства.
Также пациенту могут быть прописаны физиотерапевтические процедуры (электрофорез, УВЧ-терапия).
Хирургическое лечение проводиться тогда, когда воспаленные железы загноились, и вызывают много неприятных симптомов у больного, которые повышают риск осложнений.
Также, лечение воспаления слюнной железы имеет такие особенности:
1. Лучше всего в период острого протекания болезни быть в больнице под наблюдением врача. Так можно избежать осложнений. Особенно это касается маленьких детей, которые не могут толком объяснить, что и где у них болит.
2. Если паротит у человека выявили впервые, то при правильно подобранной медикаментозной терапии у него есть все шансы на скорое выздоровление даже без хирургического лечения.
3. Даже если пациент чувствует себя удовлетворительно, в течение нескольких дней ему лучше соблюдать постельный режим.
4. Когда человеку больно глотать, он должен кушать перетертую пищу. Так ему будет проще. Кроме того, сами блюда не должны быть острыми, горячими или слишком холодными.
5. Чтобы снизить интоксикацию организма, медики советуют пить много жидкости. Это может быть вода, молоко, отвар шиповника, травяной или зеленый чай. Также такие напитки не должны быть горячими. В них разрешается добавлять немного меда.
6. Очень полезной считается соблюдение слюногонной диеты. Она нужна для стимуляции слюноотделения. При этом больному следует перед каждым приемом пищи держать во рту небольшую дольку лимона. Также можно кушать такие продукты:
кислые ягоды и фрукты;
Данная пища не только поспособствует слюноотделению, но и также удалит из железы продукты распада бактерий. Несмотря на это, людям с болезнями ЖКТ запрещено придерживаться такого питания, так как кислые продукты будут раздражать слизистую кишечника.
7. При высокой температуре у пациента ему назначаются жаропонижающие препараты (Парацетамол, Ибупрофен).
Вообще лечение воспаления желез проводиться исходя из наблюдающихся симптомов. Какой-либо особой схемы здесь нет, так как в каждом конкретном случае больной страдает от разных проявлений. Направлена такая терапия, прежде всего, на снятие воспаления, отека и покраснения.
9. Если у больного сильно загноились слюнные железы, то тогда ему устанавливается дренаж. Он будет откачивать гной. Дополнительно при этом человеку нужно обязательно колоть антибиотики (не менее семи дней подряд).
10. Из-за того, что паротит считается очень заразной болезнью, при первых же его проявлениях нужно обязательно ограничить контакт пациента со здоровыми людьми.
Отдельно стоит сказать о протекании такого заболевания во время беременности. Сам по себе паротит не так уж и страшен, однако он требует длительного медикаментозного лечения, которое крайне нежелательно во время беременности.
Воспаление слюнной железы: лечение, осложнения, профилактика
Паротит или как в народе его называют свинка , несмотря на кажущуюся безобидность, может вызвать серьезные осложнения.
Чаще всего у больных развиваются такие осложнения:
1. Орхит бывает у мальчиков. При этом у них воспаляется яичко. Сопровождается такое состояние высокой температурой и болями. Развивается оно через несколько дней после воспаления слюнной железы.
2. Загноение слюнной железы.
3. Некроз слюнной железы.
6. Болезни или нарушение слуха.
Обычно осложнения возникают при несвоевременно оказанной медицинской помощи, когда состояние пациента уже сильно запущено.
Чтобы не допустить развития паротита, следует соблюдать такие рекомендации:
1. Регулярно соблюдать гигиену полости рта (чистить зубы, полоскать рот).
2. Важно контролировать состояние десен и зубов.
3. Своевременно лечить острые вирусные или простудные болезни. Нельзя допускать их перехода в хроническую форму. По этой причине при появлении первых признаков заболевания важно сразу же обращаться к врачу.
© — Женское мнение . При копировании материалов — ссылка на первоисточник обязательна!
Главный редактор портала: Екатерина Данилова
Электронная почта: zhenskoe-mnenie@mail.ru
Телефон редакции: +7 (965) 405 64 18
Воспаление околоушной слюнной железы: причины и симптомы. Методы лечения воспаления слюнной железы

Воспаление слюнной железы или паротит является вирусным заболеванием, которое сопровождается сильным отеком. Чаще всего воспаляются именно околоушные слюнные железы.
Рассмотрим более подробно симптомы воспаления околоушных слюнных желез и способы избавления от данного недуга.
Причины воспаления околоушной слюнной железы
Спровоцировать паротит могут такие факторы и болезни:
4. Корь и прочие инфекционные заболевания.
5. Ранее проведенное хирургическое вмешательство, которое привело к сильному обезображиванию человека.
6. Профессиональная игра на духовых музыкальных инструментах.
7. Артериальная гипертония.
8. Сужение протока стенонова (протока околоушной слюнной железы).
Симптомы воспаления околоушной слюнной железы
При остром паротите у больного могут наблюдаться такие симптомы:
1. Сильная сухость во рту. Она развивается из-за уменьшения количества выделяемой слюны.
2. Появление неприятных ощущений и боли в зоне воспаленной железы, которая была поражена. При этом болевые ощущения могут отдавать в уши, нос или затылок.
3. Боль при жевании.
4. Боль при проглатывании пищи.
5. Сильная отечность или покраснение кожи в зоне воспаленной железы.
6. Неприятный запах изо рта.
7. Появление гнойных выделений.
8. Неприятный привкус во рту.
9. Головные боли.
10. Нарушение сна.
12. Потеря аппетита.
13. Боль в мышцах.
15. Появление плотного образования на шее.
16. Ощущение давления и распирания в месте воспаленной железы.
17. Повышение температуры тела.
Общие симптомы паротита зависят от тяжести заболевания, которая может быть легкой, средней и тяжелой.
2. При паротите средней запущенности пациент страдает от более выраженных симптомов. Сначала у него будет недомогание, боль в ушах и голове. Потом может пропасть аппетит, развитья сухость во рту.
При пальпации воспаленная железа плотная. Наблюдается плохое слюноотделение, однако гноя нет.
3. При тяжелой форме болезни симптомы ярко выражены. Воспаленные железы сильно увеличены в размере и болят. Состояние пациента неудовлетворительное: у него его высокая температура, сильные боли в ушах, слабость и гиперемирование слюнных желез.
Иногда также может наблюдаться появление гнойных выделений.
Диагностика и лечение воспаления слюнной железы
При появлении первых признаков болезни следует обратиться к терапевту. Он выявит тип заболевания и назначит необходимые процедуры.
Традиционно для выявления паротита пациент должен пройти такие исследования:
1. Компьютерная томография даст возможность получить детальные изображения слюнных желез.
2. МРТ покажет состояние слюнных желез и их воспаление.
3. УЗИ слюнных желез.
Лечение паротита назначается исходя из формы и сложности заболевания.
Если у больного был диагностирован острый паротит, то тогда ему будет прописана медикаментозная терапия. Она предусматривает прием таких групп препаратов:
2. Обезболивающе препараты.
3. Препараты для усиления слюноотделения.
4. Противовоспалительные лекарства.
Также пациенту могут быть прописаны физиотерапевтические процедуры (электрофорез, УВЧ-терапия).
Хирургическое лечение проводиться тогда, когда воспаленные железы загноились, и вызывают много неприятных симптомов у больного, которые повышают риск осложнений.
Также, лечение воспаления слюнной железы имеет такие особенности:
1. Лучше всего в период острого протекания болезни быть в больнице под наблюдением врача. Так можно избежать осложнений. Особенно это касается маленьких детей, которые не могут толком объяснить, что и где у них болит.
2. Если паротит у человека выявили впервые, то при правильно подобранной медикаментозной терапии у него есть все шансы на скорое выздоровление даже без хирургического лечения.
3. Даже если пациент чувствует себя удовлетворительно, в течение нескольких дней ему лучше соблюдать постельный режим.
4. Когда человеку больно глотать, он должен кушать перетертую пищу. Так ему будет проще. Кроме того, сами блюда не должны быть острыми, горячими или слишком холодными.
5. Чтобы снизить интоксикацию организма, медики советуют пить много жидкости. Это может быть вода, молоко, отвар шиповника, травяной или зеленый чай. Также такие напитки не должны быть горячими. В них разрешается добавлять немного меда.
6. Очень полезной считается соблюдение слюногонной диеты. Она нужна для стимуляции слюноотделения. При этом больному следует перед каждым приемом пищи держать во рту небольшую дольку лимона. Также можно кушать такие продукты:
кислые ягоды и фрукты;
Данная пища не только поспособствует слюноотделению, но и также удалит из железы продукты распада бактерий. Несмотря на это, людям с болезнями ЖКТ запрещено придерживаться такого питания, так как кислые продукты будут раздражать слизистую кишечника.
7. При высокой температуре у пациента ему назначаются жаропонижающие препараты (Парацетамол, Ибупрофен).
Вообще лечение воспаления желез проводиться исходя из наблюдающихся симптомов. Какой-либо особой схемы здесь нет, так как в каждом конкретном случае больной страдает от разных проявлений. Направлена такая терапия, прежде всего, на снятие воспаления, отека и покраснения.
9. Если у больного сильно загноились слюнные железы, то тогда ему устанавливается дренаж. Он будет откачивать гной. Дополнительно при этом человеку нужно обязательно колоть антибиотики (не менее семи дней подряд).
10. Из-за того, что паротит считается очень заразной болезнью, при первых же его проявлениях нужно обязательно ограничить контакт пациента со здоровыми людьми.
Отдельно стоит сказать о протекании такого заболевания во время беременности. Сам по себе паротит не так уж и страшен, однако он требует длительного медикаментозного лечения, которое крайне нежелательно во время беременности.
Воспаление слюнной железы: лечение, осложнения, профилактика
Паротит или как в народе его называют свинка , несмотря на кажущуюся безобидность, может вызвать серьезные осложнения.
Чаще всего у больных развиваются такие осложнения:
1. Орхит бывает у мальчиков. При этом у них воспаляется яичко. Сопровождается такое состояние высокой температурой и болями. Развивается оно через несколько дней после воспаления слюнной железы.
2. Загноение слюнной железы.
3. Некроз слюнной железы.
6. Болезни или нарушение слуха.
Обычно осложнения возникают при несвоевременно оказанной медицинской помощи, когда состояние пациента уже сильно запущено.
Чтобы не допустить развития паротита, следует соблюдать такие рекомендации:
1. Регулярно соблюдать гигиену полости рта (чистить зубы, полоскать рот).
2. Важно контролировать состояние десен и зубов.
3. Своевременно лечить острые вирусные или простудные болезни. Нельзя допускать их перехода в хроническую форму. По этой причине при появлении первых признаков заболевания важно сразу же обращаться к врачу.
© — Женское мнение . При копировании материалов — ссылка на первоисточник обязательна!
Главный редактор портала: Екатерина Данилова
Электронная почта: zhenskoe-mnenie@mail.ru
Телефон редакции: +7 (965) 405 64 18
Воспаление слюнных желез симптомы лечение
Причины воспаления слюнных желез
Причиной воспаления слюнных желез (сиалоаденита) является проникновение в них бактерий и вирусов, закупорка протоков. Воспаление может появиться в результате вирусной инфекции, например, при заболевании гриппом, пневмонией.
Чаще паротитом болеют дети, но встречается это заболевание и среди взрослых. В этом случае лечение проходит тяжелее и требует больше времени.
Причиной воспаления слюнной железы могут быть бактерии – пневмококки, стафилококки, стрептококки. Активность бактерий повышается как следствие общего неблагоприятного состояния, снижения иммунитета.
Воспаление может появляться после хирургических вмешательств. Анестетики, вводимые перед операцией, угнетают деятельность слюнных желез. Поэтому после такой процедуры необходимо обязательно соблюдать гигиену полости рта.
Околоушные, подчелюстные, подъязычные слюнные железы нередко бывают воспалены у людей с онкологическими заболеваниями ввиду общего снижения иммунитета.
Воспаление слюнных желез могут вызвать длительное голодание, истощение или обезвоживание организма человека.
Еще один путь проникновения инфекции в слюнные протоки – от воспаленных лимфатических узлов, пораженных участков при стоматите, больных зубов, воспаленных десен.
Встречаются случаи воспаления околоушных, подчелюстных, подъязычных слюнных желез у детей при рождении, вызвано такое воспаление вирусом цитомегалия. Заражение происходит во время беременности, вирус проходит сквозь плацентарный барьер и поражает плод.
Иногда невозможно выявить одну причину развития воспаления в слюнных железах, их может быть сразу несколько.
Симптомы воспаления слюнных желез
- В первую очередь, это увеличение самой слюнной железы. Она становится более крупной, ее можно прощупать. На ощупь железа твердая, в месте увеличения может быть гиперемия, местно повышена температура;
Хроническое воспаление слюнных желез
Проявления хронического воспаления слюнной железы различаются в зависимости от формы:
Обострение может начаться резко, с появления сухости во рту. Железа увеличена в размерах, болезненная, поверхность ее гладкая. После обострения железа размеры железы не соответствуют норме (она несколько больше должных размеров).
Обострение развивается по типу острого сиаладенита. Начальная стадия заболевания может иметь только один признак – выделение большого количества солоноватой слизистой жидкости при надавливании на железу.
3. Сиалодохит (поражение только протоков) возникает у пожилых, вследствие расширения протоков околоушных слюнных желез. Характерный признак – усиленное слюноотделение при разговоре и еде. Это приводит к мацерации кожи вокруг рта (образуются заеды).
При обострении происходит опухание железы, выделение гнойной слюны.
Воспаление слюнных желез у детей
Диагностика воспаления слюнных желез
При хронических сиаладенитах, наоборот, эффективным методом диагностики будет проведение контрастной сиалографии – рентгеновского исследования слюнных желез с введением йодолипола.
При интерстециальном варианте будут выявляться сужения протоков, а количество контрастного вещества будет небольшим – 0,5-0,8 мл, по сравнению с обычной нормальной «вместимостью» в 2-3 мл.
При паренхиматозной форме наблюдаются множественные полости, 5-10 мм в диаметре, протоки и ткань железы визуально не определяются. Для заполнения полостей требуется 6-8 мл контрастного вещества.
Лечение воспаления слюнных желез
Профилактика воспаления слюнных желез
- соблюдать гигиену полости рта;
- укреплять иммунитет;
- своевременно лечить инфекционные заболевания;
- устранить имеющиеся хронические очаги инфекции (кариес, тонзиллит, фарингит, стоматит и др.).
Если лечение острого воспаления слюнных желез было начато вовремя – заболевание хорошо поддается излечению, прогноз благоприятный.
Хронический сиаладенит, к сожалению, трудно излечить до конца. В этом случае важно не допускать обострений его течения и перехода заболевания в тяжелые формы.
В любом случае при подозрении на это заболевание консультация врача – это первое, что нужно сделать. Ведь не так страшен сам сиаладенит, как его последствия и осложнения.
Комментариев пока нет!
Источник


