Шишки на ногах лечение в туле
Вальгусная деформация первого пальца стопы (hallux valgus), или «шишка» по внутренней поверхности стопы, является внешним проявлением «выпячивания» головки I плюсневой кости в результате развития поперечного плоскостопия, возможна также деформация 2-5 пальцев стопы и страдают ею, как правило, женщины после 30 лет.
В чем причина?
- недостаточность связочного аппарата
- в основе заболевания лежит врожденная слабость соединительной ткани, которая передается по женской линии. Это объясняет тот факт, что у кого-то деформация развивается в молодом и даже юном возрасте, а у кого-то, несмотря на наличие массы предрасполагающих факторов, деформация не развивается и в преклонные годы
- ношение неподходящей обуви
- регулярные перегрузки стопы
- внешней же причиной и пусковым механизмом развития деформации чаще всего является ношение неудобной обуви — с узким носком и на высоком каблуке. Подобная обувь приводит к неравномерному распределению давления на стопу — большая часть нагрузки приходится на передний отдел стопы, на который в норме приходится не более 20-30% нагрузки, когда мышечно-связочный аппарат, удерживающий кости переднего отдела стопы в правильном положении друг относительно друга, не справляется с постоянной перегрузкой. В результате дальнейшего отклонения I пальца наружу «шишка» все сильнее раздражается в обуви при ходьбе, что приводит к костной деформации головки I плюсневой кости, формируется хроническое воспаление мягких тканей — бурсит I плюснефалангового сустава. В конечном итоге это приводит к болям в области «шишки», которые со временем становятся постоянными. При этом развитие Hallux valgus сопровождается наличием болей не только в области «шишечки», но может быть также и под головками 2, 3 плюсневых костей, что объясняется перегрузкой этих отделов стопы во время ходьбы.
Наряду с hallux valgus встречаются сопутствующие нарушения, такие как:
- молоткообразные деформации II и III пальцев стоп
- подошвенные гиперкератозы (натоптыши)
- метатарзалгия — боли в области головок 2-3 плюсневых костей
- Неврома Мортона
- деформация тейлора — «шишечка» на головке 5 плюсневой кости
- артроз I плюсне-фалангового сустава
- пяточные шпоры (Плантарный фасциит)
- вросшие ногти
Различают три степени деформации первых пальцев стоп. Степень деформации определяется по рентгенограммам стоп, при этом для оценки используются угловые показатели
Лечение вальгусной деформации
Поскольку непосредственно вальгусная деформация I пальца является лишь одним из проявлений поперечного плоскостопия, то простого удаления «шишки» всегда недостаточно!
Хирургическое лечение данных деформаций стоп должны быть радикальным, и направлено на уменьшение ширины стопы, изменение оси I плюсневой кости, коррекцию положения I пальца, восстановление капсульно-связочного баланса.
Любое хирургическое лечение вальгусной деформации обязательно включает в себя удаление экзостоза — костного выроста («шишки»). Дальнейший объем операции зависит от степени плоскостопия. Выделяют операции на мягких тканях стопы и на костях — остеотомии (пересечение кости).
Для достижения хорошего устойчивого результата необходимо пересечение 1 плюсневой кости. При необходимости она дополняется пересечением одной из фаланг 1 пальца и пересечением 2-5 плюсневых костей.
Фиксацию костных фрагментов после остеотомии производят специальными титановыми винтами. Фиксация стабильная, поэтому в послеоперационном периоде нет необходимости в дополнительной иммобилизации (гипсовые или полимерные повязки).
SCARF — остеотомия является «золотым стандартом»
Пациенты ходят в специальной ортопедической обуви.
Вид обезболивания: операция проводится под общим обезболиванием (наркоз). Но возможна местная проводниковая и региональная анестезия.
Реабилитация после операции на стопе
Пребывание в клинике 1 сутки после операции.
Ходьба разрешена с 1 суток после операции с опорой только на пятки и наружные отделы стоп, либо в специальной обуви (туфлях Барука).
Ходьба без костылей и без гипса.
Перевязки производит только оперирующий врач, так как повязки выполняют важные фиксирующие функции.
Снятие швов — через 16-21 день после операции. Удаление спиц (если была фиксация) — через 3 недели после операции.
Полная максимальная нагрузка на стопы — через 4-6 недель после операции.
Подбор и ношение индивидуальных ортопедических стелек — через 4-6 недель после хождения в туфлях Барука обязательно. Для коррекции сводов стопы.
Ходьба на каблуках — не ранее 3-5 месяцев после операции.
Спортивные нагрузки разрешены через 6 месяцев после операции.
Чем мы можем помочь
В медицинском центре «Консультант» проводят:
- консультации травм и заболеваний стоп
- диагностика (Р-графия, компьютерная томография) деформации стопы, плоскостопия
- выполняются оперативные вмешательства по коррекции переднего отдела стопы по методике SCARF
- хирургическое лечение молотообразных деформаций пальцев стоп
- хирургическое лечение натоптышей, бурситов, связанных с деформацией сводов стопы
- оперативное лечение невромы Мортона
Консультации ведет травматолог-ортопед Пузаков А.Б.
г. Тула, ул. Коминтерна, 18а.
Тел.: +7 (4872) 701-391
E-mail: Puzakov.ab@yandex.ru или Puzakov.ab@mail.ru
Источник
Есть вопросы?
Получите консультацию у наших специалистов
по телефонам
+7 (4872) 52-60-70
,
+7 (967) 431-77-41
или задайте вопрос на сайте!
Вросший ноготь — это врастание ногтевой пластины в боковую часть ногтевого валика.
Вросшие ногти на ногах доставляют человеку множество проблем, они выглядят не эстетично и причиняет сильную боль и дискомфорт.
Затягивание лечения может вызвать более серьезные последствия в виде сильного воспаления. Чтобы решить проблему быстро и эффективно: нужно внимательно разобраться в причинах такого неприятного явления и обратиться к специалисту-подологу для проведения процедуры медицинского педикюра.
Причины появления вросшего ногтя
1. Неправильный и некачественный педикюр. Не все люди знают, что подстригая ногти на ногах, ни в коем случае нельзя их сильно закруглять и очень глубоко обрезать их боковые поверхности. Конечно, такой педикюр смотрится очень эстетично и привлекательно, но зачастую приводит к врастанию ногтя в кожу. Поэтому лучше оставить ногти на ногах квадратной формы. А их края вместо подрезания рекомендуется просто аккуратно подпилить специальной пилочкой.
2. Неправильно подобранный размер обуви или неудобная обувь. Ноготь в результате постоянного давления сбоку впивается в кожу и создает на ней рану. Чем дольше носить такую обувь, тем глубже и болезненнее будет становиться эта ранка. И вылечить ее будет довольно сложно. Избежать этого поможет удобная качественная обувь по размеру.
3. Наследственность, особая форма ногтя. Такая проблемная форма ногтей, из-за которой постоянно возникает врастание, может передаваться по наследству. В этом случае поможет избежать проблемы правильный медицинский педикюр, и профессиональная косметика для домашнего ухода.
4. Грибковые заболевания стоп и ногтей. При грибковых поражениях ногти на ногах часто начинают неправильно расти. Например, скручиваются или утолщаются. В результате ногтевая платина врастает в кожу. Для этого нужна коррекция не только ногтя и терапия основного заболевания.
5. Травмы. Различные травмы ног могут изменить форму ногтя и стать причиной врастания.
Коррекция вросшего ногтя
В «Созвездии красоты и здоровья» лечение вросшего ногтя проходит консервативным путем с помощью корректирующих приспособлений для постепенного разгибания деформированной ногтевой пластины — специальные пружинки, упругие пластиковые и металлические пластинки.
 Врачи «Созвездия красоты и здоровья» выбрали Скобы Podofix про-во Германия. Они тем или иным способом крепятся на деформированный ноготь, при этом, обладая маленькими размерами, невидимы, не мешают ношению обуви. Их при желании можно закрашивать лаком. Эти приспособления, приподнимают вросший ноготь, помогая уменьшить давление на ногтевой валик, что приводит к снятию болевого синдрома, а самое главное, к выпрямлению ногтевой пластины.
Врачи «Созвездия красоты и здоровья» выбрали Скобы Podofix про-во Германия. Они тем или иным способом крепятся на деформированный ноготь, при этом, обладая маленькими размерами, невидимы, не мешают ношению обуви. Их при желании можно закрашивать лаком. Эти приспособления, приподнимают вросший ноготь, помогая уменьшить давление на ногтевой валик, что приводит к снятию болевого синдрома, а самое главное, к выпрямлению ногтевой пластины.
Если проблема имеется только с одной стороны, то используется Полускоба «Комбипед».
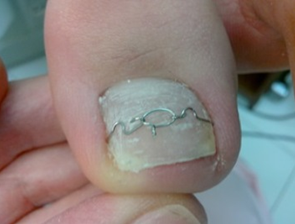
Скоба 3ТО трехкомпонентная скоба для коррекции вросшего ногтя. Скоба состоит трех составляющих — 2 скобки и крепежно-стягивающий зажим, позволяют работать с самыми сложными случаями врастания ногтей. К месту непосредственного врастания (болевой точке), если она имеется, подводится скоба, и сверху стягивается крепежным зажимом-закруткой. Ноготь перед процедурой тампонируется, для того, чтобы скоба не доставляла болезненных и неприятных ощущений у пациента.
Эффективность врачебных мероприятий при вросшем ногте зависит от времени обращения к квалифицированным специалистам. Поэтому врачи-подологи «Созвездия красоты» ждут Вас!
Есть вопросы? Спросите у специалиста!
Источник
Шишка на большом пальце стопы
Никогда не соглашайтесь на операцию по поводу замены, так называемой, косточки у большого пальца ноги. Шишку на ноге, просто на просто, вырезают. Далее обоснуем, почему лучше обойтись без хирургического вмешательства, и победить халюс вальгус лечебными упражнениями.
В норме у человека, по биомеханике, шаговая нагрузка должна распределяться по правилам природы:
- если шагать с пятки, то шаг перетекает по боковой поверхности стопы и приходится через свод стопы на сустав большого пальца;
- если шагать с носка, то шаг наоборот передается от большого пальца в сторону мизинца, а потом через продольный свод на пятку.
Со временем стопа теряет высоту и расплющивается. Уменьшается нагрузка на икроножные мышцы, бедра, поясничные мышцы, и мышцы всего позвоночника. Всё это в комплексе упрощает шаговую нагрузку – с пятки удар сразу передается на большой палец. Либо наоборот, с большого пальца на пятку. Это часто наблюдается у модных дам на безразмерных каблуках – растет косточка у большого пальца стопы, и снижается подвижность.
О причинах появления «косточки» читайте в статье ->>> «Как появляется Шишка на большом Пальце ноги. Тесты тог на косточку…»
Подвижность пальца нарушается
Итак, стопа расплющена, на сустав большого пальца приходится нагрузка больше, чем была. Это происходит из-за того, что из работы исключаются суставы других пальцев. Поскольку на большой палец приходит большая мышечная тяга и нагрузка, то сустав начинает компенсаторно опухать и дальше наращивать ткань. Через определенное время на суставе большого пальца вырастает шишка. Большой палец постепенно теряет способность свободно гнуться вверх и вниз, его начинает уводить в сторону других пальцев.
После того, как человек не может подобрать себе обувь из-за разросшейся косточки на ноге, врач ему советует сделать операцию. Если человек соглашается, то он просто не задумывается о том, что из себя представляет операция. По факту это банальное средневековое изуверство, которое завуалировано под якобы достижения медицины.
Удаление косточки только усугубляет здоровье
Операция по удалению косточки не может перестроить двигательный (шаговый) стереотип. Она не способна растянуть икроножные мышцы, расслабить спину. Смысл операции в том, что хирургическим путем отрезают кусок сустава, выпирающий на стопе. Визуально всё получается красиво.
А по факту получается, что вместо опухшего и деформированного сустава, который всё-таки работал, получается культя и рубец. Рубец начинается тереть и сильно тянуть. В итоге у человека вроде бы ровная стопа, но в тоже время в большом пальце присутствует жесткий рубец. Процесс только усугубляется. Стопа еще больше теряет свою рессорную (амортизирующую) функцию, и дальше повышается нагрузка на коленный сустав, тазобедренный сустав и доходит до головы. Вся эта цепочка постепенно начинает сыпаться и разрушаться.
Поэтому на такую операцию по удалению шишки на ноге никогда не нужно соглашаться. Эта проблема решается путём тренировок по специальной программе.
???? Ответ на вопросы по поводу использования корректирующей обуви против появления косточки на большом пальце, найдете в статье — Какая Обувь полезна против Косточки на ногах.
????▶️ Алексей Маматов ПРИГЛАШАЕТ:
РЕТРИТ — духовное уединение. Это мероприятие, где будет возможность увидеть себя настоящего, заглянув глубоко внутрь себя. Ретрит — это возможность познать свою истинную природу, ощутить жизнь, погрузившись в среду духовных единомышленников.
Предварительная запись ???? ЗДЕСЬ.
Описание условий и отзывы о туре ???? ЗДЕСЬ.
Подробное видео об оздоровительном туре ???? ЗДЕСЬ.
Видео о последствиях удаления косточки на ноге:
???? Курс «ДРЕВО ЖИЗНИ» по восстановлению здоровья позвоночника и суставов без участия хирургов и фармацевтов!
Напишите, пожалуйста, в комментариях, готовы ли вы с помощью тренировок избавиться от косточки? Или вам проще сходить на операцию к хирургу?
???? Что такое Клуб Долголетия, и кто такой доктор Алексей Маматов. Для тех, кто не знает про Курсы и Дипломы
???? Бесплатные уроки по оздоровлению от «Клуба Долголетия»
➡️ ПОДПИШИТЕСЬ и читайте наш канал!
Если не трудно, ???? «палец вверх» и ???? поделитесь с друзьями!
Источник
«Халюс вальгус» (Нallux valgus, «хальгус» — ошибочное название, связанное с попыткой объединения) — распространенное поражение костного скелета стопы у взрослых людей. Проявляется чаще у женщин. Сначала косметическим дефектом — выступающей косточкой у основания большого пальца. Затем болями, трудностями при ходьбе, судорогами в мышцах ног. Заболевание возникает как следствие продольно-поперечного плоскостопия. Современное решение проблемы — удаление косточки на большом пальце ноги лазером. Цена не всем доступна. Это не единственная причина, ограничивающая использование метода.
Усовершенствование способа лечения от поверхностной шлифовки до более глубокой коррекции положения первого пальца с сохранением функции сустава расширило показания в ортопедических рекомендациях для исправления деформации плосковальгусной стопы.
Причины образования косточек
Когда появляется шишка на большом пальце, заболевание вступает в фазу декомпенсации. В нормальных условиях положение костей ступни удерживается мышцами и связками свода. Они соединяют межкостные промежутки и обеспечивают оптимальную форму подошвы для выполнения требуемой нагрузки. Наличие плоскостопия не является главной причиной патологии, но в случае усиления давления и неадекватной приспособляемости мышечно-связочного аппарата оно вызывает перестройку структуры костей и суставных поверхностей.

Расходятся плюснефаланговые промежутки от I пальца до мизинца, максимально между I и II костью. I плюсневая косточка отклоняется к центральной линии тела и тянет плюснефаланговый сустав. Палец своим концом остается на месте и образует угол с плюсневой костью. По величине судят о степени искривления. В дальнейшем кость выступает сильнее, а палец наслаивается или «уходит» под II–III фаланги.
Причинами болезни считаются:
- врожденная недостаточность мышц и связок стопы;
- выполнение тяжелой работы;
- проведение большей части рабочего времени стоя;
- ношение узкой обуви на высоком каблуке;
- лишний вес;
- травмы ступни;
- у женщин — гормональные колебания при беременности и климаксе;
- гиповитаминоз;
- заболевания нервной системы и нарушение кровоснабжения нижних конечностей.
На этом фоне плоскостопие превращается в плосковальгусную стопу. Патология угрожает последующей деформацией крупных суставов ног, позвоночника.
Механизм действия лазерного луча
Лазеротерапия применяется как консервативное средство лечения артритов при менее мощных параметрах луча. Особенно эффективно воздействие на акупунктурные точки стопы. Низкочастотные волны активизируют энергообразование в тканях, позволяют функционировать при сниженной концентрации кислорода. Инфракрасное излучение лазера попадает в суставы на глубину 6–8 см, прогревает костную ткань на 2,5 см. Методика сочетаема с другими физиопроцедурами.

Важно, что при лечении лазером у пациента значительно повышается чувствительность к лекарственным препаратам (до 50%). Поэтому возникает необходимость в снижении дозировки или отмене.
Удаление косточек на ногах лазером врач начинает с небольших разрезов в области первого плюснефалангового сустава. В них вставляется конус аппарата. При ширине светового пучка 0,01 мм в облучаемой ткани температура повышается до 400 градусов. Лазерный луч шлифует ближайший костный выступ шишки, пока не сравняет его с внутренней линией стопы.
Важно, что не требуется срезать кожу — надрез растягивается, а в завершении операции закрывается небольшим швом. Кровеносные сосуды «запаиваются» (коагулируются) под воздействием высокой температуры. Кровопотери не наблюдается. Костная ткань в таких условиях выпаривается. Хирург при необходимости продвигает луч глубже до расчетной потребности иссечения.
Наиболее благоприятный результат достигается при I–II степени деформации. В плюснефаланговом суставе еще нет явлений артроза, изменение установки пальца можно нормализовать небольшим воздействием, активизацией мышечных групп. Костная коррекция должна способствовать восстановлению правильного баланса отводящих и приводящих сухожилий.
Плюсы и минусы оперативного вмешательства
Ортопеды считают, что вальгусную стопу у взрослых вылечить терапевтическими методами невозможно. Удается только замедлить процесс и поддержать свод стопы. Потребуется прекращение воздействия деформирующих причин, соблюдение пациентом условий коррекции ортопедическими стельками или обуви, массаж, упражнения, физиопроцедуры для борьбы с артрозом и артритом.
Лечебный эффект останавливает развитие хронического бурсита, рост косточки, снижает болезненность в области шишки. Избавиться от заболевания можно только с помощью хирургического вмешательства. Специалистами разработаны различные тактики оперативного лечения. Сложность зависит от планируемых результатов: скалывание излишков костной ткани или восстановление положения первого пальца и свода с применением фиксации металлическими креплениями.

| Положительными качествами классического подхода считаются: |
|
| Негативных моментов гораздо больше: |
|
| При удалении косточки лазерным лучом положительными эффектами специалисты и пациенты признают: |
|
| Отрицательные свойства лечения вальгусной деформации стопы лазером: |
|

Окончательно решение, каким способом лечить Нallux valgus, принимает пациент после обследования и консультации хирурга.
Когда необходима операция?
Удаление шишки на большом пальце ноги лазером некоторые ортопеды рекомендуют проводить в ранней стадии, если пациент или пациентка желают достичь косметического эффекта. При развернутой клинической картине операция показана в случаях:
- прогрессирования роста шишки;
- отсутствия эффекта от консервативного лечения или отказа больного от него;
- жалоб на упорные боли при ходьбе, онемение подошвы, судороги в мышцах ног;
- визуальных признаков (мозолей на пальцах, натоптышей со стороны подошвы).
Противопоказания к лазерному лечению
Противопоказания имеют абсолютный и относительный характер. Категорически запрещено использовать лазер в операциях при наличии или подозрении на злокачественный опухолевый процесс в организме пациента.
Относительные противопоказания подразумевают возможность оперативного лечения после ликвидации острых симптомов, компенсации сопутствующего заболевания. К ним относят:
- доброкачественные опухоли;
- сахарный диабет;
- выраженные воспаления в суставах;
- низкую свертываемость крови;
- грибковое и другое кожное заболевание в зоне предполагаемой операции;
- высокую активность коллагенозов, системных болезней соединительной ткани.

Низкая свертываемость крови — противопоказание к проведению процедуры
Решение о целесообразности операции принимается после полного обследования пациента.
Подготовка к лазерному удалению косточек на ногах
В период подготовки к лазерной операции при деформации стопы у пациента есть время, чтобы выбрать специализированное лечебное учреждение и специалиста, который имеет достаточный опыт. Основные рекомендации местного значения следует получить у травматолога-ортопеда в своей поликлинике, где обследование можно провести бесплатно.
Потребуются:
- общие результаты анализов;
- сахар крови;
- группа и резус;
- свертываемость.
А также специфические тесты: на СПИД, сифилис, флюорография грудной клетки для исключения туберкулеза.
Хирурги всегда обращают внимание на заключение терапевта о сопутствующей патологии. Поэтому следует заранее пройти ЭКГ, УЗИ вен нижних конечностей.
По направлению ортопеда делают рентгеновское исследование стопы. Более качественный вид мягких тканей дают МРТ и КТ.
Виды лечения лазером
Метод лазеротерапии используется в комплексном физиотерапевтическом лечении совместно с электрофорезом, массажем, ваннами с целью снять воспаление плюснефалангового сустава перед операцией. Убирать деформацию стопы с помощью лазерной хирургии советуют одним из трех способов:
- экзостэктомией;
- остеотомией;
- резекционной артропластикой.

Использование лазерного луча в хирургии требует установления определенных параметров по длине волны, частоте импульсов. От этого зависит глубина воздействия и мощность.
Экзостэктомия
Операция применяется чаще как косметическая, если у пациентов не нарушена функция сустава. Лазерным лучом последовательно выпариваются излишки костной ткани на головке плюсневой кости. Процесс называют шлифовкой. С кости снимают слой за слоем, пока не достигается необходимое выравнивание.
Окружающие ткани быстро восстанавливаются. Подвижность сустава сохранена.
Остеотомия
Заключается в частичном удалении фаланги большого пальца. Используется свойство луча к разрушению кости микровзрывами при достижении температуры в 100 градусов и более (образование кратера в ткани). Палец укорачивается, что считается единственно возможным способом ликвидации запущенной деформации.
Подвижность в суставах полностью восстановить не удается. После операции пациенты нуждаются в ношении ортопедической обуви.
Резекционная артропластика
Проводится для кардинального исправления деформированного сустава. Сначала иссекается лишняя костная ткань, затем удаляется сустав и заменяется на протез из биоматериала, металла, стекловолокна.
Реабилитация
Период реабилитации при лазерной операции значительно сокращен, по сравнению с классическим вмешательством. Пациентов задерживают в клинике на 1 день. Гипсовые повязки не применяют. Со второго дня разрешается понемногу вставать на ноги и ходить, но в ортопедической обуви. На пятнадцатый день пациенты возвращаются к работе.
Через месяц проводится контрольное обследование, и решается вопрос о допуске к активным спортивным тренировкам. При сложной степени деформации ортопед назначает постоянное ношение специальной обуви или стелек.

У больных наблюдается быстрая положительная динамика:
- исчезновение болей при ходьбе;
- восстанавливается подвижность ступни;
- спадают отеки;
- пальцы принимают нормальное направление.
Возможные осложнения процедуры
Осложнения после использования лазерного оборудования для операции случаются редко. Они связаны с нарушением рекомендаций по уходу за зоной воздействия, инфицированием раны. Поэтому назначается курс антибиотикотерапии.
Наиболее неприятным последствием является рецидив косточки на прооперированной ноге. Причины обусловлены невыполнением требований ортопеда по прекращению ношения узкой обуви на высоком каблуке, ожирением, перенесенными дополнительными травмами стопы, подъемом тяжести.
Почему хирургический и ортопедический метод лечения косточек на ногах устарели по сравнению с лазерным?
«Устаревшим» способом лечения могут назвать хирургические методы только малоопытные специалисты или обманутое рекламой население. Каждый способ лечения подбирается индивидуально. По отзывам практикующих ортопедов высокий процент рецидивов после лазерных операций не способствует тотальному отказу от классической хирургии.
Дело в том, что стойкие изменения развиваются в течение длительного периода и поражают не один сустав, а все связки, мышечные группы, кости. Происходит перерастяжение сухожилий с одной стороны, уплотнение и укорочение — с другой. В тканях наступают дистрофические процессы. Изменяется изнутри капсула первого плюснефалангового сустава, положение сесамовидных косточек.
При классической операции восстанавливается баланс поврежденных мышечных групп, форма свода стопы, что придает равновесие большому пальцу. Лазерным воздействием пока не удается произвести долгосрочный эффект на фоне III степени деформации. В лечении нельзя отказываться от специального бинтования в послеоперационном периоде до полного сращения костей, массажа, разработки функции суставов с помощью ЛФК, физиотерапии.
Сколько стоит процедура и где можно её пройти?
Процедуры проводятся в частных медицинских центрах. У них здесь больше возможностей использовать дорогостоящее оборудование, оно нуждается в обслуживании, модернизации.

При выборе клиники нужно обратить внимание на следующие моменты:
- предлагаемый объем операции;
- отклонение стоимости от средней в городе;
- заключение договора с гарантиями лечебного учреждения и ответственность за осложнения;
- включение в цену срока пребывания в послеоперационной палате и дополнительного обслуживания (питания).
Цена лазерной операции по удалению косточек на одной ноге колеблется в специализированных клиниках в пределах 35 000–40 000 руб. Если сразу оперировать обе стопы — 50 000 руб. Эстетический эффект для женщин имеет немалое значение. Поэтому пациентки остаются довольны быстрым восстановлением.
По цене проводится сравнение с необходимостью после классической хирургии покупать костыли, качественную ортопедическую обувь, длительно не работать в период восстановления. Затраты не уступают стоимости лазерной операции.
Каждый быстрый способ лечения должен распространиться и набрать ценный опыт. Это касается и лазерного воздействия на косточки стопы. Остается надеяться, что дальнейшее усовершенствование техники будет способствовать длительному эффекту, снизит число рецидивов.
Источник


