Рыхлая поджелудочная железа что это значит лечение
Поджелудочная железа — важный элемент нашего организма, без которого его нормальное, полноценное функционирование невозможно. Основная работа железы – выработка ферментов для переваривания пищи и гормонов, для регулирования переработки углеводов в энергию.
В нормальном состоянии орган имеет розоватый оттенок поверхности, любые же отклонения меняют оттенок на бурый, появляются бугры и рыхлости. Так что это значит – рыхлая поджелудочная железа?
Основные сведения
Рыхлая железа – основной признак того, что в работе органа произошел какой-то сбой. Причиной такого эффекта могут быть и неправильное питание, и чрезмерное употребление алкоголя, лекарственные препараты и так далее. Все это приводит к перенасыщению железы ферментами переваривания, и она начинает поражаться и воспаляться.
Важно! Избежать серьезных сбоев в работе органа можно с помощью регулярного обследования на аппарате УЗИ.
Наличие бугров и рыхлостей на поверхности поджелудочной может стать прямым указанием на развитие опасных и серьезных патологий – например, панкреатита или холецистита, а также сахарного диабета. При этом стоит понимать, что симптоматика патологии достаточно схожа между собой, поэтому точно выявить причину появления болей, вздутия, тошноты, можно только при помощи квалифицированного обследования у специалиста.
В некоторых ситуациях появление бугров не является отклонением. Но такое явление, скорее выступает исключением, и как правило, оно все же указывает на проявляющийся патологический процесс в начальной или более запущенной стадии. Несвоевременное лечение может привести к ряду серьезнейших отклонений, и в крайнем случае — к летальному исходу. Важно вовремя обращаться к специалисту, который назначит квалифицированное лечение и обследование.
Чаще всего рыхлость на поверхности железы возникает вследствие того, что орган переполняется ферментами, и начинает как бы переваривать сам себя. Это становится частой причиной некротических образований в тканях данного органа, которые со временем могут переноситься и на другие органы и системы.
Основные причины появления
Рыхлость и неоднородность поверхности органа, как правило, вызывается некоторыми заболеваниями. Предпосылками для их развития выступают неправильный образ жизни, ожирение, вредная пища, алкоголь, медикаментозная интоксикация, наследственность, гормональные сбои и так далее. Все эти причины вызывают ряд болезней, которые и проявляются как рыхлость тканей. В их число включены:
- панкреатит подострого типа. Этот патологический процесс указывает на максимальную вероятность развития острой формы патологии, или обострение хронической. Это заболевание зачастую длится долгое время. Стоит отметить, что в данном случае происходят минимальные структурные изменения. Ощущается недуг как тошнота, вздутие желудка, боли незначительной тяжести. Для того, чтобы не допустить осложнений, рекомендуется придерживаться жесткой диеты, которая полностью исключает острое, жирное, жареное, кислое и сильно соленое;
- панкреатит хронического типа. Заболевание имеет две формы: легкого и тяжелого типа. Первая проявляется достаточно редко, вторая же возникает чаще, сопровождается сильнейшими болезненными ощущениями и резким сбросом веса. Рыхлость поверхности органа проявляется лишь в период обострения;
- киста. Такие структурные изменения могут происходить, из-за кист, которые разрастаются на поверхности органа. Такие полости наполняются жидкостью, выявляются при помощи обследования УЗИ;
- опухоли доброкачественного и злокачественного характера. Также часто выявляются во время прохождения обследования УЗИ. При этом стоит отметить, что онкология влияет на структуру органа в самом начале своего образования.
Важно! Основной симптоматикой, указывающей на отклонения в описываемом органе, являются состояние тошноты, тяжесть в желудке, рвота, запоры хронического типа, поносы, снижение аппетита.
Как выявляют неоднородность и бугристость
Чаще всего выявление данного отклонения происходит во время проведения диагностирования на УЗИ. Сама процедура не вызывает особых сложностей, простая и не дает болезненных ощущений. С помощью ультразвуковых волн получают изображение, на котором достаточно четко видна структура изучаемого органа. Уже по результатам, полученным таким способом, могут назначаться дополнительные обследования:
- эндоскопия;
- биохимический анализ крови;
- гистологические исследования, позволяющие выяснить показатели панкреатического сока;
- КТ, МРТ. Их назначение обязательно при подозрениях на развитие опухолевых новообразований.
Важно! Надо следовать указаниям специалиста, и в обязательном порядке проходить все необходимые анализы и обследования, поскольку они помогут исключить любые опасные заболевания и осложнения.
Инфаркт железы
Изменение структуры поджелудочной может вызываться и некротическими образованиями на ее поверхности. Такая гибель клеток и тканей начинается в результате воздействия на них каких-либо поражающих факторов. Как правило, такое травмирование начинается с резкого воспалительного процесса. Поэтому ни в коем случае нельзя допускать оттягивание диагностирования и лечения заболеваний.
Иногда, при наличии ряда факторов, а также у представителей преклонного возраста, может прослеживаться сильное закупоривание сосудов, выливающееся в тромбоз или инфаркт в поджелудке. Такое тромбозное закупоривание сосудов исправляется исключительно в условиях хирургического стационара.
Отдельно стоит напомнить, что сахарный диабет, также может привести к появлению неровностей и бугристостей поджелудочной железы. Важно регулярно контролировать свое здоровье, проводить анализы на содержание сахара в крови, проведение других диагностик.
Важно! Регулярно проходить обследование и заботиться о своем здоровье. Малейшие отклонения могут привести к серьезнейшим отклонениям.
Источник
Располагается железа позади желудка, лежит поперечно и в размере достигает пятнадцати сантиметров.
Здоровая поджелудочная железа имеет розоватый цвет.
А если этот орган подвержен какому-либо заболеванию, он становится серым, тусклым, рыхлым и бугристым.
Топография органа представлена несколькими анатомическими частями:
- Тело, которое расположено в извилине двенадцатиперстной кишки,
- Левая доля или желудочную лопасть, которая прилегает к малой кривизне желудка и доходит до селезёнки и левой почки,
- Правая доля, или двенадцатиперстная лопасть, которая доходит до правой почки.
Диффузная неоднородность поджелудочной железы не является самостоятельным заболеванием. В медицине она рассматривается как признак аномалии. Диагноз ставится на основе обследовании органа с помощью ультразвука.
Причины и признаки патологии
Диффузно-неоднородная поджелудочная железа может являться показателем наличия различных заболеваний поджелудочной железы, в том числе и панкреатита.
Поджелудочная железа является довольно крупным и важным органом. Она выполняет в организме ряд важнейших функций, среди которых выработка панкреатического сока, принимающего участие в переваривании пищи. При возникновении нарушений в деятельности всего органа можно наблюдать нарушения процесса пищеварения.
 Обследование поджелудочной железы назначается при наличии проблем с ней, которые уже проявились и имеются тревожные симптомы. При обнаружении диффузной неоднородности органа, необходимо провести дальнейшие исследования, которые позволят наиболее точно выявить причину ее возникновения.
Обследование поджелудочной железы назначается при наличии проблем с ней, которые уже проявились и имеются тревожные симптомы. При обнаружении диффузной неоднородности органа, необходимо провести дальнейшие исследования, которые позволят наиболее точно выявить причину ее возникновения.
Одной из наиболее значимых причин называют неправильное питание и несоблюдение диеты, однако эти факторы чаще всего обусловливают появление однородного нарушения структуры органа. Причины диффузной неоднородности поджелудочной железы могут быть следующие:
- Подострый панкреатит. Это состояние представляет собой предвестника острого панкреатита или развивающееся обострение хронической формы болезни. Данная патология может протекать достаточно длительный период времени. При этом структура железы изменяется в незначительной степени, а симптомы (обычно тяжесть в животе, тошнота, несильные боли) проявляются слабо. Если не соблюдать диету, подострый период перейдет в острый, который является достаточно опасным и неприятным заболеванием;
- Хронический панкреатит. Данная стадия может протекать по-разному. При легкой форме обострения случаются достаточно редко, примерно 1-2 раз в год. Тяжелая форма характеризуется частыми обострениями с сильными болями, быстрой потерей веса. Во время ремиссии изменений на УЗИ не видно, однако в период обострений хронического панкреатита структура органа просматривается как неоднородная;
- Киста поджелудочной железы. Если неоднородность органа вызвана кистами, которые представляют собой полости в тканях железы, заполненные жидкостью, по УЗИ они определяются как образования с пониженной эхогенностью;
- Опухоль. Злокачественные и доброкачественные опухоли также могут выявляться на УЗИ как неоднородные участки структуры. Онкологические заболевания изменяют структуру органа уже на начальных этапах.
Симптомами заболеваний поджелудочной железы считаются регулярная тошнота, рвота, тяжесть и боль в животе, метеоризм, хронические запоры или поносы, ухудшение аппетита.
Они могут проявляться с различной степенью интенсивности. Важно помнить, что некоторые заболевания начинаются бессимптомно.
Диагностика и лечение
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Диагностировать диффузную неоднородность можно с помощью УЗИ. Это достаточно простая и безболезненная процедура, при которой обследование проводится с помощью ультразвука, проходящего и отражающегося от тканей и органов, выводя при этом изображение на экран. Помимо УЗИ при заболеваниях поджелудочной железы назначают следующие процедуры, которые позволят доктору поставить наиболее точный и четкий диагноз:
- Эндоскопическое обследование;
- Анализ крови (биохимия) и гистология, чтобы проверить панкреатические показатели;
- КТ или МРТ, которые могут назначаться при подозрении на опухоль.
 При остром панкреатите рекомендуют пару дней посидеть на строгой диете, больше пить, чтобы разгрузить орган. Необходимо отказаться от алкогольных напитков, в умеренных количествах потреблять пищу. Не использовать в рационе жирную и жареную еду, копченое, острое. При панкреатите и других заболеваниях поджелудочной железы часто назначают пищеварительные ферменты, которые снижают нагрузку на орган, улучшают пищеварение и не имеют жестких противопоказаний. Принимать их можно длительно, если это необходимо (несколько месяцев или даже лет с перерывами).
При остром панкреатите рекомендуют пару дней посидеть на строгой диете, больше пить, чтобы разгрузить орган. Необходимо отказаться от алкогольных напитков, в умеренных количествах потреблять пищу. Не использовать в рационе жирную и жареную еду, копченое, острое. При панкреатите и других заболеваниях поджелудочной железы часто назначают пищеварительные ферменты, которые снижают нагрузку на орган, улучшают пищеварение и не имеют жестких противопоказаний. Принимать их можно длительно, если это необходимо (несколько месяцев или даже лет с перерывами).
Показания к госпитализации при хроническом панкреатите включают в себя появление обострения заболевания, при котором человек испытывает сильные болевые ощущения, не купирующиеся применяемыми препаратами.
Во время исследования органов ЖКТ, в частности поджелудочной железы методом УЗИ, для простой и понятной классификации используют визуальные характеристики:
- Белая, которая встречается при возникновении острого воспалительного процесса в тканях органа. Если поджелудочная железа белого цвета, развиваются некробиотические процессы в панкреатоцитах, вызванные аутоагрессией, содержащимися в них ферментами (амилаза, липаза, протеаза). Данное состояние сопряжено с нарушением оттока ферментов, застою артериального и венозного кровообращения в органе, отёчностью паренхимы (клеточный и стромальный компонент поджелудочной железы). Благодаря этому размер органа увеличивается, а плотность уменьшается. Именно поэтому на мониторе аппарата врач видит прозрачную картинку поджелудочной железы белого цвета;
- Светлая. Характерна для липоматоза – замещения панкреатоцитов жировыми клетками разной степени выраженности по площади. Наиболее характерно для пожилых людей, как отражение процессов старческой инволюции в органах и тканях, а также встречается у более молодого поколения вследствие повышения массы тела, ассоциируемого с ожирением. В этом случае размеры и форма железы не меняются. Так как жировая ткань полностью проницаема для ультразвука, а сохранившиеся участки паренхимы нет, то визуально железа определяется как светлая;
- Пёстрая. Существует обширная группа заболеваний, поражающих паренхиму органа неравномерными участками или полосами. Начальный патогенетический фактор может быть представлен сосудистым и протоковым вариантами. При первом происходит поражение сосуда и, как следствие, клеток и тканей, связанных с ним. Наблюдается при микротромбозе, эмболиях и атеросклерозе. При втором — закупорка протока сформированными камнями малого размера или стойкий спазм гладкомышечных клеток. При этом происходит накопление секрета, который разрушает и повреждает ткани органа.При прогрессировании и распространении таких процессов железа частично перерождается в жировую и соединительную ткани, которые проявляются в виде полос, пятен или извилистых линий. На мониторе отражается пестрой поджелудочной железой из-за разной плотности.
- Черная. Наблюдается при массивной деградации панкреатоцитов с диффузным образованием соединительной ткани по всему объёму, структура железы приобретает высокую плотность. Его развитие является итоговой стадией воспалительных процессов различного генеза или системных нарушений обмена веществ. Фиброзные и рубцовые изменения при УЗИ создают картину, воспринимаемую как «черная поджелудочная железа».
Инфаркт поджелудочной железы
Некроз поджелудочной железы – процесс, который выражается в гибели ткани под воздействием различных травмирующих факторов, в основе которых лежит острое и хроническое воспаление органа. Развитие некроза наступает, если обследование и лечение поджелудочной железы затягивается.
В ряде случаев, особенно при выраженном распространенном атеросклеротическом поражении сосудов у лиц пожилого и старческого возраста, иногда возникают тромбозы и инфаркты поджелудочной железы.
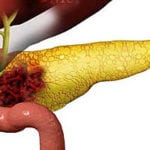 Их причиной могут явиться мелкие тромбы и эмболии из левого предсердия при пороках сердца, при инфекционном эндокардите, эмболии из атероматозной бляшки. Считается, что в этих случаях эмболы попадают и в различные другие органы: в почки, селезенку, печень и др. Полагают, что провоцирующими факторами при эмболии содержимым атероматозной бляшки могут быть лечение антикоагулянтами, проведение аортографии, поскольку эти факторы способствуют отрыву содержимого из атеросклеротических бляшек.
Их причиной могут явиться мелкие тромбы и эмболии из левого предсердия при пороках сердца, при инфекционном эндокардите, эмболии из атероматозной бляшки. Считается, что в этих случаях эмболы попадают и в различные другие органы: в почки, селезенку, печень и др. Полагают, что провоцирующими факторами при эмболии содержимым атероматозной бляшки могут быть лечение антикоагулянтами, проведение аортографии, поскольку эти факторы способствуют отрыву содержимого из атеросклеротических бляшек.
Апоплексия и инфаркт поджелудочной железы, по крайней мере в начале развития процесса, отличаются от острого геморрагического панкреатита по морфологическим критериям ограниченностью, строгой очаговостью геморрагического процесса.
Лечение проводят в условиях хирургического отделения стационара по общим принципам лечения острого геморрагического панкреатита.
О заболеваниях поджелудочной железы рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
3 апреля 2019118128 тыс.
Роль поджелудочной железы заключает в регуляции энергообмена и других биохимических процессов, протекающих в организме человека.
В ней вырабатывается комплекс пищеварительных ферментов, которые участвуют в расщеплении белков, углеводов и жиров, поступающих с пищей, помимо этого, в ней образуются глюкагон и инсулин – гормоны-регуляторы уровня глюкозы в организме.
Воспаление поджелудочной железы, симптомы и лечение которой мы рассмотрим, получило название панкреатита – от латинского слова «панкреас».
Заболевание может протекать в острой форме или принимать хроническое течение. Острый панкреатит характеризуется сильным внезапным приступом, опасным здоровья и жизни. При хроническом панкреатите приступы менее выражены и могут повторяться на протяжении многих лет.
Причины возникновения
Спровоцировать развитие воспаления поджелудочной железы могут:
- употребление жирной, острой и жареной пищи;
- переедание;
- систематическое употребление алкоголя;
- прием гормональных препаратов;
- нервные потрясения;
- травмы живота.
Воспаление железы может возникнуть на фоне других заболеваний желудочно-кишечного тракта (реактивный панкреатит):
Врачи утверждают, что болеют склонные к полноте и люди пожилого возраста. Женщины чаще мужчин страдают этим недугом.
Симптомы воспаления поджелудочной железы
В случае воспаления поджелудочной железы одним из симптомов является типичный болевой синдром, возникающий при острой форме. Пациент испытывает очень сильную опоясывающую боль, слегка отступающую в определенных положениях. Облегчение приносит сидячая поза с наклоненным вперед туловищем.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль под ребрами опоясывающего характера;
- тошнота и рвота (после рвоты наступает временное облегчение);
- напряжение передней брюшной стенки;
- бледность кожных покровов;
- слабость и потливость;
- повышение температуры тела.
Первые признаки могут проявляться в виде тяжести в эпигастральной области спустя 1,5 – 2 часа после приема пищи. Часто это стояние продрома сопровождается резким сокращением аппетита и частыми головными болями и головокружением. В это время в железе уже проходят негативные патологические изменения.
Также в большинстве случаев по локализации боли можно определить, какая часть железы воспалилась:
- Так, симптомом воспаления хвоста поджелудочной железы станет боль, ощущаемая в области левого подреберья. Эта боль может распространяться на область между IV грудным и I поясничным позвонками.
- При воспалении головки поджелудочной железы болевой симптом чаще всего проявляется с правой стороны под ребрами, занимая область между VI и XI позвонками.
- Воспаленное тело поджелудочной железы может стать причиной появления болей в области эпигастрия.
Характерно, что в период ремиссии человек может ощущать себя вполне здоровым и испытывать лишь временную слабость, иногда нарушения пищеварения и диарею. После перенесенного стресса температура тела иногда поднимается до субфебрильных показателей
Хроническая форма
Специалисты считают, что к развитию хронического панкреатита приводит чрезмерное увлечение жирной пищей, табакокурение и злоупотребление алкоголем. Точно не выяснено, каким образом алкоголь влияет на работу поджелудочной железы. Предположительно, он может затруднять выход пищеварительного сока из поджелудочной железы или сильно изменяет их химический состав, поэтому пищеварительные соки начинают вызывать воспалительный процесс.
Симптомы хронического заболевания поджелудочной железы:
- отвращение к жирной пище;
- боль в подреберье при физических нагрузках;
- нарушение стула;
- резкая потеря массы тела;
- потеря аппетита.
В зависимости от симптомов, врачи выделяют несколько форм хронического заболевания поджелудочной железы: бессимптомная, болевая, рецидивирующая и псевдоопухолевая.
Диагностика
Чтобы понять, почему болит поджелудочная железа, при обследовании врач выслушает все ваши жалобы, соберет анамнез, осмотрит вас, назначит необходимые инструментальные и лабораторные обследования:
- Биохимические анализы крови: уровень амилазы, липазы, трипсина повышается. Некротическая форма будет сопровождаться снижением уровня кальция в сыворотке. Повышение АЛТ и АСТ. Может вырасти уровень билирубина. Если поражен весь орган, нарушается выработка инсулина с последующей гипергликемией. В моче будет появляться амилаза.
- Инструментальные обследования: УЗИ, ФГДС, рентген органов грудной клетки, ангиография сосудов органа, томография, лапароскопическое исследование брюшной полости.
Врач обязательно должен обратить внимание на ваш внешний вид, цвет слизистых оболочек и кожи. Специалист знает, как проверить поджелудочную железу, чтобы отличить боли, вызванные поражением поджелудочной железы, от спровоцированных заболеваниями поперечной ободочной кишки.
Лечение воспаления поджелудочной железы
Лечение острого панкреатита нельзя откладывать – это опасно для жизни. Если вовремя не остановить поток ферментов из поджелудочной железы, они способны разрушить все ткани, а также вызвать настолько резкое расслабление сосудов и «отравление» крови продуктами распада тканей, что при отсутствии лечения может закончиться летальным исходом.
Для начала больному назначают внутривенные вливания для восполнения потери жидкости и нормализации кровяного давления. Для устранения воспаления назначаются болеутоляющие препараты до полного его снятия. В этот период от трех дней до недели назначают строгую диету.
Обострение хронического заболевания лечится в амбулаторных условиях. Пациенту назначается термически щадящая диета с блюдами, приготовленными на пару. Правильное питание сочетается с приемом лекарственных препаратов, блокирующих активные ферменты железы. При сильном обострении воспаления «поджелудки» также назначаются обезболивающие, спазмолитические, ферментные лекарства и витамины.
Медикаментозное лечение
Для эффективного лечение при воспалении поджелудочной железы препараты подбираются и назначаются вашим лечащим врачом индивидуально. Вам могут прописать:
- Спазмолитические препараты (для снятия спазма мускулатур) : Дротаверин (бывает в форме разных таблеток: Спазмол, Но-шпа, Спазмалгон) , Папаверин.
- Лекарства для ослабления секреции сока желудка: Омёпразол (Зероцид Орта-нол, Гастрозол, Оцид, Промезол, Омепар Лосек и другие). Ранитидин (Ацидекс, Гистак, Улькуран, Рантак, Ацилок-Еи другие). Фамотидин (Антодин, Гистодил, Беломет, Аципеп, Примамет, Блокацид, Улкузал, Гастероген).
- Ферментные препараты: Гимекромон, Аллохол, Панкреатин (Креон, Дигестал Панкрал, Мезим, Панцитрат, Пензистал).
- Вещества, которые тормозят ферментную выработку поджелудочной железы: Апротинин (Инипрол, Антагозан, Тра-силол Гордокс, Контрикал).
Если осложнением панкреатита стало возникновение сахарного диабета – лечение проводится по назначению эндокринолога. Осложнениями хронического панкреатита также могут стать кисты и злокачественные опухоли поджелудочной железы. Поскольку они являются гормонально-активными новообразования, то их появление можно диагностировать помимо УЗИ и МРТ-исследования, еще и по выделению чрезмерного количества гормонов.
Диета
Чтобы лечение было результативным, больные с панкреатитом должны строго придерживаться диеты в течение года. Кушать часто и не переедать. Пищу принимать в теплом виде. Вообще, каждый больной старается сам подобрать себе такую диету, которая бы не вызывала рецидивы, ведь мы все разные и каждый по-своему реагирует на одни и те же продукты.
При обострении воспаления поджелудочной железы в первые сутки не стоит есть вообще, пить минеральную воду без газа – несколько глотков каждые 15 минут. Подойдет отвар шиповника, некрепкий чай, а вот соки, морсы – нет.
Затем можно начать есть, тоже часто и понемногу. Мясо и рыба в виде суфле и паровых котлет, каши на воде, омлет, пюре из вареных овощей – для начала. Затем к ним присоединятся творог, кисломолочные продукты, фрукты и ягоды в виде компотов и киселей, печеные яблоки и груши.
При обострении заболевания поджелудочной железы следует обязательно исключить из рациона:
- алкоголь;
- специи, приправы;
- жирное, жареное;
- колбасы, копчености;
- соленья, консервы;
- кондитерские изделия, шоколад, кислые соки.
В домашних условиях лечение диетой при воспалении поджелудочной железы подразумевает категорическое исключение ряда продуктов питания на тот период пока не спадёт острый период болезни, а также на период реабилитации. При развитии хронического панкреатита ограничение продуктов также сохраняется.
Даже в том случае, если заболевание успешно вылечено, сам факт того, что оно было, нанёс серьёзные вред здоровью, потому и в дальнейшем нужно с осторожностью относиться к рациону и режиму питания, чтоб избежать возможных рецидивов.
Профилактика новых обострений
При хроническом воспалении для профилактики возможных обострений нужно тщательное соблюдение диеты №5 или №5П. Продукты с повышенным содержанием углеводов необходимо максимально ограничить, хотя и полностью убирать их из рациона не стоит.
Углеводы являются неотъемлемой частью рациона здорового человека и необходимы для поддержания нормальной жизнедеятельности. Однако больные панкреатитом должны ограничить их употребление. Особенно богаты углеводами сладости — пирожное, печенье, мороженое, конфеты, торты, и прочие кондитерские изделия.
Источник


