Ребенок поджелудочная железа лечение комаровский
Панкреатит у детей встречается в 5-25% случаев гастроэнтерологических заболеваний. Из-за сложности ранней диагностики патологии и особенностей детского организма панкреатит в педиатрии представляет большую проблему. Код по МКБ 10 панкреатита – К86 «Другие болезни поджелудочной железы».
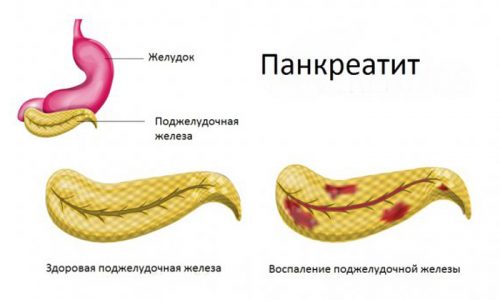
Панкреатит у детей встречается в 5-25% случаев гастроэнтерологических заболеваний.
Классификация панкреатита
Международная классификация по характеру течения детский панкреатит подразделяет:
- на острый;
- на острый рецидивирующий;
- на хронический;
- на обострение хронической патологии.
По происхождению панкреатит классифицируют как:
- первичный;
- вторичный.
По характеру нарушения и области поражения панкреатит подразделяют:
- на отечную форму – разрушение отдельных клеток, продуцирующих сок поджелудочной железы;
- на деструктивный (панкреонекроз) – отмечаются очаги некроза различной величины и локализации: мелкоочаговый, среднеочаговый, крупноочаговый, тотально-субтотальный (некрозом поражены все отделы железы).
Многие ученые считают, что реактивный панкреатит не следует выделять в самостоятельную форму.
Он является только переходящим комплексом симптомов, возникающих на фоне патологии органов, связанных общей функцией с поджелудочной.
По выполнению функций железы панкреатит бывает:
- с нарушением внешнесекреторной функции (синтез и выделение сока): гиперсекреторный (избыточный), гипосекреторный (недостаточный), обтурационный (блокирование выделения), с нормальной функцией;
- с нарушением внутрисекреторной функции (синтез инсулина): гиперсекреция, гипосекреция.
Острый
Эта форма панкреатита характеризуется катаральным воспалением, отеком и деструктивными нарушениями железы, вызванными активацией ферментов внутри органа и интоксикацией продуктами распада. У ребенка патология сопровождается выраженными симптомами воспаления, некроза тканей и нарушением работы ЖКТ.
Хронический
Хронический панкреатит – прогрессирующее воспалительное заболевание, которое характеризуется снижением функции или разрушением тканей и протоковой системы. Эта форма патологии имеет периоды обострения и затихания. Чаще всего хронический панкреатит диагностируется в школьном возрасте (6-17 лет) и является следствием острой формы.

Чаще всего хронический панкреатит диагностируется в школьном возрасте (6-17 лет) и является следствием острой формы.
Причины панкреатита у детей
Возникновение панкреатита у детей может быть следствием врожденных и внутриутробных аномалий, проявляться под действием внешних и внутренних факторов. Все причины, вызывающие панкреатит, подразделяют:
- на вызывающие затруднение оттока панкреатического сока заболевания ЖКТ (41,8%): патологии желчных протоков (41,3%), аномалии железы, травмы в области живота;
- на приводящие к непосредственному повреждению серозной оболочки и железистой ткани: бактериально-вирусные инфекции (гепатит, паротит, сальмонеллез, вызываемые цитомегаловирусной, герпетической, микоплазменной инфекциями, энтеровирус), гельминтозы.
Кроме перечисленных факторов, приступ панкреатита могут вызвать:
- аллергия;
- пищевые нарушения, вызванные употреблением жирной, острой, сладкой еды, перееданием, голоданием;
- продукты, содержащие «Е»;
- токсическое воздействие лекарств (НПВП, антибиотики, гормоны).
Причиной развития панкреатита у детей может быть «сбой» в иммунной системе, вызывающий аутоиммунный процесс, когда организм воспринимает собственные белки как чужеродные.
Панкреатит у детей Шершун О Вебинар
панкреатит хронический
Симптомы
При остром панкреатите наблюдаются такие признаки:
- болевые ощущения в эпигастральной области;
- тошнота;
- рвота;
- слабость;
- потеря аппетита.
Проявления патологического процесса – это:
- бледность лица;
- посинение губ;
- обезвоживание организма – вызывает жажду, утоление которой сопровождается сильной рвотой;
- тахикардия (сердцебиение);
- поверхностное дыхание.
При прогрессировании панкреатита ребенок становится вялым, не двигается, развивается парез ЖКТ (паралитическая непроходимость), который приводит к запору. Выраженная интоксикация сопровождается повышением температуры до +38…+39°С, а при гнойном панкреатите отмечается истощающая лихорадка.
При хронической форме панкреатита симптомы способны отсутствовать в период затихания или быть менее выраженными.
Приступы тошноты могут быть вызваны погрешностями соблюдения диеты, стрессом, чрезмерной физической нагрузкой. Боль усиливается при нагрузках, погрешностях питания. Она может отдавать в поясницу, спину, под лопатку.
Хроническая патология сопровождается расстройством питания – отсутствием аппетита, отказом от пищи и такими нарушениями:
- изжогой;
- тошнотой и рвотой;
- запором или диареей.
Каловые массы при панкреатите имеют «жирный» блеск, неприятный гнилостный запах. Отмечается повышенное газообразование, увеличение объема живота.
К какому врачу обратиться при обнаружении панкреатита у ребенка?
При появлении симптомов, схожих с панкреатическими, необходимо обратиться к педиатру, который даст направление к узкому специалисту – детскому гастроэнтерологу. Помощь в разработке диетического питания окажет диетолог.

При появлении симптомов, схожих с панкреатическими, необходимо обратиться к педиатру.
Диагностика
Для постановки диагноза используют следующие методы исследования:
- клинический анализ крови, который позволяет выявить признаки воспаления;
- биохимический анализ крови на количество ферментов железы;
- в анализе кала – копрограмме – устанавливают содержание непереваренных пищевых остатков, крахмала и жира;
- анализ мочи на диастазу;
- УЗИ – показывает состояние и параметры железы (его проводят натощак и после пищевой нагрузки);
- высокоинформативный иммуноферментный анализ кала на эластазу-1;
- комбинированное рентгенэндоскопическое исследование;
- компьютерную томографию, МРТ.
Как лечить
Лечение острого панкреатита у детей врачи проводят в условиях стационара. Больному ребенку предписывается постельный режим и диетическое питание. При лечении хронического панкреатита учитываются особенности протекания патологии.
Лекарственные препараты
Для терапии панкреатита применяют симптоматическое и патогенетическое лечение медицинскими препаратами с применением:
- анальгетиков и спазмолитиков;
- холинолитиков;
- антацидов;
- ферментных и антиферментных препаратов.
Применение лекарств не только снижает боль, но и стимулирует отток панкреатического сока.
Для восстановления перистальтики ЖКТ применяют Цизаприд, Домперидон. Для торможения секреторной функции – Атропин, Метацин, Платифиллин.
Хороший эффект в комплексной терапии панкреатита у детей показало применение регуляторных пептидов – Сандостатина и Октреотида.
Для устранения обезвоживания и признаков интоксикации назначается инфузионная терапия – внутривенное введение Реополиглюкина, глюкозы, аминокислоты, жировых эмульсий.
Заместительная терапия ферментами подразумевает применение препаратов, устойчивых к действию пищеварительных веществ, например, микрогранулированного препарата Панцитрат.
Для снижения продукции и воздействия соляной кислоты прописывают антацидные лекарства – Маалокс, Фосфалюгель, Альмагель.
Для предупреждения инфицирования кист и свищей назначают Цефотаксим, Амоксициллин. Дозировка таблеток и курс лечения зависят от формы патологии, степени поражения железы и того, сколько лет пациенту.
Народные средства
В домашних условиях лечить панкреатит можно только вне обострения и под контролем гастроэнтеролога. В качестве обволакивающего средства рекомендуют пить овсяный кисель.
Для поддерживающей терапии хронического панкреатита принимают отвары барбариса, душицы, земляники лесной, календулы, крапивы, репяшка, сушеницы болотной, хвоща полевого, шиповника, яснотки. Из предложенного списка берут 5-6 трав в равном количестве.
Сырье измельчают, смешивают. 15 г порошка заливают ½ л кипятка и настаивают в термосе 8-10 часов. Пить теплым по 1/3 стакана после еды 4 раза в день и ½ стакана – перед сном.
Диета
В период обострения проводят курсы полноценного питания с помощью внутривенного и зондового введения стандартных пищевых смесей из молочного белка, соевого гидролизата и полиненасыщенных жирных кислот.При стабилизации состояния ребенка его переводят на диетический стол №5.
Диетическое меню включает легкоусвояемые продукты. Правильно составленный рацион содержит физиологическую норму белка и ограничивает жиры и углеводы.
Для нормализации витаминно-минерального баланса необходимо включать специальные добавки.

Диетическое меню включает легкоусвояемые продукты.
Особенности в зависимости от возраста
Особенности течения панкреатита у детей обусловлены возрастными отличиями в строении и функционировании железы.
У маленьких детей
У новорожденных поджелудочная железа составляет всего 0,1% от массы тела. Бедность паренхиматозного слоя обуславливает низкую секреторную функцию. Младенец, питаясь молоком матери, не нуждается в полном комплексе пищеварительных ферментов.
Но при искусственном вскармливании панкреатит может быть вызван аллергической реакцией на смеси. Первичная панкреатическая недостаточность развивается при врожденной патологии и сопровождается задержкой роста, дефицитом массы тела и хронической диареей.
В период отказа от грудного вскармливания проявляются первые симптомы синдрома Швахмана-Даймонда, вызванные дисфункцией ферментов поджелудочной железы. Через несколько месяцев после введения прикорма малышам у них может обнаружиться целиакия (нарушение пищеварения), вызывающая панкреатит.
У детей в 2 года жизни отмечается резкий рост железы – она увеличивается в 4 раза, что связано с изменением питания. Увеличивается и секреция ферментов. Часто в этот период отмечается недостаточность амилазы.
До года дети не могут переварить крахмал – это физиологическое состояние, но при нарушении питания оно может вызвать панкреатит.
Если в 3 года малыш пробует вредные и экзотические продукты, то следует ожидать появления первых симптомов нарушения функций ЖКТ и панкреатита. В 4 года ребенок контактирует с большим количеством сверстников, часто болея инфекционными, паразитарными и вирусными патологиями, что влияет на работу железы. С 5 лет и до 7 происходит второй скачек роста и функций железы. При несовершенстве ферментативной функции органа и нарушении питания у детей возникает недостаточность железы.
Какой должен быть размер поджелудочной железы в норме у детей? Об этом читайте в статье.
У малышей панкреатит проявлялся тошнотой, рвотой, болью в эпигастрии, задержкой физического развития.
У детей постарше
С 6 лет и до 10 размеры железы увеличиваются в 10 раз. В этот период отмечается преобладание функции секреции инсулина над продукцией ферментов. Поэтому и у младших школьников требуется применение рационального питания и исключение вредных продуктов. При анализе истории болезни панкреатита у детей с 7 лет установлено, что 6,9% детей родились недоношенными.
У детей 8 лет и старше патология была вызвана нерегулярностью питания, сухоедением. В группе детей 6-9 лет факторами, вызвавшими панкреатит.
У детей 8 лет и старше патология была вызвана нерегулярностью питания, сухоедением. В группе детей 6-9 лет факторами, вызвавшими панкреатит, стали:
- ранний перевод на искусственное вскармливание;
- погрешности питания;
- частые ОРЗ и ОРВИ;
- гельминтозы;
- применение антибиотиков и нестероидных противовоспалительных средств (НПВП) у малышей;
- перенесенные кишечные инфекции;
- травмы живота.
Профилактика
В качестве мер профилактики развития панкреатита следует:
- поддерживать нормальный режим питания;
- исключить продукты, содержащие опасные добавки;
- не прибегать к самолечению и неоправданному применению антибиотиков, НПВП и других лекарственных препаратов;
- своевременно лечить инфекционные, вирусные и паразитарные заболевания;
- следить за состоянием пищеварительной системы.
Комаровский о детском панкреатите
Во многих программах доктор Комаровский рассказывает о проблемах с ЖКТ и поджелудочной железой у детей. Педиатр советует придерживаться регулярного, полезного питания, избегать переедания и совместного введения первых и вторых блюд в одном приеме пищи. Комаровский рекомендует кормить ребенка тогда, когда он проголодается.

Педиатр Комаровский советует придерживаться регулярного, полезного питания, избегать переедания и совместного введения первых и вторых блюд в одном приеме пищи.
Источник
Всем добрейшего дня, дорогие мои! Чем вы сегодня кормили своих деток? Вкусной кашей и тефтельками домашнего приготовления или снова ходили в кафе? Понимаю, у нас, современных мамочек иногда совсем нет времени готовить. Мы всё стремимся заработать побольше, не задумываясь, что через несколько лет нам придётся расплачиваться своим здоровьем и, главное, здоровьем наших детей.
Сейчас многие взрослые болезни очень помолодели. У совсем крох то и дело находят гастриты, пиелонефриты, а теперь, в наш век «быстрой еды», ещё и панкреатиты. Слабенькая ещё поджелудочная железа не выдерживает нагрузок и даёт сбой. Так начинает развиваться панкреатит у детей симптомы которого могут быть и явно выражены, а могут первое время не проявлять себя.
В этом и опасность. Проворонив начало заболевания, рискуем получить его в хронической форме и ваше чадо всю жизнь будет зависеть от лекарств. Надеюсь, до этого у вас не дойдёт, и после прочтения этой публикации вы немного пересмотрите свои взгляды на рацион ребёнка.
Фаст-фуду бой
При панкреатите, как вы уже поняли, страдает поджелудочная железа. Она воспаляется под действием своих же ферментов (протеаз). Они рушат протоки, ткани и сосуды железы. Образуются продукты распада, вредные токсины, которые запросто попадают в лимфу и травят беззащитный организм.
Самое ужасное, что по сути часто мы, мамы, отравляем наших детей. Как? А всё теми же кулинарными вредностями.
Следующие продукты можно назвать настоящим ядом для поджелудочной:
- Жирная, острая, сильно солёная пища
- Консервы и фаст-фуд
- Газировка с большим содержанием газа и красителей (хотя любые лимонады не считаются полезными в детском возрасте).

Переедание также плохо сказывается на железе. Допустим, вы полдня прогуляли на улице, наелись на прогулке печенья, конфет и другого сухого пайка, запили лимонадом. Придя домой, вспомнили, что пропустили и обед, и полдник. И давай уплетать за обе щёки. Представляете, какую непосильную работу вы задали поджелудочной? Не удивляйтесь, если у ребёнка будет болеть живот.
Доктор Комаровский назвал перекармливание — одним из главных факторов начала панкреатита. Он призывает мам кормить деток меньшими порциями, но чаще (5-6 раз в день). Лучше, чтобы у малыша оставалось после еды лёгкое чувство голода, чем ощущение набитого до отказа желудка.
Панкреатит у детей симптомы
Неправильное питание — не единственная причина заболевания. Панкреатит может начаться из-за сильного пищевого отравления, паразитов, застойных явлений в кишечнике, воспаления желчного пузыря. Также в отдельных случаях болезнь развивается после прививки.
Панкреатит у детей бывает трёх видов:
1) Острый. Чреват гнойно-некротическими поражениями поджелудочной, один из самых опасных видов болезни, который развивается у детей в возрасте 10-12 лет. Иногда лечение острого панкреатита возможно только хирургическим методом. А начинается он вполне безобидно, с аллергии на какие-либо лекарства или еду.
Острый панкреатит у детей симптомы: боль в животе, тошнота, диарея и газы, плохой аппетит или его отсутствие, субфебрильная температура.

2) Хронический. Возникает из-за длительного неправильного питания, железа разрушается постепенно, и на первых порах можно и не заметить болезнь. Когда мама больного ребёнка спохватывается, поджелудочная железа уже едва работает.
Хронический панкреатит у детей симптомы: тошнота и рвота, сильные или не очень боли, длящиеся от часа до суток, запоры, температура от 37С и выше, отсутствие аппетита.
3) Реактивный панкреатит. Развивается из-за инфекционного поражения других органов. Воспаление в них пагубно действует на железу. Причины появления этой разновидности болезни могут быть связаны и с приёмом антибиотиков.
Реактивный панкреатит у детей симптомы: боль, тошнота и рвота, высокая температура.
О диете и фитолечении детского панкреатита
Думаю, медиков среди нас мало, и с точностью поставить диагноз самостоятельно у вас не получится, да и не нужно. Лучше довериться опытным врачам, которые назначат исследования (УЗИ, анализ мочи и кала, крови, МРТ брюшной полости). Если у вашего малыша выявили панкреатит, нужно не огорчаться и заламывать руки, а действовать. Чем раньше начнёте лечение, тем лучше.
При любой форме болезни, главное правило — строгая диета. Да-да, пришло время собирать камни. Итак, теперь в меню ребёнка обязательно должны быть каши, кисели, компотики из сухофруктов. Как только организм немного адаптируется, можно кушать омлет (белковый), супчики с овощами и крупами на воде.
После недельной диеты можно побаловать малыша печёными яблоками. Конечно, это не десерт из «Мак Доналдса», но зато натурально и полезно. Так нужно питаться примерно месяц, затем меню постепенно расширять. Вводите в рацион мясо и рыбу нежирных сортов, макароны. Жареного по-прежнему нельзя, теперь ребёнку придётся исключительно тушить и запекать блюда.
Хорошо снимает воспаление поджелудочной специальный кисель, он приводит в норму ферменты и содержит много витаминов.
Готовить его несложно. Нужно взять 2 ст.л. пророщенных овсяных зёрен, измельчить их в муку. Затем добавим немного холодной воды, перемешаем. Вливаем кипяток и помешивая, варим на небольшом огне около 3 минут. Остужаем, накрыв крышкой, затем процеживаем. Пить такой кисель нужно по ½ стакана в день.

Лечение панкреатита в домашних условиях
Доктора рекомендуют лечить панкреатит и народными средствами: отварами лекарственных трав, лечебной минералкой и овощными соками.
Вот вам набор самых эффективных травок при заболевании: солодка, полевой хвощ, лабазник, семена льна, ромашка, пустырник, зверобой.
Выбирайте любую и готовьте настой. На 1 ст. л. сухой травы — поллитра воды. Доводим до кипения, либо сразу заливаем кипятком в термосе и настаиваем 40 минут. Давайте процеженный напиток понемногу после завтрака и обеда. Внимание! Не готовьте слишком крепкий отвар и тем более не давайте его слишком много. Выздоровление от этого быстрее не наступит. А вот большое количество выделяемых ферментов может ещё больше навредить железе.
На время лечения о магазинных соках придётся забыть. Теперь вы будете пить напитки исключительно домашнего приготовления. Из овощных соков, благотворно влияют на восстановление железы: сок из сырого картофеля и морковки и квашеной капусты. Да, не, лимонад, конечно. Ребёнка нужно будет ещё уговорить пить эту «вкуснотищу», но вы же мама, найдёте подход к своему малышу. В конце концов, придумайте сказку, где будет фигурировать волшебный эликсир, придающий сил и сверхспособностей.
Нож хирурга — экстренное лечение
Ну и, напоследок, о таблетках, куда же без них. К сожалению, без медикаментозного лечения вы не обойдётесь. А если сильно запустили болезнь, то и антибиотики придётся принимать. Все препараты и их дозировку вам назначит врач. Чаще всего деток лечат «Панкреатином», «Пирензепином», «Фамотидином». При сильных болях рекомендуется принимать «Но-шпу», «Парацетамол». Для снятия отёка и ликвидации аллергенов, возможно, придётся пропить и антигистаминные.

Будем надеяться, этого лечения вам вполне хватит и до больничной койки дело не дойдёт. Хотя недавно в моём городе ребёнка 2-х лет с острым панкреатитом прооперировали. Иногда без хирургического вмешательства не обойтись. Если врач советует вам лечь в больницу, примите это стойко, успокаивайте и себя, и малыша тем, что всё будет хорошо, животик больше болеть не будет.
Болезнь и не подумает подступиться к вам, если вы хорошо подготовлены к ней. Не забывайте про меры профилактики: правильность питания, приёмы пищи небольшими порциями, своевременное лечение глистов, контроль свежести и чистоты продуктов.
Ну что ж, а теперь давайте раз и навсегда закроем тему про это неприятное заболевание. Вы о нём знаете, а значит, предупреждены. Если вдруг заподозрите малейшие симптомы, вернётесь к этой публикации ещё раз, чтобы свериться. Ну а в следующий раз поговорим о других детских недомоганиях и их лечении. До новых встреч, делитесь темой в соцсетях, и, само собой, своими отзывами на форуме. Не болейте!
Источник