Реактивное состояние поджелудочной железы лечение у ребенка

Количество детей, у которых врач диагностирует проблемы с поджелудочной железой, в последнее время заметно увеличилось. О том, что собой представляют реактивные изменения, почему они развиваются и как их лечить мы расскажем в этой статье.
Что это такое?
Реактивные изменения поджелудочной железы, несмотря на грозное название, не происходят сами по себе и отдельным недугом не считаются. Они являются ответной реакцией этого органа на некие иные недуги органов желудочно-кишечного тракта, а также на неблагоприятные воздействия, которые претерпевает детский организм.
Сама по себе поджелудочная железа – вторая во величине в области живота после печени, обеспечивает выполнение двух важнейших процессов – она вырабатывает необходимый для усвоения сахара инсулин и продуцирует панкреатическую жидкость, без которой пищеварительный процесс не может быть нормальным.


По протокам эта жидкость стекает в двенадцатиперстную кишку. Состояние этих протоков имеет огромное значение для работы поджелудочной железы. Поскольку все органы ЖКТ сообщаются посредством сети протоков, то любой недуг одного из них незамедлительно сказывается на работе поджелудочной, вызывая реактивные изменения.
Число детей, у которых врачи находят такие изменения, растет. Ученые полагают, что есть в этом определенная толика влияния ухудшающейся экологии, обилия консервантов и красителей даже в детском питании.


Причины возникновения
Ферменты, которые вырабатывает поджелудочная железа, становятся активными только тогда, когда соединяются с жидкостной средой кишечника. Однако при заболеваниях органов пищеварения возможен вброс жидкости из двенадцатиперстной кишки.
Соприкосновение с ней активизирует ферменты раньше времени, до их попадания в кишечник. Начинается активный процесс пищеварения не там, где нужно, и поджелудочная по сути начинает переваривать сама себя. Это в медицине называется реактивным панкреатитом, и такое изменение считается самым распространенным


Спровоцировать реактивные изменения могут самые разнообразные заболевания, такие, как гастрит, гепатит, проблемы с желчным пузырем, гастродуоденит. Причинами развития реактивных изменений в поджелудочной могут стать нарушения питания – малыш недостаточно хорошо кушает или, наоборот, объедается, ему разрешается злоупотреблять фаст-фудом, чипсами, сухариками и сомнительными сладостями с массой красителей и ароматизаторов.


Поджелудочная железа может увеличиться, в ней могут начаться патологические процессы в ответ на некоторые инфекционные заболевания вроде кори или скарлатины, на отравление токсинами, прием медикаментов, особенно на длительное употребление антибиотиков. Иногда «стартовым» механизмом, запускающим реактивные изменения выступают аутоиммунные патологические процессы в организме.
В детском и подростковом возрасте не исключается и психогенный фактор – поджелудочная может претерпевать функциональные нарушения, как говорится, на нервной почве, после пережитого сильного стресса.


Опасность
Реактивные изменения в поджелудочной железе лишь отражают факт наличия другой болезни, но и сами по себе способны доставлять неприятные ощущения. У детей может развиться достаточно выраженный болевой синдром, нарушиться пищеварение, а также увеличиться уровень сахара в крови.
Поджелудочная железа, подверженная таким деструктивным процессам увеличивается в размерах, может отекать. У ребенка может развиваться рвота, диарея, несварение, его могут беспокоить тянущие боли в верхней части живота. Однако в подавляющем большинстве случаев реактивные изменения протекают без симптомов вообще и становятся «находкой» на УЗИ органов ЖКТ.


Симптомы
О проблемах с поджелудочной железой могут свидетельствовать следующие признаки:
Боли в верхней части живота, в районе желудка, которые несколько стихают, если ребенок принимает сидячее положение с небольшим наклоном туловища вперед.
Рвотные массы с непереваренными кусочками пищи. Облегчения такая рвота не приносит.
Возможно повышение температуры тела.


Частый понос. Каловые массы имеют водянистую консистенцию, неприятный резкий запах. Если реактивные изменения присутствуют уже давно, то стул ребенка хронически нестабилен – диарея сменяется запорами и наоборот.
Сухость во рту, при осмотре ротовой полости обнаруживается молочный налет на языке.


Изменение аппетита. Ребенок начинает мало и нерегулярно есть, отказывается даже от тех блюд, которые раньше ему нравились.
Регулярная отрыжка, повышенное газообразование, метеоризм, вздутие живота.
Повышенная утомляемость, снижение общего тонуса организма.


Диагностика
Признаки вторичных диффузных изменений могут обнаружиться на ультразвуковом исследовании органов брюшной полости. Норму размеров органа по УЗИ можно оценить только по специальным врачебным таблицам, которые составлены с учетом возраста, пола и веса ребенка. У новорожденного и грудничка в среднем размеры железы по УЗИ в норме – 4-5 сантиметров. К 10-летнему возрасту размеры поджелудочной увеличиваются до 15 сантиметров.


Аномалии паренхимы выражаются не только в превышении верхней границы возрастной нормы по размеру, но и в очертаниях, контурах органа. Если диагност указывает в заключении, что у ребенка диффузные изменения, это означает, что реактивное состояние равномерно распространено по всему органу. Отдельных очагов патологии не наблюдается.
Впрочем, ультразвуковое исследование не дает точной картины происходящего. Поэтому при возникновении сомнений у врача назначаются уточняющие анализы:
клинический анализ крови на биохимию позволяет установить признаки возможного воспаления;
анализ мочи показывает, нет ли в образце выделительной жидкости несвойственных этой среде ферментов пищеварения;
эндоскопическое исследование двенадцатиперстной кишки позволяет судить о равномерности и структуре слизистой оболочки в районе стыка протоков.


Лечение
Умеренные реактивные изменения обычно не нуждаются в отдельной специальной терапии. Обычно все приходит в норму следом за тем, как будет завершено лечение основного недуга желудочно-кишечного тракта, который и повлек за собой нарушения работы поджелудочной.
Тяжелые диффузные изменения паренхимы железы лечат в стационарных условиях под постоянным наблюдением врача. Терапия включает в себя спазмолитики («Но-шпу», «Папаверин») для уменьшения болевых ощущений, ферментные препараты («Панкреатин» и другие), а также витамины и минералы. Ребенку также могут быть назначены антигистаминные средства для снятия симптомов аллергии, которая, если присутствует, ухудшает его состояние.


Обязательное условие выздоровления – строгая диета. При выраженной боли и рвоте ребенку устраивают 1-2 дня лечебного голодания, а потом вводят пищу постепенно. Диета исключает жареные и жирные продукты и блюда, газированные напитки, какао и шоколад, копчености и консервы, маринованные продукты. Полезны овощные супы, каши, кисель, компоты с небольшим содержанием сахара, свежие овощи и фрукты.
В дни лечебного голодания ребенку разрешены только теплые негазированные минеральные воды с повышенным содержанием солей – «Боржоми», «Ессентуки» и т. д.


Профилактика
Избежать проблем с поджелудочной железой довольно просто, чего нельзя сказать о лечении реактивных изменений. Родители должны следить за тем, сколько и чего ест ребенок. Питание должно быть регулярным, достаточным, сбалансированным. Нельзя перекармливать малыша.
При возникновении любых симптомов несварения, болей в животе, желательно показать ребенка врачу, чтобы исключить заболевания желудочно-кишечного тракта или обнаружить их и пролечить вовремя, пока поджелудочная не успела отреагировать на них реактивными изменениями паренхимы.


Все о проблемах поджелудочной железы у ребенка и не только смотрите в следующем выпуске программы доктора Комаровского.
Источник
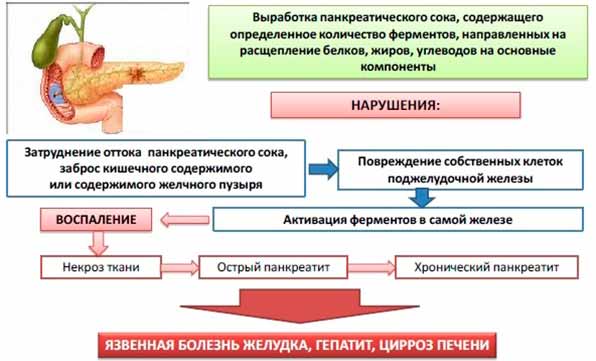
Панкреатит – острое или хроническое воспаление поджелудочной железы. Реактивный – отвечающий на воздействие извне; наступающий под влиянием внешних факторов. Поджелудочная железа – важный орган пищеварительной системы. В ней вырабатывается панкреатический сок (ферменты для расщепления и переваривания пищи), избранные гормоны, к примеру, инсулин – ответственный за поддержание нормального уровня сахара в крови.
У здорового человека панкреатический сок по желчным протокам поступает в двенадцатиперстную кишку, где активируется содержимым кишечника и запускает процесс переваривания пищи. В ситуациях, когда желчные протоки сужены/перекрыты или сфинктер между двенадцатиперстной кишкой и желчным пузырем не работает должным образом, ферменты активируются, не достигнув кишечника, разрушая клетки здорового органа. Заболевание опасное, иногда заканчивается серьёзными осложнениями и инвалидностью. В тяжёлых случаях возможен летальный исход, лечиться и диагностироваться болезнь должна вовремя.
Что такое реактивный панкреатит у детей?
Острый или хронический панкреатит у детей в раннем возрасте не встречается, за исключением случаев врожденной патологии или травм живота. Панкреатит – болезнь взрослых, которые годами вели нездоровый образ жизни: неправильно питались, злоупотребляли алкоголем, принимали медицинские препараты в огромных количествах, мало двигались и много ели.
Реактивный панкреатит у ребёнка – воспалительный процесс, спровоцированный прочими патологическими явлениями в организме. Поджелудочная железа при этом – здоровый орган и, устранив первопричину, о неполадках с ней можно просто забыть.
Причины реактивного панкреатита у детей:
- инфекция (грипп, ангина, коклюш, ротавирус, банальное ОРВИ) может спровоцировать начало болезни;
- описторхоз и лямблиоз – паразитарные инфекции;
- приём некоторых медицинских препаратов, к примеру, сильных антибиотиков;
- отравление;
- врожденная патология желчного пузыря (встречается крайне редко);
- сильная травма живота;
- неправильное питание и переедание на протяжении продолжительного времени.
Симптомы реактивного панкреатита у детей
Заподозрить реактивный панкреатит у ребёнка врач способен на основании симптомов:
- боль в верхней части живота (отдаёт в спину либо опоясывает);
- некритичное повышение температуры тела (в районе 37-37,5С);
- общее недомогание;
- тошнота, рвота;
- жидкий стул светлого цвета;
- отказ от еды;
- желтушность кожных покровов;
- сухость во рту;
- язык плотно обложен белым налетом.
Выраженные симптомы реактивного панкреатита у детей проявляются в старшем возрасте. Малыши часто не в силах внятно объяснить причину беспокойства, родителям требуется быть внимательными и при наличии непрекращающейся боли в животе в сочетании с описанными признаками обращаться в медицинское учреждение. До обследования и постановки диагноза настоятельно рекомендуется минимизировать количество потребляемой пищи, обеспечить покой больному. Для уменьшения боли допустимо приложить лед к животу.
Осложнения реактивного панкреатита
Реактивный панкреатит у детей важно распознать на начальном этапе. Тогда, устранив причину возникновения и приняв необходимые меры, получится избежать негативных последствий для здоровья. Часто ранние признаки заболевания просто игнорируются и списываются на капризность ребёнка. Воспаление переходит в хроническую форму и вызывает осложнения. Последствия панкреатита носят серьёзный характер, требуют своевременного лечения и контроля.
Поджелудочная железа
Поджелудочная железа, помимо ферментов, вырабатывает инсулин, если болезнью затронут отдел по производству гормона, возрастает риск заболевания сахарным диабетом. Запущенный панкреатит грозит перерасти в панкреонекроз (отмирание клеток поджелудочной железы), гнойные воспаления, вызвать язвы слизистых оболочек желудочно-кишечного тракта.
Патологические изменения в тканях провоцируют образование кист и раковых опухолей. Результатом сильной боли и интоксикации становится шок – общее расстройство функций организма. Частыми спутниками панкреатита выступают поражения печени и желчевыводящих путей. Возможны внутренние кровотечения.
Диагностика и лечение
Диагностику и лечение реактивного панкреатита у детей проводит врач-гастроэнтеролог. После опроса больного и родителей с целью сбора необходимой информации (питание, перенесённые заболевания, приём лекарственных препаратов, степень выраженности симптомов, время и очередность появления) проводится осмотр юного пациента. Бледность кожных покровов и слизистых оболочек, белый налет на языке, тахикардия, низкое кровяное давление, болевые ощущения при пальпации верхних отделов живота становятся подтверждением диагноза «реактивный панкреатит».
После осмотра назначаются лабораторные исследования:
- общий анализ крови и мочи;
- биохимический анализ крови;
- анализ кала;
- УЗИ органов брюшной полости.
Не стоит забывать, что реактивный панкреатит у детей – второстепенное заболевание, первоочередным образом требуется найти причину возникновения и устранить провоцирующие факторы. Детей с диагнозом госпитализируют для всестороннего контроля за течением болезни и отслеживания изменений в самочувствии пациента.
Главным инструментом лечения панкреатита остается диета, назначенная лечащим врачом в зависимости от стадии и тяжести протекания болезни. Первые два-три дня рекомендуется вовсе отказаться от приёма пищи. Потом поврежденному органу обеспечивают покой и снятие нагрузки. Для этого прописывается приём ферментативных препаратов, призванных облегчить усвоение белков и углеводов. Важно знать, что продолжительный приём такого рода лекарственных средств приводит к снижению выработки панкреатического сока, и поджелудочная железа перестает выполнять функции!
Для купирования болевого синдрома используются спазмолитики и анальгетики. Главный признак выздоровления – ослабление или полное отсутствие боли.
Принципы правильного питания
- Главным фактором риска становится неправильное питание – обилие в рационе жирной, соленой и острой пищи (фаст-фуда).
- Негативно отражается на работе пищеварительной системы употребление газированных напитков, которые, помимо повышения кислотности желудка, оказывают механическое воздействие на стенки двенадцатиперстной кишки и провоцируют заброс содержимого в протоки поджелудочной железы. В результате таких действий активация ферментов произойдет, не достигнув пункта назначения, и запустит процесс переваривания тканей здорового органа.
- Стоит также обратить внимание на размеры порций. Переедание недопустимо. Во избежание проблем с пищеварением не нужно заставлять ребёнка есть, если он отказывается.
- Частые перекусы – злостный враг нормального функционирования органов пищеварения.
- Пищевые красители, консерванты и усилители вкуса требуется по возможности исключить из рациона ребёнка.
Профилактика реактивного панкреатита
В целях профилактики воспаления поджелудочной железы родители обязаны следить за состоянием здоровья отпрысков, обеспечить квалифицированное и своевременное лечение воспалительных заболеваний, прививать правила здорового образа жизни, обеспечить рациональное питание, не злоупотреблять приёмом лекарственных препаратов, но и не игнорировать необходимость их использования, проходить профилактические обследования и вакцинироваться согласно медицинскому календарю. Врожденные патологии, способные вызвать развитие реактивного панкреатита, устраняются или находятся под постоянным наблюдением врача. При первых признаках недомогания у ребёнка следует незамедлительно обращаться за медицинской помощью.
Реактивный панкреатит в силах серьёзно навредить здоровью и качеству жизни ребёнка, если не воспринимать болезнь всерьёз и не уделять достаточного внимания профилактике. Поэтому и родители, и дети должны обучаться принципам правильного питания и заботе о собственном организме, а также знать симптомы и лечение заболевания, если всё же пришлось с ним столкнуться.
Источник
Реактивный панкреатит – серьезное заболевание, которое в детском возрасте представляет особую опасность, так как может нанести немалый вред растущему организму. У детей оно развивается внезапно, и самое главное в данном случае – оказать больному своевременную помощь и предотвратить возможные осложнения. В нашей статье вы узнаете, как распознать реактивный панкреатит у детей, какие симптомы и методы лечения существуют.
Реактивный панкреатит у детей: симптомы и лечение
Что такое реактивный панкреатит?
Поджелудочной железой называют орган, который выполняет в организме сразу несколько функций – принимает участие в пищеварении и производит гормоны, регулирующие уровень сахара в организме. Реактивный панкреатит – заболевание, которое характеризуется развитием патологических процессов в протоках железы, из-за чего вырабатывающиеся ферменты не попадают в двенадцатиперстную кишку, а остаются в ее тканях, вследствие чего они начинают разрушаться. Со временем заболевание может приобрести хронический характер и привести к серьезным нарушениям работы пищеварительной системы и других органов.
Поджелудочная железа
Для справки: раньше реактивный панкреатит был «взрослой» болезнью, но в последнее десятилетие он часто диагностируется у детей – это связано с увеличением количества нездоровой пищи, консервантов и химических добавок в детском рационе.
Причины реактивного панкреатита у детей
Воспаление поджелудочной железы при панкреатите
Реактивный панкреатит выступает не самостоятельным заболеванием, а развивается на фоне ряда заболеваний и патологических состояний, в число которых входят:
- неправильное питание, отсутствие режима приема пищи, регулярное употребление полуфабрикатов, снеков (чипсов, сухариков, орешков);
- инфекционные, воспалительные и аутоиммунные болезни, включая паротит, краснуху, циталомегавирус и т.д.;
- желчнокаменная болезнь, закупорка желчных протоков и другие нарушения работы желчевыводящих путей;
- анатомические нарушения строения поджелудочной железы, желчных путей, пищеварительного тракта;
- наследственная предрасположенность (муковисцидоз и другие генетические заболевания);
- метаболические нарушения, сопровождающиеся высокой концентрацией липидов или кальция;
- прием некоторых лекарственных препаратов (антибиотики, кортикостероиды, цитостатики);
- травмы живота и грудной области;
- эндокринные и гормональные нарушения;
- стрессы, психоэмоциональные нагрузки.
Детям перенести панкреатит намного тяжелее, чем взрослым
Внимание: чаще всего реактивный панкреатит вызывают погрешности в питании (68%), на втором месте стоят инфекционные заболевания (21%), далее идут патологии пищеварительной системы и травмы области живота.
Симптомы реактивного панкреатита
Заболевание у детей развиваются внезапно, иногда буквально за несколько часов – утром ребенок может быть абсолютно здоров, а вечером появляются ярко выраженные симптомы.
Признаки панкреатита
- Болевой синдром. Болевые ощущения, как правило, локализуются в верхней части живота и имеют опоясывающий характер, но могут разливаться по всей брюшной полости и отдавать в спину.
- Тошнота и рвота. Данные симптомы чаще всего наблюдаются у детей старшего возраста, причем рвота обычно многократная, и не приносит облегчения.
- Лихорадка. Повышение температуры при реактивном панкреатите незначительное, до 37-37,5 градусов – более высокие цифры наблюдаются редко.
- Нарушение дефекации. Патология проявляется жидким стулом или слишком светлым калом.
- Ухудшение общего самочувствия. Дети становятся капризными, вялыми, отказываются от любимых игр, младенцы непрерывно плачут и проявляют признаки беспокойства.
Бледность кожи и общая слабость — настораживающие симптомы
В число остальных симптомов реактивного панкреатита входит пожелтение или бледность кожных покровов, белый налет на языке, сухость во рту, отрыжка, повышенное газообразование и метеоризм.
Обратите внимание. Чем младше ребенок, тем менее выражены симптомы заболевания, поэтому родителям не стоит игнорировать даже незначительные проявления беспокойства и плохого самочувствия.
Чем опасен реактивный панкреатит?
В большинстве случаев нарушение возникает как реакция организма на попадание в организм вредных химических веществ, дисфункции пищеварительной системы, инфекции и воспалительные процессы. При своевременной терапии данные изменения неопасны для организма, но если лечение отсутствует, у ребенка может развиться сахарный диабет и необратимые изменения в поджелудочной железе, которые потребуют хирургического вмешательства и удаления части органа.
При появлении первых симптомов нужно показать ребенка врачу
Кроме того, панкреатит повышает риск развития одного из самых серьезных и неблагоприятных в диагностическом плане видов онкологии – рака поджелудочной.
Первая помощь
При развитии симптомов реактивного панкреатита у ребенка следует сразу же вызвать «скорую помощь» – любое промедление, а тем более самолечение может привести к непоправимым последствиям.
Первая помощь при реактивном панкреатите у ребёнка делится на несколько шагов
В подавляющем большинстве случаев детям с подозрением на заболевание требуется госпитализация и лечение в условиях стационара. В ожидании бригады медиков необходимо сделать следующее:
- уложить ребенка (лучше всего на бок, чтобы воспаленный орган не давил на солнечное сплетение) и не давать ему есть;
- поместить на область живота холодный компресс или грелку с водой;
- в перерывах между приступами рвоты давать пить чистую воду небольшими глотками.
Используя мешок для льда, можно сделать холодный компресс
Внимание: при подозрении на развитие панкреатита нельзя использовать болеутоляющие препараты – они могут смазать картину заболевания и усложнить постановку диагноза.
Диагностика реактивного панкреатита
Симптомы заболевания похожи на признаки отравления, аппендицита и других желудочно-кишечных патологий, поэтому ставить диагноз, основываясь исключительно на внешних проявлениях, нельзя.
Диагностика заболевания
Для выявления панкреатита необходима комплексная диагностика, которая включает инструментальные и клинические методы.
- Общий анализ крови. Выявляет признаки воспалительных процессов в организме – увеличение СОЭ и уровня лейкоцитов, снижение уровня гемоглобина.
- Биохимический анализ. Проводится для определения концентрации ферментов поджелудочной железы (амилаза, липаза и т.д.), которые при реактивном панкреатите повышаются.
- Анализ кала. Заболевание представляет собой нарушение пищеварительного процесса, поэтому в кале может определяться большое количество жиров, непереваренных остатков крахмала и белка.
- УЗИ поджелудочной железы. Наиболее информативное вид исследования, который позволяет оценить размеры и форму органа, выявить нарушения его строения и структуры.
- Эндоскопическая ретроградная холангиопанкреатография. Проводится для изучения протоков поджелудочной железы, тонкого кишечника и остальных частей пищеварительной системы.
МРТ — более комфортный метод диагностики чем все остальные, поэтому его применяют даже для детей
Помимо вышеперечисленных исследований, ребенку может понадобиться КТ, МРТ, рентгенологическое обследование кишечника, а также консультация гастроэнтеролога, генетика и других узких специалистов.
Лечение реактивного панкреатита
В первую очередь ребенку следует обеспечить постельный режим и полный покой. В первые сутки больным показано лечебное голодание – можно пить только щелочную минеральную воду без газа или некрепкий чай. Терапия проводится консервативными методами, а выбор схемы лечения и конкретных препаратов зависит от выраженности симптомов, возраста и особенностей организма ребенка.
Самостоятельные попытки родителей справиться с положением могут привести к тяжелым последствиям
Как правило, реактивный панкреатит лечится следующими медикаментозными препаратами:
- болеутоляющие средства и спазмолитики (Но-шпа, Дротаверин, Баралгин М);
- препараты для снижения выработки желудочного сока (Пирензепин и его аналоги);
- противорвотные средства (Церукал);
- лекарства, содержащие ферменты поджелудочной железы (Мезим, Панкреатин, Креон);
- глюкозо-солевые растворы для устранения интоксикации и обезвоживания.
Способ применения «Баралгин М» у детей
В случаях, когда нарушение работы поджелудочной железы развивается на фоне другого заболевания, его обязательно следует вылечить, иначе терапия панкреатита будет неэффективной.
Важно: давать ребенку какие-либо лекарственные препараты самостоятельно категорически запрещено – они могут вызвать побочные эффекты, а в некоторых случаях ухудшение состояния. Так, препараты с содержанием ферментов поджелудочной железы в остром периоде заболевания активизируют деятельность органа и усиливают болевые ощущения.
Питание при реактивном панкреатите
Основополагающую роль при лечении реактивного панкреатита играет правильное питание. Принимать пищу можно на 2-3-й день после появления первых симптомов болезни, когда пройдет тошнота, рвота и болевые ощущения – можно есть сухари, легкие бульоны из нежирного мяса, нежирный творог, отварные овощи, печеные яблоки. Строгой диеты необходимо придерживаться на протяжении как минимум нескольких недель, причем питание должно основываться на нескольких важных принципах.
Поговорите с детским врачом и специалистом по диетологии о рационе ребенка
- Питаться следует дробно, 5-6 раз в день небольшими порциями с интервалом в 3-4 часа, голодание и переедание при реактивном панкреатите запрещено.
- Исключить из рациона полуфабрикаты, консерванты, фаст-фуд, колбасные изделия, сладости и все продукты, которые содержат химические вещества (усилители вкуса, ароматизаторы и т.д.).
- Блюда нужно готовить на пару, отваривать или запекать без жира и масла.
- Питание должно быть легким, но вместе с тем достаточно калорийным – содержание белков следует снизить в пользу растительных жиров и «медленных» углеводов.
Фаст-фуд нужно исключить
Таблица 1. Разрешенные и запрещенные продукты
| Разрешенные блюда и продукты | Запрещенные блюда и продукты | |
|---|---|---|
| Хлебобулочные изделия | Несвежий хлеб, сухари из пшеничной муки, несдобное печенье, вермишель | Свежая сдобная выпечка, пирожки и пирожные, пицца, блины, оладьи |
| Блюда из круп | Блюда из рисовой, гречневой, манной, овсяной крупы. Варить их нужно на воде или овощном бульоне, перед приготовлением или употреблением перетирать так, чтобы каша была немного вязкой и полужидкой | Пшенная, перловая, кукурузная каша |
| Мясо и мясные блюда | Нежирная говядина, крольчатина, белое мясо курицы | Свинина, баранина, утка, субпродукты, тушенка, сало, крепкие жирные бульоны |
| Рыба | Нежирные речные сорта (треска, щука, окунь) | Красная рыба, морепродукты, икра, копченая и маринованная рыба, консервы |
| Овощи | Картофель, морковь, кабачки, свекла, цветная капуста. Овощи следует употреблять исключительно в обработанном виде (паровые или отварные) | Капуста, редиска, зелень (особенно щавель и шпинат), бобовые культуры, болгарский перец, лук, чеснок |
| Фрукты | Яблоки сладких сортов, груши, персики, бананы и т.д., полностью созревшие и мягкие. Из фруктов лучше всего готовить желе, кисели, запеканки и компоты | Любые кислые фрукты и ягоды |
| Молочные продукты | Нежирное свежее молоко в блюдах, творог, натуральные йогурты без добавок, неострый сыр | Сливки, сметана, жирный творог и сыр |
| Яйца | Омлеты на пару, не менее 1-2 яиц в день | Отварные вкрутую или жареные яйца |
Внимание: если ребенок хочет сладкого, изредка его можно побаловать карамелькой, зефиром или мармеладом (шоколад и мороженое необходимо исключить).
Профилактика
Профилактика реактивного панкреатита заключается в правильном, сбалансированном питании, исключении вредных продуктов, в особенности чипсов, сухариков, пакетированных соков и пряностей. У ребенка должен быть четко организованный режим дня, полноценный отдых и физические нагрузки, которые соответствуют возрасту. Инфекционные и воспалительные заболевания необходимо лечить своевременно, а любые медикаментозные препараты принимать только после консультации с врачом, строго придерживаясь дозировок и инструкции по применению.
Лечение детей проводят только по предписаниям врача
Реактивный панкреатит – серьезное заболевание, которое может нанести непоправимый вред растущему организму, но при своевременной диагностике и лечении, а главное, правильной организации питания и режима дня, от него можно избавиться без последствий для здоровья. Как остановить диарею в домашних изучайте в нашей статье.
Видео — Панкреатит у ребенка
Источник