Подострый тиреоидит щитовидной железы симптомы и лечение
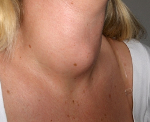
Подострый тиреоидит – это инфекционное гранулематозное заболевание щитовидной железы с деструкцией тиреоцитов. Проявляется болью в передней части шеи, локализующейся в ограниченной области или иррадиирущей в уши, нижнюю челюсть, затылок. Инфекционный процесс приводит к развитию лихорадки с умеренной гипертермией. При разрыве фолликулов йодсодержащие гормоны поступают в кровь, возникает гипертиреоз, сопровождающийся раздражительностью, беспокойством, тремором, чувством жара и потерей веса, сменяющийся эутиреозом и транзиторным гипотиреозом. Специфические диагностические методы – анализы крови и тиреоидных гормонов, сонография щитовидной железы. Лечение медикаментозное, включает прием НПВС, кортикостероидов, бета-блокаторов.
Общие сведения
Подострый тиреоидит – острое вирусное воспалительное поражение щитовидной железы. Клинические проявления сохраняются дольше, чем при острых тиреоидитах, но выражены сильнее, чем при хронических формах. Синонимичные названия – гранулематозный тиреоидит, гигантоклеточный тиреоидит и тиреоидит де Кервена (по фамилии швейцарского врача, впервые описавшего болезнь в 1904 году). Распространенность среди всех патологий щитовидной железы колеблется от 1 до 5%. Болезни более подвержены женщины, гендерное соотношение составляет 5:1. Подавляющее большинство пациентов относится к возрастной категории 30-60 лет. Пик заболеваемости регистрируется в осенне-зимний период, что связано с распространением ОРВИ.
Подострый тиреоидит
Причины
Факторы, провоцирующие развитие гранулематозного тиреоидита, точно не выяснены. В настоящее время в эндокринологии наибольшее распространение получила теория о вирусном происхождении заболевания. Поражение тканей железы вероятно вызвано воздействием вирусов, этот факт подтверждается наличием клинических и лабораторных признаков инфекционной болезни. Согласно данным статистики, тиреоидит чаще всего диагностируется после инфекции верхних дыхательных путей. Также определена генетическая предрасположенность – носительство гена HLA-BW 35, обуславливающего высокую восприимчивость к вирусным заболеваниям.
Патогенез
Патогенетическая основа подострого тиреоидита – образование в железистой ткани гранулем инфекционного происхождения. Заболевание возникает спустя 2-6 недель после вирусной инфекции. Вирусы проникают внутрь тиреоцитов, где активируют синтез атипичных белков. Иммунная система воспринимает их как чужеродные и отвечает развитием воспаления. Стимулируется производство моноцитарных фагоцитов, они скапливаются в воспалительном очаге и превращаются в макрофаги. Формируются макрофагальные гранулемы. Параллельно с этим часть фагоцитов и макрофагов созревает и трансформируется в эпителиоидные клетки. Создаются эпителиоидные клеточные и гигантоклеточные гранулемы.
Если в гранулемах снижен фагоцитоз и поглощенные белки не распадаются полностью, наблюдается стойкая реакция гиперчувствительности замедленного типа. Если фагоцитоз в гранулезных клетках достаточен, иммунный ответ отсутствует. Щитовидная железа увеличивается в размере, инфильтрируется лимфоцитами и гигантоклеточными гранулемами. Из-за разрывов фолликулов в плазму крови поступает большое количество тироксина и трийодтиронина, развивается гипертиреоз. Через 4-8 недель запасы гормонов истощаются, гипертиреоз сменяется эутиреозом, транзиторным гипотиреозом. При выздоровлении гранулемы рубцуются, функции железы восстанавливаются.
Классификация
С учетом функциональности железы в течении заболевания выделяют три фазы. Первая (тиреотоксическая) характеризуется выбросом йодсодержащих гормонов в кровоток. Вторая (эутиреоидная) сопровождается нормализацией уровней трийодтиронина и тироксина. Третья (гипотиреоидная) наблюдается в период недостатка гормонов, связанный с истощением тканевых запасов и снижением числа функциональных тиреоцитов. По особенностям симптоматики, наличию или отсутствию аутоиммунного компонента различают два типа заболевания:
- Тиреоидит Кервена. Наиболее распространенный вариант болезни, из-за чего название часто используется как синоним подострого тиреоидита в целом. Симптомы выраженные, разграниченные по стадиям. Отмечается тенденция к рецидивам.
- Подострый лимфоцитарный тиреоидит. Встречается редко. Может развиться в любом возрасте (без увеличения частоты к среднему и пожилому возрасту). Имеет аутоиммунный компонент. Иногда дебютирует после родов, называется подострым послеродовым лимфоцитарным тиреоидитом.
Симптомы подострого тиреоидита
Характерно волнообразное течение, обусловленное изменением активности инфекционного процесса и секреции тиреоидных гормонов. Начало болезни проявляется нарастанием общей слабости, гипертермией от 37,5 до 38,5-38,7° С. Возникают боли в районе расположения щитовидной железы, усиливающиеся при глотании, жевании, поворотах головы или прощупывании. Некоторые пациенты отмечают, что боль иррадиирует в ухо, челюсти, затылок. В течение одного или двух месяцев наблюдаются симптомы тиреотоксикоза: раздражительность, плаксивость, повышенная утомляемость, учащенное сердцебиение, приливы жара, потливость, дрожь, тремор, снижение массы тела. Больные становятся легковозбудимыми, неусидчивыми, рассеянными, плохо переносят духоту и шум.
Тиреотоксическая стадия сменяется эутиреоидной, симптоматика гипертиреоза редуцируется. Сохраняется болезненность железы, но общее самочувствие пациентов улучшается. Спустя несколько недель возникает транзиторный гипотиреоз. Его выраженность и продолжительность варьируются, у части больных симптомы отсутствуют, так как железа быстро компенсирует дефицит гормонов. При развернутой стадии гипотиреоза определяется зябкость, снижение температуры тела. Появляются отеки вокруг глаз, одышка, усиливается сонливость, замедляются процессы мышления.
Осложнения
Длительное течение подострого тиреоидита без адекватной медикаментозной помощи истощает щитовидную железу. Снижение активности ее клеток проявляется стойким гипотиреозом. У пациентов замедляется обмен веществ, урежается частота сердечных сокращений, развивается микседема, гипотония, появляется желтушность кожи. Повышается риск раннего атеросклероза, сердечной недостаточности, желчнокаменной болезни. Для поддержания нормальной концентрации гормонов требуется постоянная гормонозаместительная терапия. У 2% больных диагностируются рецидивы заболевания. Повторное появление симптомов может происходить спустя 10-20 лет после выздоровления.
Диагностика
Обследование проводит врач-эндокринолог. Предположительный диагноз устанавливается на основании данных анамнеза и клинической картины: симптомы проявляются после инфекционного заболевания, температура остается стабильно повышенной, при пальпации железа плотная, увеличенная и болезненная, боль локальная либо диффузная, кожа над железой гиперемирована, близлежащие лимфоузлы не увеличены. На втором этапе диагностики выполняются инструментальные и лабораторные исследования. Их результаты позволяют подтвердить диагноз подострого тиреоидита, дифференцировать его с диффузным токсическим зобом, аутоиммунным тиреоидитом, онкопатологией, туберкулезным воспалением железы, грибковой инфекцией, флегмоной шеи, средним отитом, острым фарингитом. Используются следующие методы:
- Эхография. По УЗИ щитовидной железы характерно увеличение размеров органа, зоны пониженной эхогенности в одной либо двух долях. Иногда определяются мигрирующие зоны или диффузная гипоэхогенность.
- Тиреосцинтиграфия. В первой фазе заболевания результаты сцинтиграфии щитовидной железы указывают на низкое поглощение или полное отсутствие захвата радиоактивного йода. Очаг воспаления отображается как «холодная» область. В фазе гипотиреоза поглощение йода резко увеличивается.
- Общий, биохимический анализ крови. По результатам тестов отмечается резкое увеличение СОЭ, повышенный уровень лимфоцитов, относительно низкий уровень нейтрофильных лейкоцитов, повышенные показатели фибриногена, печеночных ферментов, иммуноглобулинов. Концентрация С-реактивного белка стабильно высокая на начальной стадии.
- Анализ на тиреоидные гормоны. В тиреотоксической стадии увеличено количество связанных фракций трийодтиронина (T3), тироксина (T4), снижен уровень тиреотропного гормона (ТТГ) в крови. При развитии транзиторного гипотиреоза показатели T4 и T3 ниже нормы.
- Тест на антитела. В сыворотке крови может обнаруживаться повышение титра антител к тиреоглобулину (ат-ТГ) и тиреопероксидазе (ат-ТПО). Значения достигают пика в первые недели болезни, через несколько месяцев антитела исчезают.
- Тонкоигольная аспирационная биопсия. По данным гистологического исследования выявляется лимфоцитарная инфильтрация, гигантоклеточная инфильтрация, разрывы фолликулов. Цитологический анализ подтверждает преобладание нейтрофилов и гигантских клеток (полинуклеарных макрофагов), наличие эпителиоидных клеток.
- Проба с глюкокортикоидами. Характерный признак гранулематозной формы тиреоидита – исчезновение болевого синдрома спустя 12-48 часов после первого приема глюкокортикоидов. Если боли сохраняются дольше 3 суток, диагноз ставится под сомнение.
Лечение подострого тиреоидита
Проводится медикаментозная терапия, направленная на устранение инфекционного и воспалительного процесса, восстановление нормального уровня тироксина, трийодтиронина, купирование болевых ощущений. Лечебные мероприятия ориентированы на улучшение актуального самочувствия и предупреждение рецидивов. Пациентам назначаются препараты следующих групп:
- Глюкокортикоиды. Синтетические глюкокортикостероиды оказывают выраженное противовоспалительное действие, эффективно устраняют боль и симптомы интоксикации, подавляют образование антител. Дозировка подбирается индивидуально, корректируется на протяжении всего лечения в зависимости от изменения самочувствия больного, показателей СОЭ. Средняя продолжительность курса – 1,5-2 месяца, при тенденции к рецидивированию – 4-6 месяцев.
- НПВС. Нестероидные противовоспалительные средства препятствуют синтезу провоспалительных простагландинов, чем уменьшают воспаление, обладают болеутоляющим действием и иммуносупрессорным эффектом. НПВС часто назначаются при легких формах заболевания, умеренном повышении СОЭ и очаговых поражениях железы.
- Бета-адреноблокаторы. Лекарства этой группы показаны на первой стадии для купирования проявлений тиреотоксикоза. Бета-блокаторы устраняют симптомы тахикардии, стимулируют переход тироксина в неактивную форму трийодтиронина.
- Тиреоидные препараты. Лечение синтетическими тиреоидными гормонами начинают через месяц после начала применения глюкокортикоидов, когда редуцируются проявления гипертиреоза. Использование медикаментов позволяет уменьшить аутоиммунные поражения, нормализовать консистенцию ткани железы, снизить выраженность гипотиреоза.
- Местные противовоспалительные препараты. Местное лечение включает аппликации гелей и мазей на область щитовидной железы. Также применяются полуспиртовые компрессы, сухое тепло, электродрегинг глюкокортикоидного препарата.
Прогноз и профилактика
Подострый тиреоидит длится 2-3 месяца, а затем в большинстве случаев полностью излечивается. Деструктивные изменения и рецидивы редки, поэтому прогноз расценивается как благоприятный. Профилактика должна быть нацелена на предупреждение, своевременную диагностику и правильное лечение вирусных заболеваний. Необходимо проведение мероприятий, повышающих сопротивляемость организма инфекциям: закаливающих процедур, витаминотерапии, соблюдения правильного питания и режима оптимальной физической активности. При обнаружении симптомов инфекции следует незамедлительно обратиться за медицинской помощью, строго придерживаться назначений лечащего врача.
Источник
Тиреоидит – воспалительное поражение щитовидной железы острого, подострого, хронического, аутоиммунного характера. Проявляется чувством давления, болезненными ощущениями в области шеи, затруднением глотания, осиплостью голоса. При острых воспалениях возможно формирование абсцесса. Прогрессирование заболевания вызывает диффузные изменения в железе и нарушение ее функций: вначале явления гипертиреоза, а впоследствии – гипотиреоза, требующих соответствующего лечения. В зависимости от клинических особенностей и течения выделяют острый, подострый и хронический тиреоидит; по этиологии — аутоиммунный, сифилитический, туберкулезный и др.
Общие сведения
Тиреоидит – воспалительное поражение щитовидной железы острого, подострого, хронического, аутоиммунного характера. Проявляется чувством давления, болезненными ощущениями в области шеи, затруднением глотания, осиплостью голоса. При острых воспалениях возможно формирование абсцесса. Прогрессирование заболевания вызывает диффузные изменения в железе и нарушение ее функций: вначале явления гипертиреоза, а впоследствии – гипотиреоза, требующих соответствующего лечения.
В основе тиреоидитов может лежать различный механизм и причины возникновения, но всю группу заболеваний объединяет присутствие воспалительного компонента, поражающего тиреоидную ткань.
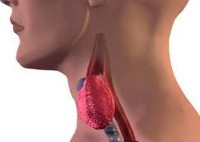
Тиреоидит
Классификация тиреоидитов
В своей практике клиническая эндокринология использует классификацию тиреоидитов, основанную на особенностях механизма их развития и клинического проявления. Различают следующие формы течения тиреоидитов: острую, подострую и хроническую. Острый тиреоидит может распространяться на целую долю или всю щитовидную железу (диффузный) либо протекать с частичным поражением доли железы (очаговый). Кроме того, воспаление при остром тиреоидите может быть гнойным или негнойным.
Подострый тиреоидит встречается в трех клинических формах: гранулематозный, пневмоцистный и лимфицитарный тиреоидит; по распространенности бывает очаговым и диффузным. Группа хронических тиреоидитов представлена аутоиммунным тиреоидитом Хашимото, фиброзно-инвазивным зобом Риделя и специфическими тиреоидитами туберкулезной, сифилитической, септомикозной этиологии. Гнойная форма острого тиреоидита и хронический фиброзно-инвазивный зоб Риделя наблюдаются исключительно редко.
Причины тиреоидитов
Развитие острого гнойного тиреоидита происходит после перенесенных острых или хронических инфекционных заболеваний – тонзиллита, пневмонии, сепсиса и др. в результате гематогенного заноса их возбудителей в ткани щитовидной железы. Острая негнойная форма тиреоидита может развиваться в результате травматического, лучевого повреждения щитовидной железы, а также после кровоизлияний в ее ткани.
В основе подострого (гранулематозного) тиреоидита де Кервена лежит вирусное повреждение клеток щитовидной железы возбудителями различных инфекций: аденовирусами, вирусами кори, гриппа, эпидемического паротита. Заболевание в 5-6 раз чаще развивается у женщин, преимущественно между 20 и 50 годами, клинически проявляется спустя несколько недель или месяцев после исхода вирусной инфекции. Вспышки тиреоидита де Кервена связаны с периодами наибольшей вирусной активности. Подострый тиреоидит развивается в 10 раз реже аутоиммунного и сопровождается обратимыми, преходящими нарушениями функции щитовидной железы. Хронические инфекции носоглотки и генетические наследственные факторы предрасполагают к развитию подострого течения тиреоидита.
При фиброзном тиреоидите (зобе Риделя) наблюдается значительное разрастание соединительной ткани в области щитовидной железы и сдавление структур шеи. Развитие зоба Риделя чаще встречается среди женщин старше 40-50 лет. Этиология фиброзного тиреоидита окончательно не выяснена: предполагается определенная роль инфекций в его развитии, часть исследователей склонны считать зоб Риделя исходом аутоиммунного поражения щитовидной железы при тиреоидите Хашимото. К развитию фиброзного тиреоидита склонны пациенты, перенесшие тиреотоксикоз, операции на щитовидной железе, имеющие эндемический зоб, генетическую предрасположенность, а также страдающие аутоиммунными и аллергическими заболеваниями, сахарным диабетом.
Симптомы тиреоидитов
Острый тиреоидит
При гнойной форме острого тиреоидита наблюдается воспалительная инфильтрация щитовидной железы с последующим образованием в ней гнойника (абсцесса). Зона гнойного расплавления выключается из секреторной деятельности, однако чаще она захватывает незначительную часть ткани железы и не вызывает резких нарушений гормональной секреции.
Гнойный тиреоидит развивается остро — с высокой температуры (до 40°С) и озноба. Отмечаются резкие боли на передней поверхности шеи со смещением в затылок, челюсти, язык, уши, усиливающиеся при кашле, глотании и движениях головы. Стремительно нарастает интоксикация: появляется выраженная слабость, разбитость, ломота в мышцах и суставах, головная боль, нарастает тахикардия. Нередко состояние пациента оценивается как тяжелое.
Пальпаторно определяется локальное или диффузное увеличение щитовидной железы, резкая болезненность, плотная (на стадии инфильтративного воспаления) или размягченная (на стадии гнойного расплавления и образования абсцесса) консистенция. Отмечается гиперемия кожи шеи, локальное повышение температуры, увеличение и болезненность шейных лимфатических узлов. Негнойная форма острого тиреоидита характеризуется асептическим воспалением тиреоидной ткани и протекает с менее выраженной симптоматикой.
Подострый тиреоидит
Течение подострого тиреоидита может иметь ярко выраженные признаки воспаления: фебрильную температуру тела (38°С и выше), боли в области передней поверхности шеи с иррадиацией в челюсти, затылок, ухо, слабость, нарастание интоксикации. Однако чаще развитие болезни бывает постепенным и начинается с недомогания, дискомфорта, умеренной болезненности и припухлости в области щитовидной железы, особенно при глотании, наклонах и поворотах головы. Боли усиливаются при жевании твердой пищи. При пальпации щитовидной железы обычно выявляется увеличение и болезненность одной из ее долей. Соседние лимфоузлы не увеличены.
Подострый тиреоидит у половины пациентов сопровождается развитием тиреотоксикоза легкой или средней степени выраженности. Жалобы пациентов связаны с потливостью, сердцебиением, тремором, слабостью, бессонницей, нервозностью, непереносимостью жары, болями в суставах.
Избыточное количество выделяемых железой тиреоидных гормонов (тироксина и трийодтиронина) оказывает тормозящее действие на гипоталамус и снижает выработку гормона-регулятора тиротропина. В условиях дефицита тиротропина происходит снижение функции неизмененной части щитовидной железы и развитие гипотиреоза во второй фазе подострого тиреоидита. Гипотиреоз обычно не бывает длительным и выраженным, и с затуханием воспаления уровень тиреоидных гормонов приходит в норму.
Продолжительность стадии тиреотоксикоза (острой, начальной) при подостром тиреоидите составляет от 4 до 8 недель. В этот период отмечаются болезненность щитовидной железы и шеи, снижение накопления железой радиоактивного йода, явления тиреотоксикоза. В острую стадию происходит истощение запасов тиреоидных гормонов. По мере уменьшения поступления в кровь гормонов развивается стадия эутиреоза, характеризующаяся нормальным уровнем тиреоидных гормонов.
В случаях тяжелого течения тиреоидита при выраженном снижении количества функционирующих тироцитов и истощении резерва гормонов щитовидной железы может развиться стадия гипотиреоза с его клинико-биохимическими проявлениями. Завершает течение подострого тиреоидита стадия выздоровления, в ходе которой происходит окончательно восстановление структуры и секреторной функции щитовидной железы. Развитие стойкого гипотиреоза отмечается редко, практически у всех пациентов, перенесших подострый тиреоидит, функция щитовидной железы нормализуется (эутиреоз).
Хронический фиброзный тиреоидит
Течение хронического фиброзного тиреоидита долгое время может не вызывать нарушений самочувствия при медленном, постепенном прогрессировании структурных изменений тиреоидной ткани. Наиболее ранним проявлением фиброзного тиреоидита служит затруднение глотания и ощущение «комка в горле». В развернутой стадии заболевания развиваются нарушения дыхания, глотания, речи, охриплость голоса, поперхивание во время еды.
Пальпаторно определяется значительное неравномерное увеличение щитовидной железы (бугристость), ее уплотнение, малоподвижность при глотании, плотная «деревянистая» консистенция, безболезненность. Поражение железы носит, как правило, диффузный характер и сопровождается снижением ее функциональной активности с развитием гипотиреоза.
Сдавление соседних структур шеи вызывает компрессионный синдром, проявляющийся головной болью, нарушениями зрения, шумом в ушах, затруднениями при акте глотания, пульсацией шейных сосудов, нарушением дыхания.
Специфические тиреоидиты
К специфическим тиреоидитам относятся воспалительные и структурные изменения тиреоидной ткани щитовидной железы при ее туберкулезном, сифилитическом, микозном поражении. Специфические тиреоидиты носят хроническое течение; в случаях присоединения вторичной инфекции приобретают острый характер.
Осложнения тиреоидитов
Гнойное воспаление щитовидной железы при остром тиреоидите, протекающее с формированием абсцесса, чревато вскрытием гнойной полости в окружающие ткани: средостение (с развитием медиастинита), трахею (с развитием аспирационной пневмонии, абсцесса легкого). Распространение гнойного процесса на ткани шеи может вызывать развитие флегмоны шеи, повреждение сосудов, гематогенное распространение инфекции на мозговые оболочки (менингит) и ткани мозга (энцефалит), развитие сепсиса.
Запущенность тиреоидита подострого течения вызывает повреждение значительного количества тиреоцитов и развитие необратимой недостаточности щитовидной железы.
Диагностика тиреоидитов
При всех формах тиреоидитов изменения в общем анализе крови характеризуются признаками воспаления: нейтрофильным лейкоцитозом, сдвигом лейкоцитарной формулы влево, повышением СОЭ. Острая форма тиреоидита не сопровождается изменением уровня тиреоидных гормонов в крови. При подостром течении вначале отмечается увеличение концентрации гормонов (стадия тиреотоксикоза), затем происходит их снижение (эутиреоз, гипотиреоз). При УЗИ щитовидной железы выявляется ее очаговое или диффузное увеличение, абсцессы, узлы.
Проведением сцинтиграфии щитовидной железы уточняется величина и характер очага поражения. В стадии гипотиреоза при подостром тиреоидите отмечается снижение поглощения щитовидной железой радиоизотопов йода (менее 1 %, при норме 15 – 20 %); в стадии эутиреоза с восстановлением функции тиреоцитов накопление радиоактивного йода нормализуется, а в стадии выздоровления ввиду увеличения активности регенерирующих фолликулов временно возрастает. Сцинтиграфия при фиброзном тиреоидите позволяет обнаружить размеры, нечеткие контуры, измененную форму щитовидной железы.
Лечение тиреоидитов
При легких формах тиреоидитов можно ограничиться наблюдением эндокринолога, назначением нестероидных противовоспалительных препаратов для купирования болевого синдрома, симптоматической терапией. При выраженном диффузном воспалении применяют стероидные гормоны (преднизолон с постепенным понижением дозы).
При остром гнойном тиреоидите проводится госпитализация пациента в отделение хирургии. Назначается активная антибактериальная терапия (пенициллины, цефалоспорины), витамины В и С, антигистаминные препараты (мебгидролин, хлоропирамин, клемастин, ципрогептадин), массивная внутривенная дезинтоксикационная терапия (солевые растворы, реополиглюкин). При формировании абсцесса в щитовидной железе проводится его хирургическое вскрытие и дренирование.
Лечение подострого и хронического тиреоидита проводится гормонами щитовидной железы. При развитии компрессионного синдрома с признаками сдавления структур шеи прибегают к оперативному вмешательству. Специфические тиреоидиты излечиваются проведением терапии основного заболевания.
Прогноз и профилактика тиреоидитов
Раннее лечение острого тиреоидита заканчивается полным выздоровлением пациента через 1,5-2 месяца. Редко после перенесенного гнойного тиреоидита может развиться стойкий гипотиреоз. Активная терапия подострого тиреоидита позволяет добиться излечения за 2-3 месяца. Запущенные подострые формы могут протекать до 2-х лет и принимать хронический характер. Для фиброзного тиреоидита характерно многолетнее прогрессирование и развитие гипотиреоза.
Для предупреждения тиреоидита велика роль профилактики инфекционных и вирусных заболеваний: закаливание, витаминотерапия, здоровое питание и образ жизни. Необходимо проведение своевременной санации хронических очагов инфекции: лечение кариеса, отита, тонзиллита, гайморита, пневмонии и т. д. Выполнение врачебных рекомендаций и назначений, недопущение самостоятельного снижения дозы гормонов или их отмены позволит избежать рецидивов подострого тиреоидита.
Источник


