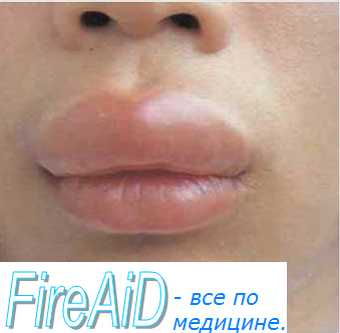
Отек квинке после лечения зуба
Аллергическая реакция на введение анестетика
Кононенко Ю.Г., Н.М. Рожко, Рузин Г.П. Местное обезболивание в амбулаторной стоматологии. М., 2002. С. 268 — 272
Аллергические состояния протекают по типу реакций между чужеродным для организма антигеном (аллергеном) и антителом, которое образовалось при первом попадании в организм данного антигена.
Чаще всего аллергические состояния протекают по типу анафилактических реакций, когда комплекс антиген-антитело высвобождает из клеток биологически активные вещества, расположенные в соединительной ткани всех органов, при этом возникают анафилактический шок, бронхиальная астма, вазомотор-ный ринит, отек Квинке и т.п.
Аллергическая реакция на местные анестетики (вернее, на раствор анестетика) развивается сравнительно часто, что обусловлено большим количеством факторов обезболивающего раствора: анестетики (новокаин, лидокаин), консерванты (парабены), антиоксиданты (дисульфит натрия) и т.п.
Клинически в аллергических реакциях выделяют 4 степени тяжести: легкая, средней тяжести, тяжелая, очень тяжелая (в том числе — молниеносная форма анафилактического шока). При аллергической реакции легкой формы возникает зуд и покраснение кожи, субфебрильная температура, которая может держаться несколько дней. Форма аллергии средней тяжести развивается на протяжении часов и несет определенную угрозу для жизни больного.
Отек Квинке — астматическая форма аллергического состояния. Развивается через несколько минут после введения аллергена и начинается с отека верхних дыхательных путей, век, губ, шеи, гортани, при этом возникает кашель, ларингоспазм. Иногда отек развивается медленно, возникает задышка, которая вызывает асфиксию.
Неотложная помощь (легкая и средняя форма): 1) придать больному горизонтальное положение; 2) инфильтрировать место инъекции обезболивающего раствора 0,5 мл 0,1% раствора адреналина; 3) ввести подкожно 1 % раствор димедрола 2 мл или 2% раствор супрастина 2мл; 4) внутривенно ввести 2,4% раствор эуфиллина 10 мл; 5) при тяжелой форме — внутривенное введение кортикостероидов — гидрокортизона 150-300 мг или преднизолона 50-100 мг, при невозможности внутривенного введения кортикостероиды вводят внутримышечно; 6) при нарастании асфиксии показана трахеотомия.
Примечание: у пациентов с сердечно-сосудистой патологией не рекомендуется обкалывать место введения раствора анестетика 0,1% раствора адреналина 0,5 мл. У таких пациентов мы наблюдали положительные результаты при применении корти-костероидов, которые снимали отек Квинке без рискованного введения адреналина.
При тяжелых аллергических состояниях возникает анафи-лактический шок.
Анафилактический шок — общая аллергическая реакция немедленного типа. Появляется через несколько минут после инъекции раствора анестетика, иногда возникает сразу после введения аллергена (молниеносная форма). Может развиваться даже от небольших (минимальных) доз препарата. Описаны случаи, когда анафилактический шок возникал сразу же при первом введении лекарств, что можно объяснить наследственностью, сенсибилизацией организма при вдыхании лекарств в виде пара т.п.
После введения аллергена (раствора анестетика) появляется чувство покалывания, зуд кожи лица, конечностей, чувство страха, резкая слабость, сжатие в груди, боль за грудиной и в области сердца, головная боль и боль в животе. При отсутствии неотложной помощи указанные симптомы прогрессируют, и у больных развивается анафилактический шок, при котором часто возника-ют ларингоспазм и бронхоспазм, которые сопровождаются отеком в области верхних дыхательных путей, острая недостаточность сердечно-сосудистой и дыхательной систем, потом наступает обморок, судороги и т.п. Смертность от таких осложнений составляет 20-70% и зависит от возраста больного, характера и объема поражений и от своевременности и адекватности лечения. Смерть наступает от острой сердечной недостаточности, острой гипоксии или асфиксии, отека головного мозга.
Известно 5 клинических форм анафилактического шока: кардиогенная — возникает боль за грудиной, приступы стенокардии; кишечная — характеризуется различной болью в животе, усиленной перистальтикой; церебральная — сопровождается резкой головной болью, тоническими и клоническими корчами, обмороком; астматическая — характеризуется асфиксией, клиникой бронхиальной астмы; кожная — сопровождается пятнами гиперемии на коже или папулоподобными высыпаниями на кожных покровах и слизистой оболочке.
В целом отмечается резкая бледность лица, лоб покрыт холодным потом, пульс нитевидный, артериальное давление снижено, слизистые оболочки сннюшны, зрачки расширенные. Из указанных выше симптомов некоторые занимают доминирующее положение в зависимости от формы анафилактического шока.
Лечение. 1. При возникновении легкой аллергической реакции можно ограничиться введением антигистаминных препаратов; внутримышечно вводят 2,5% раствор пипольфена 2 мл, или 2% раствор супрастина 2 мл, или 1% раствор димедрола 2 мл. Этого иногда бывает достаточно для нормализации состояния больного.
2. При возникновении аллергической реакции средней тяжести внутримышечно вводят антигистаминные препараты, при потребности проводят симптоматическую терапию (назначают сердечно-сосудистые средства или другие в зависимости от состояния больного).
При значительном ухудшении состояния больного применяют наиболее радикальный метод лечения — внутримышечное или внутривенное введение глюкокортикоидов, которые сразу улучшают состояние больного.
3. При анафилактическом шоке:
а) в первую очередь нужно изолировать больного от аллергена. Для этого необходимо немедленно ввести 0,1% раствор адреналина гидрохлорида 0,5 мл в место введения обезболивающего раствора;
б) если больной находится в состоянии асфиксии, постоянно обеспечивают проходимость верхних дыхательных путей. Для этого можно повернуть голову больного набок, роторасширителем открыть рот, языкодержателем захватить язык и вытянуть его кпереди. При рвоте — очистить полость рта от рвотных масс и следить за проходимостью верхних дыхательных путей, при остановке дыхания — начать искусственное дыхание по методу рот в рот или с помощью портативного дыхательного аппарата.
В связи с тем что не во всех стоматологических кабинетах есть возможность оказать соответствующую помощь в полном объеме, пациентов, у которых могут возникнуть аллергические состояния при введении анестетика, нужно направлять в стоматологические поликлиники, где есть соответствующее оборудование, а врач-анестезиолог может оказать квалифицированную помощь;
в) внутримышечно или внутривенно вводят 90-150 мг раствора преднизолона или 100-300 мг гидрокортизона (конечно лучше ввести внутривенно, но если тяжело или невозможно попасть в вену (при спавшихся венах), то, чтобы не терять время, глюкокортикоид вводят в мышцу;
г) внутривенно вводят 5% раствор глюкозы 500 мл или изотонический раствор натрия хлорида вместе с 2,5% раствором пипольфена 2 мл, 0,1% раствором адреналина гидрохлорида 0,5 мл, при явлениях бронхоспазма вводят 2,4% раствор эуфиллина 10 мл, при сердечной недостаточности применяют диуретики и сердечные гликозиды — 2-4 мл раствора лазикса, 0,06% ра-створ коргликона 0,5-1 мл. Для ликвидации сопутствующих анафилактический шок болевого синдрома и судорог вводят анальгетики и нейролептики. Все эти мероприятия проводят на фоне ингаляции увлажненным кислородом, постоянно следят за проходимостью верхних дыхательных путей.
При отсутствии клинического эффекта указанные выше препараты вводят повторно.
4. При молниеносной форме анафилактического шока внутривенно и внутрисердечно вводят комплекс препаратов, в частности, адреналин, атропин, глюкокортикоиды в больших дозах. Проводят весь комплекс реанимационных мероприятий, включая непрямой массаж сердца и искусственную вентиляцию легких (молниеносная форма анафилактического шока длится в среднем 10 мин) — потом могут настать терминальные состояния, часто заканчивающиеся летально.
Терминальные состояния характеризуются катастрофическим снижением артериального давления, глубоким нарушением газообмена — это период перед наступлением биологической смерти.
Терминальные состояния протекают в такой последовательности: предагоная, агония, клиническая смерть.
Предагональное состояние: общая заторможенность, артериальное давление не определяется, пульс пальпируется только на больших артериях (сонной и бедренной), отмечается удушье, цианоз и бледность кожных покровов и слизистой оболочки. Возникает угроза остановки сердца.
Клинические симптомы, которые указывают на возможную остановку сердца:
— АД ниже 60 мм рт. ст. или вообще не определяется.
— Снижение частоты пульса до 30-40 в/минуту или тахикардия больше 150 в минуту, что часто сопровождается экстрасистолами.
Агональное состояние — больной в обморочном состоянии, АД отсутствует, пульс тяжело пропальпировать даже на сонной артерии. Наступает остановка сердца.
— Не прощупывается пульс на больших артериях (сонной и бедренной), отмечается отсутствие показаний на ЭКГ.
— Наступает остановка дыхания — через 30-60 с после остановки сердца.
— Расширяются зрачки и отсутствует реакция их на свет.
— Наступает клиническая смерть.
Источник
Оглавление темы «Аллергия. Синдром Стивенса-Джонсона. Синдром Лайела. Крапивница. Отек Квинке. Сывороточная болезнь.»: Отек Квинке. Этиология ( причины ) отека Квинке. Патогенез отека Квинке. Клиника ( признаки ) отека Квинке. Неотложная ( первая ) помощь при отеке квинке.Отек Квинке представляет собой остро развивающийся, локализованный отек дермы и подкожной клетчатки. Этиология и патогенез отека Квинке. Повреждение тканей протекает по I типу. Клиника ( признаки ) отека КвинкеМогут наблюдаться локальные отеки губ, век, мошонки, а также слизистых оболочек полости рта (языка, мягкого неба, миндалин), дыхательных путей, желудочно-кишечного тракта, мочеполовой области. Наиболее угрожающим состоянием является развитие отека гортани с нарастающей клиникой острой дыхательной недостаточности. На его возникновение будут указывать охриплость голоса, лающий кашель, прогрессирующее затруднение дыхания. Отек слизистой ЖКТ может симулировать острую абдоминальную патологию, так как проявляется диспепсическими расстройствами, острой болью в животе, усилением перистальтики кишечника, иногда — перитонеальными симптомами. Поражение урогенитального тракта проявляется симптомами острого цистита и может привести к развитию острой задержки мочи. Опасной является локализация отека на лице, так как при этом возможно вовлечение мозговых оболочек, с появлением менингеаль-ных симптомов или лабиринтных систем, что проявляется клиникой синдрома Меньера (головокружение, тошнота, рвота).
Неотложная ( первая ) помощь при отеке квинке1. Гормонотерапия: преднизолон 60—90 мг в/м или в/в; дексазон 8—12 мг в/в; 2. Десенсибилизирующая терапия: супрастин 2% — 2,0 в/м; 3. Мочегонные: лазикс 40—80 мг в/в стуйно в 10—20 мл физиологического раствора; 4. Ингибиторы протеаз: контрикал — 30000 ЕД в/в в 300 мл физиологического раствора, эпсилон-аминокапроновая кислота 5% — 200 мл в/в капельно, затем — по 100 мл через 4 часа или по 4 г per os 4—5 раз в день до полного купирования реакции; 5. Дезинтоксикационная терапия достигается проведением гемо-сорбции, энтеросорбции. Госпитализация в аллергологическое отделение. — Также рекомендуем «Сывороточная болезнь. Этиология ( причины ) сывороточной болезни. Патогенез сывороточной болезни. Клиника ( признаки ) сывороточной болезни. Неотложная ( первая ) помощь при сывороточной болезни.» |
Источник
В наше стремительное время технологии развиваются семимильными шагами. Не отстает от них и развитие медицины. Но при всех новинках прогресса никуда не деться от старых «добрых» уколов.
Инъекции могут производиться по жизненно важным показаниям (в ягодицу, под глазами, в ноги), в качестве плановой лечебной терапии, а также, применяются в пластической хирургии.
Все хорошо, человеческая жизнь спасена, или лицо приобрело более красивые очертания. Но возникает проблема, связанная с тем, что в месте укола возник отек.
Любое вмешательство, связанное с иголками и шприцами – это инвазивные методы лечения. Реакция организма на вмешательство может быть различной. Одним из проявлений осложнений будет отек после укола.
После анестезии опухла щека: что это значит
В норме припухшая щека после вмешательства должна уже через несколько часов принять свое естественное положение. Если терапия была проведена на фоне воспалительного процесса, когда припухлость уже была, щека может продолжать распухать в течении двух дней.
Это также нормальное состояние, особенно если болезненность проходит, а отечность не распространяется на другие ткани.
В норме припухшая щека после вмешательства должна уже через несколько часов принять свое естественное положение
Нередки случаи, когда дискомфорт чувствуется после обезболивающего укола. Это довольно результативная методика, но выполняется она при помощи специальной иглы и небольшой дозы препарата. В противном случае возникнет осложнение, которое не является фатальным для человека. Кроме приема анальгетиков ничего делать в данном случае не стоит.
Если отек щеки после лечения зуба стал теплым и болезненным, вероятно, что возникло гнойное поражение. При этом всему виной может стать не только обезболивающее средство. Если лечебные меры предпринимались по острой симптоматике, то наверняка уже произошло поражение тканей, несмотря на предпринятые лечебные меры дантиста воспаление продолжало стремительно развиваться.
Когда пациенты отказываются по каким-то причинам принимать антибиотики после лечения, увеличивается риск появления абсцесса.
Это обычно происходит уже на второй, а то и третий день после вмешательства. В этом случае необходимо как можно быстрее обратиться к доктору.
При отечности щеки и приобретением голубого оттенка, когда чувствуется ощущение распирания, возможно случилось поражение кровеносных сосудов, и образовалась гематома. Данное явление очень часто возникает при проводниковой анестезии, которая делается при отсутствии современных обезболивающих препаратов для получения длительного обезболивающего действия.
Если гематома образовалась в случае обезболивания боковых верхних зубов, ее появление может сопровождаться непродолжительным ощущением онемения в определенной части лица. Данный симптом аналогичен эффекту центрального обезболивания и возникает в результате сдавливания нервных волокон накопившейся кровью и проходит на протяжении первых дней по мере того, как формируется гематома и уменьшается в размерах.
Немного красоты
Каждая женщина хочет выглядеть красивой. Поэтому «укол красоты» становятся все больше и больше популярными. При рекламе омолаживающих процедур практически всегда умалчивается о таком побочном действии препаратов как отеки после укола.
Отечность после введения гиалуроновой кислоты под глазами, возникает практически всегда. Возникает вопрос: «Надо обращаться к врачу или с отеком можно бороться домашними методами?».
Причины возникновения
Если наблюдается небольшой отек после введения гиалуроновой кислоты – это не является патологией. Тут играет роль два фактора:
- микротравмы, возникающие в месте укола;
- свойство гиалуроновой кислоты удерживать в тканях воду.
О этом виде отеков пациент должен быть предупрежден заранее. Как правило они не требуют лечения. Отек сходит приблизительно за 2-3 дня. Прикладывание холодных компрессов благоприятно скажется на общем состоянии.
Патологические проблемы
Патологическим, состояние можно считать, если отек не проходит в течение нескольких дней, идет тенденция к увеличению. Причинами появления отека после введения гиалуроновой кислоты, скорее всего, будет неправильно выбранная дозировка препарата или его тип.
- введение слишком много гиалуроновой кислоты в область губ;
- поверхностное введение препарата в области глаз;
- инфекция, которая может возникнуть вследствие некомпетентных действий врача, или плохой степени очистки гиалуроновой кислоты.
Очень важно помнить, что при проведении инъекций гиалуроновой кислоты, необходимо соблюдать ряд правил и предписаний:
- категорически запрещено принимать алкоголь;
- не желательно употреблять продукты, которые задерживают воду в организме;
- избегать посещения бани и сауны;
- не находиться под прямыми солнечными лучами.
Если после применения гиалуроновой кислоты отек не спадает длительное время, необходимо срочно проконсультироваться с врачом. Пластический хирург должен дополнительно осмотреть пациента, выявить причину отека, назначить адекватное лечение.
Осложнения терапии
В стоматологической практике припухлость встречается довольно часто. Это явление может быть обусловлено разными причинами:
- непереносимость препарата возникает как реакция на пломбировочный материал. Поэтому, если у вас после пломбирования каналов на следующий день опухла щека, стоит учесть данный фактор.
В данной ситуации следует как можно скорее обратиться к доктору, избавиться от раздражающего материала и заменить его на гипоаллергенный
;
- после депульпирования. Если произошла отечность, а болезненных ощущений нет, это может указывать на осложнение после удаления нерва. При этом также следует как можно раньше обратиться к доктору;
Припухлость часто появляется после удаления зуба
- после удаления зуба. В таких случаях специалисты предупреждают о вероятности появления осложнений и рассказывают, как их можно избежать. Первый день после вмешательства имеет смысл полностью отказаться от спиртных напитков и твердых продуктов. При наличии припухлости необходимо приложить к патологическому участку лед и подержать его минимум десять минут. Через некоторое время манипуляцию снова повторяют. Припухлость должна проходить сама по себе;
- в результате надреза на десне. Когда воспалительный процесс привел к скоплению гноя, чтобы от него избавиться, делают надрез. После вмешательства припухлость, как правило, не уменьшается, а увеличивается в размерах.
Причины
После анестезии у человека долгое время может держаться боль и даже произойти опухание десны или щеки. В данном случае не стоит заниматься самолечением. Такие процедуры могут спровоцировать возникновение негативных последствий.
После анестезии болит десна
Рассмотрим причины, по которым может болеть десна после обезболивания:
- Аллергическая реакция. У пациента может возникнуть аллергия на используемые препараты. Такой процесс сопровождается с опуханием десен и соседних тканей.
- Травматизация места ввода обезболивающего. Если обезболивание водилось для лечения пульпы зуба или осуществления прочистки корневых каналов, то болевые ощущения держатся долгое время. Потому что была произведена очень болезненная процедура.
- Неполное удаление нерва. Если при лечении зуба был оставлен нерв, то зуб будет продолжать болеть.
- Инфекционный процесс. У здорового человека во рту содержится большое количество микроорганизмов. Когда происходит воспалительный процесс, их численность значительно увеличивается. Если в это время у человека слабый иммунитет, то микробы начинают проникать сквозь рану, где вводился укольчик. В итоге рана начинает воспаляться и это может привести к абсцессу или флегмону. В данном случае человек начинает испытывать не только боль, но и повышение температуры тела. А также возможно опухание десны. Если воспалительный процесс носит тяжелую степень, то опухоль может перейти на другие лицевые мышцы, в итоге получается асимметрия носогубных складок и рта.
- Гематома мягких тканей. Если обезболивание водилось при помощи укола, и был поврежден мелкий сосуд, и вытекла кровь, то начинает образовываться гематома. Интенсивность болевых ощущений будет зависеть от размера образовавшейся гематомы. При образовании такой неприятности в верхних слоях слизистой оболочки, человек может замечать опухание десны. Боль проходит сама после того, как рассосется кровь. Но такая неприятность может беспокоить человека, целую неделю.
- Повреждение нервного ствола. Во время ведения укола в десну можно травмировать нервное волокно. Боль от такой процедуры может беспокоить человека даже целый месяц. Чаще всего большой риск получения такого повреждения существует при проводниковой анестезии. Ведь при ней идет заморозка почти половины челюсти.
А также очень редко наблюдается некроз слизистой. Данная неприятность появляется из-за гибели тканей. Спровоцировать такой фактор могут следующие причины:
- в области введения укола нарушилось кровообращение;
- произошло сдавливание сосудов и нервных окончаний в результате быстрого введения лекарства;
- большая доза лекарства может спровоцировать резкий спазм.
Когда стоит обратиться к доктору
Нередко данный симптом говорит нам о том, что в нашем организме не все так хорошо, как хотелось бы. Запишитесь к своему лечащему доктору, если:
- у вас наблюдается отечность, а зубной боли нет. Обычно данное явление встречается после пульпита, когда доктор не полностью прочистил каналы. В связи с тем, что нервов уже нет, боли просто быть не может. О проблеме вам расскажут щеки и десна, которые сильно распухают и болят;
- клинические признаки сопровождаются одышкой и трудностями дыхания. Это может свидетельствовать о наличии аллергии в организме;
- интенсивная боль в зоне лунки. Симптоматика должна хотя бы понемногу, но стихать;
- жар, который сопровождается общим недомоганием. Это может указывать на наличие интоксикации в организме;
- сильно выраженный запах изо рта. Вероятнее всего вам нужно будет прочищать лунку от накопления гноя;
- болезненность при глотании, движения челюстями стали приносить дискомфорт;
- припухлость возникла чрез три дня после вмешательства, что часто наблюдается при альвеолите.
Не стоит бороться с осложнениями самостоятельно и оттягивать визит к доктору, особенно, если состояние с каждым днем ухудшается.
Для чего нужны инъекции в десну?
Наиболее травмирующий фактор при посещении стоматолога — это ожидание возможной боли. Как часто можно услышать фразу: «Не хочу идти к стоматологу, боюсь! Больно!» Особенно характерно это для детей, но и взрослые сознательные люди стараются оттянуть лечение у дантиста, что приводит к обострению проблем, разрастанию кариозных полостей, гибели нервов и разрушению зубов.
Для психологического комфорта пациента врач старается убрать болевые ощущения. Перед лечением или удалением зуба необходимо сделать обезболивающий укол в десну, путем введения в ее ткани лекарство анестетической группы. Механизм действия анестетиков состоит в блокировании натриевых каналов, что препятствует проведению болевого импульса в ЦНС и восприятия его человеком.
После лечения зуба опухла щека: как лечить
Небольшая припухлость, после введения большой дозы обезболивающего укола, проходит сама в течении суток
Небольшая припухлость, которая появляется сразу после введения большой дозы обезболивающего укола, проходит сама в течении суток и делать в данном случае ничего не надо. Дискомфорт обычно проходит уже на третий день. Чтобы хоть как-то облегчить симптомы, нужно выпить таблетку анальгетика либо принять нестероидное противовоспалительное лекарство.
Если ранее припухшая щека продолжает отекать после лечения и при этом болезненность не проходит и самочувствие ухудшается, терапия продолжается еще на протяжении трех дней. Обязательно стоит посетить специалиста, чтобы он ввел поправки в список назначенных препаратов.
При минимальном подозрении на острый патологический процесс, имеет смысл обратиться к хирургу.
Своевременное выявление начальной формы диффузного отека помогает избежать хирургического вмешательства и обойтись приемом лекарственных препаратов.
Не стоит заниматься самолечением при наличии гнойного содержимого. В случае успешного стечения обстоятельств гной прорвется наружу и самочувствие улучшится. Чаще ротовая полость вскрывается в соседние ткани, из-за чего напухает щека.
Гематома щеки становится заметной уже в конце консультации, поэтому доктор имеет все шансы обнаружить осложнение и объяснить человеку, какие меры следует предпринять. На протяжении нескольких часов после формирования гематомы в зону припухлости необходимо прикладывать холод. После этого наносят мази с рассасывающим эффектом.
Доктор порекомендует прием тех или иных препаратов, учитывая конкретную ситуацию. Это могут быть антибиотики, от которых не нужно отказываться. Совместно с данными средствами вам будут назначены также препараты для восстановления кишечной микрофлоры.
Не стоит разогревать, массировать и всячески стараться выпустить гной наружу. Это может привести к еще большему нагноению и припухлости.
Вакцинация
Существует определенный календарь прививок. Его знает каждая молодая мамочка. Не последнее место в нем занимает такая прививка как АКДС. Особенностью введения этой вакцины будет то, что она проводится в область ноги (детям до 1,5 лет).
Прививка против дифтерии, коклюша и столбняка самая проблематичная в плане осложнений. Коклюшный компонент является самым непереносимым из трех составляющих вакцины. Именно он может вызвать отек ноги в месте укола.
Нормальной реакцией считается, если отек ноги сопровождается температурой до 38˚С. Отек в диаметре не должен быть больше 5 см. Все остальная симптоматика является уже проявлением патологии на укол в область ноги.
Что можно предпринять:
- опухоль в области ног большая, а сами ноги горячие на ощупь – необходима срочно консультация врача-педиатра или хирурга;
- обработка места отека «Троксевазином»;
- «Эскузан» мазь, улучшает всасываемость препарата;
- мероприятия, направленные на предупреждение появления абсцесса;
- применение жаропонижающих и антигистаминных препаратов (после консультации с врачом-педиатром).
Важно помнить, что любой вид отека после укола не возникает на пустом месте. Перед лечение необходимо обязательно проконсультироваться с врачом. И только потом приниматься за лечение самостоятельно.
Источник: pro-oteki.ru
( 2 оценки, среднее 4.5 из 5 )
Источник