Остеомиелит лечение на ноге
Остеомиелит нижних конечностей – гнойный воспалительный процесс инфекционной природы, протекающий в костной ткани конечности, затрагивающий костный мозг, ткани и надкостницу. Различают острый – впервые возникший вид недуга и хронический – недуг, протекающий длительное время, при котором стадии ремиссии чередуются с обострениями. Проявляется болью, покраснением в области поражения, отеком, тошнотой, повышением температуры и другими симптомами.
Лечат заболевание антибиотиками, антисептиками, пробиотиками. Также используется хирургическая операция. Если заболевание развивается на фоне воздействия стафилококка, назначают антистафилококковые сыворотки.
Терминология и классификация
Термин остеомиелит означает воспаление костного мозга ( с греч. osteon – кость, myelos – костный мозг, itis – воспаление). В практическом плане этот термин не отвечает морфологической картине воспаления.
Классифицируют остеомиелит по нескольким факторам. Различают типы заболевания по этиологии:
- монокультура (один возбудитель, чаще золотистый стафилококк, стрептококк);
- смешанная или ассоциативная культура;
- двойная и тройная ассоциация бактерий;
- возбудитель не определён.
Вне зависимости от возбудителя течение и развитие остеомиелита одинаковое. Интересная статья по теме — гематогенный остеомиелит.
Клинические формы:
- генерализованная форма: септикотоксическая и септикопиемическая;
- местная (очаговая);
- посттравматическая;
- послеоперационная;
- огнестрельная;
- атипические формы: абсцесс Броди (вяло текущий, внутрикостный очаг воспаления), склероз Гарре, альбуминозный остеомиелит Оллье.
Генерализованная форма является самой тяжёлой. Течение атипических форм может долгое время быть бессимптомным и проявиться, когда состояние пациента будет ослаблено. Классификация по локализации процесса:
- трубчатые кости (бедро, голень, плечевая кость и т.д.);
- плоские кости (таза, грудины, лопатки, позвоночника, черепа).
При остеомиелите трубчатых костей ног поражение красного костного мозга происходит только у детей до 5 лет. В старшем возрасте красный костный мозг находится только в плоских костях, где он перерождается в жировую ткань. Интересные статьи по теме — хронический остеомиелит.
Отмечается следующая частота поражения костей:
| Кости | Процент (среднее значение) |
| Бедренная | 38% |
| Большеберцовая | 32% |
| Плечевая | 8% |
| Малоберцовая | 5% |
| Лучевая | 4% |
| Локтевая | 4% |
| Ключица | 3,5% |
| Плоские | 3% |
| Короткие | 2.5% |
Кости нижней конечности поражаются намного чаще, нежели остальные.
Симптомы
Симптомы остеомиелита на ногах можно разделить на местные и общие. Среди местных отмечают следующие основные признаки:
- распирающая боль, локализированная в области поражённой кости;
- покраснение и увеличение температуры над зоной воспаления;
- отечность сегмента конечности.
Первым признаком остеомиелита является болевой синдром, который проявляется распиранием ноги. После чего присоединяется покраснение кожи над поврежденным участком. Как правило, эти симптомы появляются вместе с поднятием температуры до субфебрильных цифр. К общим симптомам относят следующие (симптомы, связанные с токсинами бактерий):
- повышение температуры тела до 38-39 градусов;
- потеря аппетита, тошнота;
- головные боли;
- боль в мышцах и суставах вдали от поражённого участка.
Симптомов может быть очень много в зависимости от индивидуальных особенностей, области поврежденной ткани. Вышеописанные симптомы наблюдаются чаще остальных.
Причины
В 1990 и 2010 годах были проведены исследования, в которых было осуществлено наблюдение за состояниями, предшествующими остеомиелиту. На момент 2010 года количество людей, заболевших остеомиелитом, существенно изменилось в лучшую сторону, но причины и их процентное соотношение остались примерно одинаковыми.
| Состояния, которые привели к остеомиелиту | Число наблюдений | % |
| Травма | 780 | 47,3 |
| Охлаждение | 95 | 4,2 |
| Экзогенные инфекции (абсцессы, фурункулы гнойники) | 110 | 10,5 |
| Инфекционные заболевания (ветряная оспа, корь, скарлатина) | 184 | 11,2 |
| Заболевания дыхательных путей | 95 | 5,1 |
| Ангина | 62 | 4,7 |
| Воспаление среднего уха | 25 | 1,4 |
| Энтерит | 20 | 1,4 |
| Омфалит | 11 | 0,5 |
| Не определенно | 263 | 13,7 |
Повреждения после травмы наиболее часто являются причиной развития заболевания. Остеомиелит нижней конечности (бедра, голени) бывает чаще, чем остальных костей.
Диагностика
Диагностика должна проходить в несколько этапов. Важно понимать, что нельзя оценивать состояние, опираясь лишь на инструментальные методы. Это может привести к постановке неправильного диагноза. Прежде чем делать рентгеновский снимок, например голени, нужно знать, что рентген признаки при остеомиелите появляются не раньше, чем через 10 дней, у новорожденных — на 5 день.
Должна проводится комплексная оценка состояния больного. Нужно оценить анамнез, провести объективное обследование (аускультация, перкуссия, пальпация). Важно анализировать данные лабораторных методов исследования:
- общий анализ мочи;
- кровь на уровень глюкозы (сахарной диабет является фактором риска при остеомиелите);
- общий анализ крови (СОЭ, лейкоцитарная формула, С-реактивный белок).
Большой популярностью пользуется метод определения внутрикостного давления, норма — 75 мм ртутного столба. Высокое давление может свидетельствовать о воспалительном процессе в кости. Если при пункции будет гной, то сомнений в том, что это остеомиелит, больше не возникает.
Несмотря на малую информативность в начале заболевания обследования при помощи рентген или УЗ аппаратов нужно проводить несколько раз для оценки динамики процесса и эффективности лечения.
Лечение
Остеомиелит костей голени и бедра лечится по одинаковой схеме. Терапию проводят в соответствии с причиной заболевания, возникшими осложнениями, сопутствующими недугами, возрастом больного и локализацией процесса.
Консервативное лечение остеомиелита включает:
- терапию антибиотиками;
- иммобилизацию конечности;
- терапию антисептиками (внутрикостное введение);
- витаминотерапию;
- дезинтоксикационную терапию;
- десенсибилизирующую терапию;
- применение пробиотиков (с целью профилактики дисбактериоза);
- при необходимости противоболевую терапию;
- если причиной остеомиелита костей ног является стафилококк, можно использовать антистафилококковые сыворотки.
Под прикрытием антибиотикотерапии проводится хирургическое лечение, которое включает:
- Вскрытие очага воспаления с последующим дренированием. Даная операция снижает давление в кости. Для вскрытия очага используют специальные сверла, при помощи которых делают отверстия, через которые вводят дренаж.
- Удаление секвестров. Если на рентгене видно образовавшийся секвестр, его необходимо удалить. Выше и ниже раны вводятся дренажи по типу микроирригаторов (двойная трубка, через которую осуществляют дренаж и вводят антисептики).
- При большом объёме поражения можно сделать аутоиммунную пластику фрагмента кости. Для этого берут часть кости на противоположной ноге и фрагментировано заменяют поврежденные участки кости. После чего необходимо произвести остеометаллосинтез при помощи наружной фиксации аппаратом Илизарова.
- Если состояние тяжёлое, имеется бактериемия, сильное повреждение костной ткани с наличием необратимых изменений в кости, проводится ампутация конечности (проводят очень редко и только после консилиума минимум из троих докторов).
Источник
Остеомиелитом называется гнойно-воспалительный процесс в костно-мозговом канале и окружающих его тканях. С патологией сложно справиться даже при использовании самых современных антибиотиков. Это заболевание дает тяжелые осложнения, а иногда приводит к летальному исходу. Очаг воспаления может иметь разную локализацию, но остеомиелит нижних конечностей встречается особенно часто.
Болезнь обусловлена проникновением в костные структуры инфекционных агентов (микробы, вирусы, грибы), является последствием травм или воспалительных процессов различного происхождения.
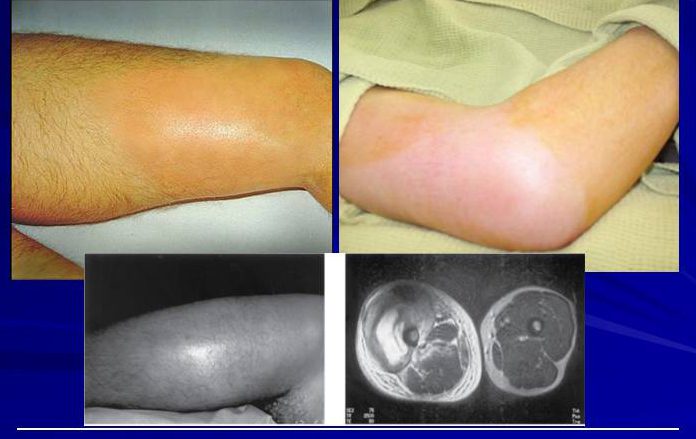
Причины патологии и факторы риска
По медицинской статистике инфекционный процесс чаще поражает нижние конечности, так как они несут на себе большую нагрузку. Любая травма может привести ко вторичному заражению тканей, если нет своевременной помощи. К тому же кости ног имеют свои особенности строения и кровоснабжения, способствующие быстрому развитию патологии.
Процесс воспаления костных тканей протекает примерно одинаково при любом виде возбудителя. Но наиболее часто остеомиелит вызывает золотистый стафилококк, реже стрептококки, кишечная, синегнойная палочка. Основными причинами заболевания являются следующие обстоятельства:
- травмы;
- хирургические операции, в частности, эндопротезирование суставов;
- артриты с наличием гнойного выпота в суставной щели;
- гнойные очаги в любом органе, в том числе на коже;
- инфекционные болезни — скарлатина, сифилис, туберкулез.
Возможно непосредственное поражение костной ткани с попаданием в нее микробов, но нередко инфекция заносится с током крови или лимфы. Источником может быть фурункул, абсцесс, тонзиллит, то есть любое гнойное воспаление в организме.
Выявлены следующие предрасполагающие факторы возникновения остеомиелита:
- состояние иммунодефицита;
- пожилой возраст;
- сахарный диабет с проявлениями полинейропатии;
- атеросклероз сосудов нижних конечностей;
- хронические заболевания внутренних органов; в стадии субкомпенсации;
- онкологические проблемы;
- алкоголизм и курение;
- хроническая венозная недостаточность;
- частые переохлаждения и стрессовые ситуации;
- наличие распространенной аллергии.
Если заболевание развивается на фоне сахарного диабета и сосудистой патологии, оно плохо поддается лечебному воздействию, как правило, переходит в хроническую форму с частыми обострениями и осложнениями.
Основные формы заболевания
Существует несколько классификаций остеомиелита, в основу которых положены различные принципы.
В зависимости от источника инфекции и пути ее проникновения различают следующие формы:
- гематогенная;
- посттравматическая, в том числе огнестрельная и послеоперационная;
- одонтогенная.
По распространенности процесса выделяют генерализованную и местную разновидности болезни. Генерализованная форма чаще всего приводит к летальному исходу и угрожающим жизни осложнениям.
По характеру течения патологии различают острую и хроническую разновидности.
Кроме того, существуют атипичные виды: абсцесс Броди (вялотекущий, внутрикостный очаг воспаления), склероз Гарре, альбуминозный остеомиелит Оллье. Они протекают без явной клиники и проявляют себя на фоне резкого снижения иммунной защиты.
По частоте обнаружения воспалительных очагов лидерами являются:
- бедро — 40% случаев заражения;
- большеберцовая кость — 30%.
Сегменты стопы и таза поражаются относительно редко, составляя в общей структуре остеомиелита по 3% случаев болезни.
Симптомы остеомиелита нижних конечностей
Начальные признаки заболевания обычно не являются специфичными и могут напоминать банальную простуду. При этом у человека повышается температура, ухудшается аппетит, появляются боли в мышцах. Недомогание постепенно нарастает. Появляются местные симптомы:
- выраженный болевой синдром локального характера — боли грызущие, распирающие, не поддающиеся действию обезболивающих препаратов, усиливающиеся по ночам и при нагрузке;
- покраснение кожи над пораженным участком, повышение местной температуры;
- отечность мягких тканей в области воспалительного очага, которая быстро нарастает и постепенно распространяется на весь сегмент конечности.
Локальные изменения происходят на фоне общих проявлений интоксикации: выраженная лихорадка, головная боль, тошнота, рвота, гипотония, аритмия.
Гной постепенно накапливается, вызывая отслоение надкостницы. Выделение микробами ферментов, разлагающих ткани, продолжается. Поэтому формируются свищи, через которые выделяется скопившийся гнойный экссудат. Это дает облегчение пациенту, боли становятся менее интенсивными.
При переходе в хроническую форму проявления болезни меняются. Интоксикация выражена меньше, температура подскакивает только при обострениях. Местные симптомы заключаются в периодическом выделении гнойного содержимого из свищевого хода, что приводит к улучшению самочувствия.
Почти половина всех случаев остеомиелита нижних конечностей зарегистрирована вследствие травм.
Каждый десятый пациент первоначально обратился по поводу инфекционных болезней или гнойных очагов кожи, мягких тканей или внутренних органов. Примерно каждый пятый случай заболевания сложно связать с какой-либо причиной.
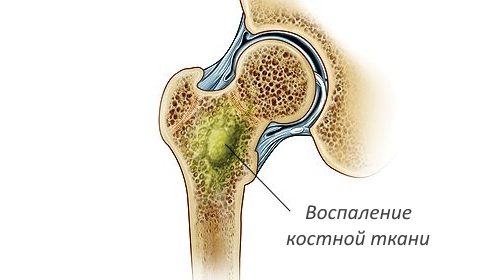
Воспаление бедра
Бедренная кость может быть поражена вследствие травмы, операции, при попадании микробов с током крови или лимфы. Процесс имеет тенденцию распространяться на прилегающие суставы. Поэтому у пациентов часто возникают гнойные артриты в области колена и тазобедренного сочленения. Воспаление постепенно захватывает не только костные ткани, но и костно-мозговой канал.
Остеомиелит тазобедренного сустава
Причинами возникновения патологии такой локализации являются: перелом шейки бедра, бедренной кости, осложнения при ортопедической операции.
Остеомиелит тазобедренного сустава имеет следующие симптомы:
- интенсивная боль, распространяющаяся на бедро и соответствующую половину таза;
- резкое уменьшение объема пассивных и активных движений в суставе, вплоть до их полного отсутствия;
- выраженные проявления интоксикации.
Консервативная терапия не эффективна, она лишь может привести к хронизации процесса. При этом головка бедра постепенно разрушается. Выраженный болевой синдром лишает человека сна, сустав теряет свою функцию, движения в нем становятся невозможными.
Восстановить способность самостоятельно передвигаться и обслуживать себя поможет только эндопротезирование.
Симптомы поражения голени и коленного сустава
Наиболее частой причиной заражения являются травматические повреждения. Обычно переломам подвержена большеберцовая кость. Остеомиелит коленного сустава может возникнуть также после эндопротезирования при нарушениях правил антисептики или сниженной иммунной системы пациента.
При развитии патологии появляются следующие признаки:
- боль в пораженном участке ноги;
- мышечный спазм, вынуждающий пациента держать конечность в согнутом положении;
- горячая, отечная и красная кожа над очагом воспаления;
- выраженные симптомы интоксикации.
Постепенно процесс захватывает малоберцовую кость. Наиболее демонстративно протекает воспаление колена и голеностопного сочленения у пожилых людей.
Остеомиелит данной локализации отличается склонностью к переходу в хроническую форму. С годами у человека деформируются голень и колено, движения становятся болезненными и ограниченными, нога — короче.
Воспаление голеностопного сустава и стопы
Остеомиелит стопы наиболее часто развивается у людей, страдающих сахарным диабетом. При недостаточной коррекции уровня сахара в крови развивается диабетическая полинейропатия. При этом нарушается чувствительность в области стопы, снижаются ахилловы рефлексы.
На фоне значительных изменений метаболизма и микроциркуляции формируются трофические язвы. Некротический процесс обычно захватывает не только мягкие ткани, но и пяточную, плюсневые кости. Часто страдают фаланги пальцев.
Диагностика заболевания
При подозрении на остеомиелит процесс диагностики должен проводиться в максимально сжатые сроки и включать следующие этапы:
- опрос, анализ жалоб и динамики развития патологии;
- осмотр пациента;
- лабораторные данные (общие анализы крови, мочи, биохимический анализ крови);
- результаты инструментального обследования (рентгенограмма, МРТ, УЗИ);
- определение внутрикостного давления (при воспалении оно превышает 75 мм рт. ст.);
- пункция костного мозга с получением гнойного экссудата;
- радиоизотопное сканирование.
Современные подходы к терапии
Лечебная тактика зависит от следующих обстоятельств: этиология процесса, патогенность выделенного возбудителя и его устойчивость к терапии, возраст пациента, сопутствующие болезни и наличие осложнений.
Терапия должна быть комбинированной: медикаментозное воздействие, хирургическая помощь, физиолечение и другие вспомогательные методы
Консервативное лечение
В любом случае пациент госпитализируется, проходит тщательное обследование и находится под врачебным контролем на всем протяжении лечебного процесса. В обязательном порядке проводится иммобилизация конечности.
После выделения возбудителя и проверки устойчивости микроба к назначаемым препаратам применяется антибиотикотерапия. Приоритет отдается лекарствам, способным проникать в костную ткань. Часто используют Фузидин, Цефтриаксон, Линкомицин, Ванкомицин. В зависимости от тяжести состояния средства вводятся внутримышечно, внутривенно и в костно-мозговой канал. Как правило, лечебные курсы длятся не менее 30—45 суток, часто со сменой препаратов.
Если применение хирургических методов невозможно по состоянию здоровья, антибактериальная терапия с непродолжительными периодами отдыха, продолжается до конца жизни пациента.
Кроме использования антибиотиков, необходима интенсивная инфузионная терапия с внутривенным введением растворов Гемодеза, Реополиглюкина, Альбумина.
Также назначают препараты из следующих фармакологических групп:
- антисептики — для местной обработки и внутрикостного введения;
- анестетики — для снятия болевого синдрома;
- нестероидные противовоспалительные средства (Диклофенак, Мовалис);
- гипосенсибилизирующие препараты (Пипольфен);
- иммуномодуляторы, в том числе специфические иммуноглобулины.
При подготовке к операции и после нее проводится физиотерапия. В период восстановления необходима лечебная физкультура.
Хирургические способы
Вылечить патологию с помощью консервативных методов удается очень редко, приходится прибегать к помощи хирургов. Возможны следующие виды оперативного вмешательства:
- Вскрытие и дренирование гнойного очага с параллельным введением в костно-мозговой канал растворов антисептиков.
- Удаление секвестров. Проводится в обязательном порядке при обнаружении костных фрагментов на рентгенограмме. Образующиеся после этого полости хирурги-ортопеды заполняют трансплантатами из собственной ткани пациента.
- Ампутация сегмента конечности Особенно касается пальцев у пациентов с сахарным диабетом.
Также удаление части конечности становится необходимостью при долгой иммобилизации, занесении инфекции при установке спиц и других элементов остеометаллосинтеза.
Любая лечебная стратегия должна проводиться на фоне сбалансированной витаминизированной диеты и хорошего ухода.
Возможные осложнения
Патология часто приводит к следующим негативным последствиям:
- костный абсцесс;
- хроническая флегмона костного мозга;
- патологические переломы;
- хронический сепсис с образованием гнойных очагов в разных органах;
- злокачественное перерождение в области поражения.
Прогноз
Полное излечение возможно только на самых ранних стадиях процесса, которые диагностируется крайне редко. При отсутствии активной терапии болезнь начинает быстро прогрессировать. В этом случае прогноз заболевания неблагоприятный, у взрослых иногда оборачивается инвалидностью в связи с ампутацией конечности или ее части.
Особенностью патологии является частый переход в хроническую форму, несмотря на самую современную лекарственную терапию.
Пациент должен понимать, что избавиться от гнойного очага во многих случаях можно только при резекции части кости или сустава.
Ответы на вопросы
Почему диабетическая стопа может привести к остеомиелиту?
Сахарный диабет опасен своими осложнениями. Самое распространенное из них — диабетическая стопа. При этом повреждаются чувствительные и двигательные нервы. Из-за снижения чувствительности пациент может длительно не замечать наличия постепенно увеличивающейся ранки на ноге, возникшей по разным причинам.
С течением времени она трансформируется в трофическую язву, которая распространяется вглубь, вплоть до кости. Сопутствующее инфекционное поражение приводит к остеомиелиту в области пятки и пальцев ноги.
Какие антибиотики наиболее эффективны в лечении патологии?
Это зависит от возбудителя, спровоцировавшего воспаление костного мозга. Выбирают тот препарат, к которому у выделенного микроба нет устойчивости. В основном применяются антибиотики широкого спектра действия. Они часто комбинируются с антимикробными препаратами других групп. В частности, широко используется ципрофлоксацин из группы фторхинолонов.
Почему возникает остеомиелит нижних конечностей у грудных детей?
Причиной чаще всего является наличие гнойного очага в организме. Обычно инфекция попадает в кости из плохо обрабатываемой пупочной ранки.
Заключение
Чтобы остановить прогрессирование остеомиелита нижних конечностей и сохранить здоровье, нужна ранняя диагностика, своевременное адекватное лечение. Для предотвращения патологии важно обращаться к специалистам при получении травм, вовремя лечить инфекционные и хронические заболевания, проходить ежегодную диспансеризацию.
Источник