Оперативное лечение хронического бурсита коленного сустава
Удаление бурсита или бурсэктомия – хирургическая операция, заключающаяся в иссечении суставной сумки. Наиболее распространенным и осложненным видом является препателлярный бурсит (бурсит коленного сустава). Данное вмешательство является самым действенным методом и производится оно при отсутствии эффекта от медикаментозной терапии. Но многие ортопеды-травматологи стараются сразу не прибегать к операции и советуют начать с лекарственного метода лечения.

Показания
Показанием к оперированию является окончательный диагноз, выставленный хирургами – хронический бурсит. Чаще всего у таких пациентов он выражается следующими симптомами:
- Ограничение подвижности сустава.
- Повышение температуры над областью поражения (местная гипертермия).
- Наличие отека и покраснения над суставом.
- Боль, не приносящая облегчение от медикаментозного лечения.
Ко всем вышеперечисленным показаниям обычно приводят повседневные, либо спортивные травмы. Но чаще всего это запущенные виды воспаления суставов, которые остались без должного лечебного курса.
Перед проведением операции пациенту необходимо пройти консультацию с хирургами, пройти полный спектр необходимых обследований: анализы, рентген исследования, УЗД (ультразвуковая диагностика).
На данный момент во многих клиниках существуют специально разработанные анкеты для диагностики, в которых пациент указывает жалобы в баллах, которые зависят от степени выраженности клинической симптоматики (боли при движении, отечность коленных, локтевых, голеностопных суставов и т.д.). Эти баллы суммируются, и если результат превышает 15 баллов, то пациенту показана хирургическая операция.
Противопоказания
Перед тем как решиться на операцию, необходимо знать о противопоказаниях:
- Фоновые хронические заболевания, которыми страдает пациент (сердечно-сосудистые заболевания, сахарный диабет и т.д.).
- Нарушения свертываемости крови и другие патологии кроветворной системы.
- Письменный отказ пациента от операции по личным причинам.
Подготовка
Подготовка к операции, как было выше указанно, должна проходить после заключения от хирурга о показаниях допуску к операции. Должны быть проведены предоперационные исследования: УЗИ пораженного сустава, гониометрия (определение объема движений в суставе с помощью угломера), рентгенография, определение резуса фактора, группы крови, биохимический и общий анализы крови. Если пациент пожилого либо младшего возраста, тогда уже необходима психологическая подготовка.
Перед операцией пациенту необходимо будет следующее:
- за неделю не принимать определённые виды лекарств: аспирин, варфарин, плавикс, кардиомагнил (разжижает кровь), ибупрофен (повышают артериальное давление) и т.д.;
- проконтролировать безопасную транспортировку до операции в больницу и после домой;
- заранее организовать уход и помощь пациенту дома после оперирования;
- в предоперационный вечер пациенту запрещается употреблять пищу;
- необходимо принять душ.
Операция
Операция проводится как под местным, так и под общим наркозом. Выбор происходит, исходя из показаний и результатов анализа. Но бывает и такое, что пациент сам отказывается от общего наркоза, боясь быть не в сознании, потерять чувство самоконтроля, не проснуться или долго приходить в себя после манипуляции и т.д. И лишь малая часть пациентов предпочитают местную анестезию, желая контролировать, следить за ходом операции и понимать все о происходящем.

Бурсэктомия, в свою очередь, подразделяется на два вида:
- С помощью астроскопа, который является более модернизированным. При этом виде операции делают 3 надреза над суставом длиной 3-4 миллиметра. В первые два надреза вводятся хирургические инструменты – троакары. В третий вскрытый надрез вводят микровидеокамеру, через которую полностью наблюдают за ходом операции. Весь процесс оперирования длится от 30 до 60 минут, затем накладывают повязку и отправляют пациента в палату для дальнейшей реабилитации.
- Открытый вид оперирования. При данном виде надрез для доступа к суставу производится в размере от 3 до 5 сантиметров, то есть он намного больше, чем при первом виде. Далее с помощью специального ножа удаляется шишка. Затем хирург-травматолог ставит кость в правильное положение. После зашивает стежками разрез и накладывает повязку. Так как разрез немаленький, на кожной поверхности остаётся шрам. Заживает рана в течении 14 дней, после чего снимаются швы.
В основном операции проводят в амбулаторных условиях, исключениями являются состояния, при которых пациент страдает сахарным диабетом, заболеваниями сердечно-сосудистой системы, от чего пациента оперируют и лечат в стационаре, то есть в палате.
Осложнения
Осложнения после операции встречаются довольно редко. Возможно такое последствие, как повреждение кровеносных сосудов.
Часто при удалении бурсы большого пальца стопы могут возникать:
- инфекции;
- опухоли;
- кровотечения;
- рецидивы бурсита;
- смещение большого пальца ноги или же его укорочение.
Также существуют факторы, которые увеличивают риски возникновения вышеперечисленных осложнений:
- сахарный диабет;
- неправильное питание;
- низкая двигательная активность;
- вредные привычки.
Послеоперационный уход
Послеоперационный уход должен быть тщательным, так как бурсэктомия является полноценным операционным вмешательством. До полного заживления раны пациенту нельзя будет ее мочить. Поэтому процессы купания и принятия душа должны осуществляться с чьей-либо помощью или под тщательным контролем. В душе нужно использовать нескользящий коврик, для предупреждения падения и травм.
Перевязка будет мешать при одевании, ношении обуви (давить на сустав, пятку) либо одежды, нужно будет на время сменить их на мягкий и комфортабельный вид. Иногда в начальный период приходиться использовать ходунки, костыли для самостоятельного передвижения.

Многих пациентов в послеоперационном периоде беспокоят боли, при их появлении врач назначает подходящие анальгетики, которые могут устранить их, но лишь на время.
Также могут появляться отеки и опухать суставы. Для их уменьшения рекомендуется прикладывать лед, предварительно завернув в мягкую ткань, можно в полотенце, но нельзя прикладывать непосредственно к открытой коже.
Реабилитационные упражнения являются одним из прямых путей к быстрому заживлению. Потому что любая область тела, на котором было проведено операционное вмешательство ослабевает и нуждается в физическом восстановлении. Необходим тщательный подбор упражнений для того чтобы подготовить сустав для полноценных движений и возвращению к привычному образу жизни.
Пациенту после удаления шишки на стопе, которая все это время доставляла ему боль и дискомфорт, становится легче и ему начинает казаться, что ногу можно приводить в движение, не ограничивая от нагрузок. Это является частой ошибкой со стороны пациентов в реабилитационном периоде. Для того, чтобы полноценно активировать сустав необходимо от 4 до 6 месяцев, чтобы сустав успел восстановиться и набраться сил.
Источник
В большинстве случае победить бурсит удается консервативными методами. Применение медикаментов позволяет купировать воспалительный процесс и улучшить самочувствие, избавив пациента от боли. В некоторых случаях тяжелого бурсита операция остается единственным эффективным методом лечения патологии.
Принципы лечения бурсита
Если диагностирован бурсит, операция не всегда обязательна. При своевременном обращении к врачу избавиться от патологии удается с помощью следующих препаратов:
- антибиотики;
- кортикостероиды;
- нестероидные противовоспалительные средства.
Если воспаление не запущено, можно обойтись консервативным лечением
Для купирования боли могут назначаться различные мази, кремы, компрессы и растирания. Антибиотики показаны в случае гнойного воспаления. Назначаются препараты широкого спектра действия, но только после пункции синовиальной капсулы и исследования состава внутрисуставной жидкости. При наличии патогенных агентов врач подберет антибиотики и схему их применения. Антибактериальный препарат может вводиться внутривенно, внутримышечно или непосредственно в сустав. При легких формах болезни принимают таблетки. В терапии используют тетрациклины, цефалоспорины или пенициллины.
Кортикостероиды – это сильнодействующие гормональные препараты, которые за короткий срок купируют воспалительный процесс. Их назначают при неинфекционном бурсите. Кортикостероиды вводят непосредственно в капсулу сустава. Инъекции повторяют на протяжении нескольких дней. Минус этих препаратов заключается в угнетении собственного иммунитета и тяжелой нагрузке на печень и почки. Кортикостероиды должен назначать лишь специалист.
Нестероидные противовоспалительные лекарства не лечат бурсит, а применяются как часть симптоматической терапии. Они быстро устраняют боль, уменьшают отек и улучшают общее самочувствие. К этой группе лекарств относят Ибупрофен, Диклофенак, Нимесил.
Дополнительно врач может назначить компрессы. Для этого применяют спирт, Димексид и другие препараты.
Компрессы можно использовать лишь при неинфекционном бурсите, так как они стимулируют приток крови к больному суставу, а в случае инфекции, это может спровоцировать проникновение патогенных микроорганизмов в кровь.
После купирования воспаления и снятия отека применяют физиотерапию. В лечении бурсита используют ударно-волновую терапию, лечение лазером, магнитотерапию. Это улучшает обменные процессы и нормализует двигательную активность в пораженном суставе.
Когда нужна операция?
При легких или начальных формах бурсита на локте операция не нужна. В этом случае воспаление локализовано в капсуле сустава и достаточно успешно снимается медикаментами. Если же бурсит локтевого сустава запущен, пациент не занялся лечением вовремя, операция крайне необходима.
При бурсите наблюдается увеличение количества внутрисуставной жидкости. Из-за этого образуется отек, визуально похожий на шишку. Пока шишка маленькая, она причиняет минимум дискомфорта и быстро лечится препаратами. При увеличении размеров новообразования усиливается и дискомфорт. Длительный застой синовиальной жидкости приводит к отложению солей кальция в капсуле сустава. При этом шишка увеличивается в размерах и вызывает сильный болевой синдром. В таком случае локтевой бурсит можно вылечить только посредством операции, ведь отложения солей нельзя ликвидировать другими способами.
Операция по удалению бурсита коленного сустава представляет собой хирургическое вмешательство с разрезом и последующим накладыванием швов. Несмотря на это, процедура не настолько травмирующая и опасная, как принято считать. Крупная шишка при бурсите причиняет больше дискомфорта, чем хирургическое вмешательство.
При запущенном бурсите без помощи хирургов не обойтись
Ход операции
В хирургии удаление бурсита – это операция, проводимая под наркозом. При этом пациент сам выбирает предпочтительный вариант обезболивания между общим наркозом и местной анестезией. Преимущества общего наркоза – это полное отсутствие боли. Во время вмешательства пациент находится без сознания и не контролирует ход процедуры. Тем не менее общий наркоз вызывает сильное недомогание, после него придется восстанавливаться несколько дней.
Местная анестезия – это обкалывание кожи вокруг сустава анестетиком. Это приводит к локальной потере чувствительности. При операции на крупных суставах ног, например, тазобедренном или коленном, может применяться эпидуральная анестезия, которая подразумевает временную потерю чувствительности всей нижней части тела.
После того, как проведено обезболивание, врач делает надрез, чтобы получить доступ к суставу. Затем кости раздвигаются и с помощью специального радиоволнового ножа удаляется шишка. Если в бурсе присутствуют спайки или рубцовые ткани, их также удаляют. После вычищения полости суставную сумку обрабатывают антисептическим раствором и накладывают швы, предварительно вернув сустав в физиологически правильное положение. Операция при локтевом бурсите проходит очень быстро. Длительность операции на колене, при бурсите коленного сустава, немного дольше из-за особенностей оперируемой зоны.
Непосредственно до операции и в течение нескольких дней после вмешательства пациенту возможно понадобится принимать антибиотики. Это необходимо для минимизации рисков инфицирования сустава и окружающих его тканей в процессе проведения манипуляции. Тем не менее врачи не всегда назначают антибактериальную терапию для профилактики, так как эти препараты небезопасны и могут негативно влиять на здоровье.
Швы после операции при бурсите накладывают на 2 недели. Спустя 14 дней пациенту необходимо прийти в клинику, чтобы врач удалил их и провел осмотр для оценки эффективности такого лечения.
Операция не требует длительного нахождения в стационаре. Обычно ее делают в первой половине дня, пациент несколько часов остается под наблюдением врача, а затем возвращается домой. При общем наркозе возможно пребывание в стационаре в течение суток, так как такой метод анестезии сам по себе небезопасен и может вызвать негативные реакции организма.
При оперативном вмешательстве может использоваться как общий, так и местный наркоз
Реабилитационный период
После операции при бурсите локтевого сустава в домашних условиях необходимо сделать все возможное для ускорения заживления, поэтому терапия и лечение медикаментами продолжаются. Врач составляет каждому больному индивидуальную схему приема противовоспалительных препаратов или антибиотиков, которой необходимо придерживаться в течение 1-2 недель.
В первые две недели после операции следует осторожно принимать душ, не допуская попадания воды на место разреза. В быту следует проявлять осторожность, не допуская нагрузок на прооперированный сустав. Если проводилась операция на ноге, в первые несколько месяцев необходимо носить специальную ортопедическую обувь, чтобы правильно распределять нагрузку на обе ноги.
Спустя месяц после операции необходимо проконсультироваться с врачом. Если из-за бурсита слишком нарушилась подвижность сустава, пациенту необходимо посещать специальные занятия лечебной физкультуры, которые проводятся в поликлиниках. Это поможет правильно разработать сустав, избежав возможных ошибок и неправильных нагрузок.
Через несколько недель пациента направляют на курс физиотерапии. Это необходимо для стимуляции обменных процессов в прооперированном суставе и предотвращения повторного развития заболевания. Все сроки зависят от скорости восстановления после операции и определяются индивидуально для каждого пациента.
Основной курс реабилитации длится 1 месяц, затем человек постепенно возвращается к привычному образу жизни. Избегать интенсивных нагрузок на сустав предстоит в течение полугода после оперативного вмешательства. Затем все ограничения снимаются, но нужно соблюдать осторожность, чтобы не допустить повторного развития болезни.
Возможные осложнения
Операция при бурсите относится к довольно безопасным хирургическим вмешательствам. Осложнения возникают всего в 1 случае из 5000, когда в ходе операции случайно повреждаются кровеносные сосуды или сухожилия.
В течение первых недель после операции необходимо беречь сустав. Случайная травма, падение или ушиб могут привести к перелому. Риск развития рецидива в дальнейшем минимален и не превышает 3%. Тем не менее рекомендуется избегать сильных нагрузок и внимательно относиться к собственному здоровью.
Источник
Дата публикации 9 октября 2019 г.Обновлено 09 октября 2019 г.
Определение болезни. Причины заболевания
Бурсит коленного сустава — это воспаление синовиальной (суставной) сумки колена, которое проявляется болями в суставе и ограничивает его подвижность, в некоторых случаях вызывает припухлость и покраснение. Протекает в острой или хронической форме.
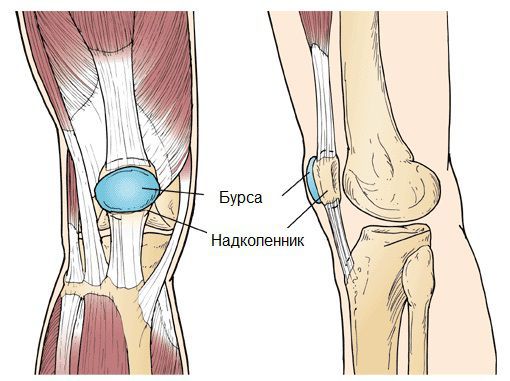
Синовиальная сумка (или бурса) — это небольшая полость с жидкостью. Бурсы расположены в местах наибольшего трения различных тканей: сухожилий, мышц и костных выступов. Благодаря нормальному функционированию суставных сумок, трение при движении уменьшается. Стенка бурс двухслойная: наружный слой состоит из плотной соединительной ткани; внутренний называется синовиальной оболочкой, в норме он вырабатывает небольшое количество жидкости. При нарушении работы синовиальных сумок движения сустава невозможны.
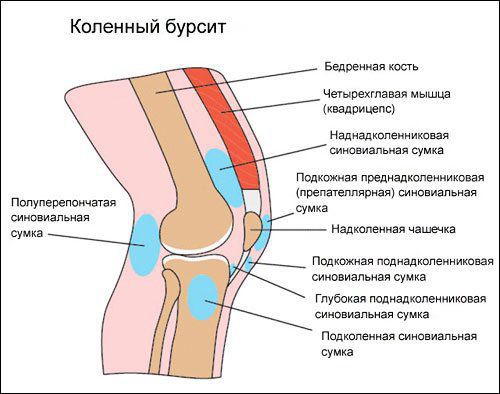
Коленный сустав — один из наиболее сложных суставов в теле человека. Он имеет в своём составе большое количество синовиальных сумок:
- наднадколенниковая (супрапателлярная);
- преднадколенниковая (препателлярная);
- поднадколенниковые поверхностная и глубокая (инфрапателярные);
- сумка гусиной лапки (анзериновая);
- сумка медиальной (внутренней) боковой связки;
- сумка латеральной (наружной) боковой связки;
- сумка илиотибиального тракта;
- сумка сухожилия полуперепончатой мышцы (полуперепончатая);
- сумка медиальной (внутренней) головки икроножной мышцы — икроножная сумка;
- сумка подколенной мышцы — подколенная.
Бурсит может возникнуть в любой из этих видов сумок [10].
Причины возникновения бурсита коленного сустава могут быть различными [5]:
- травмы единократные или хроническое микротравмирование при постоянных перегрузках часто вызывают бурсит у спортсменов или у людей, занятых физическим трудом. К однократным травмам можно отнести падение на колено, удары в область коленного сустава, частичные или полные разрывы связочного аппарата и сухожилий коленного сустава. Хроническая перегрузка возможна также при избыточной массе тела и длительном ношении тяжестей.
- микрокристаллические артропатии — ещё одна причина бурсита. Это заболевания суставов, при которых в них откладываются микрокристаллы солей различного состава. К таким болезням относится подагрическая артропатия (отложение в суставах солей мочевой кислоты) и пирофосфатная артропатия (образование в суставах пирофосфата кальция).
- воспалительный артрит различных видов, например ревматоидный артрит (аутоиммунное системное заболевание, вызывающее воспаление в суставах, в том числе в суставной сумке), псориатический артрит, подагрический артрит.
- бактериальная инфекция, вызванная гноеродными микроорганизмами (например Staphylococcus aureus), является ещё одной причиной возникновения бурсита.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы бурсита коленного сустава
У бурсита есть общие симптомы, которые будут проявляться при воспалении любой синовиальной сумки, и есть симптомы, характерные только для воспаления сумки определённой локализации.
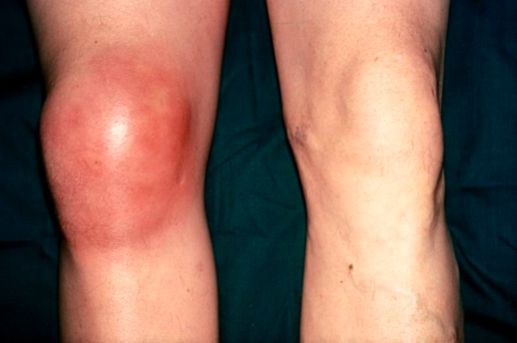
К общим проявлениям для бурсита любой локализации относятся [1][5]:
- болевой синдром;
- отёк (припухлость) в области сумки или всего сустава;
- покраснение в области сумки;
- гиперемия (при острых бурситах);
- повышение температуры в области воспаления, в некоторых случаях — общее повышение температуры тела;
- ограничение движений в суставе разной степени выраженности, начиная от незначительного ограничения сгибания и разгибания и заканчивая полной невозможностью совершить движения, невозможностью встать на больную ногу;
- симптомы интоксикации (слабость, головные боли, тошнота) появляются при присоединении инфекции и нагноении воспалённой сумки.
Симптомы бурсита коленного сустава могут различаться в зависимости от того, какая именно сумка воспалена.
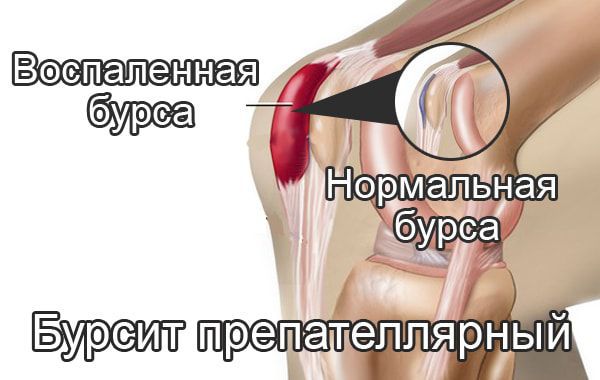
Препателлярный бурсит – боль и отёк развиваются в области преднадколенниковой сумки, то есть перед коленной чашечкой.
Супрапателлярный (наднадколенниковый бурсит) — отёк формируется над коленной чашечкой. Боль ощущается при сгибании и разгибании в суставе. При нарастании воспалительных явлений становится пульсирующей и ощущается как в покое, так и при движениях. В случае присоединения инфекции появляются покраснение области сустава, симптомы интоксикации и лихорадка — температура тела повышается до 38-39 °C и выше.
Инфрапателлярный бурсит — боль и отёк развиваются в проекции поднадколенниковых сумок, приблизительно на уровне бугристости большеберцовой кости и несколько выше. На начальных стадиях процесса ограничения движений в суставе нет, но по мере прогрессирования воспаления усиливается боль и отёчность, появляются ограничения в сгибании и разгибании, отёк, гиперемия, гипертермия, симптомы интоксикации.
Анзериновый бурсит (бурсит «гусиной лапки») — гусиной лапкой называется соединение сухожилий трёх мышц (полусухожильной, тонкой и портняжной) в месте их прекрепления к большеберцовой кости. Все местные проявления (отёк, боль, покраснение, локальное повышение кожной температуры) локализуются в проекции анзериновой сумки.
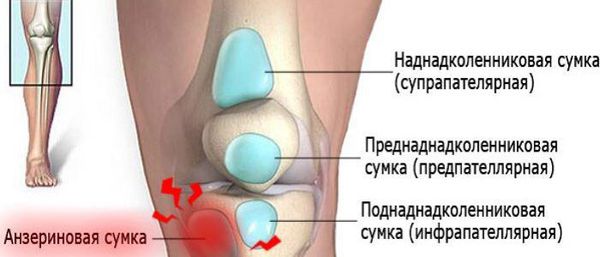
Бурсит полуперепончатой мышцы — это воспаление сумки, расположенной в зоне прикрепления сухожилия полуперепончатой мышцы к задне-медиальной поверхности большеберцовой кости. То есть вся местная симптоматика будет локализоваться в подколенной области с внутренней стороны. Если бурсит переходит в хроническую форму, то формируется киста Бейкера (грыжа в области колена).
Патогенез бурсита коленного сустава
В основе механизма развития бурсита лежит реакция синовиальной оболочки [1]. Синовиальная оболочка в норме как продуцирует жидкость, так и абсорбирует её. При нарушении баланса продукции и абсорбции происходит накопление избыточной жидкости в полости сумки [5][8]. К нарушению этого баланса могут привести:
- травмы в области синовиальной сумки с повреждениями синовиальной оболочки;
- аутоиммунные процессы — организм начинает воспринимать свои ткани как чужеродные, что приводит к воспалению;
- инфекционные агенты — бактерии и вирусы, которые вызывают воспаление синовиальной оболочки. Инфекционные агенты могут проникать в сумку несколькими путями: извне через повреждённые мягкие ткани или изнутри с током крови (гематогенный путь) и лимфы (лимфогенный путь).
На первых этапах развития бурсита избыточная жидкость (серозный экссудат) прозрачная и однородная. При отсутствии своевременного лечения жидкость в полости синовиальной сумки накапливается, к этому процессу может присоединиться бактериальная инфекция. Основной признак наличия инфекции — нагноение (серозный экссудат становится гнойным). Местно это проявляется нарастанием отёка и болевого синдрома, появляется покраснение кожи, повышается её температура. При прогрессировании гнойного процесса начинают появляться симптомы интоксикации — лихорадка, слабость, недомогание.
В основе патогенеза бурситов при микрокристаллических артропатиях (пирофосфатной, подагрической) лежит отложение солей в виде депозитов в стенке бурсы, что приводит к микротравмам синовиальной оболочки, которая реагирует на повреждение продукцией избыточного количества жидкости и развитием воспаления.
Классификация и стадии развития бурсита коленного сустава
Бурситы, в частности и воспаление синовиальных сумок коленного сустава, классифицируются по ряду признаков [1][2][5][7]:
По клиническому течению: острый, подострый, хронический, рецидивирующий.
По причине возникновения:
- асептический, в том числе и травматический бурсит. Причиной могут быть самые разные факторы, аутоиммунные, дисметаболические, например подагра и другие кристаллические артропатии;
- инфекционный, или септический, бурсит. В зависимости от возбудителя, вызвавшего воспаление, септические бурситы подразделяются на неспецифические (вызваны стафиллококком, стрептококком и другими бактериями) и специфические (туберкулёзные, гонококковые, бруцеллёзные, сифилитические).
По характеру воспаления выделяют серозный бурсит, серозно-фибринозный, гнойный и гнойно-геморрагический.
По расположению воспалённой сумки:
- поверхностный — синовиальная сумка расположена поверхностно, под кожей. К ним относится препателлярный или преднадколенниковый бурсит, поверхностный инфрапателлярный бурсит;
- глубокий (подсухожильный, подмышечный) — синовиальная сумка расположена под достаточно большим слоем мягких тканей. И иногда воспаление такой сумки имитирует патологию сустава, около которого она расположена.
Осложнения бурсита коленного сустава
Осложнения воспалительного процесса синовиальной сумки развиваются при следующих факторах:
- несвоевременное лечение;
- незавершённое лечение или недостаточный объём лечебных мероприятий;
- изменения в иммунной системе (снижение иммунитета, в том числе иммунодефицит различной этиологии, или чрезмерная напряжённость иммунной системы);
- сопутствующая онкологическая патология, химиотерапия или ближайший после химиотерапии период;
- тяжёлые поражения внутренних органов (почек, печени), в том числе и алкогольное поражение;
- сахарный диабет, подагра, ревматоидный артрит, патология щитовидной и паращитовидных желёз.
В случае присоединения бактериальной инфекции и нагноения синовиальной сумки возможно распространение гнойного процесса как на окружающие ткани, так и на сустав. В первом случае формируются абсцессы и флегмоны, во втором развивается гнойный артрит.
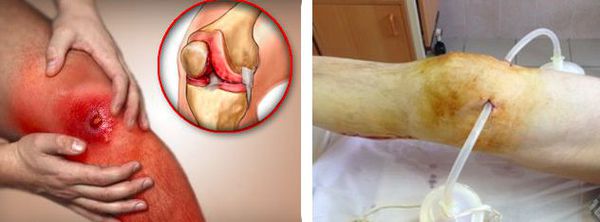
Любой гнойный процесс, особенно распространённый, может привести к развитию интоксикации и сепсиса. Сепсис — это крайне тяжёлое состояние с высокой летальностью, которое лечится только в условиях хирургического стационара или в реанимации.
В итоге после перенесённой флегмоны или гнойного артрита возможно ограничение объёма движений в суставе вплоть до полного отсутствия движений.
Ещё один возможный вариант развития событий — это распространение гнойного процесса на кость. В этом случае происходит разрушение костной ткани и развивается остеомиелит. Это состояние в итоге может приводить не только к ограничению движений в суставе, но и к нарушению опорной функции конечности. Пациент не сможет передвигаться без помощи опорных приспособлений, в зависимости от объёма поражения это могут быть трость, костыли, ходунки или коляски.
Диагностика бурсита коленного сустава
Алгоритм диагностики бурситов коленного сустава достаточно чёткий:
- Сбор жалоб и анамнеза.
- Осмотр зоны поражения и противоположного сустава.
- Пальпация (ощупывание), в ходе которой определяются зона наибольшей болезненности, температура кожи в зоне поражения на предмет локальной гипертермии, наличие/отсутствие объёмных образований.
- Тесты для определения объёма движений и выявления наиболее болезненных движений.
- Инструментальная диагностика [8].
В инструментальную диагностику входит:
УЗИ — позволяет оценить структуру околосуставных тканей (сухожилий, связок, мышц) и менисков, наличие или отсутствие избыточной жидкости в полости сустава и околосуставных сумках, определить характер жидкости и её приблизительный объём. Ультразвуковое исследование позволяет с точностью до 100 % определить локализацию, степень выраженности и распространённость бурсита в том числе [4][9].
МРТ — метод визуализации, позволяющий получить целостную картину сустава, детально оценить состояние околосуставных и внутрисуставных структур. Информативный метод, но отличается относительно высокой стоимостью.
Рентгенография или КТ — проводится для оценки состояния костной ткани. Позволяет определить наличие или отсутствие очагов разрушения (деструкции) кости, дегенеративно-дистрофических изменений.
Диагностическая пункция — из суставной сумки извлекается экссудат (воспалительная жидкость), определяется характер и объём жидкости. В дальнейшем он отправляется на лабораторный анализ.
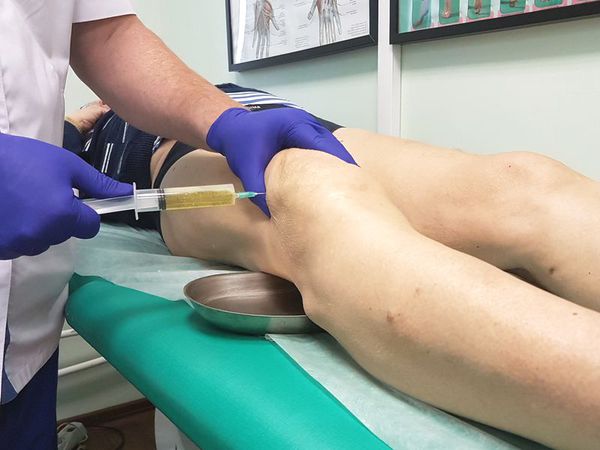
Лабораторная диагностика включает в себя следующие анализы:
- анализ крови на ВИЧ, сифилис, вирусные гепатиты В и С;
- биохимический анализ крови: обязательно определение уровня глюкозы (сахара) в крови, по показаниям проверяется печёночный профиль (АлАТ, АсАТ, билирубин с фракциями, щелочная фосфатаза, ГГТ), мочевина, креатинин;
- при подозрении на аутоиммунную природу заболевания проводятся анализы крови на С-реактивный белок, ревматоидный фактор, АЦЦП;
- иммунологическое обследование (в тяжёлых случаях);
- микроскопический, бактериологический, серологический анализ жидкости, полученной из сустава при пункции [1][2][7].
Лечение бурсита коленного сустава
Методы лечения бурсита делятся на консервативные (медикаментозное, физиотерапевтическое лечение) и хирургические.
Лечение бурсита коленного сустава начинается с обеспечения покоя поражённому суставу: фиксация ортезом или повязкой, устранение нагрузки и полной опоры на ногу.
Далее назначается медикаментозное лечение. Если бурсит неспецифической и неаутоиммунной природы, то врач назначает нестероидные противовоспалительные средства (НПВС) в таблетках или инъекциях, например ибупрофен, мовалис, кеторолак, кетопрофен, препараты группы коксибов.
При наличии у пациента противопоказаний к приёму НПВС назначаются анальгин или парацетамол. При сильно выраженном болевом синдроме и отсутствии эффекта от анальгина и парацетамола назначают трамадол. По показаниям возможно назначение нестероидных противовоспалительных мазей на зону поражения. Если у пациента постоянно повторяющийся бурсит, то возможно местное инъекционное введение глюкокортикостероидных препаратов, например дипроспана.
Назначенное лечение проводится 5-7 дней. При наличии хорошего эффекта в виде уменьшения воспалительной симптоматики к лечению добавляют физиотерапию. Если эффекта от лечения нет или он недостаточный, то препараты заменяют на другие той же группы (НПВС). При присоединении инфекции назначают антибиотики.
При большом количестве жидкости в полости сумки в асептических условиях выполняется пункция — как для удаления экссудата, так и с целью введения противовоспалительного лекарственного средства. При наличии гнойного воспаления выполняется пункция с последующим дренированием полости сумки для обеспечения постоянного оттока отделяемого.
При развитии гнойного процесса, формировании абсцесса или флегмоны назначается хирургическое лечение (бурсэктомию) — гнойник вскрывается под местной или общей анестезией. При отсутствии эффекта прибегают к иссечению поражённой бурсы [6].
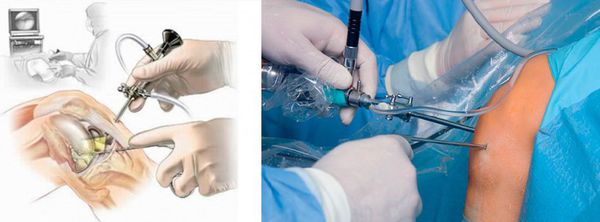
При ревматоидной и подагрической природе заболевания проводится лечение основного заболевания и его местных проявлений. Лечение в этом случает назначает врач-ревматолог.
Разница в лечении хронического и острого бурсита заключается в том, что при хроническом бурсите покой и иммобилизация менее целесообразны, но важное значение имеют физиотерапевтические упражнения, направленные на увеличение мобильности сустава.
Прогноз. Профилактика
Прогноз при своевременном адекватном лечении бурсита благоприятный, в большинстве случаев воспалительный процесс сходит на нет. Но при наличии ряда факторов, которые были освещены в разделе «осложнения», возможна хронизация процесса и ограничение объёма движений в суставе вплоть до контрактуры (состояние, при котором нога не может быть полностью согнута или разогнута). В более сложных случаях это может привести к нарушению опорной функции конечности [1].
Профилактика бурсита направлена на устранение возможных причин возникновения заболевания [1][5][7]:
- Устранение хронической перегрузки: поддержание нормальной массы тела, избегание чрезмерных физических нагрузок. Полностью исключать физические нагрузки также не рекомендуется — гиподинамия отрицательно сказывается на здоровье, поэтому важно соблюдать баланс.
- Правильное питание, которое бы не допускало нарушения обмена веществ. При сбоях в обмене веществ могут развиться подагра, кристаллические артропатии, избыточный вес, сахарный диабет, поражения печени и почек.
- При получении травмы с повреждением мягких тканей необходимо своевременно обрабатывать раны.
- При наличии сахарного диабета, ревматоидного артрита, подагры, псориаза необходимо адекватное лечение, так как они могут сопровождаться развитием суставного синдрома и бурсита.
- Своевременное обращение к врачу (ревматологу, терапевту, травматологу) при появлении первых признаков бурсита.
Источник


