Нфс 3 степени коленного сустава лечение
НАРУШЕНИЕ ФУНКЦИИ СУСТАВОВ
НФС обусловливает нарушения функций других органов и систем организма. При АС в результате воспалительного поражения и анкилозирования межпозвонковых и реберно-позвонковых сочленений наблюдается значительное ограничение дыхательных экскурсий грудной клетки, что постепенно приводит к нарушениям вентиляционной функции легких и хронической дыхательной недостаточности, а затем — к легочной гипертензии и хронической сердечной недостаточности.
Степень недостаточности функций отдельного сустава зависит от выраженности болей, степени деформации, образования контрактур и анкилоза.
Амплитуду движений в суставах определяют угломером. За исходное положение туловища и конечностей принимается вертикальное. Бранши угломера устанавливают вдоль оси сочленяющихся сегментов, а ось совмещают с осью сустава. Сгибание и разгибание осуществляют в саггитальной плоскости, отведение и приведение — во фронтальной, ротационные движения — вокруг продольной оси.
Незначительное нарушение функции сустава — уменьшение амплитуды движений менее чем на 10°.
При значительно выраженном нарушении функции тазобедренного сустава (при фиброзном анкилозе) амплитуда движений менее 30° в сагиттальной плоскости при отсутствии движений во фронтальной плоскости и ротационных движений, а также опорном укорочении конечности на 7 см и более.
В норме амплитуда движений в коленном суставе составляет 130°, в голеностопном — 85°.
В случае стойкой значительно выраженной контрактуры коленного и голеностопного суставов ограничение движений в пределах 5-8°.
В норме I плюсне-фаланговый сустав разгибается на 80° и сгибается на 35° (см. Рис 1). Другие плюсне-фаланговые суставы могут сгибаться и разгибаться, ориентировочно, на 40°. Межфапанговые проксимальные суставы сгибаются на 50°, дистальные на 40°; разгибание варьирует до 30°.
Рис. 1 Объем движений в I плюсне — фаланговом суставе.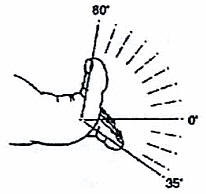
Степени ФНС
I степень — для плечевого и тазобедренного суставов ограничение амплитуды движений не превышает 20-30°.
Амплитуда движений для локтевого, лучезапястного, коленного, голеностопного — сохраняется в пределах не менее 50° от функционально выгодного положения, для суставов кистей — в пределах 110-170°. Показатели динамометрии составляют 17,4 — 31 кг при норме 21-56 кг.
При оценке нарушений функции суставов стопы учитываются также рентгенологические данные.
При I степени НФС они характеризуются отдельными изолированными очагами деструкции головок плюсневых костей или соответствующих фаланг. Такое поражение суставов клинически проявляется умеренными нарушениями опорной функции стопы.
II степень НФС характеризуется значительным ограничением движений в суставах. При поражении плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°. Для локтевого, лучезапястного, коленного, голеностопного суставов характерно снижение амплитуды движений до 45 — 20°.
При нарушении функции кисти II степени наблюдаются значительные деформации суставов пальцев с отклонением их в ульнарном направлении, а также деформирующий артроз пястнофаланговых и межфаланговых суставов. Отдельные виды захвата в этих условиях значительно снижены и амплитуда движений суставов пальцев ограничена в пределах 55 — 30°.
Показатели динамометрии составляют 10 — 23 кг.
При нарушении опорной функции стопы II степени наблюдается ограничение движений пальцев с резким отклонением их кнаружи.
III степень НФС характеризуется значительно выраженным ограничением движений в суставах. Амплитуда движений не превышает 15° при условии функционально выгодного положения сустава, либо наблюдается неподвижность сустава в результате деструктивного процесса с исходом в анкилоз. При нарушении функции кисти III степени отмечается снижение показателей динамометрии в пределах 0 — 10 кг.
IV степень: характеризуется признаками III степени и фиксацией сустава в функционально невыгодном положении.
Назад — к оглавлению
Источник
Для определения ФНС при МСЭ используются информативные методы: изометрическая нагрузка, полидинамометрия, ВЭМ, сцинтиграфия (с технецием для выявления синовита и процессов в костях), ультразвуковое сканирование суставов (для выявления небольшого скопления жидкости и определения толщины суставного хряща), артроскопия.
Суставной синдром в клинике РА является ведущим. Важно отразить не только деформации, но и сохранившийся объем движений во всех суставах и суставной системы в целом. По результатам измерения подвижности в суставах угломером или гониометром может быть составлена формула ФНС для каждого сустава. В ней отражаются: сгибание (с) и разгибание (р), отведение (о) и приведение (п), пронация (пр) и супинация (сп), ротация внутренняя (рв) и наружная (рн). Пример формулы: ФНС лучезапястного сустава –– с/р–о/п=20/0/20–5/0/15º (при норме 75/0/85–20/0/40º), что соответствует II степени недостаточности сустава. Суставной синдром усугубляется при повышении активности процесса и по мере ее снижения претерпевает изменения.
Амплитуда движений определяется при активных и пассивных движениях. Пассивные движения в суставах являются истинными показателями параметров движения. Поражения суставных поверхностей, костно-хрящевых компонентов сустава, функции близлежащих мышц определяют ограничения объема движений. Суммарное ограничение движений в процентах определяет степень тяжести контрактур:
· незначительная контрактура –– до 30%;
· умеренная контрактура –– 30–60%;
· выраженная контрактура –– 60–90%;
· резко выраженная –– 90% и более (выраженный анатомический дефект).
Выделяют 4 степени нарушений функций сустава:
ФНС–I (I степень) –– движения ограничены в пределах 30%, амплитуда их ограничений не превышает 20–30°. Для локтевого, лучезапястного, коленного и голеностопного суставов амплитуда движений сохраняется в пределах не менее 50° от функционально выгодного положения.
Амплитуда движения в суставах пальцев кистей при ФНС–I колеблется в пределах углов 110–170°. Незначительно уменьшены показатели динамометрии кисти (17–31 кГ при норме 21–56 кГ). Активность процесса определяет выраженность болевого синдрома.
Поражение суставов стопы клинически характеризуется умеренными нарушениями опорной функции стопы, рентгенологически при этом выявляются очаги деструкции головок плюсневых костей и фаланг.
ФНС–II (II степень) включает значительное (на 30–60%) ограничение движений во всех плоскостях, объем движений не выше 45–50%. Для локтевого, лучезапястного, коленного и голеностопного суставов амплитуда движений снижается до 45–20° вследствие деструкции сочленяющихся поверхностей, дегенерации суставных хрящей, остеопороза. При поражениях плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°.
Динамометрия кисти выявляет значительное снижение показателей мышечной силы кисти (10–23 кГ). Нарушения функции кисти обусловлены значительной деформацией суставов, параартикулярными рубцовыми изменениями пальцев с отклонением их в ульнарном направлении, а также деформирующим артрозом пястнофаланговых и межфаланговых суставов. Значительно уменьшены отдельные виды схвата, амплитуда движений суставов пальцев ограничена в пределах 55–30°.
При ФНС–II нарушения опорной функции стопы имеет место ограничение движений пальцев с резким отклонением их кнаружи. Отмечаются фиброзные изменения мягких тканей, выявляются множественные очаговые деструкции в плюсневых костях и фалангах, подвывихи пальцев.
ФНС–III (III степень) включает резко выраженные (на 60–90%) ограничения движений. Амплитуда движений не превышает 15° при условии функционально выгодного положения или его неподвижности. Имеет место деформирующий артроз III стадии и анкилозы. Показатели динамометрии при нарушении кисти III степени снижаются до 0–11 кГ.
ФНС–IV (IV степень) изменения соответствуют таковым в III стадии, однако фиксированы в функционально невыгодном положении (выпадают все функции схвата и др.).
В соответствии с количеством пораженных суставов и степенью нарушения функций каждого из них выделяют 3 степени функциональных нарушений опорно-двигательного аппарата.
Первая степень ФН (легкая) –– устанавливается при I степени нарушения функции нескольких пораженных суставов и II степени –– единичных суставов.
Вторая степень ФН (средней тяжести) –– определяется при II степени нарушения функции в большинстве пораженных суставов и III –– в единичных суставах.
Третья степень ФН (тяжелая) характеризуется функциональными нарушениями III–IV степени в нескольких суставах и II степени в остальных.
Для оценки прогноза и тяжести РА используется индекс тяжести (ИТ) по 12-балльной шкале (по Д.Е. Каратееву, 1995), который включает оценку ФНС, рентгенологической стадии, степень активности, оцениваемую по выраженности суставного синдрома (число воспаленных суставов, индекс Ричи), число системных проявлений, а также лабораторных показателей (СОЭ, гемоглобин, СРБ).
Боль оценивается по степени ее выраженности:
· минимальная (I степень +) –– не мешает спать, не снижает трудоспособность и не требует лечения;
· умеренная (II степень ++) –– снижает трудоспособность, ограничивает обслуживание, при приеме анальгетиков позволяет спать;
· сильная (III степень +++) –– плохо или не купируется анальгетиками, лишает сна, приводит к полной утрате общей или профессиональной трудоспособности;
· сверхсильная (IV степень ++++).
При разграничении боли по визуально аналоговой шкале (от 10 до 100%) минимальная боль (+) составляет 20%, умеренная (++) –– 40%, сильная (+++) –– 60%, сверхсильная (++++) –– 80%.
Суставной индекс Ричи определяется по 4-балльной шкале при надавливании на все суставы от 0 до 3 для каждого:
0 –– боль отсутствует;
1 –– слабая;
2 –– средняя (пациент морщится);
3 –– резкая (пациент отдергивает сустав).
При оценке показателей «острофазового ответа» –– СОЭ и концентрации СРБ следует принимать во внимание, что нормальная величина СОЭ ее не исключает, а СРБ является одним из маркеров активности.
Ревматоидные факторы (РФ) и аутоантитела JgM определяются реакцией латекс-агглютинации или реакции Валер-Роузе. Тяжесть, быстрота прогрессирования, развитие системных проявлений коррелируются с серопозитивностью по РФ, JgА и высокими титрами.
МР пациентов с ревматоидным и другими неревматическими артритами при их обострении начинается на лечебно-реабилитационном этапе, где ее основным содержанием является медикаментозная терапия нестероидными или стероидными противовоспалительными средствами и санация очагов инфекции, а затем продолжается на стационарном этапе МР.
Основные задачи реабилитации пациентов с РА:
1. Купирование болевого синдрома.
2. Сохранение и увеличение объема активных движений в суставах.
3. Предупреждение деформации и коррекция возникновения ее.
4. Повышение толерантности к физической нагрузке.
5. Улучшение психоэмоционального состояния.
6. Сохранение социального статуса.
7. При возможности наиболее полный возврат к труду.
8. Предотвращение инвалидности.
9. Снижение смертности.
10. Достижение поставленной цели при минимальных затратах.
В реабилитации пациентов, перенесших РА, используются следующие методы реабилитации:
Источник
Одной из наиболее распространенных причин нарушения функции опорно-двигательного аппарата является артроз коленного сустава. Заболевание протекает хронически, полная неподвижность в колене развивается в течение длительного периода.
Что такое гонартроз 3 степени?
Гонартрозом третьей степени называется дегенеративное поражение коленного сустава, при котором происходит разрушение суставного хряща и компенсаторное костное разрастание (образование остеофитов). Толчком к развитию патологии является неправильное распределение нагрузки на нижнюю конечность. Остеофиты исполняют роль разрушенной хрящевой ткани, однако усугубляют течение болезни.
Клиническая картина представлена в виде резко выраженного болевого синдрома, возникающего даже после незначительной физической нагрузки и в состоянии покоя, ночными болями. Колено изменяет свою форму (деформация), движения в нем резко ограничены, мышцы голени на пораженной стороне постепенно атрофируются из-за ограничения подвижности конечности.
В связи с наличием большого количества костных разрастаний часть остеофитов может отрываться и вызывать блокаду сустава. Такое состояние проявляется невозможностью активного сгибания и разгибания ноги в коленном суставе.
Рентгенологическая картина
Суставная щель на рентгенологическом снимке сужена до пределов щелевидного отверстия за счет краевых костных разрастаний (остеофитов) на суставных поверхностях костей.
Диагностика
Данная патология диагностируется на основании жалоб пациента, выявления предрасполагающих факторов (травмы, эндокринные заболевания, тяжелая физическая нагрузка), рентгенологических данных, ультразвукового исследования, артроскопии.
Дается ли группа инвалидности?
Инвалидность выставляется при наличии гонартроза 3-4 степени, значительного ограничения жизнедеятельности из-за патологического процесса в колене.
При выставлении группы инвалидности учитывается следующее:
- Степень ограничения подвижности.
- Способ передвижения.
- Данные рентгенографического и артроскопического исследований.
Переосвидетельствование пациент проходит ежегодно.
Способы лечения
В ортопедии при гонартрозе существует два метода лечения патологии: консервативный и хирургический.
К первому относятся:
- фармакотерапия (использование лекарственных средств);
- физиотерапия;
- PRP-терапия;
- разгрузка сустава.
Хирургический способ лечения гонартроза 3 степени включает в себя оперативное вмешательство, посредством которого корригируется нагрузка на нижнюю конечность.
Лечение без операции
Проводится для снижения болевого синдрома, подготовки к хирургическому вмешательству. Включает в себя разгрузку колена, при которой необходимо пользоваться дополнительными источниками опоры в виде трости.
При боли высокой интенсивности пациенты должны передвигаться с помощью костылей.
Используется обезболивающее действие лекарственных средств, физиотерапии, курортное лечение.
Фармакотерапия
Основные группы препаратов, применяемые для лечения:
- нестероидные противовоспалительные средства (НПВС);
- препараты гиалуроновой кислоты.
НПВС оказывают обезболивающий и противовоспалительный эффект. Наиболее часто в клинической практике используются Диклофенак, Индометацин, Ибупрофен, Анальгин. Чтобы избежать побочных эффектов, препараты принимают курсами.
Уколы препаратов гиалуроновой кислоты
Гиалуронат представляет собой вещество, состоящее из белковых и углеводных молекул. Различные биологические среды, в том числе и синовиальная жидкость, его содержат в норме.
Роль гиалуроновой кислоты состоит в облегчении скольжения суставных поверхностей костей. При ее внутрисуставном введении пациенты отмечают улучшение подвижности в поврежденной области, устранение болевого синдрома.
Действие гиалуроната направлено на его связывание с компонентами хряща, что помогает удержать воду в хрящевой ткани, а также способствует повышению ее упругости и улучшению амортизирующих свойств.
Если у пациента имеется воспалительный процесс в коленном суставе, предварительно проводится курс противовоспалительной терапии.
К противопоказаниям для внутрисуставного введения препарата относятся:
- Аллергические реакции на основное или вспомогательное вещество препарата.
- Наличие открытых ран в месте предполагаемой инъекции (нарушение целостности кожных покровов).
- Острый воспалительный процесс в колене.
- Ревматоидный артрит и болезнь Бехтерева.
- Гиалуронат не вводится беременным и кормящим женщинам, детям.
Форма выпуска представлена в виде шприца с раствором. Инъекция проводится в условиях асептики.
Препарат вводится в капсулу сустава.
При проведении стандартной схемы лечения расходуется три-пять уколов. Режим дозирования – одна инъекция один раз в неделю. Интервал между последующими курсами решается в индивидуальном порядке.
К возможным побочным эффектам относятся:
- покраснение, небольшая припухлость и болезненность в месте введения;
- зуд или жжение;
- гемартроз (скопление крови в суставной полости);
- болевой синдром в окружающих сустав тканях.
В случае возникновения нежелательных последствий к месту инъекции на десять минут прикладывается лед. Если возникла аллергическая реакция, дальнейшее использование препаратов с гиалуроновой кислотой запрещено.
Продукты питания с гиалуроновой кислотой
К продуктам, стимулирующим выработку гиалуроновой кислоты в тканях, относятся:
- Наваристые мясные или куриные бульоны, сваренные из костей, сухожилий, кожи. В вышеперечисленных продуктах содержится большое количество гликозаминогликанов, гиалуроновая кислота – не исключение.
- Заливное из птицы, говядины или свинины, холодец. В их состав сходит коллаген, который необходим для соединительной ткани.
- Тофу, бобовые и молоко, так как содержат растительные эстрогены, служащие пусковым фактором для синтеза гиалуроната.
- Богатые крахмалом корнеплоды (картошка).
- Орехи в связи с высоким содержанием магния, который стимулирует процессы выработки гиалуроновой кислоты.
- Красное вино и красный виноградный сок. Присутствующий в них ресвератрол восполняет запасы вещества.
- Желатинсодержащие продукты (желе).
Физиотерапевтическое лечение
В лечении гонартроза обезболивающее действие достигается благодаря лазеро- и магнитотерапии, теплолечению, электрофорезу и криотерапии.
Лазерное излучение при прохождении через кожу оказывает воздействие на патологически измененную ткань и запускает процесс восстановления. Действие инфракрасного лазера направлено на снижение чувствительности нервных окончаний, усиление притока крови к суставу.
С помощью магнитотерапии достигается повышение тонуса сосудистой стенки и ускорение реакций восстановления. В пораженном колене ускоряются процессы обмена, купируется воспаление.
К тепловым процедурам относится озокериттерапия. В состав озокерита входят минеральные масла, смолы и парафины. Применяются компрессы или аппликации на пораженный сустав. Прогревание тканей улучшает микроциркуляцию, снижает интенсивность болевого синдрома.
Электрофорез – метод введения лекарственных средств с помощью электрического тока без нарушения целостности кожи. К преимуществам электрофореза относится локальное действие, что обеспечивает доставку лекарства прямо к хрящевой ткани. Риск развития побочных эффектов минимален. За короткое время достигается высокая концентрация препарата в месте поражения. Применяются новокаин, димексид и другие лекарственные средства с обезболивающим и противовоспалительным эффектом.
К противопоказаниям для лечения физиотерапевтическими методами относятся:
- Активно протекающее воспаление в суставе.
- Беременность.
- Нервно-психические заболевания.
- Наличие опухолей.
- Активная форма туберкулеза.
PRP-терапия в ортопедии при гонартрозе 3 степени
PRP-терапия является новым способом воздействия на гонартроз 3 стадии. Это метод лечения суставов, мышц и сухожилий путем введения обогащенной тромбоцитами плазмы. Используется для укорочения сроков восстановления хряща.
Процедура состоит из нескольких этапов. Сначала у пациента производится забор крови в количестве 15–20 мл, после чего биологический материал помещается в пробирку в форме песочных часов. Затем кровь центрифугируется, в результате чего она разделяется на три части:
- эритроциты;
- плазму с низким количеством тромбоцитов;
- взвеси тромбоцитов с небольшим количеством плазмы.
При выполнении следующего этапа отбирается взвесь тромбоцитов с помощью шприца. В результате образуется 1,5 мл плазмы, обогащенной тромбоцитами. Регенерация тканей запускается при увеличении их концентрации в семь–десять раз в пораженной области. Значение придается именно концентрации тромбоцитов, а не объему введенной плазмы.
Плазму, богатую тромбоцитами, вводят в сустав под местным обезболиванием.
Курс лечения составляет 2–5 сеансов, между которыми делается перерыв в течение недели.
Подготовка к процедуре заключается в отмене препаратов, которые влияют на свертывающую систему крови, за две недели. За сутки нужно исключить прием алкоголя. В рацион следует добавить продукты, обогащенные аскорбиновой кислотой.
Принцип действия PRP-терапии
Из тромбоцитов в пораженной зоне освобождаются вещества, которые носят название «факторы роста». Благодаря их действию возрастает количество стволовых клеток, из которых образуется хрящевая ткань. К преимуществу данного вида терапии относится отсутствие аллергии, так как основа создана из собственного биоматериала пациента.
Противопоказания
Для PRP-терапии существуют следующие противопоказания:
- инфекционные заболевания;
- патология в свертывающей системе крови;
- нарушение целостности кожных покровов в месте инъекции.
Велотренажер при 3 стадии гонартроза
Артроз третьей степени ограничивает физическую активность. Начинать тренировки можно только после консультации с врачом в связи с высоким риском возникновения травмы.
Показания, длительность тренировок на велотренажере и интервал между ними определяются на основании амплитуды движений в суставе, интенсивности болевого синдрома, наличия синовита и сопутствующих патологий.
Обязательна ли операция?
При недостаточном обезболивающем эффекте консервативного лечения, а также при выставлении группы инвалидности по поводу гонартроза 3-4 стадии без операции не обойтись. Хирургические вмешательства выполняются для повышения качества жизни пациента, и при наличии противопоказаний со стороны других органов могут быть отменены.
Хирургическое лечение при гонартрозе 3-4 степени
В ортопедии при гонартрозе применяются открытые операции, которые включают: внутрисуставные, внесуставные и артропластические. Из внутрисуставных операций успешно применяется артроскопия.
Артроскопия коленного сустава
Представляет собой метод лечения с помощью эндоскопической техники, при которой не требуется рассечение суставной полости. Операция выполняется с применением тонких гибких инструментов под контролем видеокамеры. Артроскопия предоставляет возможность очистить полость сустава от продуктов распада хряща, устранить блок сустава, ввести лекарственные препараты.
Данная операция позволяет облегчить состояние пациента, однако не устраняет причину заболевания. Она позволяет продлить срок до замены коленного сустава, корригирующей остеотомии. Восстановлений функции конечности после артроскопии занимает короткие сроки, риск возникновения инфекционных осложнений минимален.
Другие виды хирургического вмешательства
| Название операции | Суть метода | Результат |
|---|---|---|
| Корригирующая остеотомия | Создание искусственных переломов костей | Коррекция распределения нагрузки на колено, устранение боли |
| Артродез | Формирование неподвижности в суставе | Устранение болевого синдрома |
| Артропластика | Замена колена эндопротезом | Увеличение амплитуды движений, ликвидация боли, возвращение к профессиональной деятельности |
Корригирующая остеотомия
При формировании артроза нагрузка на нижние конечности распределяется неправильно. При переходе заболевания на третью стадию возникает еще большая перегрузка отдельных участков суставного хряща из-за роста остеофитов.
Чтобы прекратить прогрессирование патологии, равномерно распределить нагрузку на колено, улучшить приток крови и устранить болевые ощущения, делается корригирующая остеотомия.
В ходе операции искусственно создаются переломы костей. Затем отломки сопоставляются под таким углом, чтобы изменить распределение массы тела. На завершающем этапе конечность фиксируется с помощью металлоконструкции.
При гонартрозе выполняется остеотомия бедренной и большеберцовой костей.
Артродез
При проведении операции удаляется патологически измененная хрящевая ткань, затем нижняя конечность фиксируется в функционально выгодном положении. Результатом хирургического вмешательства является сращение большеберцовой, бедренной кости и надколенника – анкилоз.
Развитие анкилоза лишает пациента возможности движений в колене. Проводится при болевом синдроме высокой интенсивности, не купирующимися консервативными способами лечения, а также при наличии противопоказаний к эндопротезированию. Операция носит радикальный характер, позволяет улучшить качество жизни.
Артропластика
Применяется для лечения гонартроза 3-4 степени. Особенно показана тем пациентам, которые теряют способность к самообслуживанию.
Целью артропластики является восстановление подвижности в колене, это достигается путем замены патологически измененных суставных концов костей на эндопротез. Эффект после операции наступает в кратчайшие сроки:
- Пациенты отмечают исчезновение или резкое уменьшение болевых ощущений.
- Возрастает объем движений в колене.
- Улучшается походка.
- У пациентов с эндопротезом при гонартрозе 3-4 степени снимается инвалидность, они становятся годными для выполнения профессиональных обязанностей.
Размеры эндопротеза рассчитываются по результатам рентген-исследования. Операция проводится при отсутствии эффекта от консервативных методов. Показания и противопоказания для данного вида хирургического вмешательства определяет ортопед.
Реабилитация после лечения
Реабилитация после операции является не менее важным этапом лечения. Именно от правильной реабилитации зависит степень восстановления функций опорно-двигательного аппарата.
При удовлетворительном общем состоянии пациента ему разрешается вставать уже в первые дни после эндопротезирования под контролем хирурга и реабилитолога.
В состав обязательной программы по восстановлению функции конечности входит комплекс гимнастических упражнений, направленный на:
- Разработку движений в оперированном суставе.
- Формирование правильной походки.
- Укрепление мышечного каркаса нижних конечностей.
Длительность реабилитации индивидуальна, обычно составляет от трех месяцев до полугода.
Лечение гонартроза 4 степени только хирургическое, так как добиться эффекта консервативными методами невозможно. В зависимости от индивидуальных показателей и желания пациента выбирается вид операции.
Питание при гонартрозе 3 степени
Рацион пациента должен включать витаминно-минеральный комплекс, сбалансированное количество белков, жиров и углеводов.
Снижение массы тела у пациентов, страдающих ожирением, значительно уменьшит темпы прогрессирования патологии. Наибольшую ценность представляют витамины группы В.
Много фолиевой кислоты и В12 содержится в печени, морепродуктах, гречке. Из продуктов растительного происхождения, обладающих полезными свойствами, следует сделать выбор в пользу чечевицы, брюссельской и белокочанной капусты.
Бананы, куриное мясо в отварном виде, морковь, картофель и орехи содержат магний и витамин В6.
В1 содержится в горохе, сое, фасоли и шпинате, В2 – в миндале и молочных продуктах. Витамин Е – мощный антиоксидант, который помогает организму бороться с воспалительным процессом (синовитом). Он находится в орехах, рыбе, растительном масле, отрубях.
Кальций и фосфор укрепляют структуру костной и хрящевой ткани, витамин D оказывает влияние на их усвоение.
Из углеводов стоит обратить внимание на фрукты и овощи, крупы, макароны твердых сортов.
Аскорбиновая кислота помогает восстановить нормальную структуру хрящевой ткани, обеспечивая ее прочность. Витамин С обладает антиоксидантными и противовоспалительными свойствами. Восполнить суточную потребность этого витамина поможет употребление персиков, киви, капусты и лука.
Белок должен поступать в организм с нежирными сортами мяса и рыбы.
Источник

