Неврологические заболевания и боль в ногах лечение
Невралгия ног — болезненный синдром нижних конечностей, который возникает в результате повреждения связок, костей, мышц или ущемления нервных волокон. Привести к неприятным ощущениям способны некоторые заболевания сосудов и опорно–двигательной системы.
Симптомы на начальном этапе слабо выражены, поэтому многие пациенты не придают им должного значения. По мере развития состояние ухудшается и проведение лечебных мероприятий становится необходимостью.
Причины возникновения
Травмирование ног — распространенная причина болезненных ощущений. Ухудшают ситуацию болезни опорно–двигательного аппарата, предрасположенность к отечности ног. В дополнение к этому вызывают невралгию следующие заболевания и состояния организма:
- стрессовые ситуации;
- болезни суставов;
- нарушение функционирования сосудов;
- повреждения костей, мышц, связочного аппарата;
- алкогольная интоксикация;
- переохлаждение организма;
- последствие инъекций в область позвоночника;
- защемление седалищного нерва;
- повышенная нагрузка на ноги;
- подагра;
- возрастные изменения;
- межпозвонковая грыжа;
- наличие опухолей;
- осложнение в результате инфекционных заболеваний.
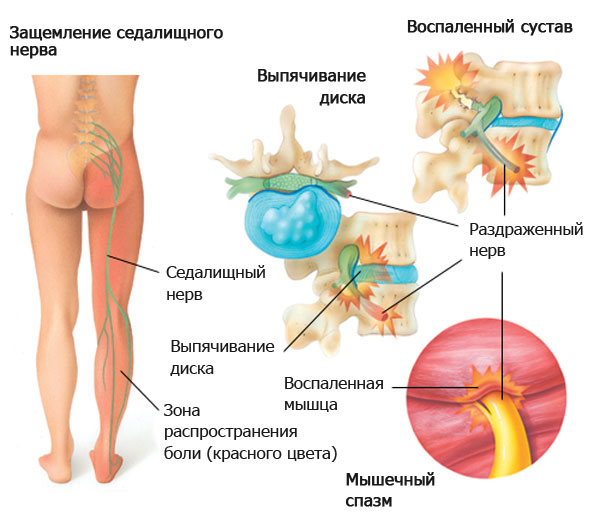
Ущемление седалищного нерва часто приводит к возникновению невралгии. К ущемлению может привести грыжа межпозвоночного диска, которая способна сдавливать нервные окончания.
Процесс не редкость при беременности, когда увеличенная матка начинает сдавливать соседние органы.
Характерные симптомы
Появление небольшого жжения, ползающих мурашек и распространяющего тепла или холода по ступням не всегда воспринимается всерьез пациентами. Как распознать невралгию ног? С течением заболевания появляются жгучие, пронизывающие, приступообразные боли в области ног. Отмечаются другие признаки:

- сухость и посинение в месте поражения;
- отечность тканей;
- потливость ног;
- мышцы постепенно атрофируются;
- болевые ощущения усиливаются при сгибании и разгибании;
- отмечаются поясничные боли.
Невралгия может перейти в неврит (поражение периферических нервов). Неврит характерен снижением чувствительности правой или левой конечности в случае мононеврита (одностороннего поражения). Если воспалительный процесс затрагивает обе ноги, то говорят о полиневрите (поражение нескольких нервов).
Неврит вызывает структурные изменения нерва, отмечаются двигательные нарушения. Боль локализуется в области ягодиц, бедра и отдает в стопу. Она усиливается при сгибании ноги. Больной замечает снижение чувствительности в месте локализации заболевания.
Лечебные мероприятия
Терапия заболевания основывается на выяснении причины невралгии. Врач подбирает комплексное лечение в зависимости от стадии заболевания. Больному обеспечивают покой, назначают ряд противовоспалительных и болеутоляющих препаратов. Основные лечебные мероприятия включают:

- Противосудорожные средства. Зарекомендовали себя в медицинской практике Финлепсин, Тебантин, Тегретол.
- Противовоспалительные препараты. Эффективен для снятия воспаления и при болевом синдроме Кеторолак.
- Миорелаксанты. К препаратам этой группы относится Мидокалм, Баклофен и Сирдалуд. Они снимают болезненные ощущения и устраняют мышечный спазм. Возможно применение средства Габапентин при постоянных болях нейропатического характера.
- Витамины группы B. Необходимы больным при невралгии, а в особенности у беременных. Назначают Мильгамму, Нейрорубин, Нейровитан.
- Физиотерапевтические методы лечения. Включают УВЧ–терапию, электрофорез, лечение лазером. При улучшении состояния применяют массаж, аппликации с парафином, иглоукалывание.
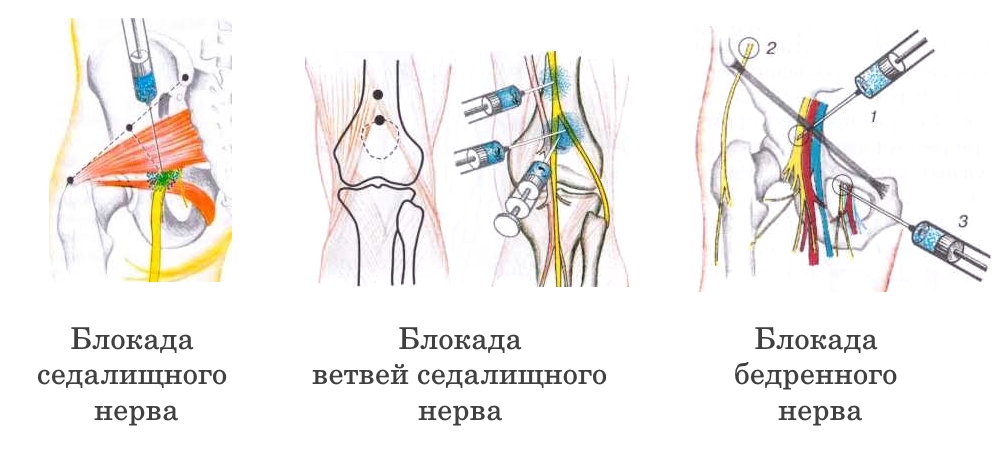
- Обезболивающие. Применяются в виде таблеток или инъекций. Это может быть Мовалис, Катадолон, Лирика, Бруфен. При невыносимой боли показана новокаиновая блокада (уколы в область позвоночника Дипроспана или Гидрокортизона. Местно обезболить область поможет Диклак или Фастум-гель.
- Успокоительные средства. Позволят нормализовать эмоциональное состояние Реланиум или Фенозипам.
При своевременном лечении потребуется 2–3 недели, чтобы пациент почувствовал улучшения. Пациенту необходимо в домашних условиях наладить питание. В рационе беременных женщин должны присутствовать витамины группы B (пивные дрожжи, свинина, овсяная и гречневая крупа, сыр, молоко, бобовые, пшеничный хлеб). Рекомендовано употребление натуральных соков из овощей и фруктов.
Заключение
При невралгии ног распознать причину не всегда получается самостоятельно. Если обратиться за квалифицированной помощью, удастся избежать множественного воспаления периферических нервов и атрофирования мышц. В качестве профилактики врачи советуют заниматься спортом, принимать витамины, правильно питаться и ограничить прием спиртных напитков.
Источник
Основной жалобой, при обращении к сосудистому хирургу, пациентов являются боли в ногах. Правильная диагностика – первый шаг в повышении эффективности лечения больных с болями в ногах, а именно с заболеваниями периферических артерий. Лабораторные и инструментальные методы обследований, в настоящее время, порой заменяют клинический анализ болей в ногах и общение врача с пациентом. Зачастую специалистами функциональной диагностики полученные данные оцениваются неправильно и без обращения к специалисту, разобраться порой в причинах болей бывает очень сложно. Но специалистов по болям в ногах нет. И кроме всего прочего, в ногах кроме сосудов есть ещё: кожа, подкожная клетчатка, мышцы, кости, суставы и сухожилия.
Так, когда при болях в ногах нужно обращаться к сосудистому хирургу. Основным клиническим признаком патологии нижних конечностей является перемежающая хромота, т.е. появление боли в поражённой ноге при прохождении определённого расстояния, и чем короче расстояние безболевой ходьбы, тем сильнее степень заболевания. С какими заболеваниями следует дифференцировать боли в ногах? Прежде всего это:
- — заболевания аорты и периферических артерий.
- — заболевания опорно-двигательного аппарата – поражение суставов, позвоночника, деформацией стоп.
- -неврологические расстройства – главным образом, различные варианты корешкового синдрома.
- — диабетическая полинейропатия.
- — болезни кожи и подкожной клетчатки.
- — первичные опухоли костей или метастазы.
- — инфекционные заболевания (рожа, остеомиелит, инфекционный артрит).
Характер жалоб, предъявляемых больными с болями в ногах, следующий: боль в области одного или нескольких суставов, что, наряду с болезненностью при пальпации, клинически может проявляться местным отёком и повышением местной температуры. Часто наблюдается поражение позвоночника. У многих больных боль и дискомфорт в ногах связаны с деформацией стопы (плоскостопие, Halux valgus).
При пальпации пульса возможны варианты, когда он определяется на всём протяжении конечности, в том числе на передней и задней большеберцовых артериях или только на задней большеберцовой артерии. В обоих случаях это обычно полностью исключает сосудистую причину предъявляемых больными жалоб. Однако сочетание того или другого заболевания возможны. В этих случаях к жалобам, характерным для поражения опорно-двигательного аппарата, добавляются проявления перемежающей хромоты, которые, однако, выявить достаточно сложно. Правильно решить этот вопрос помогают дополнительные методы обследований: ультразвуковая допплерография, дуплексное сканирование, реовазография, рентгенологические методы исследований, электромиография.
Боли в ногах, характерные для неврологических нарушений:
Боль. Обычно она не связана с физическими нагрузками, в частности с ходьбой, часто меняет свою локализацию, полностью не исчезает после остановки. Причем больному недостаточно остановится, а нужно сесть. Часто боль возникает сразу же после начала ходьбы или в покое, в том числе при отсутствии или слабой выраженности артериальной недостаточности поражённой конечности.
Онемение и парестезии. Это типично неврологические жалобы. При хронической артериальной недостаточности (ХАН) нижних конечностей они также могут иметь место, но только при тяжёлых формах заболевания.
Судороги. Характерно их появление во время отдыха (по ночам). Могут встречаться при варикозном расширении вен нижних конечностей.
Чувство жжения. Данный симптом так же не связан с физическими нагрузками и чаще наблюдается в покое. Нередко сопровождается поражением позвоночника. Очень часто диабетическая нейропатия нижних конечностей проявляется стойкими пекущими болями в голенях и стопах.
Повышенная зябкость нижних конечностей. Может быть связана с поражением позвоночника, с вторичными неврологическими нарушениями. Нередко, несмотря на субъективные ощущения, ноги при этом остаются теплыми.
Нарушения чувствительности. Чаще встречается её снижение при заболеваниях позвоночника, а так же при сахарном диабете (одно из проявлений диабетической нейропатии).
Чёткого соответствия между указанными выше жалобами и наличием сосудистого заболевания нет, хотя, так же как при поражении опорно-двигательного аппарата, сочетание этих двух групп заболеваний возможно. На фоне указанных неврологических жалоб трудно оценивать дистанцию безболевой ходьбы.
После выявления признаков поражений артерий нижних конечностей следующими диагностическими задачами является нозологическая идентификация заболевания и оценка его тяжести. Это важно для определения особенностей дальнейшей лечебной тактики. Облитерирующий атеросклероз – заболевание, наблюдающееся в числе периферических ангиопатий наиболее часто — 85-90%. Чаще встречается у мужчин. Среди других причин приводящих к развитию ХАН – это облитерирующий тромбангиит и неспецифический аорто-артериит. При облитерирующем атеросклерозе процесс развивается неуклонно и обычно медленно (быстрее в относительно молодом возрасте). Неспецифический аорто-артериит и облитеририрующий тромбангиит отличаются чередованием обострения и ремиссии. Наиболее четко клиника перемежающей хромоты (возникновение боли в ногах при ходьбе, заставляющей остановиться) наблюдается при атеросклерозе. При этом длительность безболевой ходьбы достаточно стабильна и её клинические проявления характерны. При поражении артерий бедрено-подколенного сегмента при ходьбе появляется сжимающая боль в икроножной мышце, она полностью исчезает через небольшой промежуток времени (1-3 минуты). Поражение дистального сосудистого русла характеризуется ишемической болью при ходьбе, возникающей в стопе. При поражениях аорто-подвздошного сегмента возникает боль в бёдрах и ягодницах (высокая перемежающая хромота).
Анализ клинических данных является первым этапом диагностического процесса у больных с заболеваниями периферических сосудов, от которого зависит его дальнейший алгоритм, направленный на установления диагноза и определения тактики лечения.
Какими лабораторными и инструментальными методами можно установить или отвергнуть то или иное заболевание? Для атеросклероза характерно повышение холестерина, липопротеинов низкой плотности, снижением липопротеинов высокой плотности. Для аорто-артериита и тромбангиита, в период обострения, характерны общевоспалительные реакции, повышение СОЭ, С-рективного белка, повышение активности свёртывающей системы крови. Оценить степень артериальной недостаточности возможно с помощью ультразвуковой допплерографии. Значение Лодыжечного индекса давления (ЛИД, отношение давления в артериях на лодыжке к давлению в плечевой артерии, в норме 1 – 1,2) 1,0-0,9, при наличии стенозирующе-окклюзионных поражений в артериях, следует отнести к субклиническим формам. Пациенты могут не жаловаться на боль при ходьбе или боль появляется при ходьбе более 1 км – ХАН 1 степени. При ЛИД 0,9-0,6 и расстоянии безболевой ходьбы 200м – 1000м – ХАН IIА степени. При ЛИД 0,6-0,4 и ходьбе менее 200 метров — ХАН III степени. При ЛИД менее 0,4 развивается критическая ишемия конечности, угрожаемая развитием гангрены. Дополнительным методом обследований является реовазография. Снижение реографического индекса (норма 1,0 – 1,6) свидетельствует о снижении кровенаполнения в исследуемой конечности, однако этот метод имеет много погрешностей. Так, наличие отёка любой природы (варикозная болезнь, кардиальные отёки и т.д.), ангиоспазма на фоне патологии опорно-двигательного аппарата, нейропатиях приводит к ложным выводам о наличии артериальной патологии. Рентгенографическое исследование позвоночника, МРТ, электромиография (ЭМГ) позволяют выявить заболевания нервной системы, симулирующие артериальную недостаточность. Ультразвуковое дуплексное сканирование позволяет выявить заболевания сосудов на доклиническом уровне, а чем раньше начато лечение и приняты необходимые меры, тем лучше результат и прогноз.
Главными принципами консервативной терапии больных хроническими заболеваниями периферических сосудов является пожизненность и непрерывность лечения, соблюдение диеты и исключение вредных факторов воздействия – особенно курения! Основные направления консервативной терапии данной категории больных:
- — улучшение микроциркуляции
- — подавление гиперпродукции цитокинов и свободных радикалов.
- — повышение антиоксидантной активности.
- — нормализация липидного обмена.
- — иммунокоррекция.
- — стимуляция развития коллатералей.
Наряду с фармакотерапией в настоящее время активно используются физиотерапевтические методы: баротерапия, грязелечение, парафиновые аппликации, апмплипульс, дарсоонваль и др., ЛФК.
В заключении можно сказать, что имеющиеся в арсенале современного врача методы диагностики и лечения позволяют вовремя диагностировать заболевания сосудов и предотвратить развитие грозных осложнений: гангрена конечностей, инфаркт, инсульт. И только врач должен определить конкретную схему лечения конкретного больного индивидуально!
Автор Максименко Н.Н.
Источник
Шея
Наиболее распространенным заболеванием периферической нервной системы, приводящим к появлению болей в шее, является шейный радикулит.
В основе этой патологии лежит поражение и ущемление корешков спинномозговых нервов шейного отдела позвоночника.
Причины
Самой частой причиной шейного радикулита являются дистрофические заболевания позвоночника (остеохондроз и спондилоартроз), при которых костные выросты в местах соединения позвонков уменьшают просвет отверстий между ними и сдавливают проходящие корешки спинномозговых нервов, вызывая появление болей.
Причиной также может быть воспаление мышц и связок, расположенных вблизи нерва и давящих на его корешок.
Шейный радикулит может возникнуть и в результате травмы, переохлаждения, интоксикации, как осложнение инфекционного заболевания.
В ряде случаев болезнь является следствием грыжи межпозвоночного диска шейного отдела позвоночника.
Проявления
Для болезни характерна боль в шее. Как правило, она появляется внезапно, бывает резкой и интенсивной. Боль может быть тупой и ноющей, однако движения, усиливающие раздражение корешков (наклон и поворот головы, чиханье и кашель), значительно интенсифицируют боль, которая становится острой, режущей.
«Стреляющие» боли распространяются на мышцы и пальцы рук, «отдают» в затылок, плечо, лопатку. Часто бывает трудно найти удобное положение для сна, по ночам человек просыпается из-за «колющих» болей в руках и шее.
В выраженных случаях возникают ощущения онемения, покалывания, жжения в коже руки, теряется чувствительность, может значительно уменьшиться ее мышечная сила и постепенно наступить атрофия мышц.
Принципы лечения
Лечение шейного радикулита должен проводить врач. Оно направлено в основном на устранение причин, вызвавших возникновение радикулита. Успех во многом зависит от своевременного начала лечения, а выздоровление возможно лишь при настойчивом комплексном лечении.
При лечении шейного радикулита рекомендуется уменьшить нагрузку на шейные позвонки и временно ограничить наклоны и повороты головы, чтобы снять раздражение корешков спинномозговых нервов. Хорошую помощь в тяжелых случаях оказывает шейный бандаж.
В период острого течения болезни в качестве симптоматической терапии эффективны болеутоляющие и противовоспалительные лекарственные препараты, в том числе и местного применения.
Наилучшее средство в период стихания боли — легкий массаж шейно-воротниковой зоны.
После исчезновения болей рекомендуются занятия лечебной физкультурой.
Также применяются физиотерапевтическое лечение, тепловые процедуры.
Спина
Неврологические боли в спине широко встречаются среди всех возрастных групп населения и являются одной из причин роста заболеваемости с временной утратой трудоспособности. Почти 90% людей хотя бы раз в жизни испытывали боли в спине.
Основными заболеваниями, приводящими к появлению болей в спине, являются грудной радикулит и пояснично-крестцовый радикулит.
Причины
Причины появления неврологических болей в спине разнообразны, но есть общее: они вызваны нарушением положения позвоночных сегментов, давлением на те или иные спинальные нервы.
Среди наиболее частых причин следует выделить заболевания позвоночника.
Прежде всего это дистрофически-дегенеративные изменения костных и хрящевых структур позвонков, суставов, из которых наиболее часто встречаются остеохондроз и спондилоартроз. Боль в данном случае развивается из-за повреждения корешков спинномозговых нервов вследствие ущемления и хронической микротравмы костными разрастаниями, нарушений обменных процессов, изнашивания хрящевых поверхностей, богатых болевыми рецепторами.
Другая важная причина возникновения болей в спине — давление на спинальный нерв грыжи позвоночного диска.
К болям в спине могут привести повышенная подвижность и нестабильность отдельных позвоночных сегментов, стеноз позвоночного канала.
Боли в спине могут появиться при патологии околопозвоночных мышц (в результате травмы, инфекции), давящих на корешок.
В качестве прямых причинных факторов могут быть травматические поражения, инфекционные и метаболические заболевания, хронические интоксикации.
Проявления
Для радикулита характерна острая, «стреляющая» боль, возникающая в соответствующем отделе позвоночника, чаще в результате неадекватных физических нагрузок, резких движений, переохлаждения.
Боль уменьшается в покое и усиливается при кашле, чихании.
Часто отмечается искривление позвоночника, обычно со сколиотическим компонентом, напряжение околопозвоночных мышц и значительное ограничение движений в пораженном отделе позвоночника.
Грудной радикулит встречается довольно редко и проявляется болями в межреберных промежутках, усиливающимися при движениях (наклоне и повороте туловища, глубоком вдохе); боль может сопровождаться ощущением онемения, покалывания и жжения по ходу межреберий.
Наиболее распространен пояснично-крестцовый радикулит, при котором боли самого разнообразного характера локализуются в нижнем отделе позвоночника и по ходу седалищного нерва. Боль усиливается при движении, поэтому больной избегает резких движений, при ходьбе наклоняет туловище вперед или в сторону, перенося тяжесть тела на здоровую половину. В постели, чтобы уменьшить боль, человек обычно принимает вынужденное положение с приведенной к туловищу ногой. При преимущественном поражении поясничных корешков боли распространяются на переднюю поверхность бедра. При преобладании поражения корешков крестцового отдела боль распространяется по ходу седалищного нерва (см. ишиас).
Принципы лечения
Лечение грудного и пояснично-крестцового радикулита должен проводить врач. Оно направлено в основном на устранение причин, вызвавших возникновение радикулита. Успех во многом зависит от своевременного начала лечения. Выздоровление возможно лишь при настойчивом комплексном лечении.
Рекомендуется уменьшить нагрузку на позвонки и временно ограничить наклоны туловищем, чтобы снять раздражение корешков спинномозговых нервов.
В период острого течения болезни в качестве симптоматической терапии эффективны болеутоляющие и противовоспалительные лекарственные препараты, в том числе и местного применения.
Наилучшее средство в период стихания боли — легкий массаж.
После исчезновения болей рекомендуются занятия лечебной физкультурой.
Также применяются физиотерапевтическое лечение, тепловые процедуры.
Конечности
Возникновение неврологических болей в конечностях обусловлено поражением крупных и средних периферических нервов. При воспалительном характере процесса — это неврит, а при токсическом, ишемическом или дегенеративном процессе — нейропатия.
Причины
Непосредственными причинами, вызывающими поражение нервных стволов являются инфекции, интоксикации, поствакцинальная аллергия, переохлаждения, травмы, ущемления, опухолевые заболевания, обменные нарушения и др.
Проявления
Проявления поражений нервов сходны; складываются из болевого синдрома, ограничения движений, нарушений чувствительности, силы и объема мышц, снижения рефлексов в зоне, иннервируемой соответствующим нервом. При этом поражение каждого нерва имеет свои особенности.
Особенности поражения локтевого нерва
Нарушение сгибания основных фаланг всех пальцев и концевых фаланг 4–5-го пальца, затруднение приведения пальцев, атрофия («похудание») межкостных мышц. Кисть имеет вид «когтистой лапы». Резко выражен болевой синдром. Отмечается снижение или исчезновение чувствительности внутренней поверхности предплечья, локтевой половины кисти, 1, 5-го пальцев ладонной поверхности и 2, 5-го пальцев на тыльной поверхности. Наблюдаются местные вегетативные и трофические расстройства в виде цианоза, повышенной потливости, истончения кожи.
Особенности поражения срединного нерва
Затруднение или невозможность противопоставления большого пальца, сгибания руки в кулак, ограничение сгибания кисти и пальцев в межфаланговых суставах, отведения большого пальца. Грубо выражена атрофия («похудание») мышц большого пальца, в результате чего кисть имеет характерный вид «обезьяньей лапы». Боли нередко сильные, интенсивные. Чувствительность нарушена на наружной поверхности ладони и на пальцах в области 1—2—3-го и половины 4-го и на тыльной поверхности концевых фаланг 1—2—3-го пальцев.
Характерны местные вазомоторные и трофические расстройства: бледность, цианоз, истончение кожи, повышенная потливость или сухость.
Особенности поражения лучевого нерва
Слабость разгибателей предплечья, кисти, пальцев с атрофией («похуданием») трехглавой мышцы плеча, мышц, разгибающих кисть и пальцы. Наблюдается снижение или потеря чувствительности на наружной поверхности предплечья и тыльной поверхности 1—2—3-го пальцев и кисти. Кисть отвисает, пальцы полусогнуты. Рефлекс с трехглавой мышцы отсутствует. Кисть отечна.
Особенности поражения плечевого сплетения
Плечевое сплетение поражается чаще, чем все остальные. Причинными факторами являются инфекции, интоксикации, травмы, сдавление нерва патологическими процессами в шейной области.
Отмечаются диффузные боли, сопровождающиеся расстройствами чувствительности по всей руке, отмечается атрофия («похудание») мышц руки, плечевого пояса, особенно грубые в дистальных (нижних) отделах, выпадение или резкое снижение рефлексов.
Наблюдаются трофические изменения: отек кисти и предплечья, истончение кожи, изменение цвета кожи, нарушение потоотделения, изменение кожной температуры, пульса.
Характерна резкая болезненность в области над- и подключичных, а также надлопаточных точек, боли по ходу нервных стволов на руке, резкая болезненность в области сплетения при отведении вытянутой руки.
При поражении верхних стволов сплетения наблюдается расстройство чувствительности на наружной поверхности плеча и предплечья, атрофия («похудание») и слабость дельтовидной, двуглавой мышц.
При поражении нижних стволов сплетения наблюдается расстройство чувствительности по внутренней поверхности плеча, предплечья, паралич и атрофия («похудание») дистальных отделов руки.
Особенности поражения бедренного нерва
Характерны боли по переднее-внутренней поверхности бедра, голени и в средней трети паховой складки (месте выхода нерва на бедро). Ограничены разгибание голени, сгибание бедра. Затруднена ходьба по лестнице, прыжки, приседания. Снижена сила четырехглавой мышцы бедра, отмечается ее «похудание» (атрофия). Коленный рефлекс снижен или отсутствует.
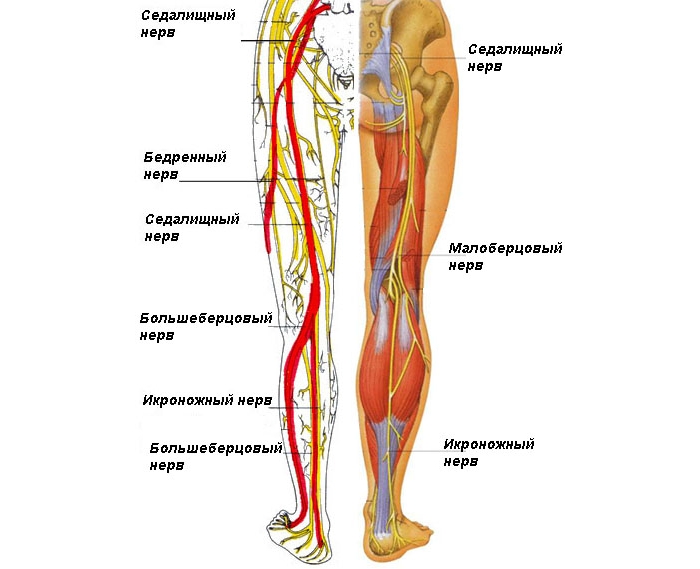
Особенности поражения седалищного нерва (ишиас)
Крупнейшим нервом в нашем организме является седалищный нерв. Он начинается на пяти различных уровнях спинного мозга в поясничном отделе позвоночника. Затем седалищный нерв спускается вниз по ноге, разделяясь на более мелкие нервы.
Ишиас — это воспаление седалищного нерва в результате поражения корешков крестцового одела позвоночника. Обычно ишиас бывает односторонним.
Боль может начаться в пояснице, затем возникнуть в ягодице, спуститься по задней поверхности бедра до колена, голени, ступни и кончиков пальцев, пятку. Возможен и другой вариант: боль в пояснице отсутствует, но присутствуют различные комбинации вышеупомянутых болей.
Боль при ишиасе бывает самая разнообразная. Встречаются «стреляющая» боль, жжение, покалывание, «мурашки» и онемение одновременно. Менее болезненные периоды могут сменяться вообще безболезненными периодами. Иногда боль может быть такой жестокой, что человек не может сидеть, стоять, ходить, наклоняться или поворачиваться.
Сопровождается ощущениями похолодания и потливости ноги, онемения кожи, тыльной поверхности стопы и пальцев, «ползания мурашек», нарушением чувствительности. Наблюдаются бледность и цианоз пальцев, местное снижение температуры тела, нарушение оволосения. Мышцы больной ноги теряют тонус и становятся дряблыми, позднее несколько уменьшаются в объеме. Ограничено тыльное разгибание стопы пальцев, ослаблена сила в мышцах стопы и сгибателях голени.
Натяжение седалищного нерва (при наклоне туловища, при поднимании выпрямленной ноги и т. п.) приводит к резкому усилению боли.
Принципы лечения
Лечение должно проводиться под наблюдением врача. Оно зависит от причинного фактора, вызвавшего возникновение заболевания. Лечение должно быть комплексным и поэтапным.
Рекомендуется уменьшить нагрузку на больную конечность, а при ишиасе — и на крестцовый отдел позвоночника. При воспалительном характере процесса назначается противоинфекционное лечение, витаминотерапия.
В период острого течения болезни в качестве симптоматической терапии эффективны болеутоляющие и противовоспалительные лекарственные препараты, в том числе и местного применения.
Наилучшее средство в период стихания боли — легкий массаж.
После исчезновения болей рекомендуются занятия лечебной физкультурой.
Также применяется физиотерапевтическое лечение, тепловые процедуры.
Источник

