Моделирование зубов после эндодонтического лечения
(совместно
с И.
А. Николишиным)
Восстановление зубов после зндодонтического
лечения является неотъемлемой частью
успешного лечения зубов по поводу
осложненного кариеса и преследует цель
не только устранения косметические
нарушений, а также восстановления
утраченной функции.
Известно, что депульпированный зуб, в
отличие от ингакт-ного, очень хрупкий
и часто изменен в цвете, что обусловлен’
в известной мере потерей основной
структурой зуба —дентином
—внутренней влаги. Эмаль, лишенная
дентина, также очень хрупкая и, в
результате жевательной нагрузки, части
откалывается. Поэтому восстановление
зубов после эндодонтиче-ского лечения
должно проводиться с учетом
структурно-функциональных особенностей
твердых тканей зуба, лишенного пульпы,
групповой принадлежности зуба и
выполняемой им функции.
При восстановлении зубов после
эндодонтического лечения как правило
встречается несколько ситуаций, которые,
на няш взгляд, можно сгруппировать в
четыре варианта:
1.
Полость расположена в центре жевательной
поверхности моляра (премоляра) или
небной (язычной) поверхности фронтальных
зубов при полностью сохраненных стенках
зуба (эмаль и дентин).
2.В результате
кариеса одна или две апроксимальные
стенки моляра (премоляра) полностью
разрушены, а небная (язычная) и щечная
поверхности коронки сохранены, но
значительно истончены.
3.
Коронковая часть в одно- или многокорневом
зубе разрушена полностью, а корень
устойчив и выступает над уровнем десны.
4.
Полностью разрушена коронка зуба, а
корень в однокорневом зубе сохранен,
но частично разрушен в его поддес-невой
части, или в многокорневом зубе один из
корней разрушен под десной, а другой
(гие) устойчивы и выступают над уровнем
десны.
Все перечисленные выше клинические
ситуации нужно должным образом
проанализировать для выбора наиболее
оп-
8-822
114
Глава 8
тимального варианта реставрации коронки
зуба, чтобы восстановленный после
эндодонтического лечения зуб был
полноценным как в функциональном,
так и эстетическом отношениях.
Рассмотрим более подробно каждую из
клинических ситуаций.
1. Наиболее простой
ситуацией после эндодонтического
лечения следует считать наличие
центральной полости на жевательной
поверхности зуба с полностью сохраненными
его стенками.Эмаль в этом случае,
как правило, полноценна, так как под
ней размещен толстый слой первичного
дентина. Это обычно встречается после
лечения зубов по поводу пародонти-та
или травматического периодонтита,
когда при эндодонтиче-ском лечении
применяют трепанацию коронки зуба.
Воссста-новление дефекта зуба в этом
случае проводится или в тот же день
после окончания эндодонтического
лечения, или через несколько дней
путем восстановления его амальгамой,
композиционным материалом или
вкладкой. Полость зуба обычно заполняют
фосфатным, поликарбоксилатным или
стеклоиономер-ным цементом. Применение
поликарбоксилатного и особенно
стеклоиономерного цементов позволяет
в известной мере рассчитывать на
укрепление и реминерализацию твердых
тканей зуба за счет постоянного выделения
фтора и образования между пломбировочным
материалом и структурой дентина
кальциевых мостиков. Хорошими
адгезивными свойствами обладают
компомеры, которыми также с успехом
можно заполнить полость зуба. После
этого дефект эмали обычно восстанавливают
путем наложения пломбы из КМ химического
отверждения (например, «Бриллиант»,
«Призма», «Альфа-дент» и другие),
светоотверждаемого микрогибридного
КМ (например, «ТРН Спектрум», «Геркулайт»,
Z100и др.) или изготавливают вкладку
типа инлай (например, вкладка из материала
«SR-Isosit inly/onlay»фирмы Вивадент или
других материалов) (С. Уго-лева,
1993).При наличии в лечебном учреждении
аппарата «Сегес» фирмы Сименс можно
изготовить компьютерную вкладку из
специальной заготовки (блока),
прилагающейся к аппарату.
Восстановленный таким способом зуб с
применением эмалевых (КМ химического
отверждения) или эмалево-дентинных
адгезивов (светоотверждаемые КМ)
довольно прочен, выдерживает
жевательную нагрузку и полноценен в
косметическом отношении.
_________________ГЛАВА
8_______________115
2. Вторая клиническая
ситуация более сложная, и возникает
обычно после лечения осложненного
кариеса (пульпита или периодонтита). В
этом случае как правило разрушена одна
или две апроксимальные стенки, а
оставшиеся стенки истончены и не
выдерживают жевательной нагрузки.При этом возникает опасность глубокого
перелома коронки, который обычно проходит
от медиальной к дистальной стенке и
заканчивается в корне глубоко под
десной (рис. 38а, б). При
таких переломах часто прибегают к
применению хирургического лечения
(удаление зуба или гемисекция корня)
(см. описание 4-й клинической ситуации).
*
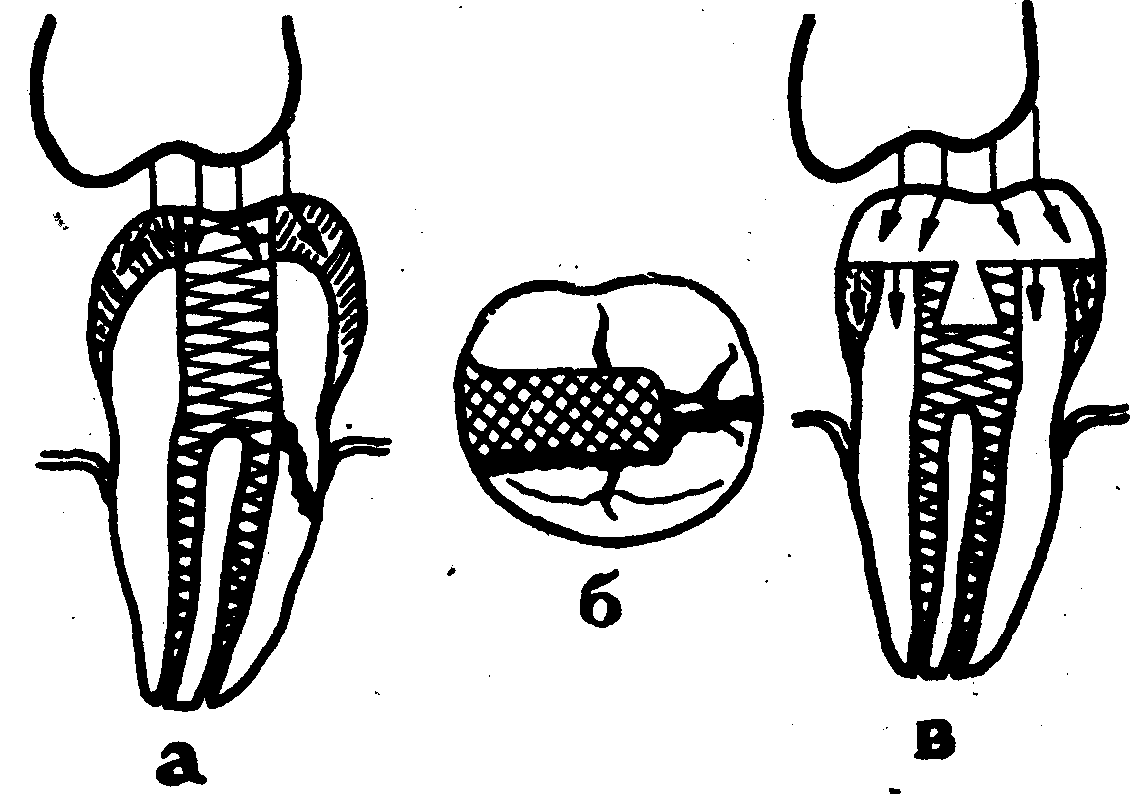
Рис.
38. Схематическое
изображение действия жевательных сил
при II
клинической ситуации
( а
— вид с
медиальной поверхности, б
-жевательная
поверхность зуба) и после восстановления
дефекта вкладкой (в) (по
В. М. Бурову).
С целью профилактики глубокого перелома
коронки восстановление зуба после
эндодонтического лечения при второй
клинической ситуации, когда полностью
разрушена одна или две апроксимальные
стенки, необходимо проводить с введением
в корневой канал дополнительной опоры,
штифта (поста) и
8*
Источник
Эндодонтическое лечение на сегодняшний день считается одной из наиболее предсказуемых манипуляций. Об этом свидетельствуют многочисленные клинические исследования авторитетных эндодонтов. На результаты одного из таких исследований – Вашингтонского – наиболее часто ссылаются врачи всего мира. Оно сообщает о 94% успеха (Ingle J.I., Beveridge E.E., Glick D.H., Weichman J.A., 1994). Однако перекрестные, долгосрочные исследования, не менее авторитетных ученых показывают 50-60% успеха (De Moor R.J., Hommez G.M., De Boever J.G., Delme K.I., Martens G.E., 2000). В чем причина такой большой разницы полученных данных? Существует множество параметров, которые необходимо учитывать при прогнозировании эндодонтического лечения, таких как наличие предварительного диагноза, наличие или отсутствие коффердама, выбранная техника лечения. Одной из важных составляющих, которую иногда не учитывают, но которая является наиважнейшей – своевременность и качество реставрации, завершающей эндодонтическое лечение.
Споры по поводу наилучшего способа реставрации зубов после эндодонтического лечения не прекращаются до сих пор. Многие врачи разных стоматологических школ добиваются неплохих результатов порой абсолютно разными способами. В данной статье я хочу затронуть некоторые классические принципиальные факторы, которые считаются общепринятыми во всем мире, и которые необходимо учитывать каждому стоматологу, выполняющему восстановление зубов после эндодонтического лечения.
Восстановление зубов после эндодонтического лечения преследует 3 цели:
*Устранение косметических нарушений.
*Восстановление утраченной функции.
*Обеспечение герметичности эндодонтической обтурации.
Основной целью эндодонтического лечения является устранение бактерий из корневого канала. С точки зрения эндодонтии — цель реставрации зуба после эндодонтического лечения является предотвращение реинфецирования системы корневых каналов. Таким образом, эндодонтическое лечение не может считаться законченным, пока зуб не отреставрирован полностью, так, чтобы предотвратить повторное бактериальное загрязнение.
Первое, во что трудно поверить и врачу-эндодонтисту, и реставратору – это то, что качественная реставрация влияет на прогноз эндодонтического лечения гораздо больше, чем всё предшествующее эндодонтическое лечение. Для того, чтобы не быть голословными, обратимся к мировой статистике (Ray и Trope 1995). Успешный прогноз составляет:
*Хорошая эндодонтия + качественная реставрация >90%
*Плохая эндодонтия + качественная реставрация ~ 70%
*Хорошая эндодонтия + плохая реставрация ~ 45%
*Плохая эндодонтия + плохая реставрация ~15%
Пункты 1 и 4 ни кого ни удивляют. Мы все прекрасно знаем, что прогноз при идеальном лечении составляет более 90% (пункт 1), но все таки до 100% никогда не доходит. И если все выполнено очень плохо, то по каким-то непонятным причинам, результат лечения иногда бывает все-таки положительный (пункт 4).
Но пункты 2 и 3 нам так и хочется поменять местами. Врачу-эндодонтисту трудно поверить, что после всех его стараний по трехмерной обтурации канала более половины всех случаев могут иметь неблагоприятный эндодонтический прогноз, по вине некачественной реставрации. И наоборот, при полупустом канале мы получаем намного более благоприятный прогноз, только благодаря идеальной корональной герметизации.
Корональное микроподтекание является общепризнанной причиной неудач эндодонтического лечения. Это подтверждается многочисленными исследованиями.
В отделении эндодонтии Университета стоматологической школы штата Северная Каролина под руководством профессора Martin Trope в 1995 году изучали проникновение эндотоксинов из корональной части зубов. Исследования проводились на удаленных зубах, которые были запломбированы, но не отреставрированы. Эндотоксины проникали от корональной части до апикального отверстия меньше чем за 20 дней, то есть даже быстрее, чем бактерии продуцирующие их.
В университете Осло, в 2000году, Leif Tronstad провел исследование о влиянии качества реставрации на прогноз эндодонтического лечения. Его данные противоречили данным Martin Trope, в том, что если каналы запломбированы не правильно, то качество корональной герметизации не имеет ни какого влияния на прогноз эндодонтического лечения. Но они сошлись во мнении о том, что не качественная корональная реставрация понижает процент прогноза у зубов с предшествующим хорошим эндодонтическим лечением.
На основании вышеприведенных данных можно сделать вывод, что качество окончательных реставраций будет соответствовать качеству предшествующего эндодонтического лечения и не может его превышать. Но плохая корональная герметизация сильно может ухудшить прогноз идеального эндодонтического лечения.
Некачественно запломбированный корневой канал перед проведением реставрации необходимо перепломбировать, даже если зуб при этом абсолютно бессимптомный. Перепломбирование также показано в тех случаях, когда запломбированный канал сообщается со средой полости рта из-за плохой временной пломбы, или отсутствии её, причем продолжительность контакта не имеет значения.
При перепломбировке таких зубов стоит учитывать, что место окончания работы в канале будет не таким, как при лечении апикального периодонтита.
Рис.1 Рис.2 Рис.3
При пломбировании после лечения апикального периодонтита наилучший результат мы получаем, если не доходим до апикального отверстия 0,2 мм (94% успеха, Рис. 2). При небольшом выведении силера за апекс положительный прогноз снижается до 75% (Рис. 3). При не доведении пломбировочного материала до верхушки на 2 мм, прогноз еще менее благоприятный (65%, Рис. 1).
При перепломбировке мы наблюдаем совсем другую картину. При выведении материала за апикальное отверстие прогноз резко ухудшается (50% успеха, Рис. 3). Зато при не доведении материала до верхушки на 0,2 мм и 2 мм, мы получаем гораздо лучший и почти одинаковый прогноз (Рис. 1, Рис. 2).
В связи с этим можно сделать вывод, что при повторном пломбировании, небольшая недопломбировка дает наилучший результат.
При реставрации зубов, так же необходимо учитывать изменения, произошедшие в них, связанные с эндодонтическим лечением.
Первое, на что необходимо обращать внимание – это уменьшение прочности зубов. По данным Reeh E.S., Messer H.H., Douglas W.H., изучавшим влияние эндодонтического лечения и реставраций на прочность зубов – эндодонтические процедуры уменьшают прочность зуба только на 5%. Но нам не стоит забывать, о создании эндодонтического доступа, при котором нарушается структурная целостность, обусловленная коронковым дентином крыши полости. Препарирование мезиально-окклюзионно-дистальной полости приводит к снижению прочности зуба более чем на 60%. При чрезмерном удалении тканей зуба, при создании эндодонтического доступа, обычная функциональная нагрузка может привести к отколу бугров или перелому зуба в месте наибольшего истончения, чаще всего на уровне цементо-эмалевого соединения.
При восстановлении эндодонтически леченых зубов, также нельзя забывать о необратимом изменении их физических свойств. Жесткость и прочность моляров после эндодонтического лечения уменьшается на 15%. Это связано с нарушением коллагеновых связей и обезвоживанием дентина.
На выбор материалов и способов реставрации влияют все изменения, сопутствующие эндодонтическому лечению. При выборе способа реставрации необходимо учитывать: количество оставшихся тканей зуба, анатомическое положение зуба, функциональную нагрузку на зуб и учитывать эстетические требования пациента. Конечно, все зубы нельзя четко разделить на категории. Ни одна из реставрационных систем не может использоваться во всех случаях. Но приведенные выше факторы имеют существенное значение при выборе реставрационного материала, культевой конструкции и коронки.
Стоимость конструкции часто становится решающим фактором при выборе метода реставрации. Нередко необходимо создать полностью или частично культю для удержания керамической или металлокерамической коронки. Ваш пациент, как правило, не знает, что для того, чтобы реализовать его желание сохранить зуб, необходимы три различные процедуры для этой конечной цели. Очень важно поэтому, с точки зрения коммуникации с пациентом, уже в самом начале презентации вашего лечения объяснить пациенту, что это составляет три этапа, и каждый из которых стоит столько и столько. Получите его согласие, прежде всего.
Самой распространенной ошибкой при восстановлении зубов после эндодонтического лечения является мнение, что штифты и культевые вкладки служат для укрепления зубов. Подготовка канала под штифт приводит только к еще большему ослаблению структур зуба и повышению риска перелома. В результате этого может возникнуть ситуация, при которой зуб уже не удастся восстановить известными на сегодняшний день методами. В связи с этим следует помнить, что штифт или культевая вкладка служат только для улучшения ретенции реставрации в коронковой части зуба, но не в коем случае не укрепляет зуб.
Старейшим материалом для фиксации является цинк-фосфатный цемент, который выполняет только одно — заполнение зазора между зубом и протезом, и который напоминает этим строительный цемент.
Прочность фиксации протеза в этих случаях зависит от качества препарирования зуба и точности припасовки реставрации, так как цинк-фосфатный цемент не обладает свойством химического сродства и адгезионными свойствами по отношению к тканям зуба, к металлу или керамике. Обобщая накопленный опыт применения цинк-фосфатного цемента, можно отметить, что этот фиксирующий материал являлся и является одним из широко используемых материалов, демонстрируя превосходные клинические результаты. Однако цинк-фосфатный цемент не обладает антибактериальными свойствами, это означает, что в сочетании с незначительной усадкой при твердении, он не обеспечит идеального барьера для проникновения бактерий.
Наиболее часто реставрация депульпированных зубов производится с помощью адгезивной реставрации композитными материалами. По мнению Leif Tronstad (2006), адгезивная реставрация композитными материалами является методом выбора при восстановлении всех зубов после эндодонтического лечения.
Но лично у меня есть серьёзные сомнения, по поводу того, что композиты вообще можно применять в стоматологии в виде постоянных реставраций. Не смотря на все прелести адгезивного соединения композитов с эмалью и дентином, у этих материалов существуют недостатки не совместимые с жизнью в современной стоматологии. Все стоматологические композитные материалы по своим физико-химическим свойствам являются практически обычной пластмассой. Современные исследования показали, что для роста и размножения микроорганизмов – современные композиты, используемые в стоматологии, являются идеальной средой.
Для доказательства правоты этого утверждения, вспомните цвет полости после удаления замечательной фотополимерной композитной пломбы поставленной около 5 лет назад. Все дно под ней будет черного цвета. Или вас никогда не удивляла абсолютно чистая полость под амальгамой 30 летней давности или фосфат-цементом? Все объясняется очень просто: композит – замечательная среда для размножения микроорганизмов, даже если вы на 100% все сделали без нарушения технологии. О применении композитов стоит задуматься не только при реставрациях депульпированных, но и витальных зубов. Еще один интересный факт не в пользу композитов: ни один адгезив не способен полностью устранить микропроницаемость.
В последнее время для восстановления зубов используют предварительно изготовленные композитные вкладки, упрочненные стекловолокном коронки, и эндодонтические штифты. Может показаться, что соединение композита с композитом при помощи адгезива будет идеальным. На самом деле это не так. Самой серьезной проблемой в этой области является расцементирование композитной вкладки в результате разрушения связи между самой вкладкой и полимерным цементом.
При постановке фотополимерной пломбы с послойным нанесением материала, соединению слоев способствует то, что после отверждения светом на поверхности каждого слоя остается очень тонкий монослой толщиной около 10-50 мкм, который не отвердился из-за ингибирующего влияния кислорода. При использовании заготовок из композитов типа вкладки и штифтов такого неотвержденного слоя не существует. Следовательно, полимерный цемент соединяется непосредственно с полностью отвержденным полимерным композитным материалом или пластмассой.
Стеклоиономерные цементы можно применять для небольших реставраций, когда прочность культи не имеет принципиального значения. Стеклоиономерные цементы растворимы (гидрофильны) и чувствительны к влаге. Низкая прочность и хрупкость является противопоказаниям для восстановления фронтальных зубов или бугров. Стеклоиономеры можно применять в боковых зубах, когда можно разместить материал «одной порцией», имеется значительная часть оставшегося здорового дентина, возможно создание дополнительных ретенционных пунктов и можно контролировать доступ влаги.
Существуют ли показания для изготовления золотой окклюзионной вкладки в современном мире композитов и керамики? Да, если это касается долговечности и стабильности, то золото, безусловно, продолжает лидировать по сравнению с другими материалами.
Широкое применение золотых реставраций ограничено его эстетическими недостатками. Ни кто и не предлагает восстанавливать золотой реставрацией центральные резцы. Но золотая вкладка на молярах (особенно на верхних) не повлияет на самооценку пациента. К тому же методика препарирования под окклюзионную золотую вкладку чрезвычайно проста.
Кажется очевидным, что для того, чтобы выполнять эстетические требования, материал должен быть белым. Но существуют и другие эстетические аспекты. Одним из больших преимуществ золота является то, что оно не изменяет цвет ткани зуба с течением времени. Правильно изготовленная золотая реставрация препятствует разрушению дентина и эмали и является настолько долговечной, что вероятность повторного лечения сводится к минимуму. Таким образом, срок службы золотой реставрации в течение многих лет косвенно оказывает влияние на ее эстетические качества.
Если в дистальном отделе челюсти не доминирует проблема «белого зуба», то конкуренции золотой вкладке на сегодняшний день не существует.
В заключении хотелось бы показать на примере результата опроса Американской академии эстетической стоматологии отношение врачей США к материалам для реставрации.
На вопрос какой материал Вы используете для реставрации дефекта среднего размера в верхнем моляре, занимающего 3 поверхности, врачи ответили следующим образом:
Источник


.jpg)