Меню диета при обострении поджелудочной железы лечение
Добрый день, дорогие читатели!
Диета при обострении поджелудочной железы играет большую роль в регенерации. Диета, которая снимает обострение поджелудочной железы, предписывается лечащим врачом.
В остром периоде особенно важно следовать его указаниям – это минимизирует риск рецидива и быстро снимает боль.
И если вы будете следовать таким инструкциям, как тип жизни, обострений проблем с поджелудочной железой можно избежать в будущем.
Питание при обострении
В случае обострения панкреатита рекомендуется щадящее питание не менее 12 месяцев. За такой длительный период функции органов брюшной полости практически полностью восстанавливаются, а организм человека привыкает к правильному питанию. Этот режим позволяет избежать рецидивов в будущем.
Впервые после обострения панкреатита пациентка показана диету № 5, которая согласована с лечащим врачом в отношении специфичности и переносимости определенных продуктов.
Пищевые аспекты:
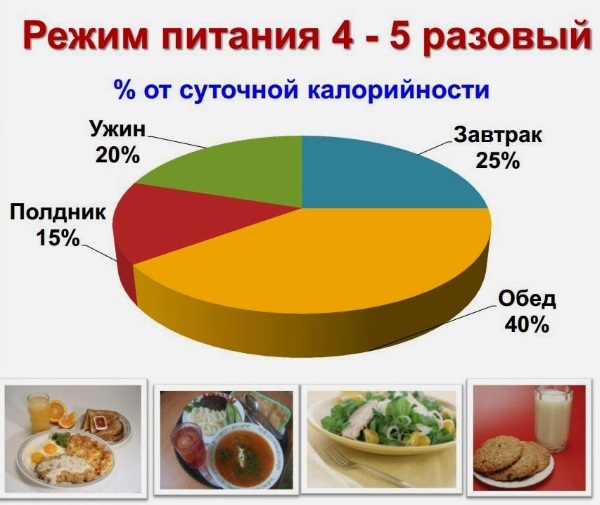
- обострение с панкреатитом обострение с панкреатитом дробление пищи до 6 раз в день;
- небольшое количество порций;
- временный прием между приемами пищи 3-4 часа;
- теплая еда;
- небольшое количество соли;
Ни при каких обстоятельствах вы не можете переедать. Если у взрослого человека обострился панкреатит, лучшим решением будет госпитализация. Согласно больничным критериям, диета будет безоговорочно соблюдаться при малейшем расстройстве пищевого поведения.
Что можно есть при обострении поджелудочной железы
Несмотря на множество ограничений, диета, назначаемая больному панкреатитом, довольно разнообразна. В частности, в рационе содержится белок, так как его расщепление вызывает гораздо меньшую нагрузку на железу, чем употребление углеводов.
Так что же можно есть при обострении поджелудочной железы?
Нежирное мясо и рыба. Это может быть индейка, говядина, курица или кролик. Из рыбы лучше всего предпочитать треску, карпа, щуку и минтай.
Все продукты, должны быть приготовлены на пару или в духовке и поданы в суфле, пасте, фрикадельках и шариках, то есть в измельченном виде.
Яйца. Диета поджелудочной железы включает блюда из яиц, за исключением жареных яиц. Хороший выбор — паровой белковый омлет. Лучше заменить куриные яйца на перепелов, потому что белок последних усваивается гораздо легче.

Молочные и кисломолочные продукты. Творог, квашеное молоко, кефир, сметана, и йогурт вводятся в рацион пациента по критериям пониженной жирности (не более 1-1,5%). Творог приемлем, если он свежий или приготовленный на пару в форме пудинга. Все коровье молоко при обострении поджелудочной железы трудно усваивается организмом. Лучше всего заменить его на разбавленное или козье молоко, которое является гипоаллергенным.
Зерновые культуры. Рекомендуется вводить вареные овсянные хлопья в рацион в первый день после острой фазы заболевания. Гречка, рис и манная крупа более благоприятно воздействуют на желудок, не вызывая плохой реакции органа поджелудочной железы. Что касается хлеба, то лучше временно исключить из меню все виды пшеницы, или поменять их на сухари или печенье.
Напитки. Нормальная функция пищеварительного тракта невозможна без достаточного количества воды. Для панкреатита необходимо использовать как минимум полтора литра чистой воды. Минеральная вода, желе, отвары из роз или отрубей, травяные чаи оказывают хороший терапевтический эффект. Очень хорошо при панкреатите пить цикорий, который оказывает желчегонное действие.

Орехи и семена. После периода длительной ремиссии в рацион могут быть введены грецкие орехи, каштаны или кешью. Они содержат минимум клетчатки и в небольших количествах не увеличивают нагрузку на железу.
Что исключить из диеты
Чтобы предотвратить переход острого панкреатита в приобретенную стадию, необходимо составить список пищевых ограничений, из-за боязни продуктов, стимулирующих активную работу поджелудочной железы и с учетом личной непереносимости продукты, запрещенные панкреатитом.
Продукты, запрещенные панкреатитом
Из ежедневного рациона нужно полностью исключить:
- жирное мясо, сало и некоторые виды рыб (кефаль, лосось, сом, карп, палтус), а также икра;
- свиной жир и баранина;
- ржаной хлеб;
- мясные субпродукты (колбаски, рулеты, колбаски, колбасы и т. д.) и колбасы;
- консервы, соленья, соленья;
- молотые специи, приправы и специи;
- некоторые виды овощей (редька, брюква, редька, лук и чеснок, а также белокочанная капуста, грибы и бобовые с высоким содержанием твердой клетчатки);
- кислые фрукты;
- апельсин, лимон, мандарин и другие виды цитрусовых;
- цукаты;
- сгущенное молоко;
- сметана, простокваша и жирные сливки;
- газированные и кофейные напитки;
- шоколадные изделия, торты, пирожные, торты, мармелад, карамель, конфеты и другие сладости.

Совет! От нездоровой пищи (картофель фри, хот-доги), картофеля фри, крекеров, соленых орехов лучше отказаться навсегда, чтобы избежать обострения заболевания.
Кроме того, вы должны ограничить потребление алкоголя (не только крепких напитков, но и слабоалкогольных коктейлей).
Алкоголь может вызвать сокращение сфинктера Одди (клапанное устройство, которое обеспечивает движение ферментов в пищеварительном тракте и предотвращает немедленное высвобождение переваренной пищи).
После приема «горячий» клапан может не открыться вовремя, а пищеварительный сок будет заблокирован в протоках, что станет условием обострения приступа и неприятных последствий.
Список продуктов для панкреатита
В течение первых 2-3 дней голода и питья назначают с выраженным воспалительным процессом. Количество используемой воды, частота введения, объем каждой используемой порции определяется врачом в зависимости от тяжести состояния пациента. Ориентировочный суточный объем — 2,5 л.

Категорически не рекомендуется газированные, жареные или холодные напитки — температура воды должна быть комфортной, не раздражать слизистую оболочку. Если больная женщина может пить, повторной рвоты нет, разрешается:
- минеральная щелочная вода (Боржоми, Славяновская, Смирновская) в теплой форме без газа;
- слабый чай;
- компоты;
- желе.
Пейте несколько глотков, но часто.
Если из-за тяжести состояния пациента необходимо продлить режим питья более чем на 3 дня, если возникают диспепсические симптомы, и лечение следует продолжать в хорошем терапевтическом отделении, следует вводить внутривенно глюкозу и витамины.
Расчетное ежедневное обозрение меню
Сырая диета — это не предложение. Из разрешенного товара вы можете приготовить много острых и необходимых блюд. Прежде чем применять сбалансированную диету на каждый день, необходимо проконсультироваться с врачом и учесть все его инструкции.
Но если не получается связаться со специалистом, облегчить этот процесс поможет примерное меню, в котором содержатся все необходимые продукты в приемлемых дозах и указаны рекомендуемые сроки приема.
1й завтрак (7.00 — 7.30) пудинг из манной крупы
Первый завтрак должен быть легким, но и питательным, чтобы обеспечить организм необходимой энергией. Это может быть слизистый суп, манная каша, творожная запеканка или рисовая каша с фруктами. Любителям сладостей обязательно понравится творог с вареньем. Напитки следует давать минеральной воде или слабому чаю (ромашка, мята или шиповник). Молоко можно добавить в чай.

2-й завтрак (9.00 — 9.30) запеченное яблоко
Второй завтрак включает в себя легкие закуски, чтобы пополнить свои силы, чтобы вы могли остановить свой выбор на запеченной груше или яблоке (без кожи), насладиться фруктовым желе, съесть небольшой банан или выпить йогурт.
Обед (12.00 — 12. 30) суп из перловой крупы с крекерами
Независимо от ваших диетических ограничений, самый приятный ужин должен состоять в лечении вашего панкреатита. Вы можете приготовить измельченный суп из перловой крупы с крекерами, картофельным картофелем (морковью) или картофельным пирожком. Вы можете есть обед с компотом или молоком.
Полдник (16.00 — 16.30) фруктовый мусс
Перед ужином вам обязательно нужно приготовить полдник, который может включать овсяное желе с сушеным куском хлеба, молочное желе, фруктовый мусс или творог.

Ужин (20.00 — 20.30) Гречка
Чтобы избежать нехватки питательных веществ, на ужин следует подавать гречку, манную крупу или рис, макароны с овощами или рыбные фрикадельки с овощным пюре. Свойство напитка — слабый чай, который можно разбавлять молоком. Последним пунктом вашей ежедневной диеты может быть полстакана обезжиренного кефира, который лучше пить перед сном.
Совет! При приготовлении пищи нельзя солить еду. Допускается добавление незначительной соли в пищу только перед подачей на стол, но ее объем не должен превышать 10 г в день.
Организму будет нужно время, чтобы оправиться от обострения, потому что диета панкреатита предпочтительно сопровождается длительным периодом (от 6 до 12 месяцев), строго следуя всем инструкциям и советам доктора.
Диетические ужесточающие рецепты
Картофельные шарики с курицей
Нам нужны: картофель, куриные грудки, морковь, зелень, лук, растительное масло.
Отварить куриную грудку и пропустить через мясорубку или блендер вместе с вареной морковью и небольшим луком.
Приготовить картофель и превратить его в пюре. Формируем круг пюре, в которое добавляем мелкий фарш, формируем шарик. Шарики помещаются в морозильник на полчаса.

Замороженные шарики помещают в пароварку или духовку. При выпекании в духовке шарики следует помещать в форму, предварительно смазанную небольшим количеством растительного масла. Разогрейте духовку до 220 ° С. При подаче посыпьте зеленью.
Жемчужный гриль
Нам понадобится: немного растительного масла, одна морковь, одна луковица, вода (около 0,5 л), один помидор.
Налейте воду в перловую крупу и варите 45 минут до кипения. Затем слейте лишнюю воду, добавьте каплю оливкового масла, оставьте ее под крышкой.
Обжарить нарезанный лук со столовой ложкой растительного масла, добавить тертую морковь, мелко нарезанный помидор, тушить около 10 минут на медленном огне под крышкой. Перловую крупу пропускают через блендер, добавляют тушеные овощи, объединяют и оставляют под крышкой еще на 5-6 минут.
Домашняя колбаса
Взять: 700 г куриной грудки, 300 мл сметаны, 3 яичных белка, немного соли, по желанию овощи.
Мы разрезаем сырую грудь и проходим через блендер до мягкого состояния. Добавить белок, немного соли, при необходимости — овощи.
Вылейте охлажденные сливки в полученную массу и замесите.

На прилегающей фольге отделяем третью часть мясного фарша, формируем колбаску, вытягивая края ниткой. Таким образом, мы приготовили три колбасы. Кипятим воду в большой сковороде, после кипячения уменьшаем огонь (чтобы вода не кипела, а поддерживала ее температуру). Мы помещаем колбасу в кастрюлю и кладем ее на блюдце сверху, чтобы они не появлялись. Варить час. Удалите отдаленную кастрюлю из кастрюли, охладите и затем удалите фольгу. Нарезать и подавать.
Диета после обострения заболевания
Диета после обострения панкреатита дает некоторое облегчение. Орехи, семена, макароны, масло и другие продукты вводятся в рацион пациента постепенно. Оно должно быть таким же, как и в период обострения заболевания, следить за частотой приема пищи и небольшим размером порции. Вы должны кушать каждые 3 часа, чтобы не смешивать различные виды жиров, белков и углеводов за один прием пищи.
После устранения острых симптомов панкреатита и соблюдения серьезной диеты клиент должен оставаться на диете № 5. При панкреатите, в результате которого началось нарушение работы эндокринной системы, по крайней мере, некоторые сладкие продукты, включая мед, запрещены.
Что можно есть при панкреатите, если симптомы обостренного проявления болезни прошли:
- макароны;
- сушеный хлеб;
- овсяные хлопья;
- ячмень;
- растительные масла;
- вареные или запеченные фрукты и овощи;
- желе и компоты;
- нежирные сорта мяса и рыбы;
- самые свежие кисломолочные продукты;
- семенника;
- масло сливочное.

Такие диетические продукты не подходят для случайного употребления. Масло следует употреблять в небольших количествах, добавляя в него хлопья из злаков, овощное рагу и т.д.
При выборе ядер в пищевом продукте стоит отдать приоритет белку. Супы и запеканки готовятся на базе. Кисломолочные продукты благотворно влияют на пищеварительный тракт. Как и в варианте с тяжелой формой заболевания, при исчезновении заболевания творог, кефир и другие кисломолочные продукты должны быть свежими и нежирными. Можно пить слабые чаи, отвары из трав, цикорий.
Чтобы болезнь не усугублялась снова, под запретом остаются следующие:
- кексы и пирожные;
- маринованные, молодые, жирные, копченые продукты;
- бобовые культуры;
- алкоголь;
- жирные виды сыра, колбасы;
- сливки, сливки;
- лук, чеснок, редис, щавель, ревень;
- финики, инжир;
- виноград, кислые яблоки, цитрусовые;
- все соусы и специи;
- газировка.

Сбалансированное питание при панкреатите улучшает пищеварительную систему человека, включая поджелудочную железу. Благодаря этому органы восстанавливаются равномерно.
Помощь на дому с обострением
В варианте острого воспаления помогут:
- полный отдых в период болей в почках;
- лед в зоне воспаления (желательно грелку с холодной водой);
- голод не менее 3 дней.
Полное воздержание от еды в течение этого периода позволит поджелудочной железе успокоиться, остановить выработку ферментов и, как следует, уменьшить острую, иногда невыносимую боль.
В первые дни к употреблению допускаются только следующие напитки и товары:
- слабый чай без сахара;
- бульон из дикой розы;
- негазированная минеральная вода;
- в исключительных случаях после голода разрешается скушать пирожные или печенье в небольших дозах.
Будьте здоровы!
Источник
Панкреатит – это заболевание поджелудочной железы воспалительного характера, причиной которого, является нарушение скорости и количества оттока сока и прочих ферментов, отвечающих за пищеварение, которые, вырабатывает поджелудочная железа в двенадцатиперстную кишку.
Данное заболевание, негативно сказывается на сосудистой системе, может провоцировать воспаления и камни в желчном пузыре и даже стать причиной летального исхода. Поэтому важно, оказывать должное лечение при наличии диагноза, а так же, придерживаться специальной диеты, что бы болезнь не обострялась и не прогрессировала дальше.
Питание при панкреатите в период обострения
 Зачастую, в фазу обострения заболевания, больной попадает в больницу, где ему первым делом промывают желудок. Всегда, независимо от того, находитесь вы в домашних или больничных условиях, в первые несколько суток, запрещено употреблять любую пищу, то есть, 2-3 дня можно пить только воду, очищенную негазированную, либо щелочную Боржоми (предварительно нужно выпустить газ), называется этот этап лечения – нулевая диета.
Зачастую, в фазу обострения заболевания, больной попадает в больницу, где ему первым делом промывают желудок. Всегда, независимо от того, находитесь вы в домашних или больничных условиях, в первые несколько суток, запрещено употреблять любую пищу, то есть, 2-3 дня можно пить только воду, очищенную негазированную, либо щелочную Боржоми (предварительно нужно выпустить газ), называется этот этап лечения – нулевая диета.
Суточный объем воды должен составлять не более 1,5 литра (5-7 стаканов). Если же, нулевую диету продлевают на более длительный срок, то начиная с четвертого дня, внутривенно вводят различные питательные компоненты, а с шестого-седьмого дня, допускается введение жидкой пищи через зонд в кишечник.
 После того, как симптомы приглушаются, и общее состояние пациента улучшается, постепенно в рацион вводятся определенные продукты и напитки: каши, приготовленные на воде; несладкие компоты, кисели; супы-пюре.
После того, как симптомы приглушаются, и общее состояние пациента улучшается, постепенно в рацион вводятся определенные продукты и напитки: каши, приготовленные на воде; несладкие компоты, кисели; супы-пюре.
Пищу можно употреблять в теплом виде, категорически нельзя горячую, либо холодную, она должна готовиться без добавления растительного либо животного жира, содержать, как можно меньше белков, а так же по консистенции должна быть жидкой, либо полужидкой, с минимальной калорийностью.
Когда самочувствие и состояние больного стабилизируется, можно расширить свой рацион до овощей, нежирных сортов мяса, рыбы, картофеля в отварном или паровом виде, дробления до пюреобразного состояния данный этап заболевания уже не требует.
Принципы питания при обострении панкреатита и сразу после него:
- дробные, частые приемы пищи, от 5 до 7 раз вдень;
- маленькие порции по размеру;
- исключить алкоголь, специи, соусы, масла, жаренные и кисломолочные продукты;
- ограничить сдобу и соль;
- можно небольшое количество вчерашнего, а лучше позавчерашнего, подсушенного хлеба.
А так же, организму необходима грамотная медикаментозная поддержка, для скорейшего восстановления общих сил и функциональности поджелудочной железы.
Диета при панкреатите, что можно и нельзя есть
Безусловно, при наличии панкреатита, своеобразной диеты следует придерживаться всегда, но по правде говоря, мало кому это удается, ведь все живые люди, и иногда пациенты позволяют себе нарушать правила рациона. Самое главное, соблюдать правильность и режим питания первые 2-3 месяца, что бы поджелудочная окрепла и вошла в привычный режим работы.

Что можно есть при панкреатите:
- Нежирное мясо (кролик, курица, телятина) в отварном или рубленом виде – котлеты, тефтели, фрикадельки, мясное суфле.
- Нежирная рыба (судак, минтай, треска, щука) приготовленная на пару в чистом виде, или в виде паровых котлет.
- Крупы, приготовленные на воде, или на молоке с водой в пропорции 1:1 (гречка, манка, овсянка, рисовая), от остальных каш лучше воздержаться, или готовить их крайне редко.
- Макароны твердых сортов, можно 1-2 раза в неделю с добавлением растительного масла, лучше оливкового.
- Ряженка, творог, кефир, простокваша с низким процентом жирности, но не обезжиренные, так же можно ленивые вареники, сырники или запеканки.
- Качественный твердый сыр, с жирностью до 50%, в размере 30-40 грамм в день.
- Яйца один раз в 7-10 дней, в виде омлета или приготовленные всмятку.
- Овощи в виде пюре, супов, запеканок: картошка, кабачки, свекла, цветная капуста, тыква, морковь, зеленый горошек, огурцы; помидоры и белокочанная капуста в ограниченном количестве.
- Фрукты в виде пюре, киселей, компотов: клубника, авокадо, абрикосы, сладкие яблоки, ананас; арбуз и дыня в минимальном количестве.
- Белый, подсушенный хлеб; сухое галетное печенье.
- Сладости, десерты: желе собственного приготовления (не магазинное в пакетиках), зефир без шоколада по половинке раз в 2-3 дня.
- Вода без газа, отвар шиповника, несладкий и некрепкий чай.
Что нельзя есть при панкреатите:
- Жирное мясо: баранина, гусь, свинина, утка, в особенности в жареном виде (шашлык, котлеты и т.д.), консервы, колбасы, тушенку, наваристые бульоны.
- Жирная рыба: осетр, скумбрия, лосось, сельдь, сом, копченая рыба, икра, рыбные консервы.
- Жирный творог, глазурованные сырки, сладкие творожки, острые либо копченые сорта сыра.
- Яйца сваренные вкрутую, яичница.
- Овощи: редька, сырой лук, чеснок, редиска, фасоль, бобы, сладкий перец, щавель, шпинат, салат. Грибы запрещено употреблять в любом виде.
- Фрукты: цитрусовые, ягоды, содержащие большое количество кислоты, такие как клюква, брусника, а так же сладкие и тяжелые для переваривания – инжир, виноград, бананы, финики.
- Сладости: шоколад, булочки, мороженное, любые орехи, кокосовое молоко.
- Напитки: кофе, крепкий чай, газированная вода, квас.
Категорически запрещается употребление любого алкоголя, так как, даже самый незначительный его прием, может стать причиной рецидива и обострения поджелудочной железы.
Меню при панкреатите
Каждый знаком с фразой – « Лучшие друзья печени, желудка, поджелудочной – ХОЛОД, ГОЛОД и ПОКОЙ», поэтому важно вставать из-за стола с легким чувством голода, кушать порцию, способную поместиться в ладошку и сохранять эмоциональное спокойствие, тогда протекание заболевания пройдет легче и последует скорейшее выздоровление.
Диета при панкреатите, не так ужасна, как мы ее представляем, она может быть достаточно разнообразной, вкусной, и что самое важное, полезной и безопасной. Предлагаем ознакомиться с ней.
Примерное меню на каждый день
Первый день
- Завтрак: омлет на пару из одного яйца, некрепкий чай с хлебом;
- Перекус: 2-3 штуки галетного печенья с сыром;
- Обед: 150 грамм гречневой каши (в готовом виде), кабачок, отварной или запеченный без специй и масла, 100-150 грамм творога с жирностью до 9%;
- Перекус: тертое, сладкое яблоко, либо запеченное в духовке;
- Ужин: овсянка на воде 150-200 грамм, салат из тертой свеклы (можно с добавлением отварной моркови).
Второй день
- Завтрак: 200 грамм творога с чаем или компотом;
- Перекус: салат из отварного зеленого горошка и моркови, заправленный несколькими каплями растительного масла;
- Обед: 200 грамм отварной говядины с тушенным в собственном соку без масла помидором, хлеб 1-2 кусочка, 150 грамм овсяной каши на воде;
- Перекус: 250 мл киселя из разрешенных ягод/фруктов, с минимальным количеством сахара;
- Ужин: овощной суп без мяса 300 -400 грамм, стакан нежирного йогурта или ряженки без красителей и подсластителей.
Третий день
- Завтрак: 150 грамм рисовой каши на молоке, 2 сухарика;
- Перекус: одно запеченное яблоко с творогом;
- Обед: 300 мл супа на курином бульоне с мясом, кусочек хлеба, запеченный или отварной овощ;
- Перекус: 2 штуки кураги / кисель или йогурт (150-200 мл);
- Ужин: морковное пюре в объеме 150 грамм, одна средняя котлета на пару.
Четвертый день
- Завтрак: порция творожной запеканки или 2 сырника без яиц и масла, чай или отвар шиповника с сахаром;
- Перекус: 30 грамм твердого сыра;
- Обед: суп на мясном бульоне с овсяными хлопьями или вермишелью, кусочек хлеба, котлета или порция мяса на пару;
- Перекус: фруктовое желе 150-200 грамм;
- Ужин: 150 грамм картофельного пюре без масла, 200 грамм рыбы, приготовленной на пару, 1-2 соцветия отварной цветной капусты.
Пятый день
- Завтрак: котлета на пару, 150 грамм тертой, отварной свеклы, чай;
- Перекус: стакан воды без газа, 2 сухаря или галетного печенья;
- Обед: овощной бульон, гречневая каша 100 грамм, 100 грамм отварного куриного филе, хлеб;
- Перекус: стакан натурального йогурта;
- Ужин: макароны твердых сортов 200 грамм, такое же количество салата из отварного горошка, свеклы, моркови заправленный несколькими каплями оливкового масла, половинка зефира.
Шестой день
- Завтрак: запеченная тыква с половиной чайной ложки меда, стакан кефира, хлеб;
- Перекус: 100 грамм творога;
- Обед: суфле из риса и куриного мяса запеченное в духовке, порция должна быть не более 300 грамм, паровой кабачок, отвар шиповника.
- Перекус: запеченная груша или яблоко / кисель из фруктов;
- Ужин: овсяная каша на воде 200 грамм, 100 грамм отварной телятины, чай с ложкой молока, 1 курага.
Седьмой день
- Завтрак: манная каша на молоке – 200 мл, сладкий компот с хлебом;
- Перекус: яблочное пюре/ творожная запеканка – 100 грамм;
- Обед: овощное пюре 200 грамм, 1-2 рыбных паровых котлеты, стакан йогурта;
- Перекус: желе либо кисель из ягод, фруктов – одни стакан;
- Ужин: куриный бульон с картофелем и морковью -250-300 мл, кусочек хлеба, 1 отварная свёкла, некрепкий чай.
Так же овощи и мясо можно тушить в собственном соку без добавления масла, употреблять такие блюда рекомендуется, не ранее, чем через 1,5 месяца после периода обострения поджелудочной железы. По согласованию с врачом, можно вводить новые продукты и расширять рацион другими, интересными блюдами.
Придерживайтесь рационального питания, с полноценным сочетанием белков и углеводов, не переедайте и пейте достаточное количество чистой, негазированной воды. Такие простые правила питания, помогут поддерживать функции поджелудочной железы, позволят заболеванию не прогрессировать дальше и послужат хорошей профилактикой и полезной привычкой для остальных членов семьи.
Оценить статью:
Загрузка…
Источник