Лечение зубов на нижней челюсти особенности
19 октября 2017
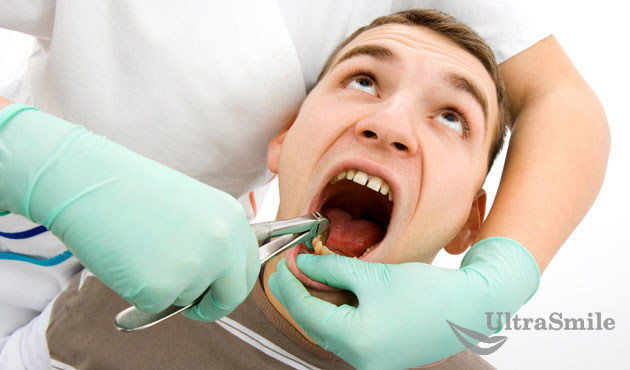
Современная стоматология располагает большим количеством средств и методов, с помощью которых можно провести лечение практически любого заболевания. Однако встречаются ситуации, когда единственным способом решения проблемы становится удаление зубов. Это рядовая операция, после которой осложнения встречаются достаточно редко, особенно если вы обратились к профессиональному врачу и строго выполняли все послеоперационные рекомендации.
 Удаления зуба
Удаления зуба
Но неприятные последствия все же возможны. Помимо общих – кровотечения из лунки, воспаления тканей – UltraSmile.ru решил разобраться, каких исключительных осложнений стоит опасаться пациенту при удалении зубов на верхней или нижней челюстях.
Особенности удаления зубов на верхней челюсти
Анестезия
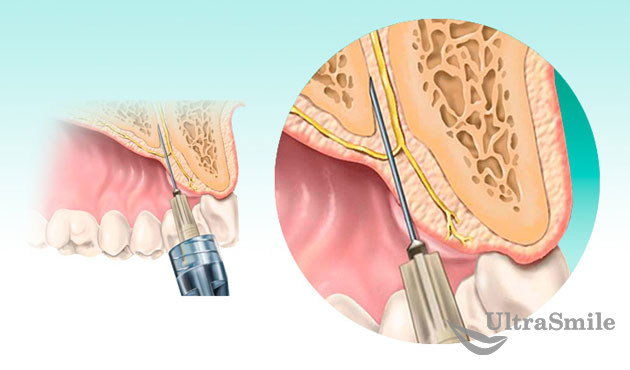
Верхняя челюсть – менее плотная по сравнению с нижней. Челюстная кость покрыта очень тонкой оболочкой – кортикальной пластиной, которая имеет множество отверстий для сосудов и нервов. Поэтому ввести анестетик не составляет большого труда и операция по извлечению больного будет проходить совершенно безболезненно.
 Анестезия при удалении зуба на верхней челюсти
Анестезия при удалении зуба на верхней челюсти
Анестезия верхней челюсти
Повреждение пазухи
Над верхней челюстью расположена гайморова или носовая пазуха. Иногда ее дно (оболочка) находится очень близко к корням зубов. И при их извлечении возможно повреждение или перфорация пазухи, то есть разрыв. Как правило, подобное осложнение возникает при удалении боковых или зубов мудрости, ведь в области передних зубов костная ткань более длинная и носовая полость находится дальше.
Основным симптомом подобного осложнения является то, что принимаемая пища, вдыхаемый ртом воздух и жидкости «выходят» через нос. При этом в лунке может наблюдаться пена, а при зондировании инструмент глубоко проникает внутрь.
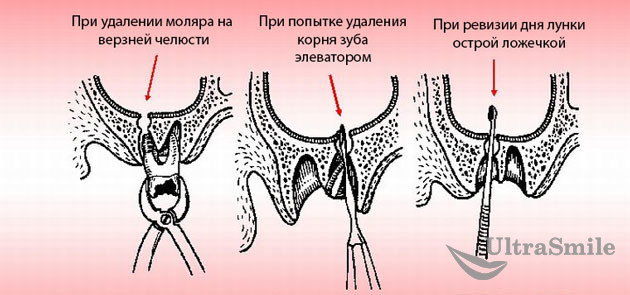 Схема перфорации гайморовой пазухи
Схема перфорации гайморовой пазухи
Перфорация носовой пазухи – это грубое нарушение со стороны врача. Лечение заключается в ушивании поврежденной оболочки. В отдельных случаях, когда осложнение сопровождается дополнительными проблемами (синуситом, гайморитом, нагноением и повышением температуры тела), принимаются иные меры, вплоть до госпитализации, приема антибиотиков и проведения хирургического вмешательства.
Попадание части корня в пазуху
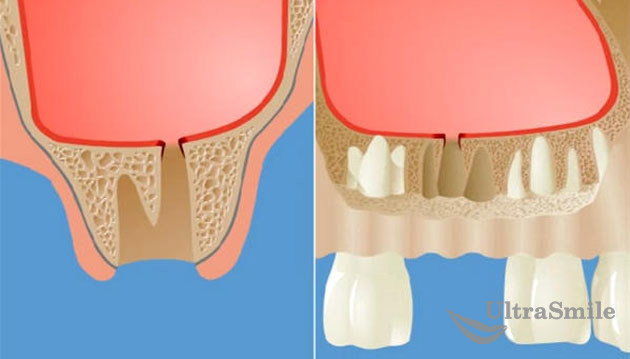
Нередко сопровождает предыдущий тип осложнения. Происходит из-за неправильного продвижения зуба при удалении, если у пациента наблюдается истончение костной пластины. То есть зуб может попросту сломаться при извлечении и часть его корня проникнет в носовую пазуху.
 Попадание части корня в пазуху
Попадание части корня в пазуху
Симптомы проблемы – опять же проникновение жидкостей и пищи через нос, обильный насморк, повышение температуры, боль в области носа. При подозрении на проталкивание корня будет проведен рентген для уточнения диагноза. Извлекается остаток зуба уже не во врачебном кабинете, а в условиях стационара посредством хирургической операции.
Особенности удаления зубов на нижней челюсти
Использование дополнительных инструментов
Нижняя челюсть по сравнению с верхней более плотная и зубы, соответственно, фиксируются очень крепко. И если для извлечения верхних достаточно их просто «раскачать» при помощи щипцов, то нижние часто приходится разрезать на несколько частей при помощи бормашины или лазера. Это заметно облегчает процесс удаления зубов, но при этом удлиняет проведение операции, а также увеличивает ее стоимость, переводя в разряд «сложных».
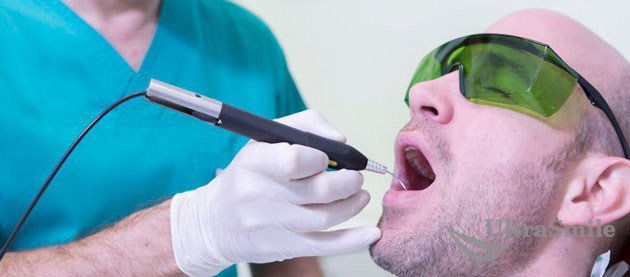 Применение лазера
Применение лазера
Вывих или перелом челюсти
Именно нижняя челюсть является подвижной, поскольку соединена с верхней посредством челюстного сустава. И костная ткань на ней более плотная. Если стоматолог прикладывает слишком много усилий при работе с инструментами для извлечения зуба, велик риск вывихнуть или даже сломать нижнюю челюсть. Предрасположены к этому люди с атрофированной и истонченной костной тканью.
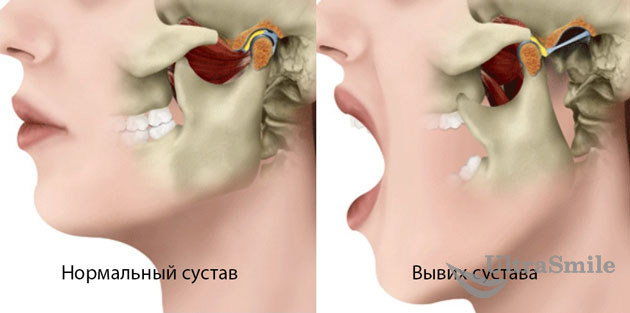 Вывих челюсти
Вывих челюсти
Опасность ситуации заключается в несвоевременном выявлении. Такие симптомы, как боль, трудности при жевании и открывании рта могут приписывать обычному послеоперационному последствию. Поставить правильный диагноз поможет полноценное обследование в клинике, включающее рентгенографию.
Лечение вывиха заключается во вправлении челюсти, перелома – в фиксации челюсти специальными шинами или внешними лицевыми дугами. Дополнительно назначается медикаментозная терапия.
Повреждение троичного нерва
На нижней челюсти очень близко к корням, особенно к зубам мудрости, расположен нижнечелюстной нерв, который является частью троичного нерва всего черепа. При сложном или непрофессиональном удалении нерва возможно его повреждение (на верхней челюсти нерв также можно задеть, но происходит это гораздо реже).
Главный симптом осложнения – сильная боль, которая возникает в области нижней челюсти, губы, подбородка и может отдавать в виски, шею, уши, распространяться по всему лицу. Кроме того, при повреждении нерва может возникнуть онемение части лица. Как правило, оно проходит самостоятельно через несколько дней или недель, но если чувствительность не восстанавливается через месяц после операции, необходимо приступить к медикаментозному лечению.
При невралгии троичного нерва назначаются лекарственные препараты, блокирующие острые болезненные ощущения. Хороший эффект дают физиопроцедуры. В редких случаях применяется хирургическое вмешательство.
Для того, чтобы избежать подобных осложнений очень важно обращаться к опытным врачам, которые не только профессионально проведут удаление зуба, но также оценят качество лечения посредством рентгена и дадут гарантию на оказанные услуги.
Оцените статью:
(Пока оценок нет)
Загрузка…
удаление зуба
Консультирующий специалист
Комментарии
Источник
Несмотря на разработку новых способов обезболивания и лекарственных средств для местной анестезии, в практическом здравоохранении существует проблема недостаточности местной анестезии при лечении зубов нижней челюсти [1, 5]. С начала ХХ века до наших дней разработано свыше ста способов анестезии нижнего альвеолярного нерва (мандибулярной анестезии) [10]. При этом ни один метод не гарантирует 100% эффективности (рис. 1) [17].
 Рис. 1. Эффективность мандибулярной анестезии по данным отечественных и зарубежных авторов.
Рис. 1. Эффективность мандибулярной анестезии по данным отечественных и зарубежных авторов.
Среди многообразия причин недостаточности местной анестезии при лечении зубов нижней челюсти особый интерес представляют вариации иннервации. В представлении классической анатомической школы (международной анатомической терминологии) иннервация зубов нижней челюсти осуществляется исключительно нижним альвеолярным нервом [7]. Однако по клиническому опыту врачей при проведении обезболивания зубов и оперативных вмешательствах на нижней челюсти были выявлены вариации строения нижнечелюстного канала. В большинстве случаев в нижней челюсти имеется «основной» нижнечелюстной канал, рядом с которым могут проходить 2—4 дополнительных канала [3, 9].
С клинической точки зрения представляет большой интерес содержание «основных» и «дополнительных» нижнечелюстных каналов. По данным литературы, нижнечелюстной канал может содержать в себе, помимо нижнеальвеолярного сосудисто-нервного пучка, ветви щечного нерва, челюстно-подъязычного, ушно-височного, язычного и шейного сплетения [22].
Наличие указанных вариаций иннервации нижней челюсти находит подтверждение при проведении обезболивания зубов нижней челюсти. Ранее для обезболивания резцов нижней челюсти применяли мандибулярную анестезию, эффективность которой не превышала 40%. Даже двусторонняя мандибулярная анестезия часто не приводила к полноценному обезболиванию резцов [23]. Затем при лечении резцов стали использовать подбородочную анестезию, эффективность которой зависела от точности проведения метода и не превышала 50% [18]. Лишь с появлением современных амидных анестетиков на основе артикаина (убистезин, убистезин форте) обезболивание резцов перестало быть трудной задачей. Эффективность инфильтрационной анестезии, проводимой с вестибулярной стороны лидокаином, составляла около 70%, артикаином — около 90% [19].
Высокая эффективность инфильтрационной анестезии в переднем отделе нижней челюсти объясняется наличием достаточно тонкой кортикальной пластинки альвеолярной части с множеством питательных отверстий, расположенных с вестибулярной и язычной стороны. Согласно данным исследования архива конусно-лучевых компьютерных томограмм (КЛКТ), с язычной стороны альвеолярной части были выявлены парные питательные отверстия в 65% случаев [13]. Данные отверстия во всех случаях имели продолжение в сторону периодонта и апикальных отверстий резцов (рис. 2). При проведении анатомического эксперимента в этих отверстиях выявлены ветви язычного нерва, что позволяет предположить возможную роль язычного нерва в иннервации резцов [12]. Во многом эта анатомическая особенность объясняет недостаточную эффективность проводниковых способов обезболивания при лечении резцов нижней челюсти. Существует клиническое подтверждение эффективности комбинации инфильтрационной анестезии, проводимой с вестибулярной стороны, с инфильтрационной анестезией с язычной стороны. Успех такого обезболивания составляет 96—98% [12, 18].
 Рис. 2. КЛКТ нижней челюсти. Питательные отверстия на язычной поверхности альвеолярной части (1) и тела нижней челюсти (2, 3). Подлежащие микроканалы имеют внутрикостное продолжение (по данным А.С. Микоян, 2013).
Рис. 2. КЛКТ нижней челюсти. Питательные отверстия на язычной поверхности альвеолярной части (1) и тела нижней челюсти (2, 3). Подлежащие микроканалы имеют внутрикостное продолжение (по данным А.С. Микоян, 2013).
Клыкинижней челюсти получают иннервацию от конечного отрезка нижнего альвеолярного нерва, который расположен спереди от ментального отверстия. При лечении клыков может использоваться подбородочная анестезия или инфильтрационная анестезия с вестибулярной стороны. Наиболее эффективна для обезболивания клыков подбородочная анестезия, однако успех обезболивания зависит от точности проведения метода: вводить анестетик нужно как можно ближе к подбородочному отверстию, после чего проводить пальцевое прижатие области отверстия. При наличии воспаления в пульпе или периапикальных тканях клыков рекомендовано проводить мандибулярную анестезию. Стоит также отметить, что из-за большой длины корня клыков эффективность пародонтальных способов обезболивания (интралигаментарная, интрасептальная анестезия) крайне низка.
При лечении премоляров нижней челюсти высокоэффективна подбородочная (ментальная) анестезия. Диффузия анестетика к апикальным отверстиям премоляров осуществляется через подбородочное отверстие, минуя наружную кортикальную пластинку. Согласно анатомо-топографическим данным, подбородочное отверстие локализуется чаще между премолярами нижней челюсти. Нижний альвеолярный нерв до подбородочного отверстия имеет изгиб в виде петли, которая направлена кнаружи и кзади. С этой точки зрения имеет значение модификация подбородочной анестезии, предложенная С.А. Рабиновичем и Ю.Л. Васильевым [2], согласно которой после введения анестетика в область подбородочного отверстия врачу необходимо провести пальцевое прижатие, которое улучшает диффузию анестетика через подбородочное отверстие к конечным ветвям нижнего альвеолярного нерва.
Исходя из клинического опыта врачей, моляры нижней челюсти представляют наибольшую сложность для обезболивания [21, 22]. Это связано с проблемами диффузии анестетика через наружный кортикальный слой челюсти, сложностью проведения проводниковых способов обезболивания (мандибулярная анестезия) и обширному рецепторному аппарату этой группы зубов, высокой частотой развития воспалительных осложнений. Инфильтрационная анестезия может быть использована для неосложненного кариеса первого моляра (4% артикаин с эпинефрином (убистезин, убистезин форте). Длительность такой анестезии не превышает 15—20 мин. Эффективность метода объясняется «ретроградной» диффузией анестетика через подбородочное отверстие и относительно тонкой наружной кортикальной пластинкой в области первого моляра.
В области вторых и третьих моляров диффузии анестетика при инфильтрационной анестезии препятствует косая линия нижней челюсти. Инфильтрационная анестезия с язычной стороны неэффективна, так как в этой зоне нет пористых участков кости и питательных отверстий. В большинстве случаев при лечении вторых и третьих моляров применяют мандибулярную анестезию.
Онемение губы пациента служит основным критерием эффективности мандибулярной анестезии, так как подбородочный нерв является продолжением нижнего альвеолярного нерва. Если у пациента нет онемения губы через 15 мин, мы рекомендуем проводить мандибулярную анестезию повторно. Доказано, что при повторной анестезии более эффективны «высокие» методы (торусальная анестезия по Вайсбрему, анестезия по Гоу—Гейтсу) [16]. Стоит отметить, что многократная (более 2 раз) мандибулярная анестезия может привести к постинъекционной контрактуре.
Если у пациента отмечается онемение губы после мандибулярной анестезии, но при этом нет анестезии пульпы зуба, повторно проводить мандибулярную анестезию бессмысленно. Доказано, что увеличение дозы вводимого анестетика при мандибулярной анестезии (более одной карпулы) и «двукратная» анестезия не повышают эффективность обезболивания [15]. В этих случаях целесообразно дополнительно использовать альтернативные методы местной анестезии.
Многочисленными исследованиями доказана высокая эффективность интралигаментарной, интрасептальной и внутрикостной анестезии при обезболивании моляров [4—6, 8]. С анатомической точки зрения эффективность указанных методик объясняется диффузией анестетика через губчатый слой межзубных перегородок, которые в области моляров широкие и пористые. При проведении пародонтальных способов обезболивании анестетик диффундирует через межтрабекулярные пространства губчатой кости и сосуды.
Ретромолярный треугольник представляет особый интерес с точки зрения местного обезболивания. Это единственный участок нижней челюсти, который лишен наружного кортикального слоя. По данным изучения КЛКТ в ретромолярном треугольнике выявлены отверстия и подлежащие микроканалы, которые сообщаются с нижнечелюстным каналом и апикальным отверстием третьих моляров (рис. 3) [20]. При проведении анатомического эксперимента было выявлено, что сосудисто-нервные пучки этих микроканалов включают в себя ветви щечного нерва [12, 13]. Существует предположение о роли щечного нерва в иннервации третьих моляров. Инфильтрационная анестезия области ретромолярного треугольника может быть использована при недостаточности мандибулярной анестезии при лечении третьих моляров. Внутрикостные способы обезболивания могут быть использованы вместо мандибулярной анестезии при лечении зубов нижней челюсти [11].
 Рис. 3. КЛКТ нижней челюсти. Питательные отверстия в области ретромолярной ямки. Подлежащие микроканалы имеют внутрикостное продолжение и соединяются с нижнечелюстным каналом (по данным А.С. Микоян, 2013).
Рис. 3. КЛКТ нижней челюсти. Питательные отверстия в области ретромолярной ямки. Подлежащие микроканалы имеют внутрикостное продолжение и соединяются с нижнечелюстным каналом (по данным А.С. Микоян, 2013).
Современные анатомические работы о вопросах иннервации зубов нижней челюсти позволяют составить целостное представление о возможных способах местной анестезии. Обезболивание отдельных групп зубов нижней челюсти возможно с применением комбинации проводниковых, инфильтрационных и пародонтальных методов. Множество современных экспериментальных и клинических научных исследований доказывают, что нижний альвеолярный нерв не является единственным источником иннервации зубов нижней челюсти. Этот факт наиболее полно прослеживается в области резцов и третьих моляров нижней челюсти, где «другие» нервы могут формировать зубное сплетение через питательные отверстия альвеолярной части и ретромолярный треугольник.
Источник
Анатомические особенности строения нижней челюсти предполагают более сложные методики обезболивания во время лечения нижнего зубного ряда и мягких тканей. Для анальгезии нижней челюсти используют три вида обезболивания: поверхностное, инфильтрационное и проводниковое.

Обезболивание нижней челюсти
Применение аппликационной (поверхностной) анестезии ограничивается минимальным проникновением анестетика вглубь тканей, такой способ обезболивает мягкие ткани на глубину до трех миллиметров, что позволяет проводить малоинвазивное лечение (отбеливание зубов, удаление налета и зубного камня, удаление мелких поверхностных образований со слизистой оболочки десны).
Преимущество аппликационного метода заключается в том, что для его проведения не делают инъекцию, анестетик наносится на поверхностные слои слизистой полости рта в виде геля или спрея. Более серьезные процедуры в полости рта обезболивают с помощью инъекционной анестезии (инфильтрационной и проводниковой).
Инфильтрационная анестезия
Инфильтрационный способ обезболивания широко применяется для лечения, удаления и протезирования зубов. При таком виде анестезии лекарственное средство вводится непосредственно в зону около зубного корня, позволяя быстро обезболить место, где планируется вмешательство. Инфильтрационная анестезия является основной для обезболивания зубов на верхней челюсти, однако плотная костная ткань нижней челюсти позволяет использовать этот тип обезболивания только во время лечения передних нижних зубов (резцов и клыков). Преимущество инфильтративной анальгезии заключается в том, что к операции можно приступить сразу после введения анестетика.
Проводниковая анестезия
Оперативное лечение на боковых (жевательных) зубах требует проведения проводниковой анестезии – блокирование болевой проводимости на уровне нервного ствола. Анестетик при этом вводится в месте выхода нерва из кости или его входа в кость. После введения лекарственного средства необходимо время, чтобы анестетик проник вглубь нервного волокна (десять – пятнадцать минут). Проведение проводниковой анестезии на нижней челюсти может быть выполнено несколькими способами.
Мандибулярная анестезия
После мандибулярной анестезии блокируются периферические нервные волокна нижнечелюстного нерва (нижнеальвеолярная и язычная ветви). В результате анестезируется костная ткань альвеолярного отростка и нижний зубной ряд на стороне манипуляции.
Перед проведением мандибулярной анестезии врачу необходимо найти точное расположение нервного ствола, для этого существует несколько способов:
- Аподактильный. Инъекцию проводят по анатомическим ориентирам внутри полости рта, без прощупывания пальцем. Укол выполняют в зону под крыловидно-нижнечелюстной складкой. Во время выполнения инъекции рот пациента открывается максимально.
- Пальцевой. Пальцами врач пальпирует место будущей инъекции, определяя расположение височного гребешка за последним зубом (ретромолярное пространство), после этого выполняется инъекция.

Ощупывание переднего края ветви нижней челюсти
Проведение мандибулярной анестезии может быть выполнено не только изнутри полости рта, но и снаружи, через кожу: доступом из поднижнечелюстной области и подскуловым способом. Как правило, наружным способом пользуются, когда рот пациента плохо открывается, например, после травмы лица и нижней челюсти.
Торусальная анестезия
Этот способ предполагает более обширную зону выключения болевой чувствительности, чем при мандибулярной технике, так как блокирует сразу три ветви нижнечелюстного нерва, в результате обезболивание наступает в области нижней десны и зубов, щеки, половины языка и подбородка со стороны инъекции.
Для проведения торусальной анестезии используют следующие методики:
Способ Гоу-Гейтса. Укол проводится в области мыщелкового отростка, рот открывается максимально.
Метод Акиноси. Таким способом на нижней челюсти выбирают, если рот больного плохо открывается. Инъекцию выполняют в ретромалярное пространство, на границе со слизистой щеки при сомкнутых зубах.
Осложнения местного обезболивания
При проведении поверхностной (аппликационной) анестезии нижней челюсти основным видом осложнений является развитие аллергических реакций на анестетик.

При применении поверхностной анестезии возможно развитие аллергической реакции на препарат
Проведение инъекционного обезболивания также может иметь осложнения в виде аллергической реакции, вплоть до развития анафилактического шока, но кроме сенсибилизации, могут развиваться и другие виды осложнений:
- Повреждение сосуда, после чего в области обезболивания возникает гематома, которая может вызывать длительный болевой синдром сама по себе, сдавливая мягкие ткани, а также являться причиной развития гнойных осложнений (абсцессов, флегмон) полости рта. Требует дополнительного, часто более обширного хирургического лечения, чем основная причина, по которой выполнялась мандибулярная анестезия.
- Повреждение нервного ствола может стать причиной развития неврита нижнечелюстного нерва, который сопровождает длительный болевой синдром, часто после развития неврита, возникают осложнения в виде парезов жевательных мышц, онемения участков лица и ротовой полости. Как правило, такие осложнения требуют длительного лечения, иногда достигающего нескольких месяцев, и даже года после манипуляции.
- Повреждение крыловидной мышцы, в результате, как осложнение, развивается контрактура нижней челюсти (рот плохо открывается).
- Отлом иглы в тканях. Если отломок полностью погружен в мягкие ткани, извлекать его придется в условиях челюстно-лицевой хирургии, что также может потребовать дополнительного оперативного вмешательства на нижней челюсти.

Одним из возможных осложнений при проведении анестезии является отлом иглы
- Токсическое действие анестетика. Этот тип осложнений часто ошибочно принимают за проявление аллергической реакции. Однако такое состояние не имеет отношения к сенсибилизации организма и является следствием поступления препарата в общий кровоток, например, если во время анестезии игла попала в сосуд, и анестетик болюсно введен в кровеносное русло. Как правило, токсическое действие проявляется общими симптомами: головокружением, слабостью, затруднением дыхания, тахикардией или брадикардией, тремором конечностей, повышенной влажностью кожных покровов.
Кроме вышеописанных осложнений, иногда, если место для инъекции анестетика выбрано неточно, что может быть следствием индивидуальных особенностей строения каждого человеческого организма, после обезболивания может происходить потеря чувствительности глотки, двоение в глазах. Такие неприятные явления проходят без лечения после прекращения действия анестетика.
Источник

