Лечение выпота локтевого сустава
Синовит локтевого сустава никогда не возникает сим по себе. Он развивается после травм или на фоне имеющихся заболеваний суставов, хронических инфекций, обменных нарушений, болезней эндокринной системы. По этой причине большинству больных с синовитом требуется лечение основной патологии, которая привела к его развитию.
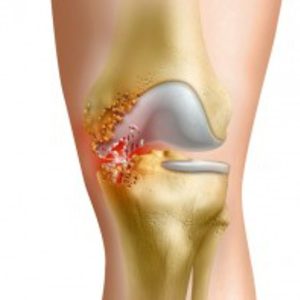
Синовитом локтевого сустава называют воспаление синовиальной оболочки, выстилающей полость сустава изнутри. Обычно заболевание сопровождается скоплением жидкости в суставной полости, из-за чего в области локтя образуется характерное выпячивание. Человека беспокоят сильные боли, дискомфорт при сгибании и разгибании руки.
В большинстве случаев синовит поражает один локтевой сустав, реже процесс имеет двухстороннюю локализацию. Болезнь практически никогда не возникает самостоятельно. Она развивается вследствие травм, аллергии, инфекции или хронических заболеваний.
Как и почему развивается болезнь
Синовит локтевого сустава возникает из-за повреждения синовиальной оболочки. Причина этого – воздействие болезнетворных микроорганизмов, иммунных комплексов или других повреждающих факторов. В результате внутрисуставная оболочка воспаляется, становится отечной и начинает продуцировать жидкость. Расположенные в ней нервные окончания раздражаются, что приводит к появлению болей.
Заболевания, которые провоцируют развитие синовита:
- сахарный диабет;
- подагра;
- гемофилия;
- сифилис;
- туберкулез;
- бруцеллез;
- хронический тонзиллит;
- пиело- или гломерулонефрит;
- ревматоидный или аллергический артрит;
- болезнь Бехтерева;
- остеоартроз;
- бронхиальная астма;
- пищевая аллергия;
- инфекции, передающиеся половым путем;
- заболевания щитовидной железы.
Причиной развития синовита могут стать травмы локтевого сустава. Ушибы, вывихи, переломы, растяжения или разрывы связок приводят к механическому повреждению внутрисуставной оболочки. Вслед за этим развивается воспалительный процесс, что приводит к появлению характерных симптомов болезни.
Виды синовита
По характеру течения синовит подразделяют на острый и хронический. Первый сопровождается отеком синовиальной оболочки и скоплением жидкости в полости сустава. Проявляется он неожиданными и резкими болями, которые застают человека врасплох.
Для хронического синовита характерно длительное течение с постепенным набуханием синовиальной оболочки. Больной месяцами может ощущать несильные ноющие боли в локтевом суставе. Патология обычно возникает у лиц с деформирующим остеоартрозом и ревматоидным артритом.
Таблица 1. Виды синовита.
| Вид | Краткое описание | Основные причины |
|---|---|---|
| Инфекционный | Имеет бактериальную или вирусную природу. Чаще всего сопровождается скоплением в суставной полости гнойного выпота. | Развивается из-за проникновения инфекции в полость локтевого сустава. Бактерии могут заноситься туда с током крови или лимфы. |
| Асептический | Наиболее частая форма заболевания, для которой характерно отсутствие микроорганизмов в синовиальной жидкости. | Толчком к развитию патологии могут послужить травмы, обменные нарушения или эндокринные заболевания. Иногда причиной бывают инфекции, передающиеся половым путем. В этом случае микроорганизмы обычно не попадают в синовиальную полость, а болезнь носит реактивный характер. |
| Аллергический | Сравнительно редкая форма недуга. Встречается у лиц, склонных к аллергическим реакциям. | Возникает после контакта с аллергеном (пыльцой растений, пухом, медом, шерстью животных или другими веществами). |
Типичные проявления болезни
Выраженность клинической картины зависит от вида синовита, активности воспалительного процесса и степени поражения локтевого сустава. К примеру, острое гнойное воспаление сразу же дает о себе знать невыносимой болью, в то время как при хроническом течении процесса человек может даже не обращать внимания на незначительно выраженные признаки патологии.
Симптомы синовита:
- боль, усиливающаяся при движениях и ощупывании;
- легкое покраснение и гиперемия кожи вокруг локтевого сустава;
- появление шаровидного выпячивания в области локтя;
- трудности при сгибании и разгибании руки;
- увеличение близлежащих лимфатических узлов;
- повышение температуры и озноб;
- слабость, утомляемость, недомогание, ухудшение самочувствия.
При появлении вышеперечисленных симптомов необходимо сразу же обращаться к врачу. Синовит легко спутать с бурситом, тендовагинитом, миозитом, артритом или другими болезнями суставов. Различить все эти патологии сможет лишь квалифицированный специалист. Для этого ему потребуется провести тщательный осмотр и обследование.
На приеме у врача: обследование и постановка диагноза
Лечением патологии занимается ортопед-травматолог или хирург. Сначала врач беседует с пациентом, выясняет, когда и при каких обстоятельствах у него впервые появились болезненные ощущения. Затем специалист осматривает и ощупывает локоть больного. Обнаруженная в ходе обследования флюктуация практически всегда указывает на синовит.
Чтобы проверить симптом флюктуации, врач обхватывает двумя пальцами округлое выпячивание в области локтя и аккуратно сжимает его. Если внутри образования есть жидкость – врач ощущает легкий толчок. Этот симптом указывает на скопление выпота в суставной полости и является типичным признаком заболевания.
В ходе обследования хирург проверяет объем движений в локтевом суставе. При синовите рука больного не может полностью согнуться и разогнуться. Во время выполнения любых манипуляций пациент отмечает усиление боли.
Дополнительные методы обследования
Для уточнения диагноза может потребоваться дополнительное обследование. Инструментальные и лабораторные методы необходимы для уточнения причины синовита и характера воспалительного процесса. Это помогает определить тактику лечения и подобрать больному подходящие препараты.
Таблица 2. Методы диагностики недуга.
| Метод | Цель | Результат |
|---|---|---|
| УЗИ или МРТ | Выявить наличие внутрисуставного выпота и отека синовиальной оболочки. | Позволяет подтвердить диагноз и оценить степень деформации сустава. Не дает представления о характере воспаления. |
| Пункция | Получить и исследовать жидкость, которая скопилась во внутрисуставной полости. | Состав выпота дает возможность уточнить вид и форму синовита. Идентификация бактерий, вызвавших воспаление, помогает правильно подобрать антибиотики. |
| Артрография (рентгенография с предварительным введением контрастного вещества) и артроскопия | Оценить состояние связок и суставной капсулы. | Позволяет получить представление о состоянии сустава после травмы. |
| Анализы крови и мочи | Выявить основное заболевание, вызвавшее развитие синовита. | Анализы помогают врачу определить непосредственную причину болезни и назначить адекватное лечение. В результате человек выздоровеет намного быстрее. |
Принципы лечения
Пациентов с острым синовитом госпитализируют в травматологическое или хирургическое отделение. Лица с хроническими формами болезни могут лечиться дома.
В остром периоде болезни человеку нужны лекарственные препараты, покой и полная иммобилизация (обездвиживание) локтя. Ему необходим постельный режим и тугое бинтование. Ограничить подвижность руки также можно с помощью тканевых бандажей, шин или гипсовых повязок.
Физиотерапевтические процедуры можно применять лишь после затихания активного воспалительного процесса. Исключением является лишь лекарственный электрофорез. В остром периоде введение фармпрепаратов с помощью тока помогает уменьшить боль, отек и дискомфорт в локтевом суставе.
Препараты для лечения болезни
Врач подбирает лекарственные средства индивидуально, учитывая характер воспалительного процесса и тяжесть синовита. При разных формах болезни он может назначать препараты различных групп.
Таблица 3. Препараты для лечения синовита локтевого сустава.
| Группа | Представители | Цель назначения |
|---|---|---|
| Антибиотики | Цефтриаксон, Ванкомицин, Моксифлоксацин. | Уничтожить инфекцию, вызвавшую развитие гнойного синовита. Антибиотики применяются в форме таблеток, внутримышечных или внутрисуставных инъекций. |
| Противоаллергические средства | Супрастин, Кларитин, Цетиризин. | Снизить активность аллергических процессов, которые привели к поражению синовиальной оболочки. Пациенты принимают их внутрь в виде таблеток. |
| Нестероидные противовоспалительные препараты | Индометацин, Диклофенак. Вольтарен, Найз, Диклак, Кетонал. | Убрать отек, покраснение, боль и другие признаки воспаления. Препараты данной группы назначаются в таблетках, мазях, гелях. Реже выполняют интрасиновиальное введение. |
| Стероидные гормоны | Дексаметазон, Кеналог-40. | Снять воспаление и приостановить развитие пролиферативных процессов. При синовите стероиды обычно не принимают внутрь. Их используют в виде мази или вводят интрасиновиально. |
| Хондропротекторы | Артра, Хондроитин, Дона, Терафлекс. | Не играют решающей роли в лечении синовита. Защищают хрящи от разрушения, что важно при хроническом течении патологии. Хондропротекторы выпускаются в виде таблеток и растворов для внутрисуставного введения. |
| Ингибиторы протеолитических ферментов | Трасилол, Гордокс. | Приостановить разрушение локтевого сустава. Это особенно важно при хроническом синовите, который возник на фоне ревматоидного артрита, остеоартроза или других дегенеративно-деструктивных заболеваний. |
[pt_view id=»b084aedhzy»]
Вместе с аптечными препаратами можно использовать и средства народной медицины.
[pt_view id=»f2549aau1v»]
Нужна ли операция
При скоплении во внутрисуставной полости большого количества выпота может потребоваться пункция. Эта манипуляция позволяет удалить гной, который там собрался. После процедуры больной сразу же чувствует облегчение и быстро идет на поправку.
После удаления жидкости врач обычно промывает суставную полость растворами антисептиков и антибиотиков. Затем он вводит туда противовоспалительные лекарственные препараты. Подобный подход позволяет добиться потрясающих результатов. К сожалению, иногда больному может потребоваться несколько процедур.
При серьезном поражении синовиальной оболочки пункции сустава может оказаться недостаточно. В таких случаях проводится операция синовэктомии с полным или частичным удалением воспаленной оболочки. Во время вмешательства применяется общий наркоз. В послеоперационном периоде пациенту назначают антибиотикотерапию, обезболивающие средства, затем — физиопроцедуры и лечебную гимнастику.
При хроническом синовите благотворно действует санаторно-курортное лечение с применением грязей и водных процедур.
Источник
Причины выпота

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Выпот это чрезмерная выработка и накапливание синовиальной жидкости. Выпот может быть симптомом следующих состояний:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- травм,
- метаболических нарушений,
- аутоиммунных заболеваний.
Характер синовиальной жидкости может быть различным, в зависимости от причины ее появления. Итак, жидкость бывает:
- геморрагической,
- серозной,
- фибринозной,
- гнойной.
Чаще всего выпот появляется из-за травмы колена. Значительное выделение синовиальной жидкости наблюдается при:
- переломах костей сустава,
- растяжении или разрыве связок,
- разрыве мениска,
- разрыве суставной капсулы.
Выпот может появиться под воздействием хронических заболеваний:
- ревматоидного артрита,
- болезни Бехтерева,
- ревматизма,
- подагры,
- остеоартрита (гонартроза),
- красной волчанки,
- дерматомиозита,
- аллергических состояний, сопровождающихся специфической реакцией – появлением чрезмерного количества синовиальной жидкости.
При инфицировании появляется гнойное воспаление: гонит или бурсит.
Вредоносные микроорганизмы могут проникнуть в суставную полость при открытой травме, вместе с кровью и лимфой при туберкулезе, септических поражениях или из гнойных очагов в соседних тканях.
Что он представляет собой?
Прежде чем разбираться, откуда берется внутрисуставной выпот, нужно пояснить, что это такое.
Это название носит патология, выражающаяся в скоплении синовиальной жидкости в коленном суставе. В норме вещество также там присутствует, потому что необходимо для смазывания суставного механизма. Выпот, или синовиит, появляется, если уровень жидкости по каким-то причинам начинает превышать норму. Сам по себе отек не болезнь, а сигнал о наличии какого-то недуга, который предстоит найти и вылечить.
Суставные выпоты в зависимости от компонентов скапливающегося вещества дифференцируются на:
- Гнойные.
- Фибринозные.
- Серозные.
- Кровянистые.
Какой из перечисленных типов представляет наибольшую опасность?
Самыми опасными и тяжело протекающими признаны коленные синовииты гнойного характера. Их вызывают продукты жизнедеятельности и активного размножения болезнетворных организмов, попадающих внутрь коленного сустава при сильных травмах.
Что такое выпот в суставе
Сустав — подвижное соединение костей. В верхней конечности имеются:
- Плечевой.
- Локтевой.
- Лучезапястный.
- Межфаланговые суставы.
В нижней:
- Тазобедренный.
- Коленный.
- Голеностопный.
- Межфаланговые суставы.
Каждый сустав имеет: суставные поверхности — концы соединяющихся костей капсулу и суставную полость заполненную синовиальной жидкостью. Она является своеобразной смазкой. Именно благодаря ей суставы легко и безболезненно смещаются относительно друг друга, осуществляя движения.
Избыток, так же как и недостаток синовиальной жидкости, является патологией. Чрезмерное ее накопление (выпот) — признак воспалительного процесса. Чаще всего развивается в коленном суставе, поскольку он является одним из самых подвижных и несет высокую нагрузку.
Причины патологии:
- Травмы сустава: разрывы менисков и связок, ушибы и другие. Особенно часто наблюдаются у спортсменов.
- Заболевания опорно-двигательного аппарата: артриты, артрозы, ревматизм.
- Инфекции.
- Аутоиммунные заболевания.
- Аллергические реакции. Провоцируют увеличение синовиальной жидкости.
- Нарушения обмена веществ.
- Лишний вес.
- Высокие нагрузки на сустав.
Выпот в коленном суставе: от лечения до реабилитации
Коленные суставы выполняют важнейшие функции. Благодаря специальному строению, суставные кости выдерживают огромные нагрузки, возникающие при любой двигательной активности.
Человек ходит, бегает, прыгает, занимается всевозможными видами спорта. Но, именно из-за большой нагрузки, можно получить суставные повреждение, из-за чего часто развиваются воспаления.
В статье расскажем что такое выпот коленного сустава, поговорим о признаках и причинах, вызывающих патологию.
Скольжение хрящевой суставной ткани по костной поверхности, соединяющих части сустава, происходит благодаря синовиальной жидкости (один из видов соединительной ткани). Кроме того, благодаря суставной жидкости хрящевая ткань получает необходимое питание.
К нестабильным функциям коленного сустава приводит недостаточное или избыточное количество суставной жидкости. Избыток суставной, полостной жидкости (выпот) говорит о развитии воспалительного процесса. Выделяют следующие причины, приводящие к выпоту в полости коленного сустава:
- частые повреждения и травмы колена (разрывы менисков и связок, переломы);
- нарушения обменного процесса;
- заболевания, имеющие инфекционную природу возникновения;
- высокие нагрузки на суставную область;
- излишний вес;
- сопутствующие патологии (ревматизм, ревматоидный артрит, гонартроз, красная волчанка);
- аллергические реакции, провоцирующие усиленное выделение синовиальной жидкости.
К выпоту может привести не до конца залеченное повреждение колена, провоцирующее развитие суставного воспаления.
Состав скапливающейся полостной жидкости может быть различным и неоднородным. Отталкиваясь от этого показателя, диагностируют разновидности выпота. Скопившаяся жидкость бывает:
- гнойной;
- фибринозного типа;
- с неоднородным составом (серозный);
- с примесью крови.
Если помимо накопления жидкости, к полости попадает инфекция, то развивается суставное гнойное воспаление.
Симптоматика суставного выпота коленного сустава может быть различной интенсивности. Скопление суставной полостной жидкости может сопровождаться следующими признаками:
- болевые ощущения могут быть периодическими (во время движения), либо постоянными;
- если выпот гнойного характера, то боль будет острой, пульсирующей;
- отечность может быть сильной (бесформенные и очень болезненные). При таком симптоме необходимо срочная врачебная помощь;
- изменение цвета кожного покрова в области отечности (кожа становится красноватой);
- повышенная, локальная температура пораженного участка.
Патология может перейти к хроническому течению, тогда синовиальная жидкость начнет скапливаться постепенно. При этом часть жидкости всасывается обратно, в результате контуры колена становятся сглаженными, припухшими, развивается водянка.
Лечебные методики
Независимо от причины, послужившей толчком к накапливанию суставной жидкости, суть лечебных мероприятий сводится к устранению болевого синдрома и взятии пункции.
Цель лечения — устранение причины, вызвавшей развитие суставного выпота. Лечебные методики, при выпоте коленного сустава, состоят из курса медикаментозных препаратов, и последующего восстановительного периода. В некоторых случаях показано операционное вмешательство.
Определенный вид лечения назначается после проведения таких диагностических исследований, как:
- УЗИ;
- рентгенография;
- лабораторные исследования (анализы крови);
- пункция;
- атроскопия. В полости сустава делают несколько небольших надрезов, через которые вводится инструментарий и камера.
Пункция и артроскопия назначаются только в том случае, если нет гнойного воспаления и кровоизлияния в суставной полости.
Консервативная лечебная методика назначается, если количество скопившейся суставной жидкости небольшое, и отсутствует воспаление. Прописываются медикаментозные препараты нестероидной группы с противовоспалительным эффектом, антибиотики для предупреждения воспаления, и гормональные средства.
Кроме медикаментозных средств, необходимо носить тугую повязку.
Шприцем в суставную полость можно вводить антибактериальные и обезболивающие препараты, при необходимости.
При тяжелом течении патологического процесса показано проведение операции. Выделяют следующие операционные методики для устранения выпота коленного сустава:
- артроскопия. Методика позволяет одновременно провести диагностическое исследование и откачку скопившейся жидкости;
- артроцентез. Суть этого метода заключается в устранении сильных болевых ощущения и снятия воспаления с колена. После выполнения операции, в сустав вводится гормональный препарат;
- замена поврежденной части сустава выполняется при самых тяжелых случаях.
Последнюю разновидность операционного вмешательства применяют при самых крайних случаях.
Если при суставном выпоте вовремя обратиться за врачебной помощью, то функции сустава восстанавливаются быстро.
После проведенного лечения (консервативного или операционного), необходимо восстановить кровоток и питание сустава. Назначается курс антибиотиков, чтобы исключить повторное воспаление. В некоторых случаях антибиотики и гормональные препараты вводятся прямо через суставную полость.
Реабилитационный период, после устранения суставного выпота, включает следующие мероприятия:
- физиотерапевтические мероприятия. Назначаются ультразвуковые сеансы, прогревания, магнитная терапия;
- грязевые аппликации;
- специальные физические занятия, разработанные для конкретного случая;
- массажные сеансы.
Необходимо пересмотреть питание. В ежедневном меню желательно присутствие продуктов, содержащих необходимые витамины, минералы. Особое внимание стоит уделить кальцию.
Для полного восстановления суставных функций, рекомендуется соблюдать следующие правила, после устранения выпота:
- следить за весом. Не допускать излишнего веса, иначе коленный сустав будет испытывать высокие нагрузки;
- постараться каждый день, регулярно выполнять специальные гимнастические движения, укрепляющие связочный аппарат и мышечную ткань сустава;
- в холодную погоду стараться избегать нахождения конечностей в холодном месте;
- перед предстоящей физической работой, даже небольшой, нужно разогреть суставные мышцы.
Нужно стараться избегать поднятия тяжестей. Если все-таки возникла необходимость, то поднимать тяжелые вещи нужно правильно. Делается это следующим образом:
- аккуратно присесть;
- выпрямить грудь немного вперед.
При таком положении используются мышцы спины, забирая часть нагрузки от коленного сустава.
Если патология находится в хронической стадии, то необходимо периодически посещать врача, и проходить назначенные им процедуры.
Что такое эффузия коленного сустава?
Также известная как жидкость в коленном суставе, вода в колене или выпот в коленном суставе, эффузия (см. фото) происходит, когда возникает избыток жидкости, внутри или вокруг коленного сустава.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Все соединения содержат небольшое количество жидкостей, которые служат смазкой. Однако, когда сустав затрагивает такая проблема, как, например, воспаление, организм стимулирует выработку и выделение большего количества жидкости для защиты поврежденного участка, и, таким образом, аномальные количества жидкости могут накапливаться в этой области, вызывая отек.
Жидкость в коленном суставе может также затронуть другие суставы, например, голеностопный, плечевой, бедренный и локтевой сустав, однако коленный сустав поражается чаще всего.
Что такое выпот в коленном суставе
Под указанной патологией понимается избыточное накопление в колене синовиальной жидкости. Она является важным элементом сустава, поскольку за счет нее происходит питание хряща. Последний имеет толщину 6 мм.
Он обеспечивает нужную амортизацию и скольжение в самом суставе. Синовия образует оболочку вокруг хряща. Благодаря ей сглаживаются негативные последствия ударов по колену. Выделяемая ею жидкость участвует также в обменных процессах внутри сустава.
В норме синовия продуцирует небольшое количество жидкости, но его достаточно для поддержания амортизации колена. Вследствие целого ряда причин в нем может скапливаться ее избыток, который влечет развитие воспаления и нарушение функционирования сустава.
Особенности заболевания
Когда вы двигаетесь, первыми берут на себя максимальную нагрузку суставы. И чтобы её снизить в полости, находящейся меж костями, содержится специальная жидкость «синовия». При помощи этой жидкости естественным путём снижается нагрузка и гарантируется нормальная подвижность суставов. Но количество ее увеличения провоцирует проблемы суставов.
Болезнь, связанная с тем, что образовалась синовиальная жидкость называется синовит. Он трудно поддаётся лечению и требует терпеливого и долгого восстановления. Есть патологии взаимосвязанные с острым недостатком синовии, что влияет на способность человека нормально двигаться. Поэтому если вы решили разобраться, как избавится от образования лишней синовии, для начала нужно выяснить причину возникновения данного отклонения. Затем найти эффективный метод терапии и обратить внимание на профилактические меры.
Заболеванию подвергается один из суставов, но бывают ситуации, когда синовит поражает сразу несколько. Часто поражаются суставы кистей рук, но межсуставная жидкость может образоваться в плечевом, в голеностопном и в тазобедренном суставе. Недуг с самого начала вызывает дискомфорт и болевые ощущения. Учтите если вовремя не принять меры, ваша двигательная функция может нарушиться вплоть до ограничения подвижности. Начните терапию, и недуг не ухудшит качество вашей жизни.
Причины возникновения
Существуют различные заболевания инфекционного происхождения, которые могут стать причиной скопления синовии в суставах. Также не нужно недооценивать обычный ушиб, он способен привести к очень серьезным осложнениям.
Список причин скопления синовии:
- Бурсит. Из-за травмы или инфекции может возникнуть такое заболевание. Оно провоцирует развитие воспалительных процессов в околосуставной (синовиальной) сумке, которые сопровождаются накоплением большого количества жидкости. Болезнь подразделяется на виды в зависимости от того, какой из суставов поражён. То есть, существует бурсит колена, тазобедренный, плечевой, локтевой. Данную болезнь можно назвать профессиональной. Ею часто страдают спортсмены, шахтёры, ювелиры, часовщики, некоторые музыканты и другие.
- Артрит. Заболевание, включающее в себя множество подвидов, которые характерны обширным воспалительным процессом. Возникает оно из-за психической травмы, аллергической реакции, нарушений иммунитета, регулярных нагрузок на однотипную группу мышц, инфекции, травмы. В группу риска входят люди, питающиеся неправильно, малоподвижные люди, страдающие ожирением и проживающие в месте с плохой экологией.
- Артроз. Недуг суставов, который может появиться по нескольким причинам: их изнашивание, старение организма, заложенное природой и механическая травма. Протекает в двух основных стадиях. Первая провоцирует возникновение болезненных ощущений, значительное уменьшение количества жидкости около сустава. Вторая — обратный процесс, касающийся жидкости, то есть она накапливается и формирует отёчность.
- Синовит. Воспалительный недуг, поражающий оболочку сустава (синовиальную) и провоцирующий появление болевого синдрома, скопление жидкости. Его могут спровоцировать различные причины. К примеру, асептическое воспаление, возникающее чаще всего из-за переохлаждения, травмы или после инфекционной болезни. А также его провоцирует иммунное воспаление, появляющееся после аллергии или перенесенных тяжёлых заболеваний. Ещё гнойное воспаление, возникает после проникновения микроорганизмов, которые патогенны.
- Перелом костей около сустава. Данная серьезная травма тоже приводить к появлению отечности и возникновению жидкости около него.
- Гемартроз. Процесс кровоизлияния вовнутрь сустава. В таком случае в нём накапливается не синовия, а кровь. Возникает патология в связи с повреждениями суставов.
- Ушиб. После ушиба также образуется синовия (часто подобные явления наблюдаются именно в локте).
Сопутствующие симптомы
Симптомы отличаются в каждом конкретном случае, потому как их может спровоцировать разные заболевания и скопление жидкости может произойти в разных суставах. Но можно выделить обще симптомы:
- боль различной природы: ноющая, тупая, острая;
- отёк околосуставной области: может быть ярко выраженным или совсем незаметным;
- скованность движения: в ситуации, когда большой объём жидкости скопился, и движения становятся затруднительными, а иногда и совсем невозможными;
- повышение температуры: может быть, местным, то есть в области повреждения, а так общим;
- уплотнение в месте патологии;
- кожные покраснения;
- иногда возникают головные боли или озноб, если скопление синовии было вызвано инфекцией.
Диагностика
Если в суставе скопилась жидкость, и вы не знаете что делать, то обратитесь к доктору, он назначит лечение. Его можно начинать только после того, как установлена картина происхождения самой патологии. Для этого проводят ряд исследований, использующихся при диагностике. Сюда входит осмотр конечностей, сбор анамнеза, опрос пациента и аппаратные (инструментальные) обследования.
Полученные при их помощи данные способны помочь точно определить, где именно локализована синовия, обозначить причины её возникновения и поспособствовать лечению патологии. Будь то поражение в локтевом суставе или патология голеностопа. Самыми информативными инструментами, используемыми в диагностике, считают рентгенографию, МРТ и ультразвуковые исследования.
Также пациентам нужно сдать кровь для исследования её в лаборатории, а иногда следует пройти процедуру аспирации. Аспирация подразумевает откачку синовии из пораженного места для определения особенностей её состава.
Строение локтевого сустава
Итак, его анатомия не так уж и проста. Левый или правый локоть включает в себя несколько сочленений: плечелучевое, плечелоктевое, проксимальное лучелоктевое. Все вместе они создают сложный механизм.
Сгибание и разгибание локтевого сустава обеспечивают мышцы. Они крепятся к сочленению при помощи сухожилий. Для фиксации суставной сумки служат 4 связки. В состав этого «механизма» входят кровеносные сосуды, обеспечивающие приток и отток крови, а также лимфатические узлы. Также в локте присутствует сеть нервов, при помощи которых осуществляется его иннервация.
Источник