Лечение внутрипротокового папилломатоза молочной железы
Внутрипротоковая папиллома относится к доброкачественным опухолям молочной железы. За данными статистики, она встречается в 10% случаев диагностики всех новообразований груди. Часто заболевание проходит длительное время бессимптомно, и его выявляют случайно во время осмотров у врача. При значительном развитии патология стает причиной возникновения боли в молочной железе, а также различных выделений из нее. Актуальность внутрипротоковой папилломы обусловлена возможностью прогрессирования опухоли в злокачественную. Поэтому ранняя диагностика особенно важна, поскольку она дает возможность проведения щадящих оперативных вмешательств без химиотерапии.
При микроскопическом исследовании внутрипротоковая папиллома молочной железы – кистообразное образование с нарушением типичной для секреторных клеток структурой. Размер опухоли очень разнится – от одного миллиметра до 3 сантиметров в диаметре. Со временем она стает очень чувствительным к травматическим повреждениям. Именно тогда и возникает типичная клиническая картина патологии.

Причины развития внутрипротоковой папилломы
Разберем причины возникновения внутрипротоковой папилломы.
Патофизиологические основы канцерогенеза
Гены человека имеют очень большое значение в патогенезе опухолей. Описано несколько типов наследственных мутаций гена, что приводят к развитию внутрипротоковой папилломы, которая в дальнейшем быстро малигнизируется. Сейчас существуют методики выявления этих изменений даже у здоровых пациентов, что дает возможность предсказывать риск развития патологии у них в будущем. Подобные мутации могут возникать и спорадически под влиянием факторов внешней среды:
- воздействие химических веществ (гетероциклических ароматических углеродов, аминов);
- курение;
- ионизирующее излучение;
- влияние вирусов.
Организм человека владеет развитыми механизмами поиска и исправления этих нарушений. Это происходит как на генетическом уровне (репарация ДНК), так и на клеточном. В последнем случае основную роль играет иммунная система, которая способна опознавать «мутированные» клетки как чужеродные и быстро их уничтожать. Поэтому важную роль играет степень ее функциональной полноценности. При наличии иммунодефицитов, вызванных как врожденными дефектами, так и приобретенными патологиями, повышается риск развития опухолей, в том числе и внутрипротоковой папилломы.
Эндогенные причины развития внутрипротоковой папилломы
Поскольку ткань молочной железы регулируется рядом гормонов, резкие изменения их концентрации в крови могут приводить к описанным выше изменениям в генетическом материале клеток. Часто у женщин, у которых выявили внутрипротоковую папиллому, потом находят следующие патологии или состояния:
- оофорит;
- аднекситы;
- ожирение;
- расстройства функции яичников различной этиологии;
- длительное бесконтрольное использование гормональных контрацептивов;
- аборты.
Обычно папилломы развиваются на фоне фиброзно-кистозной мастопатии у пациенток. Она проявляется расширением и деформацией протоков.
Стадии развития опухоли
Основное отличие «мутированной» клетки от обычной – способность к безграничному разделению и отсутствие механизмов инактивации. Это случается, поскольку активируются специальные участки ДНК клеток – протоонкогены, а их регуляторы (гены-супрессоры) либо разрушены, либо пребывают в функционально неактивном состоянии. Этот процесс называется иммортализацией клеток. Они перестают выполнять свои основные функции и начинают работать только на дальнейшее собственное размножение и распространение. Одновременно с этим клетки теряют механизмы обратного контроля организмом и перестают реагировать на его сигналы, которые передаются посредством специальных биологически активных молекул.
Совокупность этих изменений приводит к первой стадии онкологического процесса – гиперплазии ткани. Морфологически «мутированные» клетки еще очень подобны к нормальным, но они уже существенно функционально отличаются от них. Выявить опухоль на этой стадии очень сложно из-за ее размеров, которые редко превышают 1 мм.
Внутрипротоковая папиллома относится ко второй стадии развития – доброкачественной опухоли. Именно тогда могут возникать первые симптоматические проявления, связанные с ростом новообразования. Изменяется структура опухоли, появляются пространства, которые быстро наполняются секретом измененных клеток.
При отсутствии адекватного лечения со временем (этот промежуток очень вариабелен) настает дисплазия клеток. Они стают менее устойчивыми, изменяется их внутренняя структура и функционирование. Последний шаг к злокачественному процессу – появление способности метастазирования и прорастания во внутренние ткани.
Классификация и виды внутрипротоковой папилломы
Внутрипротоковые папилломы могут развиваться в любом отделе протоковой системы грудной железы. Но зависимо от локализации, их делят на две группы:
- центральные – цистаденомы находятся в области ареолы. Обычно они солитарные (единичны) и гораздо реже переходят в злокачественный процесс.
- периферические – папилломы возникают в любом периферическом участке протоков молочной железы. Довольно часто они многочисленные и чаще преобразуются в папиллярный рак.
Клиническая картина при внутрипротоковых папилломах
Длительное время папиллома никак не беспокоит пациентку. Ее можно обнаружить только при тщательной пальпации грудной железы, особенно, если она расположена в периареолярной области. Внешних изменений формы органа или кожи над образованием при этом не наблюдается.
Наиболее часто первым симптомом внутрипротоковой папилломы является появление выделений различного характера, которые усиливаются при нажатии на молочную железу. Секрет может быть красного (при появлении крови), белого, зеленого цвета (при присоединении бактериальной инфекции) или прозрачным. Возникает также болезненность в области развития опухоли, которая усиливается при нажатии или ношении тесной одежды.
Наиболее просто пропальпировать новообразование, если оно расположено возле ареолы. В таком случае ощущается небольшой эластичный узел. Его размер может уменьшаться после нажимания на него и выделения некоторого количества секрета.
Иногда развивается воспаление опухоли и окружающих тканей. В таком случае наблюдаются следующие признаки:
- повышение общей температуры тела;
- резкая болезненность органа;
- покраснение кожи на молочной железе;
- отек окружающих тканей, увеличение груди в размерах;
- изменения выделений (цвета и консистенции).
Методы диагностики
Обследования пациентки необходимо начинать со сбора анамнеза. Важно установить, когда именно начались первые симптомы патологии. Также нужно расспросить, были ли случаи рака молочной железы у ближайших родственников пациентки. Осмотр всех пациенток с подозрением на новообразование должен проводить опытный маммолог. Он проводит осмотр и пальпацию молочных желез, а также сразу направляет на проведение маммографии. Дополнительным методом на первом этапе диагностики служит цитологическое исследование выделений из груди. Этот тест позволяет выявить изменения в секрете характерные для рака или бактериальной инфекции.
Лабораторно пациентка сдает общий и биохимический анализы крови. Особое значение имеет определение онкомаркера рака молочной железы СА 15-3. Это позволяет без биопсии с большой долей вероятности выключить злокачественный процесс.
После определения локализации опухоли назначают ультразвуковое исследование, а потом магниторезонансную томографию (МРТ). Высокую информативность также имеет дуктография – изучение с контрастированием структуры и проходимости грудных протоков. Дополнительно она позволяет установить местонахождение папиллом, что дает важную информацию для планирования оперативного вмешательства.
Обязательное проведение при сомнительном диагнозе – биопсии новообразования. Дальнейшее исследование позволяет не только определить доброкачественность опухоли, но и определить ее гистологический тип. От этого зависит и прогноз течения заболевания для пациента, и выбор возможной тактики лечения.
Тактика лечения при внутрипротоковой папилломе
После постановки диагноза внутрипротоковой папилломы грудной железы, а также локализации новообразования, пациенткам предлагается проведения радикального лечения – операции с удалением всех измененных тканей. К сожалению, никакой другой метод не имеет таких показателей эффективности.
Многие пациентки имеют определенный страх перед возможными эстетическими изменениями грудной железы. Поэтому врач должен объяснить, что при данной патологии используется органосохраняющая операция, при которой хирург удаляет только небольшую часть, пораженную патологическим процессом.
Перед операцией хирург должен объяснить пациентке планированного вмешательства. Проверяется наличие аллергии на медикаменты, а также проводится общее исследования функционального состояния организма (ЭКГ, УЗД органов брюшной полости, биохимический анализ крови, коагулограмма, рентген грудной клетки).
Методика оперативного вмешательства
Преимущественный вариант операции – секторальная резекция грудной железы. Ее суть в том, что удаляется часть органа в форме сектора, которая и содержит патологически измененные ткани. Операция обычно проводится под общим наркозом (исключение случаи, когда опухоль находится непосредственно под ареолой).
Вмешательство начинается с того, что хирург под контролем УЗИ с помощью специального карандаша намечает на коже места будущих разрезов. Потом ткани разрезаются по двух радиальных линиях радиально от ареолы. Далее хирург проводит еще один разрез от 2 см от края опухоли до границы большой грудной мышцы. После отделения кожи от прилегающих тканей и проведения гемостаза проводится удаление опухоли. Ее образец в обязательном порядке направляется на гистологическое исследование.
Перед закрытием раны опять проводят остановку кровотечения путем электрокоагуляции сосудов и санацию операционного поля. Хирург закрывает и сшивает рану по слоям. Обязательно на несколько дней ставится дренаж.
Послеоперационный период
После операции нужно для профилактики присоединения бактериальной инфекции назначать антибактериальные препараты. Преимущество здесь дается цефалоспоринам третьего поколения – цефтриаксон, цефепим, цефуроксим. Длительность терапии обычно от 5 до 7 суток.
В этот период также приходят данные гистологического исследования. При подтверждении диагноза дальнейшее лечения не нужно. При выявлении злокачественного процесса пациентка направляется на дополнительную диагностику и консультацию к онкологу.
При желании пациентки через некоторое время после вмешательства (обычно несколько месяцев) можно провести косметологическую операцию для восстановления внешнего вида грудной железы.
Профилактика заболевания
Основным методом первичной профилактики развития внутрипротоковой папилломы является диагностика заболеваний, которые характеризуются изменениями гормонального фона. Также огромное значение имеет проведение семейным врачом или участковым гинекологом просветительной работы. Им необходимо объяснить своим пациентам о важности правильного регулярного наблюдения за состоянием своей груди. После 40 лет также нужно проходить профилактическое обследование в маммолога и маммографию. При первых подозрениях на объемный процесс категорически запрещается заниматься самолечением. В таких случаях пациентка должна как можно быстрее обратиться к своему врачу.
Внутрипротоковая папиллома занимает важное место среди патологий молочной железы. Она относится к доброкачественным опухолям и ее ведущий симптом – наличие патологических выделений. Методом выбора в лечении является секторальная резекция, которая позволяет уберечь максимально большое количество здоровых тканей органа.
Источник
Внутрипротоковая папиллома молочной железы — это одно из доброкачественных заболеваний молочной железы, когда доброкачественная опухоль формируется и развивается в просвете протока молочной железы. У внутрипротоковой папилломы существует много синонимов (интрадуктальная папиллома, внутрипротоковая цистаденома, цистаденопапиллома молочной железы, кровоточащий сосок, болезнь Минца).
Внутрипротоковые папилломы молочной железы могут быть односторонними и двусторонними (папилломы в протоках обеих молочных желез). Также выделяют одиночные или солитарные внутрипротоковые папилломы груди (как правило, центрально расположенные) или множественные (как правило, расположенные периферически).
Внутрипротоковая папиллома может сопровождаться выделениями из соска, прозрачными или окрашенными кровью, бурого цвета, а также болевыми ощущениями.
Лечение внутрипротоковых папиллом молочной железы — операция (секторальная резекция или органосохраняющая операция).
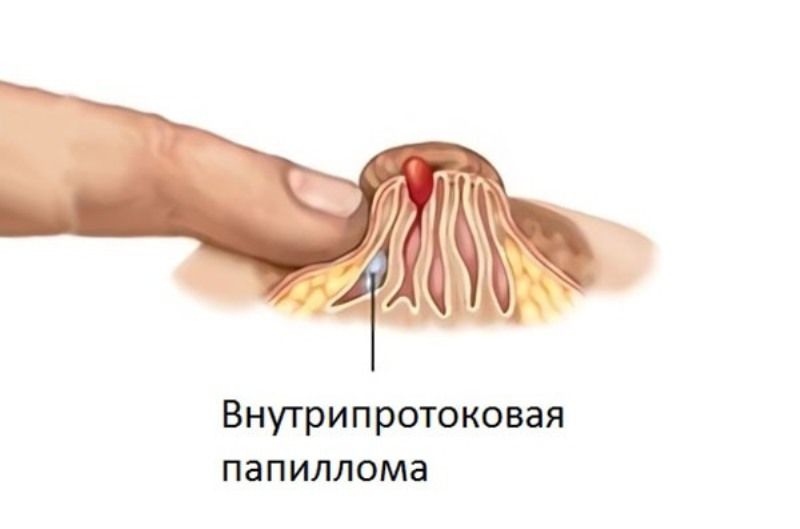
Как выглядит внутрипротоковая папиллома?
Внутрипротоковая папиллома молочной железы выглядит как выступающее в просвете протока или кистозной полости сосочковидное разрастание, иногда напоминающее по форме цветную капусту.
Размеры внутрипротоковых папиллом груди колеблются от нескольких миллиметров до 2-3 сантиметров. Мелкие внутрипротоковые папилломы молочной железы чаще бывают множественные и периферические (растут в мелких протоках периферических отделов долек молочной железы). Крупные папилломы, как правило, располагаются ближе к соску и находятся в просвете более крупных протоков.
Чем опасна внутрипротоковая папиллома молочной железы?
Внутрипротоковая папиллома молочной железы относится к предраковым состояниям, поэтому требует незамедлительного обращения к онкологу-маммологу, но риск перерождения этих образований – различный.
В рак молочной железы чаще переходят мелкие, множественные, периферические внутрипротоковые папилломы груди (формируя папиллярный, протоковый рак молочной железы), а крупные, центральные, солитарные опухоли имеют крайне малый риск озлокачествления.
Когда вокруг крупной внутрипротоковой папилломы формируется кистозная полость с плотными стенками, этот процесс и называется цистаденопапиллома молочной железы. Этим заболеванием могут страдать женщины в любом возрасте, но чаще внутрипротоковая папиллома выявляется у женщин после 40 лет.
Причинами возникновения внутрипротоковой папилломы молочной железы считают гормональный дисбаланс в организме пациентки, который может быть вызван нарушением функции яичников, воспалительными заболеваниями женских половых органов, избытком веса, абортами, хроническими стрессами, курением.
Кроме того, достаточно часто у пациенток с выставленным диагнозом «внутрипротоковая папиллома» есть наследственная предрасположенность к данному заболеванию.
Симптомы внутрипротоковой папилломы молочной железы
Как обнаружить внутрипротоковую папиллому груди? Ее симптомами являются:
- Выделения из соска (они могут быть различными по объему и цвету, особенно должны насторожить выделения из соска кровянистого оттенка).
- Уплотнение в молочной железе – пропальпировать можно лишь центральные солитарные опухоли, располагающиеся недалеко от кожи молочной железы и имеющие размер от 7-8 мм и выше. Пальпируются они в виде упруго-эластичного округлого образования, четким, ровным, гладким контуром, не связанного с кожей.
- В редких случаях возникает воспаление цистаденопапилломы – процесс представляет собой инфильтрат без четких ровных контуров, с отеком и покраснением на коже.
При наличии этих симптомов безотлагательно обратитесь к квалифицированному онкологу-маммологу нашей клиники, который в подавляющем большинстве случаев может выставить этот диагноз уже после первого осмотра пациентки, используя инструментальные методы диагностики.
Заподозрить диагноз «внутрипротоковая папиллома молочной железы» можно даже на основании пальпации молочной железы, но для дифференциальной диагностики с другими доброкачественными или злокачественными новообразованиями груди мы используем следующие методы:
- УЗИ молочных желез;
- Маммография;
- МРТ молочных желез;
- Дуктография или галактография – рентгенологическое исследование молочной железы после введения в проток железы рентген-контрастной жидкости. При дуктографии внутрипротоковая папиллома отчетливо определяется, и можно детально уточнить ее размеры и месторасположение, что важно при планировании операции;
- Цитологическое исследование выделений из соска.
Источник
Опухоль молочной железы — опасное заболевание, которое может поменять доброкачественную природу на злокачественную. Внутрипротоковая папиллома молочной железы поражает женский организм в любом возрасте, начиная с подросткового. В чем особенность проявления и развития данного заболевания, какие методы терапии применяют при лечении цистоаденопапилломы? Что провоцирует появление новообразования, и как предотвратить развитие болезни? Рассмотрим все возможные методы.

Описание болезни
Внутрипротоковая папиллома имеет и иные названия — болезнь Минца, цистаденопапиллома, цистаденома, интрадуктальная папиллярная опухоль. Это доброкачественное новообразование, поддающееся лечению при своевременной диагностике. Самостоятельно папилломы рассосаться не могут: их необходимо удалить. В запущенном случае доброкачественное новообразование может перейти в злокачественное, поэтому удаление полипов — жизненно важно для каждой женщины.
Как выглядят папилломы? Внешне они напоминают бородавки или сосочки, внутри которых находится жидкость. Располагаются полипы внутри млечных протоков, их размер от нескольких миллиметров до нескольких сантиметров. Опухоль может поразить обе груди сразу или локализоваться только в одной. Образуются наросты из клеток эпителия в любом возрасте.
В зависимости от места локализации цистаденомы бывают:
- центральные;
- периферические;
- ареолярные;
- атипические.
Центральные полипы располагаются в районе соска, периферические — поражают ткани внутри молочной железы, ареолярные локализуются в зоне ареолы. Атипические папилломы локализуются вне долек и протоков.
Центральные папиллярные цистаденомы редко принимают злокачественную форму и переходят в рак.
Самыми опасными являются периферические цистаденомы, так как поражают большую площадь молочной железы и чаще всего мутируют в злокачественную опухоль.
По форме образования наросты бывают:
- одиночные;
- множественные.
Одиночные локализуются вблизи сосков, а множественные папилломы располагаются внутри молочной железы и образуют папилломатоз. Одиночная (солитарная) папиллома образует крупный нарост, размеры которого достигают двух сантиметров. Множественные папилломы не характеризуются определенной локализацией, располагаются в боковой зоне грудной железы.
В наростах могут образовываться атипические клетки, имеющие иную структуру и форму. Это явление может спровоцировать развитие папиллярного рака молочной железы.
Одиночные папилломы диагностируются у женщин после сорока лет, а множественные — у более молодых пациенток. Папилломатоз (множественные наросты) поражает обе груди сразу. Многие медики относят папилломатоз к факторам повышенного риска онкозаболевания.
Папиллярные цистаденомы не болят, это затрудняет своевременное диагностирование патологии. Женщины обращают внимание на грудь только в связи с появлением выделений непонятной природы из соска.

Причины
Толчком к развитию папиллом является гормональная перестройка организма во время переходного периода, беременности или климакса. Однако не только переходные моменты в жизни женщины могут спровоцировать рост полипов, но и гормональные сбои во время стрессовых событий. Поэтому основной причиной образования наростов внутри протоков является гормональный дисбаланс.
Причины гормональных нарушений:
- генетика;
- операционное вмешательство;
- воспалительные очаги в грудных железах;
- лечение гормональными лекарствами;
- снижение иммунной защиты;
- инфекции в организме;
- патологии эндокринной и мочеполовой системы;
- последствия мастопатии грудных желез;
- аборты и выкидыши;
- резкое прекращение грудного вскармливания;
- сахарный диабет.
Папиллярные цистаденомы молочной железы могут возникнуть как следствие гинекологических заболеваний или половых инфекций.
Причиной образования внутрипротоковых бородавок может стать вирус герпеса, вирус папилломы человека, гонококковая и хламидийная инфекция, кандидоз и микоплазмоз, уреаплазмоз и цитомегаловирус.
Вредные привычки и постоянные стрессовые обстоятельства тоже играют немаловажную роль в развитии гормональных нарушений и патологических новообразований.
Симптомы
На начальной стадии формирования нароста симптоматика не выражена. Подозрение вызывают выделения из сосков — одного или двух сразу. Выделения могут быть еле заметными и обильными, цвет жидкости — от прозрачного до темно-коричневого или кровянистого.
Гнойные выделения из сосков свидетельствуют о развитии воспалительного процесса в млечных протоках и тканях грудных желез.
При механическом повреждении грудной железы (удар, падение) из сосков может выделяться кровянистая жидкость. Такое состояние отличается наличием дополнительной симптоматики:
- гипертермия;
- опухание и покраснение груди в месте удара;
- болезненные ощущения при касании пораженного места;
- общая слабость и недомогание.
Если наросты в протоках вызваны гинекологическими заболеваниями, то появляются дополнительные симптомы: сбой менструального цикла, ПМС, неприятные выделения из влагалища.
Если образование наростов вызвано патологиями эндокринной системы, то дополнительными симптомами являются: сердцебиение, учащенный пульс, потливость, слабость, одышка и набор лишнего веса. Сбои в эндокринной системе всегда сопровождаются нарушением обменных процессов в организме.

Диагностика
Гинекологи рекомендуют женщинам и девушкам регулярно проходить профилактические осмотры. Обнаружить папилломы в протоках можно уже на УЗИ-обследовании. Раковые опухоли ежегодно уносят десятки жизней, поэтому не нужно дожидаться негативных симптомов — профилактически обследоваться у маммолога следует раз в год или полгода.
На приеме маммолог прощупывает молочные железы пальцами и назначает общий анализ крови и анализ на гормоны.
Лабораторная диагностика:
- общий анализ крови;
- анализ на гормоны;
- на онкомаркеры;
- анализ выделений из соска;
- биопсия.
Анализ крови на онкомаркеры позволяет выявить или исключить раковую опухоль. Цитологическое исследование выделений из соска позволяет обнаружить атипические клетки тканей. Однако самым точным анализом на злокачественность является биопсия — забор тканей папилломы для исследования.
Также маммолог отправляет на лабораторный анализ мазок содержимого из соска, чтобы исключить (или выявить) злокачественный характер новообразования. При положительном ответе на тест консультации в дальнейшем проводит маммолог-онколог.
Инструментальная диагностика:
- ультразвук;
- компьютерная томография;
- магнитно-резонансная томография;
- маммография;
- дуктография.
Последнее обследование проводят с помощью введения контрастного вещества, которое покажет локализацию папиллом в протоках. Однако пациенткам не обязательно проходить все виды инструментальной диагностики, иногда бывает достаточно одного УЗИ.
Ультразвуковое исследование показывает наличие бородавок, достигших в размерах 5 мм и более. Также УЗИ покажет состояние лимфоузлов и поможет отличить папиллому от кистозного образования.
Магнитно-резонансная томография (МРТ) помогает определять папилломы в любой стадии развития и в любом месте молочных желез — периферии и центре.
Маммография представляет собой рентген груди. Снимки показывают локализацию бородавок и их форму. Однако данная диагностика не позволяет изучить наросты изнутри, что затрудняет объективную оценку состояния молочных желез.
Дуктография представляет собой рентген с введением контрастного вещества в главный проток — через сосок. Этот метод позволяет выявить не только локализацию и форму бородавок в протоках, но и определить вероятную онкогенность. Дуктография невозможна при наличии атипических клеток.
При сложности в постановке диагноза или для уточнения используют несколько методов диагностики, если одного было недостаточно.

Самодиагностика
Можно ли самостоятельно обнаружить папилломы при пальпации? Это возможно, когда бородавки станут большими. Наиболее заметны папилломы в районе ареола вокруг соска: при нажатии из них выделяется жидкость, а сами папилломы уменьшаются в размере.
Для исследования внутреннего пространства молочных желез нужно поднять одну руку вверх, а второй аккуратно прощупать всю железу. Бородавки ощущаются как плотные образования круглой либо овальной формы. Если вам удалось обнаружить уплотнения, не затягивайте визит к маммологу.
Самодиагностику можно проводить регулярно, раз в месяц на седьмой или восьмой день после начала месячных. Однако не следует зацикливаться на осмотре грудных желез и подозревать развитие опухоли.
Также при самодиагностике важно обратить внимание на форму грудных желез и сосков, состояние кожного покрова. Нет ли там покраснений, втягивания соска или несимметричности форм? При любых подозрениях на патологию записывайтесь к врачу.
Терапия
Лечение патологии заключается в удалении внутрипротоковой папилломы молочной железы. Нарост не лечится медикаментозно или с помощью народной медицины. Лекарства и знахарские рецепты могут только помочь в восстановлении здоровья пациентки. Ни в коем случае нельзя самостоятельно лечиться: делать примочки, парить грудь или пить настои и отвары. Прогревания и компрессы могут усугубить состояние и даже спровоцировать переход доброкачественной папилломы в злокачественое образование.
Оперативное удаление папиллом является единственным методом устранения патологии.
Доктор определяет дату операции и дает пациентке рекомендации по подготовке к данной процедуре. Метод оперативного вмешательства тоже определяется лечащим врачом:
- лазер;
- электрокоагуляция;
- иссечение тканей скальпелем.
Лазерную хирургию применяют только для устранения папиллом на соске, операцию с помощью тока — на ареоле вокруг. Устранение папиллом на периферии проводят с помощью скальпеля. Иногда врач назначает эндоскопию.
При множественных папилломах показано удаление грудной железы полностью. Это исключает риск развития онкопроцесса в тканях. Вместо удаленной железы устанавливают имплант: для этого потребуется еще одно оперативное вмешательство.
При обнаружении в тканях раковых клеток пациентку направляют к онкологу. Дальнейшее лечение проводится с помощью химиотерапии и лучевой терапии.
После устранения новообразований назначается стандартная терапия:
- медикаменты;
- физиопроцедуры;
- прием витаминов;
- соблюдение диеты.
После операции возможны осложнения, поэтому пациенты находятся под наблюдением у врачей. Ежедневные перевязки и обработка лечебными растворами помогают предотвратить развитие воспалительных и инфекционных процессов. Пациенты находятся в больнице до снятия швов с грудных желез. Помимо перевязок больным назначают антибиотики, противовирусные и гормональные препараты, витамины и обезболивающие. Иногда показана гомеопатия.

Реабилитация
Восстановительный период зависит от сложности проведенной операции и общего состояния здоровья пациентки. После операции женщины находятся на стационарном наблюдении в течение недели. В это время развитие патологических процессов исключено: женщинам регулярно делают перевязки и проводят осмотр. Также пациентам оказывается психологическая помощь и поддержка, особенно, после серьезной операции и удаления большого патологического участка.
Для предотвращения развития очагов воспаления следует выполнять специальные гимнастические упражнения.
Осложнения после оперативного вмешательства могут быть из-за применения наркоза: у некоторых пациентов наблюдается непереносимость анестезирующих веществ. Однако дискомфорт проходит в течение суток или двух.
В реабилитационный период нужно корректировать гормональный фон, из-за которого и возникла патология. Если внутрипротоковые наросты появились вследствие фиброзно-кистозной мастопатии, проводят лечение данного заболевания.
Для восстановления здоровья часто рекомендуется применение народных (знахарских) рецептов. Хорошо снимает отек тканей и способствует скорейшему заживлению настой из листьев и корней лопуха. Нужно делать примочки и обертывания после согласования с лечащим доктором.
Неприятным косметическим эффектом после операции является изменение формы груди или сосков. Это требует нового вмешательства, но уже пластического хирурга.
Профилактика
К предупреждающим развитие папиллом методам относится регулярное обследование грудных желез — ежемесячная самодиагностика и ежегодное посещение маммолога. Женщинам после сорока лет рекомендуется регулярно проверять гормональный фон, чтобы избежать развития новообразований. Молодым женщинам часто рекомендуют принимать гормональные контрацептивы.
Не отказывайтесь от грудного вскармливания: оно предупреждает многие заболевания грудных желез и половой сферы женщины.
Если в регионе отмечен дефицит йода в почве и растениях, рекомендуется принимать йодистые препараты после согласования с врачом. Помните, что переизбыток йода также опасен, как и его недостаток.
Своевременное лечение очагов воспаления в грудных железах и организме поможет предотвратить развитие патологий в тканях. Особенно это касается мастопатий. Правильный образ жизни, соблюдение режима труда и отдыха — не голословные утверждения. Необходимо избавиться от вредных привычек, ложиться спать до полуночи и регулярно бывать на свежем воздухе. Дозированная физическая нагрузка хорошо повышает иммунитет, который помогает противостоять инфекциям и патологиям.

Итог
Внутрипротоковую папиллому называют кровоточащей молочной железой из-за кровянистых выделения из соска. Эта опухоль в большинстве случаев созревает внутри молочной железы, но иногда локализуется на соске и возле него. Образуется папиллома из тканей эпителия, выстилающих протоки изнутри. Кровянистые выделения из соска происходят из-за большого числа мелких кровеносных сосудов, образующихся в млечных протоках.
Причина хаотичного роста эпителиальных клеток — гормональный дисбаланс организма. Однако в большинстве случаев цистаденомы образуются вследствие фиброзно-кистозной или диффузной мастопатии. Это вызвано расширением протоков из-за воспалительных очагов внутри молочных желез: бородавки формируются в свободном пространстве.
Лечение папиллом проводят хирургическим путем — удалением наростов. В единичных случаях папилломы рассасываются самостоятельно без какого-либо вмешательства, но это исключение из правил. Операцию проводят под общим наркозом.
Какие гормональные препараты вы принимали для стимуляции овуляции?
Источник