Лечение синегнойной палочки ноги
Синегнойная инфекция является острым бактериальным заболеванием, причиной которого являются бактерии рода Pseudomonas — синегнойные палочки (Pseudomonas aeruginosa). Микроорганизмы вызывают развитие опасного для жизни и трудноизлечимого заболевания. Для человека данный вид бактерий является условно патогенной флорой. Они встречаются у здоровых людей в зонах повышенного потоотделения, у 5 — 25% здоровых лиц выделяются из кишечника, в 2% случаев их обнаруживают в области слухового прохода и ушных раковин, в 3% случаев — в полости носа, в 7% случаев — в глотке.
Синегнойная инфекция развивается, в основном, у лиц с ослабленным иммунитетом и людей пожилого возраста. Бактерии инфицируют послеожоговые раневые поверхности, порезы, рваные раны, участки пиодермий и др. Здоровые ткани никогда не инфицируются. В условиях стационара бактерии выделяют у 30% больных. Pseudomonas aeruginosa является одним из основных возбудителей госпитальной инфекции. Наиболее подвержены инфицированию лица, находящиеся на искусственной вентиляции легких, подвергнутые интубации и катетеризации.
Распространяют инфекцию больные люди и носители контактным, пищевым и воздушно-капельным путями. В домашних условиях синегнойная инфекция распространяется через предметы быта, растворы, крема, помазки и полотенца, в больничных условиях — через медицинские инструменты, аппаратуру, дезрастворы, лечебные капли и мази, предметы ухода за больными, руки персонала.
Синегнойная палочка поражает глаза, ЛОР-органы, легкие, мочеполовую систему, сердечные клапаны, мозговые оболочки, кости и суставы, ногти и желудочно-кишечный тракт. При проникновении бактерий в кровяное русло развивается бактериальный сепсис.
Pseudomonas aeruginosa обладает рядом приспособлений, обеспечивающих адгезию (слипание) с клетками эпителия. Главную роль в патогенезе синегнойной инфекции играют токсины возбудителя. Бактерии обладают рядом защитных механизмов от негативного влияния факторов внешней среды.
Синегнойная инфекция трудно поддается терапии из-за развития множественной устойчивости к целому ряду антибактериальных препаратов.
Рис. 1. Синегнойная инфекция. Псевдомонадная опрелость.
Этапы заражения
Развитие синегнойной инфекции происходит поэтапно:
- На первом этапе развития инфекции бактерии прикрепляются к эпителиальным клеткам и размножаются (колонизация).
- На втором этапе синегнойные палочки проникают в глубину инфицированного участка. Первичный очаг воспаления сдерживается иммунитетом.
- На третьем этапе инфекция проникает в кровь и распространяется по всему организму (бактериемия), далее оседает в различных органах (септицемия).
Инвазия (проникновение) и выделение токсинов — основные механизмы патогенного воздействия бактерий.
Рис. 2. Синегнойная инфекция. Язва роговицы.
к содержанию ↑
Внутрибольничная инфекция
Синегнойная инфекция развивается у лиц со сниженным иммунитетом, здоровые ткани не повреждает. Но при снижении защитных функций организм больного, особенно тех, кто находится больничных условиях, подвергается атаке бактерий. Это происходит у лиц с хроническими заболеваниями, после травм и операций, инфекциях и интоксикации. На долю синегнойных палочек приходится до 20% всех внутрибольничных (нозокоминальных, госпитальных) инфекций (второе место после кишечной палочки).
- Pseudomonas aeruginosa является основным возбудителем внутригоспитальных пневмоний.
- Вызывает до 30% поражений мочеполовой системы больных с урологической патологией. Часто встречается в урологических стационарах у больных с циститами и пиелонефритами.
- Является причиной гнойных хирургических инфекций у 20 — 25% больных.
- Синегнойная инфекция часто встречается у больных с повреждениями кожных покровов — ожогах, ранах, порезах, при дерматитах и пиодермиях, абсцессах и флегмонах.
К факторам инфицирования относятся недостаточно проведенная стерилизация катетеров (мочевых и сосудистых), игл, применяемых для поясничной пункции, применение различных растворов, капель и мазей, применяемых в медицине, применение аппаратов для ИВЛ и наложение трахеостом.
В последнее время врачи педиатры обеспокоены участившимися случаями внутрибольничных (нозокоминальных) инфекций у детей раннего возраста. Синегнойной инфекции подвержены недоношенные и ослабленные дети. Вспышки синегнойной инфекции все чаще регистрируются в отделениях для новорожденных. Бактерии поражают желудочно-кишечный тракт, кожные покровы, ЛОР-органы, дыхательную систему, глаза и пупочную ранку. Фактором передачи инфекции являются руки медицинского персонала.
Рис. 3. Синегнойная палочка на ногтях (онихия псевдомонадная).
к содержанию ↑
Синегнойная инфекция кожных покровов, костей и суставов: симптомы и лечение
На кожных покровах и мягких тканях синегнойная палочка вызывает локальное воспаление в местах повреждения от ожогов, ран, порезов, послеоперационных швах, зонах пиодермий и дерматитов, трофических язвах. При ранениях отмечаются случаи развития синегнойной инфекции в костной ткани (синегнойный остеомиелит и артрит). При ненадлежащем уходе за тяжелыми больными в результате длительного обездвиживания образуются пролежни, которые служат воротами для бактерий.
Симптомы. Поражения, вызванные синегнойной палочкой, придают повязкам характерную зеленоватую окраску, тяжело поддаются лечению, нередко осложняются развитием абсцессов и сепсиса.
После приема ванн с горячей и слабо хлорированной водой может развиться псевдомонадный фолликулит. Заболевание протекает легко. Часто заканчивается самоизлечением.
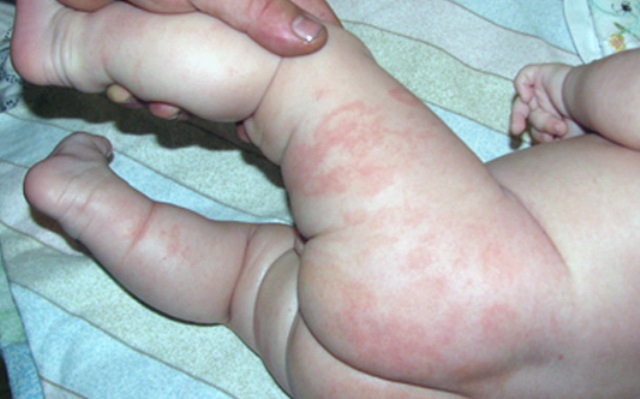
В местах повышенного потоотделения и влажности нередко развивается псевдомонадная опрелость.
В качестве диагностического материала используются биоптаты и аспираты пораженных тканей, а так же мазки-отпечатки отделяемого.
Лечение антибиотиками местное и системное. Показано применение синегнойного бактериофага. При лечении используются компрессы, марлевые повязки и примочки на кожные покровы с лекарственными препаратами. Омертвевшие участки кожи удаляются хирургическим путем.
Рис. 4. Синегнойная инфекция мягких тканей стопы до и после лечения.
к содержанию ↑
Синегнойная палочка на ногтях: симптомы и лечение
Синегнойное поражение ногтей (онихия псевдомонадная) или синдром зеленых ногтей является достаточно редким заболеванием. Поражение затрагивает как ногти на руках, так и ногти на ногах.
Синегнойные палочки обитают в воде, почве, в местах с повышенной влажностью (мочалки, растворы, в том числе для линз, крема, в джакузи и пр.). Факторами риска развития синегнойной инфекции ногтей являются длительное воздействие влаги, работа с землей, травмы ногтей при маникюрах, ношение накладных ногтей, ношение узкой обуви, грибковое поражение, контакт с больными с синегнойной инфекцией. Чаще всего синегнойная палочка на ногтях встречается у лиц, имеющих длительный контакт с влагой (водой) — работающие в пекарнях, больницах и парикмахерских и др.
Симптомы заболевания. Бактерии заселяют полости под ногтями. Поражение начинается со стороны ногтевого ложе (вентральной части), что случается при их отделении от ногтевого ложе (онихолизис). Со временем ноготь полностью отслаивается. При росте бактерии выделяют сине-зеленый пигмент пиоцианин.
При синегнойной инфекции ногти приобретают зеленую окраску, утолщаются, в запущенных случаях появляется боль и отек пальцев.
Данное заболевание следует отличать от онихомикоза, вызванного плесневыми грибами. Диагноз подтверждается обнаружением Pseudomonas aeruginosa в соскобах из-под пораженных ногтевых пластин.
Антимикробная терапия проводится с учетом чувствительности к антибиотикам. Применяется активная местная терапия в виде впрыскиваний под ногтевую пластину растворов с антибиотиками 3 — 4 раза в сутки. В запущенных случаях подключается системная антибиотикотерапия. В ходе лечения постоянно остригаются отслоившиеся участки ногтей. Антибактериальное лечение можно дополнить втиранием в пораженные участки масла чайного дерева, применением спиртовых компрессов и использование уксусных ванночек (1 ст. ложка уксуса на 1 стакан воды) в течение 5 — 10 минут. Курс лечения длится от 2 недель до 4 месяцев.
Рис. 5. На фото синегнойная палочка на ногтях пальцев ног и рук.
к содержанию ↑
Синегнойная палочка в ушах: симптомы и лечение
Самым частым возбудителем наружного отита является синегнойная палочка. На кожных покровах наружного слухового прохода обитает множество микроорганизмов — бактерий и грибов. У 2% здоровых лиц в области ушных раковин присутствует Pseudomonas aeruginosa. В последние годы значительно возросла роль этих бактерий в развитии наружных отитов. Если ранее причиной этого заболевания, в основном, был золотистый стафилококк (70 — 90%), то сегодня основной причиной наружных отитов является синегнойная палочка (до 78%).
Синегнойная палочка в ушах часто обнаруживается у детей с отитами, пловцов, лиц со сниженным иммунитетом и людей пожилого возраста. Развитию синегнойной инфекции способствуют травматические процессы, длительное пребывание во влажной среде, сахарный диабет, дерматиты и экзематозные процессы. Предрасполагающим моментом являются анатомические особенности строения, ношение слухового аппарата, изменение состава ушной серы и лучевое воздействие.
Симптомы и течение заболевания. Синегнойная инфекция чаще всего протекает в виде гнойного воспаления наружного уха. Боль и гнойно-кровянистые выделения — основные симптомы заболевания. Реже развивается воспаление среднего уха. При резко сниженном иммунитете инфекция затрагивает сосцевидный отросток (мастоидит), распространяется на основание черепа, ткани околоушной слюной железы, височно-нижнечелюстной сустав. Парез лицевого, языкоглоточного и добавочных нервов — грозное осложнение синегнойной инфекции.
Лечение. Исключение предрасполагающих факторов, регулярный туалет наружного слухового прохода, адекватное обезболивание, местная терапия — основные общепризнанные принципы лечения синегнойной инфекции.
- Антибиотикотерапия. Антибактериальные препараты назначаются с учетом чувствительности микроорганизмов. Применяются местно. Системная антибиотикотерапия назначается больным с сахарным диабетом, иммунодефицитами и распространенной форме заболевания.
- Адекватное обезболивание производится путем применения нестероидных противовоспалительных препаратов и физиолечения.
- Местное лечение. Для лечения синегнойной инфекции наружного уха применяются лекарственные средства в форме ушных капель, кремов и мазей.
- На первый план выходят ушные капли, содержащие антибиотики. Широко применяются ушные капли «Ануран» (Италия), содержащие антибиотики неомицин, полимиксин и местное обезболивающее средство лидокаин. Препарат применяется 2 — 4 раза в сутки. Длительность применения не более 7-и дней.
- Для местного лечения рекомендуется 2% раствор уксусной кислоты и ацетат алюминия. Эти средства применяются как при лечении активного процесса, так и с профилактической целью людям, пользующихся слуховым аппаратом и пловцам.
При отеке наружного слухового прохода препараты в виде капель могут не достигать воспалительного участка. В таких случаях рекомендуется использовать турунды, пропитанные лекарственным препаратом. При адекватном лечении через одни сутки исчезает болевой синдром, а через 7 — 10 дней наступает полное выздоровление.
Рис. 6. Синегнойная инфекция наружного слухового прохода.
к содержанию ↑
Синегнойная инфекция органов зрения
Синегнойная инфекция органов зрения развивается чаще всего в результате травм и оперативных вмешательств, при которых происходит повреждение эпителия роговицы. Способствует развитию заболевания фермент коллагеназа, расщепляющий соединительные ткани, который выделяют синегнойные палочки. Он считается основным фактором вирулентности при синегнойном поражении наружной оболочки глаза (роговицы).
Симптомы заболевания. Синегнойная инфекция глаза чаще проявляется в виде ползучей язвы роговицы (гипопион-кератит). Заболевание имеет острое начало, появляется резкая боль в глазу, светобоязнь и слезотечение. Конъюнктивальная оболочка гиперемируется и отекает. На месте повреждения появляется инфильтрат округлой формы серо-желтого цвета, который быстро изъязвляется. Отмечается отек роговицы вокруг язвы. В передней камере глаза скапливается гнойный экссудат (гипопион).
Диагноз устанавливается на основании результатов исследования биоптатов тканей роговицы.
Рис. 7. На фото ползучая язва роговицы. Гипопион.
к содержанию ↑
Псевдомонадная пневмония: симптомы и лечение
Синегнойная пневмония бывает первичная и вторичная. Вторичная синегнойная инфекция дыхательной системы развивается на фоне уже имеющегося заболевания — хронического бронхита, бронхоэктатической болезни или муковисцидоза. Нередко заболевание развивается у больных, находящихся на искусственной вентиляции легких (бактерии обладают способностью прикрепляться к поверхности эндотрахеальных трубок). Синегнойная палочка является одним из основных возбудителей нозокоминальных пневмоний.
Способствуют адгезии (слипанию) с эпителиальными клетками наличие множественных микроворсинок (фимбрий) у бактерий. Адгезия возрастает при нарушениях мукоцилиарного транспорта, что часто регистрируется при целом ряде патологий, в том числе при муковисцидозе, когда отмечается дефицит фиброкинетина.
Течение синегнойных пневмоний затяжное, характеризуется развитием деструктивных процессов и резистентностью к антибактериальным препаратам.
Диагноз ставится на основании обнаружения бактерий в мокроте, промывных водах трахеи и бронхов, биоптатах легочной ткани, крови и плевральной жидкости.
Лечение псевдомонадной пневмонии проводится антибиотиками, к которым сохранена чувствительность бактерий. Важным элементом лечения является проведение очистки дыхательных путей (бронхоальвеолярный лаваж). В некоторых случаях показано введение антибиотиков в аэрозоли. Прогрессирующее течение пневмонии, вызванной Pseudomonas aeruginosa, является показанием к пересадке органа.
Рис. 8. В местах повышенного потоотделения и влажности нередко развивается псевдомонадная опрелость.
к содержанию ↑
Синегнойная палочка в моче
Синегнойная палочка способна поражать мочеполовую систему. Инфицирование происходит, в основном, через катетеры, растворы для орошений и инструменты, использующиеся для исследования и лечения в урологической и гинекологической практике. Способствует заболеванию постоянная катетеризация мочевого пузыря, инородные тела, обструкция мочевых путей, врожденные пороки, удаление простаты. Pseudomonas aeruginosa являются основными возбудителями инфекции в пересаженной почке.
Симптомы и течение. Синегнойная инфекция мочевыводящих путей проявляется в виде уретритов, циститов и пиелонефритов. Часто болезнь протекает бессимптомно. При хроническом течении заболевание протекает длительно (месяцы и даже годы). Редко инфекция распространяется за пределы первичного очага. Иногда бактерии попадают в кровяное русло, вызывая сепсис и даже септический шок.
Диагностическим материалом служит моча.
При лечении используют инстилляции противомикробных препаратов в мочевой пузырь.
Рис. 9. Синегнойная инфекция органа зрения. Панофтальмит (фото слева) и язва роговицы (фото справа).
к содержанию ↑
Синегнойная палочка в кале
У здоровых лиц синегнойные палочки обнаруживаются в кале в 3 — 24% случаев. При попадании большого количества бактерий с пищей заболевание протекает по типу пищевой токсикоинфекции. У больных развивается острый гастроэнтероколит или энтерит. Их выраженность зависит от возраста, состояния кишечника и иммунного статуса больного. Тяжесть заболевания зависит от степени токсикоза.
Симптомы заболевания. Синегнойная инфекция желудочно-кишечного тракта начинается с болей и урчания в животе. Испражнения с зеленоватым оттенком, жидкие, иногда с примесью гноя, слизи и прожилками крови до 5 — 15 раз в сутки. Интоксикация резко выражена, температура тела высокая продолжается 2 — 3 суток, часто отмечается обезвоживание организма.
Кишечная флора претерпевает значительные нарушения. Развивается дисбактериоз, требующий в период реабилитации длительного лечения. Бактерии в огромных количествах скапливаются в очагах разрушения (деструкции). Иногда заболевание осложняется развитием перитонита.
У детей раннего возраста инфекция опасна развитием кишечного кровотечения и обезвоживания, старшего возраста — холецистита и аппендицита.
Диагностика заболевания основана на обнаружении возбудителей в кале или биоптатах кишечника.
Длительность заболевания составляет 2 — 4 недели.
Рис. 10. На фото картина бактериального поражения кишечника.
к содержанию ↑
Синегнойная инфекция нервной системы
Синегнойная инфекция нервной системы является тяжелым проявлением заболевания у ослабленных больных. Занос инфекции из первичного очага происходит при сепсисе (вторичная инфекция). Первично инфекционный процесс развивается после оперативных вмешательств и травм. Заболевание протекает в форме менингита или менингоэнцефалита. При люмбальной пункции спиномозговая жидкость мутная, содержит зеленоватого цвета хлопья, с высоким содержанием клеток (плеоцитоз) и белка, нейтрофилы преобладают над лимфоцитами. Прогноз неблагоприятный.
Рис. 11. Синегнойная инфекция. Псевдомонадный фолликулит.
Статьи раздела «Синегнойная инфекция»
Самое популярное
ПОНРАВИЛАСЬ СТАТЬЯ?
Подпишитесь на нашу рассылку!
Источник
Синегнойная палочка — что это такое?
Синегнойная палочка (по латыни Pseudomonas aeruginosa) —это вид подвижных аэробных бактерий, имеющих форму палочек. По Граму окрашиваются в красный цвет (грамотрицательные). Преимущественное место обитания в природе – вода и почва.
Относится к внутрибольничным инфекциям – человек заболевает во время госпитализации, при посещении больницы или в течение 30 дней после выписки.
Важно: терапия заболеваний, вызванных P. aeruginosa, затруднена в виду высокого уровня устойчивости бактерий к воздействию большинства известных антибиотиков.
Согласно данным статистики данный вид высевается в четверти случаев при хирургическом вмешательстве и в более чем 40 % при патологиях мочевыделительной системы (преимущественно при мочекаменной болезни). Кроме того примерно в 20 % является причиной первичной бактериемии.
Микробиология
Палочковидная бактерия с округленными концами, средние размеры 1-5 х 0,5-1 мкм. На одном из клеточных полюсов располагается один жгутик или пучок, обеспечивающий подвижность. Является строим аэробом, энергию получает за счёт реакций восстановления нитратов до нитритов с последующим получением газообразных оксидов и N2.
Способны выделять протеолитические ферменты, расщепляющие пептидную связь в белках.
Культивирование в лаборатории
Бактерия неприхотлива для лабораторного культивирования. Температурный оптимум находится в пределах 36-37 °C, максимально допустимая температура – 40 °C.
Способна расти на мясопептонном агаре, изменяя его цвет от сине-зелёного до изумрудного, синтезируя пигменты:
- феназиновый – зелёный оттенок;
- пиовердин – специфичный желто-зелёный пигмент для псевдомонад, способен флуоресцировать (светиться при облучении);
- пиорубин – тёмно коричневый оттенок.
При выращивании в мясопептонном бульоне также изменяет цвет среды, а на поверхности формирует биоплёнку. Данный факт обусловлен аэробностью вида: большинство клеток устремляется на поверхность жидкой среды, так как в её толще концентрация кислорода значительно снижается. Селективной средой является ЦПХ-агар, на которой бактерии растут в виде слизистых колоний плоской формы.
Цвет среды также изменяется до зелёного, отмечается специфический запах жасмина. При этом рост сторонней микрофлоры (золотистого стафилококка, протея или энтеробактерий) на чашках Петри с ЦПХ-агаром невозможен.
Патогенность синегнойной палочки
Патогенность – способность микроорганизмов вызывать заболевания. P. aeruginosa относят к условно-патогенными видам для человека, то есть они вызывают заболевания при определённых условиях:
- снижение напряжённости иммунитета;
- истощение, авитаминозы, послеоперационные состояния;
- наличие сопутствующих патологий (например, сахарный диабет);
- наличие сопутствующего острого инфекционного заболевания;
- высевается при гнойных поражениях тканей и ранах.
Как передается синегнойная палочка
Заразиться можно от людей, которые являются носителями или болеют данной инфекцией. Максимальную опасность представляют люди с лёгочной локализацией воспалительного процесса.
Возможные пути передачи:
- воздушно-капельный (чихание, кашель);
- контактный (прямой контакт с больным человеком, пользование общими бытовыми предметами, данный микроорганизм способен сохранять длительное время жизнеспособность на окружающих предметах);
- алиментарный (употребление обсеменённой воды, пищи без достаточной термической обработки, через грязные руки).
В больницах отмечаются вспышки нозокомиальной синегнойной инфекции в случае пренебрежения строгими правилами асептики и антисептики ли при позднем выявлении носителя инфекции. Возможна передача возбудителя вместе с плохо простерилизованными медицинскими инструментами и на руках мед.работников.
Патогенез
Главная роль в патогенезе принадлежит токсинам, которые выделяет P. aeruginosa. За счёт них происходит общая интоксикация организма. Взаимодействие с клетками тканей человека осуществляется за счёт специфических рецепторов. После прикрепления бактерий в клетках отмечается снижение синтеза фибронектина. Характерен высокий уровень устойчивости к защитным силам организма человека (факторам резистентности) за счёт чего псевдомонады вызывают обширные бактериемии.
В большей степени заболеванию подвержены люди:
- получающие длительное лечение в стационарах клиник;
- с истощением, авитаминозам, сопутствующими острыми или хроническими патологиями;
- с обширным раневыми или ожоговым повреждениями кожи;
- которым необходимы проникающие методы терапии и наблюдения (установка катетеров, желудочных зондов и искусственной вентиляции лёгких);
- с длительным курсом антибиотикотерапии с обширным спектром действия, а также гормональных препаратов (в особенности глюкокортикостероидов);
- с болезнями органов дыхания;
- с аутоиммунными патологиями;
- с положительным статусом ВИЧ;
- перенесшие нейрохирургическое оперативное вмешательство;
- с патологиями мочеполовой системы;
- новорождённые и старше 55 лет.
Диагностика
Предварительная диагностика затруднена в виду отсутствия специфических симптомов. Поводом для проведения лабораторных диагностических процедур, направленных на выявление P. aeruginosa является длительное сохранение воспалительного процесса, несмотря на применение антибактериальных препаратов обширного спектра активности. Кроме того необходимость в диагностике может возникнуть у людей, прошедших оперативное вмешательство и длительную терапию в стационаре больницы.
Лабораторные методы
Основным методом диагностики является бактериологический – культивирование биологического материала на специальных средах, учёт количества выросших колоний (степень обсеменённости) и наличия специфического зелёного пигмента. После выделения чистой культуры P. aeruginosa проводится микроскопия фиксированного препарата.
Разработаны специальные тесты для идентификации бактерий до вида по биохимическим признакам.
Как правило, наряду с выделением и идентификацией сразу же проводятся тесты по определению чувствительности чистой культуры к различным классам антибиотиков.
Серологическая диагностика
К методикам дополнительной диагностики относят серологические исследования венозной крови с целью выявления наличия специфичных к P. aeruginosa антител. Как правило, данная методика применяется при сомнительных результатах.
В норме данный вид бактерий не выделяется из биологического материала человека. Норма в кале, мокроте, раневом отделяемом и других исследуемых материалах – отсутствие роста.
Синегнойная палочка — симптомы и лечение
Длительность латентного периода может варьировать от нескольких часов до 5 суток. Симптомы проявления различаются в зависимости от того какой орган был поражён. Может наблюдаться поражение одного органа или сразу нескольких.
Синегнойная палочка на ногтях
При поражении ногтей бактерия локализуется в пространстве между ногтевым ложем и ногтевой пластинкой либо в промежутке между искусственными ногтевыми пластинами и натуральными. При попадании влаги создаются благоприятные условия для размножения патогена.
Ноготь, инфицированный синегнойной палочкой, начинает размягчаться и темнеть. Дальнейшее проникновение возбудителя сопровождается отслоением ногтевой пластины.
Следует отметить, что искусственный материал для наращивания и моделирования ногтей не защищает от проникновения инфекции. Пренебрежение правилами стерилизации способствует распространению патогенных штаммов.
Важно дифференцировать синегнойное поражение от микозов, так как тактика лечения каждого из них принципиально различна. Запрещено самостоятельно подбирать лекарственные препараты. Подобное поведение приведёт к осложнению тяжести заболевания вплоть до опасности общей бактериемии.
P.aeruginosa изменяет цвет ногтя от сине-зелёного до красного. В первые две недели после заражения и первых проявлений пятен на ногтях отмечается их ускоренный рост. На данной стадии терапия заболевания проявляет максимальный эффект. Иных сопутствующих симптомов не отмечается.
 Фото синегнойной палочки на ногтях
Фото синегнойной палочки на ногтях
В случае отсутствия адекватной тактики лечения болезнь начинает прогрессировать, возможно проявление болевого симптома в месте локализации инфекции, реже – гнойные выделения.
Важно: при первых признаках инфекции ногтевой пластины обратиться к врачу с целью постановки точного диагноза и подбора методов терапии.
Синегнойная палочка в кале
В кале обнаруживается при попадании в пищеварительный тракт. Синегнойная палочка в кишечнике считается одной из наиболее тяжёлых видов инфекции. Данный факт обусловлен рядом причин:
- развитие тяжелейшей интоксикации;
- сильное обезвоживание;
- кишечная непроходимость;
- развитие кишечных кровотечений;
- образование некротических язв на стенке кишечника.
Клиническая картина при поражении ЖКТ:
- температурная лихорадка (39 ° С);
- расстройство пищеварения: тошнота и рвота;
- жидкий стул с резким запахом, примесью слизи и зелёным оттенком;
- на тяжёлой стадии отмечается наличие крови в кале;
- обезвоживание;
- интенсивные боли в животе;
- общая слабость, потеря работоспособности и сонливость.
Отмечено, что наиболее часто синегнойная палочка высевается в кале у ребёнка. У взрослых людей иммунитет активно борется с патогенами, попавшими в организм. Болезнь может протекать в вялотекущей форме с небольшим увеличением температуры и жидким калом с зелёным оттенком.
Синегнойная палочка в горле
При локализации патогена в зеве отмечаются следующим симптомы:
- покраснение и интенсивный отёк горла;
- боли при глотании;
- воспаление миндалин;
- появление гнойных налетов на слизистой;
- возможны геморрагические высыпания на слизистой;
- микротрещины на слизистой губ;
- лихорадочная симптоматика.
Проникновение P. aeruginosa в носовые ходы сопровождается выделением слизистого экссудата.
Синегнойная палочка в ухе
Попадание возбудителя в наружный слуховой проход провоцирует развитие отита. Отмечается болевой симптом, снижение остроты слуха и лихорадка. Отмечаются обильные выделения из ушей от желто-зелёного до красного цвета.
Важно: при первых же выделениях необходимо обратиться к врачу, так как прогрессирующее заболевание может стать причиной воспаления оболочек головного мозга.
Синегнойная палочка в моче
Данный вид бактерии высевается при патологиях мочеполовых органов – цистит, уретрит и пиелонефрит, а также при мочекаменной болезни. К факторам риска относят патологическое строение органов мочевыделения.
Первые признаки болезни проявляются в виде болевого симптома в области поясницы, резей при мочеиспускании, а также учащённые позывы, не приносящие облегчения. Часто изменяется цвет и запах мочи.
При камнях в почках и мочевыводящих путей примерно в 40 % случаев выделяется данный вид бактерий. Лечение мочекаменной болезни осложняется в виду высокой резистентности псевдомонад ко всем известным антибиотикам.
Палочка синегнойная в легких
Бактерия поражает людей с хроническими заболеваниями лёгких, а также больных перенесших эндотрахеальную анестезию. Болезнь может поразить человека любого возраста, однако, наиболее часто встречается палочка у грудничка и детей до 2-х лет.
Клиническая картина схожа с лёгочными заболеваниями (бронхит, пневмония). Сопровождается длительным течением, некрозом и деструкцией тканей лёгких. Часто антибиотикотерапия оказывается малоэффективной.
Синегнойная палочка в крови
Выявление возбудителя в крови пациента свидетельствует о сепсисе и возможном распространении по всему организму. Требует немедленной госпитализации, так как угрожает жизни человека.
Синегнойная палочка на коже
При попадании инфекции на кожу первоначально формируется небольшой гнойничок (чаще всего фурункул), окружённый кольцом воспалительной гипереми. Место инфекции не болезненно при пальпации, но сопровождается обильным зудом. Крепкий иммунитет человека способен полностью подавить дальнейший рост и развитие патогена. Через несколько дней на этом месте появляется корка, возможно длительное сохранение коричневого цвета поражённого участка кожи.
В случае недостаточной напряженности иммунитета происходит:
- гноение поражённой зоны с сине-зелёным отделяемым;
- увеличение области поражения;
- воспаление регионарных лимфатических узлов;
- формирование корки на раневой поверхности (от фиолетовой до чёрной).
Возможные исходы:
- полное выздоровление;
- некроз наружных слоёв кожи;
- формирование абсцесса с ограничение области поражения;
- сепсис – наиболее опасный вариант, когда микроорганизм разносится по всему организму.
Лечение синегнойной палочки антибиотиками
Терапия синегнойной инфекции проводится в условиях стационара.
При этом требуется системный подход с применением антибиотиков, иммуностимуляторов, а при необходимости проводится хирургическое вмешательство с вскрытием и дренирование гнойника.
Очень важно правильно подобрать антибиотики при синегнойной палочке у пациента. Отмечается высокая степень устойчивости данных штаммов за счёт возможности формирования механизмов резистентности. Самостоятельное лечение синегнойной палочки различными антибиотиками приведёт к мутации возбудителя и распространению устойчивых бактерий.
Врач назначает антибиотики по результатам теста на чувствительность ко всем известным классам антибактериальных молекул. Выбираются те антибиотики, чувствительность к которым у синегнойной палочки была максимально высокой.
Предпочтение отдаётся карбопенемам, аминогликозидам или монобактамам. Схему антибиотикотерапии с расчетом допустимой дозы, кратности приёма лекарства и длительности определяет только лечащий врач.
Отдельное внимание уделяется цефалоспоринам. На данный момент максимальную эффективность при синегнойной палочке проявляет цефтазидим® – антибиотик 3-го поколения. Минимально допустимый возраст пациента – 2 месяца.
В случае выделения штамма у беременной женщины список допустимых антибиотиков значительно сужается. Необходимо оценивать возможные риски от антибиотикотерапии и синегнойной инфекции. Лечение проводится строго в условиях круглосуточного стационара.
В чем опасность синегнойной палочки
Главная опасность синегнойной инфекции заключается в трудности её лечения и возможном сепсисе с последующим инфицировании всего организма. Согласно статистике регистрируется порядка 70 % летальных исходов при тяжёлой стадии синегнойной болезни у человека.
При своевременном и адекватном подборе лечения наблюдается полное выздоровление без последствий.
Профилактика
Очень важно осуществлять профилактические меры внутри больниц, направленные на предупреждение развития и распространения возбудителя. Необходимо строго соблюдать правила асептики и антисептики помещений, инструментов и мед. персонала. Также рекомендована регулярная смена применяемых в стационаре антибиотиков.
Индивидуальные меры профилактики сводятся к укреплению иммунитета и избеганию контакта с больными людьми. В настоящее время разработана эффективная вакцина, которая вводится пациентам с ослабленным иммунитетом перед определением в стационар и лицам, контактировавшим с больными людьми.
Читайте далее: Лечение антибиотиками стрептококковой инфекции
- About
- Latest Posts
![]()
Юлия Пешкова
Дипломированный специалист, в 2014 году закончила с отличием ФГБОУ ВО Оренбургский госудаственный университет по специальности «микробиолог». Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.
В 2015г. в Институте клеточного и внутриклеточного симбиоза Уральского отделения РАН прошла повышение квалификации по дополнительной профессиональной программе «Бактериология».
Лауреат всероссийского конкурса на лучшую научную работу в номинации «Биологические науки» 2017 года.
Автор многих научных публикаций.
![]()
Latest posts by Юлия Пешкова (see all)
Источник