Лечение рака щитовидной железы лучевой терапией
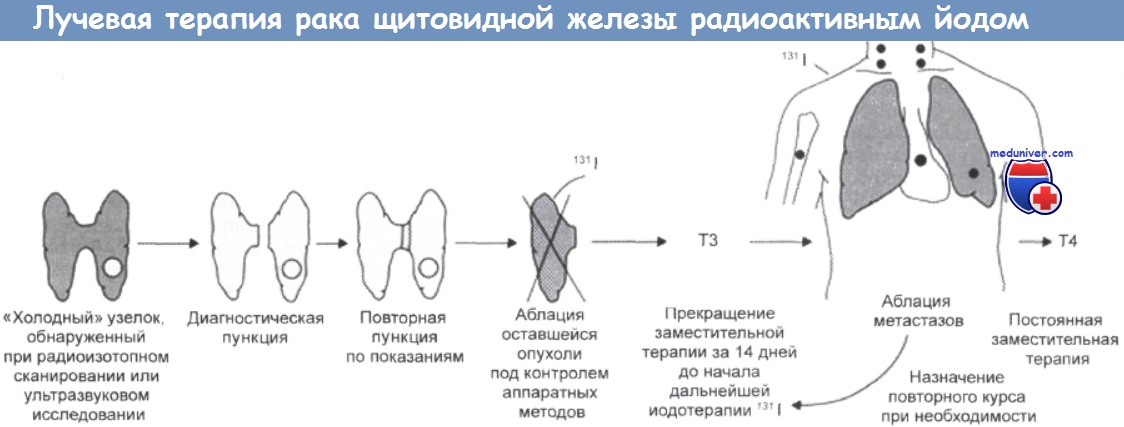
Лучевая терапия рака щитовидной железы и ее эффективностьЛечение рака щитовидной железы радиоактивным иодом (131I). В течение почти 50 лет радиоактивный изотоп иода (131I) используется в качестве компонента терапевтических процедур. при лечении высокодифференцированной карциномы щитовидной железы. Тактика послеоперационного лечения зависит от гистологических характеристик опухоли, степени ее распространения и объема хирургического удаления. В большинстве наблюдений высокодифференцированного рака щитовидной железы (папиллярного и фолликулярного) для повышения абластичности операции больным назначают пероральный прием радиоактивного иода и проводят сканирование всего тела и области шеи. Особенно это относится к случаям, когда у врача возникают сомнения в полноте хирургического удаления опухоли. Такая тактика лечения применяется почти в половине случаев фолликулярной карциномы и несколько реже для папиллярных опухолей. Для всех хорошо дифференцированных опухолей лечение 131I не является необходимым, поскольку скрытые и интратиреоидные опухоли удаляются хирургическим путем и характеризуются очень благоприятным прогнозом. Поэтому при лечении этих опухолей, преимущественно встречающихся у больных молодого возраста, стараются избегать назначения им высоких доз излучения, особенно принимая во внимание возраст. При необходимости терапии радиоактивным йодом больным следует назначать не очень большое количество радиоактивности, порядка 3 ГБк (в настоящее время вместо внесистемной единицы кюри используется беккерель, 1 Ки = 37 ГБк). При этом разрушается оставшаяся ткань щитовидной железы, которая в большей степени, чем опухоль, захватывает иод, что делает терапию 131I неприменимой в случаях, когда после операции сохраняется значительная часть щитовидной железы. Если больному после операции назначали тироксин (Т4), то за месяц до начала йодной терапии его необходимо отменить, чтобы убедиться, что уровень TSH увеличился. Важно увеличение уровня TSH, а не сама по себе отмена гормона. После проведения терапии йодом больному назначают короткий 6-недельный курс приема трииодтиронина (Т3). В отличие от Т4, последний обладает более продолжительным эффектом, который поэтому легче поддается контролю. Через 10 дней прием Т3 отменяют и больному снова проводят сканирование всего тела и шеи. Наличие области повышенного накопления изотопа в области шеи или в другом месте свидетельствует о наличии метастазов или неудаленной первичной опухоли. В таких случаях больным назначают терапевтическую дозу 131I (5,5-7,0 ГБк).
Лечение радиоактивным йодом относится к адресному типу лучевой терапии, который широко применяется для лечения рака у человека. Его можно повторять примерно через каждые три месяца (за 10 дней до начала йодной терапии нужно отменять назначение Т3) в течение всего времени, пока результаты повторного сканирования свидетельствуют о наличии очагов опухоли, т. е. фактически до полного исчезновения метастазов (если лечение вообще оказывается эффективным). Вместо отмены назначения тиреоидных гормонов можно использовать рекомбинатный препарат человеческого тиреотропина. Несмотря на потенциальную опасность воздействия высоких доз радиации на шею, костный мозг, гонады и на другие критические органы, необходимо учитывать, что такой вид облучения оказывается эффективным даже для больных с множественными метастазами. Таким больным (фактически большинству с раком щитовидной железы) необходимо на протяжении всей жизни вводить Т4, поскольку вся функционально активная ткань щитовидной железы у них давно атрофирована. У больных, особенно молодого возраста, уже не реагирующих на йодную терапию, введение Т4 может привести к регрессии очагов остаточной опухоли, поскольку ее рост в определенной степени зависит от TSH, эффект которого снимается экзогенным Т4. В некоторых случаях, при прекращении больным приема ТЗ или Т4, ему следует назначить терапевтическую дозу 131I. При этом за 2-3 дня до приема иода больному необходимо вводить TSH. Хотя назначение 131I после операции по поводу папиллярной карциномы сейчас рассматривается как перелечивание, в классических работах Маццаферри с сотрудниками (Италия) и Тюбиана с сотрудниками (Франция) продемонстрирована эффективность этой лечебной процедуры. К числу противопоказаний к йодной терапии относится возраст (более 40 лет), наличие большой первичной или плохо дифференцированной опухоли, а также ее распространение за пределы капсулы. Локальные рецидивы возникают в два раза чаще после проведения субтотальной или тотальной тиреоэктомии, что приводит к увеличению смертности больных. Терапия радиоактивным иодом показана для больных с множественными, локально инвазивными и большими первичными опухолями, а также при отдаленных метастазах, для которых наблюдается хорошее поглощение изотопа. Разработка новых дозиметрических методов применительно к каждому больному обеспечивает более точное распределение изотопа и формирование более адекватной дозы облучения. Наконец, назначение Т4 полезно даже больным, которым не проводилась тотальная тиреоэктомия и которые не нуждаются в заместительной терапии. Особенно важная роль уделяется постоянному наблюдению и периодическому обследованию больных, поскольку даже спустя много лет после полного излечения у них могут возникнуть рецидивы. Обследование должно включать тщательную пальпацию области щитовидной железы, регулярное рентгенографическое обследование грудной клетки (раз в три года, поскольку наиболее часто метастазы образуются в легких и в лимфатических узлах средостения), а также измерение уровня сывороточного тиреоглобулина. В настоящее время радиоизотопное сканирование используется редко, и прием больным Т4 должен сопровождаться ежегодным, в течение пяти лет после излечения, измерением уровня тиреоглобулина. В процессе дальнейшего наблюдения уровень тиреоглобулина измеряют через каждые два года. Радиоизотопное сканирование проводят через 3-5 дней после назначения изотопа (в качестве безопасной амбулаторной дозы назначают 185 МБк радиоактивного иода). Этот метод все чаще используется при обследовании больных с аномальным уровнем тиреоглобулина, или прооперированных больных с неполностью удаленной опухолью. Облучение рака щитовидной железы внешним пучкомДля больных, у которых не удается получить хорошую картину захвата радиоактивного иода, и особенно при наличии нерезектабельной локальной опухоли (включая большинство случаев анапластической карциномы и многие медуллярные карциномы), используют облучение внешним пучком. Для предупреждения возникновения рецидива и обструкционного синдрома назначают достаточно радикальную дозу излучения, порядка 65 Гр за 7 недель. Такая доза обычно оказывает лечебное действие, которое, однако, лишь в редких случаях проявляется у больных с анапластической карциномой. Для лечения больных с мелкоклеточными опухолями и лимфомами щитовидной железы почти всегда используется облучение внешним пучком. Эти опухоли облучают в меньшей дозе, порядка 40-50 Гр за 4-5 недель. Поскольку величина облучаемого объема ткани может достигать существенных размеров и захватывает часть спинного мозга, облучение щитовидной железы представляет собой трудную техническую задачу. В некоторых клиниках разработана специальная техника с использованием угловых или вращающихся полей. В других предпочитают использовать более традиционную схему облучения с одного переднего поля, конфигурация которого задается с помощью свинцовых блоков, защищающих гортань и, при необходимости, легкие. Поля должны включать полностью щитовидную железу и, по возможности, надключичные и шейные лимфатические узлы, которые в первую очередь поражаются опухолью. При распространении опухоли на область верхнего средостения, поле облучения необходимо расширить вниз. Например, хорошо известно, что опухоли щитовидной железы могут распространяться внутритра-хеально, вызывая у больных стеноз. — Также рекомендуем «Прогноз рака щитовидной железы и результаты химиотерапии» Оглавление темы «Рак щитовидной железы»:
|
Источник
Радиотерапия (лучевая терапия) — это процедура с использованием высокой энергии рентгеновских лучей (известной как ионизирующее излучение), назначающаяся для того, чтобы убить раковые клетки щитовидной железы.
В каких случаях назначается радиотерапия?
Обычно, лучевую терапию назначают в качестве основного лечения анапластического рака, а также других типов раковых опухолей щитовидки, которые не могут быть удалены хирургическим путем.

Также облучение может использоваться для предотвращения рецидива любого типа рака щитовидной железы, а также для уничтожения раковых метастазов, которые распространились на другие части тела.
Но в то же время лучевая терапия не назначается для лечения медуллярного типа рака щитовидки.
Особенности проведения лучевой терапии
Процедуру облучения проводят в отделении ядерной медицины онкологической клиники. Облучение, как правило, проводится по индивидуально подобранному графику.
Пациент приходит в кабинет для облучения каждый день в течение недели, с перерывом согласно графику.
Курс терапии длится от 4 до 6 недель. Точная длительность курса зависит от типа и размера рака.

Подготовка к проведению радиотерапии при раке щитовидки
Прежде чем начать облучение, команда, состоящая из радиолога и эндокринолога, тщательно спланирует программу терапии.
Это кропотливая и ответственная работа по подбору локации и времени облучения. Возможно, придется подождать несколько дней, прежде чем начать терапию.
За это время радиолог совместно с эндокринологом, нарисует карту областей, которые нуждаются в облучении и рассчитают точное время каждого сеанса терапии.
Для полной визуализации раковой опухоли и других злокачественных структур, пациенту проводят КТ.
Непосредственно при проведении облучения, пациент ложится на кушетку и запрокидывает голову.
Радиолог поставит отметки на шее больного, для того, чтобы направить ионизирующее излучение точно в пораженную зону.
Очень важно
лежать неподвижно во время процедуры.
Аппарат, который проводит радиотерапию, очень большой и напоминает полумесяц. Сканер может быть зафиксирован в одном положении или вращаться вокруг пациента для того, чтобы облучить опухоль с разных сторон.
Перед первой процедурой радиолог должен объяснить, что именно будет проходить во время облучения, а также ознакомить с побочными эффектами.

Настройка аппарата, который проводит лучевую терапию
Затем проводится «пристрелка» аппарата, а на голову и грудь пациента надевают специальные защитные пластины.
В современных процедурных кабинетах, как правило, включают умиротворяющую музыку для того, чтобы успокоить пациента.
После того как пациент примет правильное положение, врачи выйдут из комнаты на несколько минут.
Радиолог будет контролировать процесс облучения через компьютер, и следить за пациентом через специальное смотровое окно. Пациент с радиологом смогут общаться друг с другом благодаря устройствам громкой связи.
Непосредственно во время лучевой терапии,
не возникает никаких болезненных ощущений.
Само облучение длится не более 5 минут.
Побочные эффекты после облучения щитовидной железы
Ежедневное облучение не делает тело радиоактивным.
Поэтому можно совершенно безопасно контактировать с другими людьми, в том числе детьми, на протяжении всего курса лечения. Но у самого пациента, лучевая терапия вызовет множество неприятных побочных эффектов.
Побочные эффекты начинают проявляться постепенно, как правило, на 5-6 день курса облучения.
Нужно подготовиться к тому, что общее состояние здоровья значительно ухудшится через 10 — 12 дней после окончания курса.
Но в течение следующих 3 недель все неприятные побочные эффекты также постепенно исчезнут.
Облучение шеи может вызвать следующие побочные эффекты:
- хроническая усталость;
- глухая мышечная боль;
- покраснение кожи в области шеи;
- боль в горле при глотании;
- сухость во рту;
- хриплый голос.
Если пациент очень тяжело переносит последствия облучения, необходимо обратиться за помощью к медсестре отдела ядерной медицины.
После тщательного обследования может быть назначено обезболивающее средство.
Онкологи предпочитают проводить курс радиотерапии без каких-либо перерывов.
Но в очень редких случаях, когда побочные эффекты серьезно влияют на состояние здоровья больного, терапия может быть приостановлена на некоторое время.
Самое главное правило: нельзя втирать любые лосьоны или кремы в кожу в области шеи и принимать любые препараты без согласования с медсестрой и лечащим врачом. Если пытаться самостоятельно уменьшить болезненные ощущения, то можно ухудшить ситуацию и исказить результаты лечения.
Проблемы с горлом и голосом после радиотерапии
Особенность радиотерапии рака щитовидки состоит в том, что кроме самой железы облучаются голосовые связки.
Таким образом, самым распространенным побочным эффектом облучения является частичная или полная потеря голоса.
Нужно быть готовым к тому, что голос может полностью исчезнуть во время или после курса облучения.
Возможность говорить должна вернуться в течение нескольких недель, но тембр голоса может значительно измениться и не вернуться в норму всю оставшуюся жизнь.
Не стоит паниковать, если голос все-таки пропал совсем. Можно взять блокнот и ручку для того, чтобы общаться с врачами.
Благодаря смартфонам и ноутбукам, можно общаться с родными сообщениями, пока голос не восстановится полностью.
Также необходимо записаться к логопеду, который разработает упражнения для восстановления речевого аппарата.
После курса радиотерапии щитовидки
Несмотря на то, что при терапии рака щитовидки облучают только область шеи, ротовая полость также сильно страдает от процедуры. Клетки, выстилающие рот, чувствительны к радиации.
Так, во время проведения лучевой терапии, во рту появляются болезненные воспаленные участки. Это состояние называется оральный мукозит.
Болезненность, как правило, чувствуется только во время проведения облучения и проходит в течение нескольких недель после завершения курса.
Еда и питье
При оральном мукозите невозможно употреблять некоторые продукты или напитки.
учше всего отказаться от острых, очень соленых или пряных блюд. Лучше всего есть только мягкие или жидкие продукты.
Сухие и твердые продукты могут поцарапать рот и спровоцировать возникновение гнойничков.
Горячая пища и напитки также усугубят болезненность полости рта.
Лучше всего есть теплую пюреобразную пищу и запивать водой комнатной температуры.
Уход за полостью рта
Ротовая полость, подверженная облучению, очень склонна к возникновению инфекции.
Поэтому медсестра обязана порекомендовать специальную жидкость для ежедневного полоскания полости рта.
Ополаскиватель с антибиотиком поможет предотвратить появление гнойничков и уменьшит неприятные проявления мукозита.
Для чистки зубов лучше всего использовать небольшую мягкую зубную щетку, а также полностью отказаться от использования зубочисток и флосс-нитей.
Облучение щитовидной железы также может частично или полностью заблокировать слюнные железы. Таким образом, слюна перестает вырабатываться, что приводит к затрудненному приему пищи.
Если сухость во рту настолько сильная, что спровоцировала возникновение трещин, то необходимо принять несколько профилактических мер:
- перед приемом пищи ополаскивать рот жидкостью, приготовленной из чайной ложки соды и литра теплой воды;
- употреблять пищу с соусами и подливками;
- употреблять жевательную резинку, которая поможет слюнным железам вырабатывать больше слюны;
- принимать таблетки, которые повышают выработку слюны;
- употреблять как можно меньше кондитерских изделий, потому что сахар высушивает полость рта.
- обрабатывать слизистые рта небольшим количеством оливкового масла.
Курение
Курение при раке щитовидки категорически противопоказано.
Даже пассивное курение может привести к возникновению першения в горле.
Если тяга к курению непреодолима, необходимо поговорить с лечащим врачом о возможности применения электронных сигарет или никотиновых пластырей.
Зубные протезы
Зубные протезы могут значительно увеличить болезненные ощущения во время лучевой терапии.
Лучше всего снять протезы на время проведения терапии.
Вкусовые изменения
Вкусовые рецепторы также могут быть затронуты при проведении облучения области шеи.
Пациенты могут отметить, что пища имеет металлический привкус. Естественно, употребление безвкусной жидкой пищи может привести к полной потере аппетита.
Поэтому необходимо составлять рацион из максимально питательных продуктов.
Проблемы с зубами
Радиотерапия может спровоцировать развитие кариеса.
Фторирование перед лучевой терапией может помочь защитить зубы.
Перед началом курса радиотерапии области шеи,
рекомендуется пройти стоматологическое обследование.
Обязательно нужно сообщить стоматологу, что планируется радиотерапия щитовидной железы для того, чтобы он порекомендовал правильные препараты по уходу за полостью рта.
Что делать если появились проблемы с полостью рта
Если тонкая оболочка ротовой полости разрушилась во время проведения лучевой терапии, могут появиться язвы, гнойники и трещины.
В редких случаях, внутренняя оболочка ротовой полости разрушается настолько, что прием пищи становится невозможным.
Врачи вставят в нос тонкую трубку (назогастральный зонд), через которую питательные вещества будут подаваться прямо в желудок.
Если внутренняя оболочка носа так же повреждена, то зонд вставляется в желудок непосредственно через мышцы живота.
Также лучевая терапия может спровоцировать возникновение инфекций полости рта, в частности молочницы. Необходимо самостоятельно осматривать язык и десна, чтобы вовремя заметить белые пятна и начать лечение.
Источник
Рак щитовидной железы – это злокачественная опухоль, чаще образующаяся из доброкачественных узлов. Заболевание обычно развивается очень медленно, и метастазы появляются только при длительном отсутствии лечения. К лечению злокачественных опухолей следует подходить комплексно – нужно использовать несколько методов одновременно. Существует пять основных методов лечения рака щитовидной железы, которые требуют подготовки и последующей реабилитации.
Около 5% узлов, развивающихся в щитовидной железе — это злокачественные опухоли. Поэтому основной метод от их избавления – удаление для предотвращения рецидива.
Но, кроме хирургического вмешательства используются нехирургические методы:
- Гормонотерапия.
- Воздействие радиоактивным йодом.
- Химиотерапия.
- Лучевая терапия.
Лечение рака щитовидной железы должно соответствовать следующим принципам:
- включать в себя несколько методов терапии;
- курс и схемы подбираются исходя из стадии заболевания;
- учитывать возможные противопоказания и осложнения;
- в ходе терапии отслеживать состояние пациента, чтобы контролировать схему.
По окончанию лечения рака щитовидной железы пациенту подбирают реабилитационный курс, в который входят лечебные процедуры, лекарственные препараты, смена образа жизни и пересмотр питания.
Особенности и отличия в лечении папиллярного, фолликулярного, медуллярного и анапластического рака щитовидки
Лечение рака щитовидки заключается в удалении опухоли независимо от характера новообразования. Уже после удаления злокачественного узла проводится гистологическое исследование, чтобы подобрать дальнейшую схему терапии.
При папиллярной и фолликулярной форме патологии для лечения после удаления опухоли чаще используют препараты радиоактивного йода. При других формах патологии радиоактивный йод неэффективен, поэтому применяется лучевая или химиотерапия.
При неоперабельных опухолях или противопоказаниях пациента к хирургическому вмешательству возможно назначение только консервативных методов, которые подбираются исходя из чувствительности опухоли к каждому виду лечения.
В чем отличия в лечении рака щитовидки у женщин и мужчин?
Несмотря на то, что рак щитовидной железы чаще возникает и более выраженно проявляется у женщин, чем у мужчин, не существует специфического подхода к лечению. Отличия в терапии могут заключаться в подборе препаратов, снимающих симптомы со стороны репродуктивной системы – женщин лечат от дисменореи, аменореи, бесплодия, а мужчин от снижения эректильных функций.
При назначении химиотерапии, облучения и препаратов радиоактивного йода женщинам могут назначить меньшую дозировку и короткий лечебный курс, так как у них возникают более выраженные побочные явления.
Химиотерапия в лечении рака щитовидной железы
Химиотерапия при раке щитовидной железы используются при медуллярной и анапластической форме патологии. Папиллярный и фолликулярный рак противоопухолевыми средствами лечится в самых крайних случаях.
Подготовка
Перед курсом химиотерапии необходимо подготовить организм, чтобы снизить негативное воздействие противоопухолевых препаратов.
Правила подготовки:
- проверить уровень гемоглобина;
- сдать анализ крови на биохимию – чтобы проверить состояние организма;
- придерживаться специальной диеты: питание должно включать белок, кисломолочные продукты, овощи и зелень;
- пролечить соматические заболевания;
- сдать анализы на ВИЧ, СПИД, гепатит, сифилис;
- проверить внутренние органы (сердце, почки, ЖКТ) с помощью УЗИ.
Если анализы крови показали повышенный уровень билирубина или других ферментов печени, назначают курс гепатопротекторов, чтобы снизить нагрузку с органа. Повторная сдача анализа необходима после нескольких процедур – если появляются признаки печеночной недостаточности, то химиотерапия отменяется или подбираются другие препараты.
Как проводится
Химиотерапия при раке щитовидной железы проводится двумя методами, в зависимости от состояния пациента и стадии заболевания.
Виды химиотерапии:
- Системная – заключается в инъекционном (внутривенном или внутримышечном) введении или внутреннем приеме препаратов. Системное лечение опухолей щитовидной железы – уничтожение раковых клеток, оставшихся после удаления узла, и распространившихся метастазов.
- Местная – используется для предотвращения распространения раковых клеток за границы очага. Во время процедуры препарат с помощью катетера вводится в артерию, питающую щитовидную железу. Местная химиотерапия пользуется преимуществом, так как в меньшей степени вызывает негативные реакции и у 95% пациентов переносится достаточно хорошо.
В большинстве случаев для прохождения курса химиотерапии не требуется госпитализации. Больной приходит в стационар и останется там на несколько часов. После процедуры, особенно первой, необходимо находиться под контролем специалистов, так как могут появиться нежелательные реакции.
Препараты, курсы и схемы терапии
Для каждого пациента схема и частота курсов химиотерапии подбирается в индивидуальном порядке. По результатам диагностики назначается монохимиотерапия – лечение одним препаратом или полихимиотерапия – в курс входит группа лекарств, которые используются одновременно или по очереди.
Внимание! Доказано, что индивидуально подобранные комбинации действуют более эффективно и меньше вызывают негативных последствий.
Какие лекарства входят в лечение рака щитовидной железы:
- Циклофосфан.
- Капрелса.
- Доксорубицин.
- Блеомицин.
- Сорафениб.
В предоперационный период лечение опухолей щитовидной железы заключается во внутреннем введении противоопухолевых средств (Блеомицина + Циклофосфамида + 5-фторурацила) перед каждым вторым днем радиотерапии.
Длительность терапии и промежуток между курсами определяется лечащим врачом. При онкопатологиях щитовидной железы обычно подбирается интенсивная терапия, продолжительностью 6-7 дней. После чего нужен перерыв в несколько недель. Между курсами пациент должен пройти обследование, оценить качество лечения и определить, не снизилась ли чувствительность к препаратам.
Побочные эффекты
Противоопухолевые препараты губительно воздействуют не только на раковые, но и на здоровые клетки организма. Негативному влиянию больше всего подвергаются гепатоциты, слизистые оболочки и костный мозг.
Побочные эффекты системной химиотерапии:
- облысение, выпадение бровей и ресниц;
- тяжелая форма анемии;
- язвенные поражения слизистой оболочки рта;
- ощущение тошноты, рвота;
- расстройство ЖКТ;
- снижение общего иммунитета;
- отечность шеи, конечностей;
- сильная слабость.
После местной химиотерапии побочных эффектов возникает меньше. Самые частые из них – повышенная чувствительность и появление пигментных пятен в области шеи. Возможно повышение давления и появление проблем с почечной системой.
Реабилитационный период
После химиотерапии требуется восстановление, чтобы восстановить внутренние органы.
Что входит в реабилитацию?
- Прием сорбентов, гепатопротекторов, противорвотных препаратов.
- Укрепление иммунитета.
- Лечебная гимнастика.
- Исключение тяжелых физических нагрузок.
Особое внимание должно уделяться питанию – исключить из рациона сладости, жареную пищу, газированные напитки. Порции должны быть небольшими, низкокалорийными, содержать большое количество белка и овощей.
Лечение рака щитовидной железы гормональной терапией
Лечение рака щитовидки гормонами требуется почти каждому пациенту. Чаще всего назначается до и после хирургического вмешательства с учетом возраста, тяжести болезни и общего состояния больного.
Подготовка
Лечение рака щитовидной железы не требует специальной подготовки, кроме проведения обследования. Обязательно исследуется уровень гормонов щитовидки, а также при необходимости гормонов гипофиза и кальцитонина. По результатам анализов подбирается схема терапии.
Проведение
Гормонотерапия обычно начинается в условиях стационара после оперативного вмешательства. Препараты помогают восполнить дефицит гормонов и восстановить функционирование организма. После выписки из стационара больному назначают продолжение курса и регулярное обследование крови на концентрацию гормонов.
Курсы
В зависимости от концентрации гормонов, вида рака и его проявлений выбирают один из видов гормонотерапии:
- Заместительная – назначается при полной тиреоидэктомии, чтобы поддерживать в организме нормальный уровень гормонов. Иногда назначается при частичной тиреоидэктомии, если снижаются функции щитовидки.
- Супрессивная – заключается в приеме левотироксина, чтобы повысить концентрацию гормонов. Это требуется для подавления выработки гипофизом тиреотропного гормона и снижения его влияния на щитовидную железу.
Заместительная гормональная терапия назначается пожизненно – пациенту необходимо ежедневно принимать определенную дозу гормона. Длительность супрессивного лечения определяется врачом по результатам анализов крови.
Схемы и препараты
Схемы гормонотерапии при раке щитовидной железы достаточно просты – больному назначают один препарат в определенной дозировке.
Какие препараты назначают?
- L-тироксин.
- Йодокомб.
- Эутирокс.
- Тиреотом.
- Тиреокомб.
При заместительной терапии препараты назначают в минимальных дозировках – по 1,6-2 мг./кг. При супрессивной гормонотерапии эти средства назначаются в больших дозировках – 2,5-3 мг/кг. Во время курса лечения следует регулярно сдавать анализы, чтобы контролировать дозировку препарата.
Побочные эффекты
Побочные эффекты от гормонотерапии, при условии правильно подобранной дозы, возникают крайне редко. Но при длительном приеме гормонов у женщин могут возникнуть проблемы с менструальным циклом, а у мужчин с эрекцией.
Другие побочные эффекты:
- тахикардия;
- стенокардия;
- аритмия;
- дрожание конечностей;
- бессонница;
- гипергидроз;
- потеря массы тела;
- расстройство стула.
При индивидуальной непереносимости возникают такие реакции, как эозинофилия, кожная сыпь, и другие аллергические реакции, вплоть до анафилактического шока.
Реабилитация
Восстановление после гормонотерапии не требуется. Даже при развитии побочных эффектов достаточно прекратить прием препаратов, чтобы нормализовать состояние пациента. Эти средства хорошо переносятся и не влияют на работоспособность и концентрацию внимания.
Лучевая терапия
Лучевая терапия подразумевает воздействие ионизирующими лучами на область опухоли. В результате злокачественные клетки разрушаются, новообразование уменьшается в размерах и перестает выделять метастазы.
Подготовка
Облучение при злокачественных образованиях щитовидной железы требует тщательной подготовки:
- нельзя загорать;
- не пользоваться йодсодержащими препаратами перед лечением;
- если в области опухоли присутствуют царапины или другие повреждения, их нужно пролечить;
- ограничить употребление соли;
- исключить алкогольные напитки;
- снизить содержание красного мяса в рационе, а также любой жирной и раздражающей пищи;
- принимать препараты, укрепляющие иммунитет.
Рацион пациента перед облучением должен быть питательным и богатым полезными веществами, чтобы поддержать иммунитет.
Внимание! Во время курса облучения снижается аппетит, поэтому напитать организм минералами и витаминами нужно заранее.
Проведение
Облучение проводится в условиях дневного или круглосуточного стационара. Во время процедуры пациенту необходимо лежать без движения. В области опухоли проводят разметку, согласно которой будет проводиться воздействие ионизирующими лучами.
Лечение рака щитовидной железы радиоактивными лучами редко используется как самостоятельный метод, обычно его проводят после хирургического вмешательства или совместно с приемом гормональных препаратов.
Курсы
Длительность курса облучения длится от 2 до 5 недель. Но в некоторых случаях длительность терапии продолжается до 2 месяцев. В неделю проводится 5 сеансов – по будним дням. При легких стадиях болезни достаточно 2-3 сеансов в неделю – это определяет врач онколог после обследования.
Схемы
Не существует единой схемы лучевой терапии. Количество сеансов, доза облучения и длительность процедуры зависит от множества факторов. Лечащим врачом учитываются: характер опухоли, стадия заболевания, наличие метастазов и их распространенность.
Побочные эффекты
Ионизирующие лучи негативно влияют не только на клетки опухоли, но и на здоровые ткани. Поэтому побочные эффекты после облучения не редкость — они такие же, как и при химиотерапии – облысение, расстройства пищеварения, проблемы с кожей, тошнота и снижение либидо.
Реабилитация
Восстановление после облучения может занять длительное время – до года. Курс реабилитации подбирается врачом, исходя их последствий лечения. Чтобы восстановить клетки крови и повысить иммунитет назначают лекарства – препараты железа, фолиевую кислоту, витамины, настой элеутерококка.
Пациенту необходимо регулярно бывать на свежем воздухе, заниматься легкими видами спорта, но не перенапрягаться. Нужно соблюдать режим дня и правильно питаться, лучше всего, если первый период после терапии больной будет находиться в специализированном санатории.
Операции при раке щитовидной железы
Каждому пациенту с раком щитовидной железы рано или поздно требуется хирургическое вмешательство. Это самый эффективный способ избавления от злокачественного новообразования и увеличения опухоли.
Виды оперативного вмешательства
Операция при раке щитовидной железы проводится несколькими способами, в зависимости от размера узла.
Виды операций:
- Лобэктомия или частичная тиреоидэктомия – используется при раке 1 стадии, когда опухоль незначительного размера. В ходе операции удаляется новообразование и одна из долей органа.
- Полная тиреоидэктомия – полное удаление органа, иногда вместе с региональными лимфоузлами. Данный вид операции требуется при больших и множественных новообразованиях, и распространении метастазов.
Полное удаление щитовидной железы требуется при стремительно прогрессирующих новообразованиях. Но большинство специалистов даже при незначительных раковых опухолях прибегают к полной тиреоидэктомии – это повышает шансы на полное выздоровление.
Преимущества и недостатки видов операций
Каждая операция при раке щитовидной железы имеет свои преимущества и недостатки. При полной тиреоидэктомии значительно снижается вероятность развития рецидива, повышается риск послеоперационных осложнений и требуется пожизненный прием гормональных препаратов.
После лобэктомии железа сохраняет свои функции, поэтому заместительная терапия не требуется, а период реабилитации занимает меньше времени. Из недостатков – у половины пациентов возникает рецидив – образуется новая опухоль.
Подготовка к проведению
Подготовка к операции заключается в полном обследовании пациента с помощью УЗИ, КТ и лабораторной диагностики. Определяется размер и локализация новообразования, а также характер опухоли.
Непосредственно перед операцией исследуется кровь на свертываемость и уровень гемоглобина, и при не?