Лечение при гастрите и болезнях поджелудочной железы
Пищеварительная система – это основная «артерия», через которую каждый человек естественным путём получает все необходимые средства для дееспособности и жизнедеятельности организма в целом. Осложнения с пищеварительным трактом являются самыми серьёзными для человеческого организма, так как при сбоях в его работе происходят нарушения подачи важных для жизни витаминов и микроэлементов, что значительным образом отражается на самочувствии человека и даже несёт прямую угрозу его жизни.
 Что делать, если одновременно развился и гастрит, и панкреатит?
Что делать, если одновременно развился и гастрит, и панкреатит?
Наиболее распространёнными проблемами пищеварительной системы на сегодня являются гастрит и панкреатит, которые возникают чаще всего вследствие нерационального питания, стрессовых ситуаций, употребления алкогольных напитков и курения. Этими хворобами страдает больше половины жителей страны. Раньше эти болезни чаще всего проявлялись порознь, однако, в последнее время врачи в большей мере диагностируют их одновременно. Рассмотрим, как лечить заболевания, при их синхронном изъявлении у пациента.
Этиология одновременного проявления гастрита и панкреатита
Гастрит и панкреатит – это патологии желудочно-кишечного тракта, симбиоз которых встречается очень часто в жизни современного человека. Развитию хвороб сопутствует много факторов, таких как иррациональное питание, переедание или недоедание, перехваты на лету, сухомятка, стрессы и переживания, а также заражение грибковыми бактериями вследствие несоблюдения правил гигиены.
Медики доказали, что одновременно оба эти заболевания не развиваются, однако, могут проявляться совместно в результате нескольких причин.
Первым делом, если присутствуют сопутствующие показатели, развивается гастрит, который при неправильном лечении или полном его отсутствии перерождается в хроническую форму. Иногда человек, который болеет гастритом, даже не знает о его наличии у себя. Имеется так званый хронический антральный гастрит, который опасен тем, что его протекание может изначально не доставлять человеку серьёзного дискомфорта. Он возникает на основании инфицирования желудка вредоносными возбудителями и эволюционирует в антральном отделе желудка, находящегося между ним и двенадцатипёрстной кишкой.
На протяжении некоторого периода в секции желудка, заражённого палочкой, нарушается кислотность, вследствие чего еда не переваривается в полном объёме. Дальше начинается её гниение в двенадцатипёрстной кишке, с которой содержимое, вследствие неправильного процесса пищеварения, выбрасывается в поджелудочную железу и развивается панкреатит. Опасность кроется в том, что протекание антрального гастрита иногда не сопровождается сильными болями или серьёзным дискомфортом, а на незначительные проявления болезни в виде плохого самочувствия после приёма еды не каждый человек обращает внимание. На фоне этих событий, больной узнаёт о заболеваниях уже тогда, когда у него полностью сформированы хронический гастрит, хронический панкреатит, а их проявления несут острый характер.
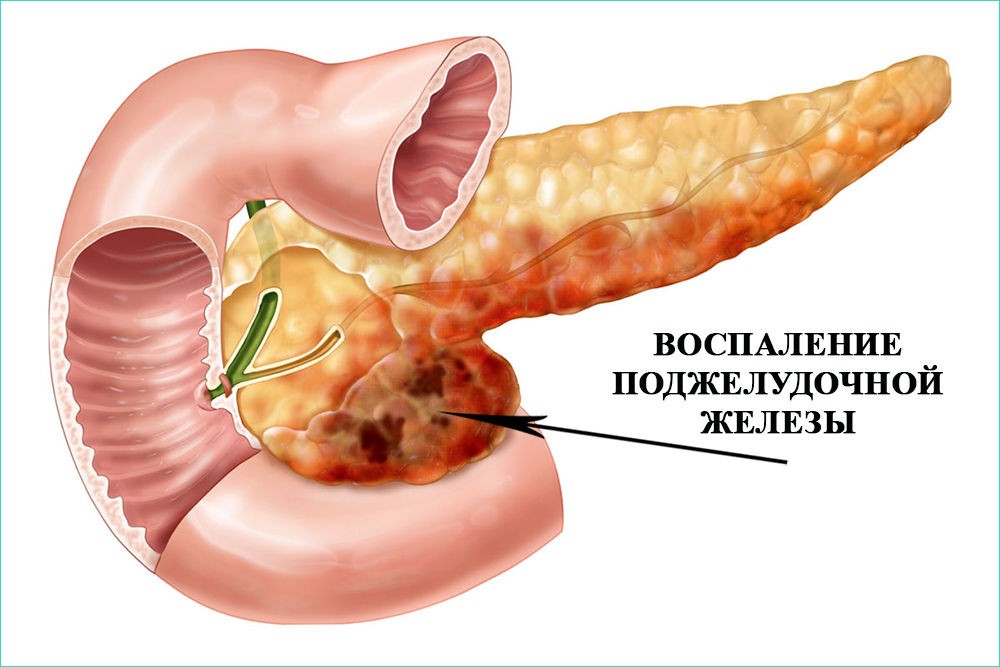
А также источником генезиса двух болезней единовременно может быть несоответствующее отношение больного к своему здоровью, игнорирование гастрита в его проявлениях, вследствие чего также прогрессирует панкреатит, который характеризуется воспалением поджелудочной железы.
Как результат – панкреатит чаще всего проявляется на фоне запущенного хронического гастрита разного происхождения.
Признаки параллельного проявления панкреатита и гастрита
Синхронное воспаление желудка и поджелудочной железы очень опасно для здоровья человека. Определить заболевания можно по некоторым распространённым симптомам, однако, целесообразно будет обратиться к доктору для постановки диагноза и назначения правильного лечения. Лечащему врачу надо рассказать обо всех признаках и проявлениях болезни, а также пройти специальное обследование, чтобы он мог поставить безошибочный диагноз.
Признаками воспаления желудка и поджелудочной железы являются:
- Разительные боли в районе желудка, которые могут чередоваться с резкой болью, отдающей в поясничную область.
- Чередование сухости во рту с сильным слюноотделением.
- Продолжительная апатия, на фоне которой проявляется нервозность и беспричинная тревога.
- Упадок сил и слабость с частыми проявлениями сонливости и головокружения.
- Запоры, чередующиеся с жидким стулом с неприятным запахом.
- Тошнота, которая часто переходит в рвоту.

При игнорировании этих заболеваний может произойти саморазрушение органов, что повлечёт за собой смерть человека, потому важно диагностировать вовремя болезни и сразу приступить к рациональному лечению.
Методы борьбы с заболеваниями
Технология лечения гастрита и панкреатита при параллельном их обострении зависит от некоторых факторов, которые базируются на этиологии и развитии заболеваний. Тактика лечения варьируется в зависимости от того, повышена или понижена кислотность в желудке, а также с учётом стадии повреждения поджелудочной железы. Панкреатит может быть на начальной стадии, когда железа воспалена, однако, отсутствуют безвозвратные процессы. Более серьёзной считается стадия заболевания, когда поджелудочная, вследствие аномального функционирования, принимается переваривать саму себя.
Чаще всего при диагностировании этих заболеваний назначается лечение, которые имеет два ключевых направления: медикаментозные препараты и соблюдение правильного режима питания.
Кроме официальных методик лечения пищеварительного тракта, используются и народные средства, которые нередко прописываются или рекомендуются докторами. Народное лечение панкреатита пользуется огромной популярностью и часто даёт положительную динамику к выздоровлению при его совмещении с официальными методами. Даже в аптеках сегодня продаются специальные настойки на травах, а также сборы трав, рекомендуемые при лечении органов пищеварительного тракта. Среди популярных компонентов лечения можно выделить прополис, шиповник, полынь, отвары зверобоя, ромашки, календулы и золотого уса, которые встречаются в разнообразных рецептах народной медицины.

Врачи нередко назначают к приёму «Монастырский чай», который обладает противовоспалительным, успокаивающим и спазмолитическим действием, показан при панкреатите и гастрите разной этиологии. Однако злоупотреблять «бабушкиными» рецептами врачи не рекомендуют, так как не все рецепты народной медицины являются безопасными, их приём и передозировка могут стать причиной не только рецидива болезни, но и летального исхода.
Общие правила для больных гастритом и панкреатитом
Независимо от стадии заболеваний, а также их протекания, существуют общераспространённые требования к больным, выполнение которых сопутствует выздоровлению:
- Отказ от вредных привычек, таких как алкоголь и курение, которые пагубно отображаются на состоянии человеческого организма, в том числе и на органах пищеварительной системы.
- Исключение из рациона острых, кислых и жирных продуктов, в период обострения соблюдение специфической строгой диеты, назначенной медицинскими работниками.
- Питание небольшими порциями, с увеличением количества приёмов пищи от пяти до восьми раз в сутки.
- Увеличение приёма жидкости в виде воды или чая до полутора литров в сутки, которые необходимо потреблять в течение дня небольшими порциями.
- В первый день обострения заболеваний отказаться полностью от приёма еды, оставив в рационе только тёплый чай и воду, которые надо пить малыми дозами не спеша. Таким образом, снимается нагрузка на желудок и поджелудочную железу, что сопутствует снижению болевых симптомов.

Правильный режим питания при воспалениях органов пищеварительной системы – это один из главных аспектов в лечении заболеваний. Стоит отметить, что придерживаться диеты при хронических проявлениях заболеваний больным придётся на протяжении всей жизни во избежание рецидивов. Первую неделю соблюдается строгая специальная диета, которая называется «Лечебный стол № 1». Дальше больному можно перейти на расширенное меню, в котором присутствуют блюда из разрешённых продуктов при заболеваниях. Кроме лечебной диеты, больному назначаются медицинские препараты.
Медикаментозное лечение панкреатита и гастрита
Категорически запрещено самостоятельно назначать себе медикаментозные препараты при лечении таких заболеваний, как гастрит и панкреатит, так как их назначение варьируется в зависимости от развития патологии. Неправильное применение лекарств может не только не облегчить состояние больного, но и сопутствовать ещё большему раздражению слизистых покровов стенок органов пищеварения, чем повысит воспаление. Нерациональное лечение может стать причиной развития язвы, а также рака желудка или поджелудочной железы, что чревато летальным исходом.
Запомните, нет универсальных лекарств для лечения гастрита и панкреатита, каждый больной нуждается в индивидуальном подходе и назначении терапии согласно установленному диагнозу на основании медицинских исследований.

Для лечения гастрита и панкреатита в острых формах нередко докторами назначается антибиотикотерапия, которая сопутствует снижению интоксикации в желудочно-кишечном тракте. Параллельно назначаются спазмолитики или анальгетики, предназначенные для снижения болевых синдромов.
При гастрите с повышенной кислотностью в комплексное лечение входят препараты, которые блокируют или уменьшают выделение соляной кислоты, что сопутствует восстановлению микрофлоры, а также антацидная группа, нейтрализующая её действие. Ранитидин – часто назначаемый препарат для больных гастритом с повышенной кислотностью, который способствует снижению соляной кислоты и уровня воспалительных процессов в органах пищеварения.
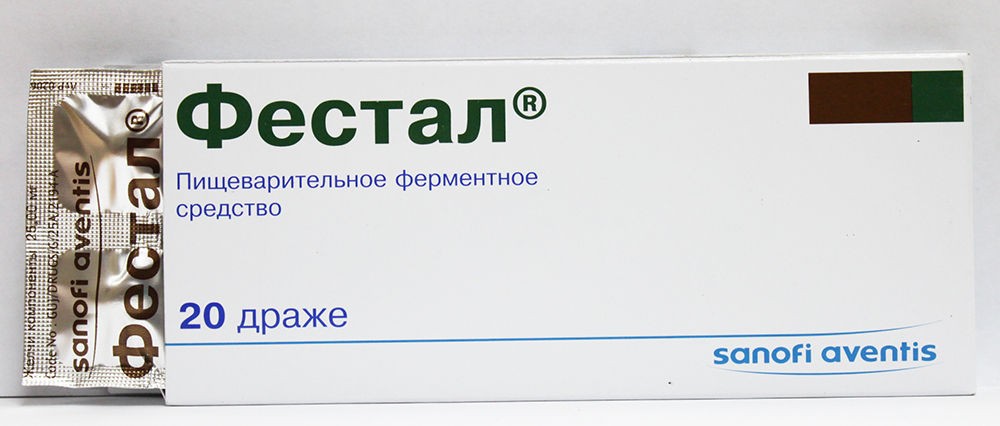
При пониженной секреции желудка рекомендуется приём усиливающих выработку соляной кислоты препаратов, которые стабилизируют кислотность и сопутствуют улучшению процесса пищеварения. Часто назначаемыми препаратами являются Панкреатин или Фестал.
Для сокращения болевых синдромов в периодических проявлениях можно принимать препарат Но-шпа, который в кратчайшие сроки снимает спазмы, а также способствует снижению воспалительных процессов. Препарат имеется в свободной продаже, характеризуется малым количеством противопоказаний и считается самым безопасным среди спазмолитиков. Однако врачи рекомендуют принимать его в редких случаях, в ситуации с систематическим повторением обострений обращаться в медицинские учреждения, где лечащий врач сможет назначить рациональное лечение.
Панкреатин в комплексной терапии гастрита и панкреатита
Панкреатин – сравнительно безопасный медицинский препарат, в рецептуру которого входят вытяжки из поджелудочной железы животных. Приём препарата «Панкреатин» позволяет облегчить работу желудку и поджелудочной железе со сложной для переваривания и усвоения пищей.
Назначается панкреатин в таких случаях:
- при хроническом панкреатите;
- в комплексной терапии хронического гастрита;
- перед приёмом вредной еды;
- при запорах, расстройствах желудка, частых отрыжках и дискомфорте в животе;
- для улучшения функции пищеварения в профилактических целях.
Средство показано для применения как при хроническом гастрите с пониженной кислотностью, так и с повышенной. Его свойства способствуют улучшению пищеварения, что позволяет его употребление даже в целях профилактики перед грандиозными застольями.

Подведём итоги
Синхронное проявление таких болезней, как панкреатит и хронический гастрит – сегодня не редкость. Однако определить заболевания и поставить диагноз только по симптомам в домашних условиях практически невозможно, так как болезни имеют сходные проявления и аналогичную локализацию боли.
Для рационального лечения болезней лучше сразу же обратиться к специалистам, которые смогут поставить правильный диагноз и назначить эффективное лечение. Гастрит и панкреатит – это заболевания, которые опасны даже в отдельном их проявлении. В симбиозе при отсутствии лечения могут стать даже причиной летального исхода. Не откладывайте поход к врачу на завтра.
Источник
Роль поджелудочной железы заключает в регуляции энергообмена и других биохимических процессов, протекающих в организме человека.
В ней вырабатывается комплекс пищеварительных ферментов, которые участвуют в расщеплении белков, углеводов и жиров, поступающих с пищей, помимо этого, в ней образуются глюкагон и инсулин – гормоны-регуляторы уровня глюкозы в организме.
Воспаление поджелудочной железы, симптомы и лечение которой мы рассмотрим, получило название панкреатита – от латинского слова «панкреас».
Заболевание может протекать в острой форме или принимать хроническое течение. Острый панкреатит характеризуется сильным внезапным приступом, опасным здоровья и жизни. При хроническом панкреатите приступы менее выражены и могут повторяться на протяжении многих лет.
Причины возникновения
Спровоцировать развитие воспаления поджелудочной железы могут:
- употребление жирной, острой и жареной пищи;
- переедание;
- систематическое употребление алкоголя;
- прием гормональных препаратов;
- нервные потрясения;
- травмы живота.
Воспаление железы может возникнуть на фоне других заболеваний желудочно-кишечного тракта (реактивный панкреатит):
Врачи утверждают, что болеют склонные к полноте и люди пожилого возраста. Женщины чаще мужчин страдают этим недугом.
Симптомы воспаления поджелудочной железы
В случае воспаления поджелудочной железы одним из симптомов является типичный болевой синдром, возникающий при острой форме. Пациент испытывает очень сильную опоясывающую боль, слегка отступающую в определенных положениях. Облегчение приносит сидячая поза с наклоненным вперед туловищем.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль под ребрами опоясывающего характера;
- тошнота и рвота (после рвоты наступает временное облегчение);
- напряжение передней брюшной стенки;
- бледность кожных покровов;
- слабость и потливость;
- повышение температуры тела.
Первые признаки могут проявляться в виде тяжести в эпигастральной области спустя 1,5 – 2 часа после приема пищи. Часто это стояние продрома сопровождается резким сокращением аппетита и частыми головными болями и головокружением. В это время в железе уже проходят негативные патологические изменения.
Также в большинстве случаев по локализации боли можно определить, какая часть железы воспалилась:
- Так, симптомом воспаления хвоста поджелудочной железы станет боль, ощущаемая в области левого подреберья. Эта боль может распространяться на область между IV грудным и I поясничным позвонками.
- При воспалении головки поджелудочной железы болевой симптом чаще всего проявляется с правой стороны под ребрами, занимая область между VI и XI позвонками.
- Воспаленное тело поджелудочной железы может стать причиной появления болей в области эпигастрия.
Характерно, что в период ремиссии человек может ощущать себя вполне здоровым и испытывать лишь временную слабость, иногда нарушения пищеварения и диарею. После перенесенного стресса температура тела иногда поднимается до субфебрильных показателей
Хроническая форма
Специалисты считают, что к развитию хронического панкреатита приводит чрезмерное увлечение жирной пищей, табакокурение и злоупотребление алкоголем. Точно не выяснено, каким образом алкоголь влияет на работу поджелудочной железы. Предположительно, он может затруднять выход пищеварительного сока из поджелудочной железы или сильно изменяет их химический состав, поэтому пищеварительные соки начинают вызывать воспалительный процесс.
Симптомы хронического заболевания поджелудочной железы:
- отвращение к жирной пище;
- боль в подреберье при физических нагрузках;
- нарушение стула;
- резкая потеря массы тела;
- потеря аппетита.
В зависимости от симптомов, врачи выделяют несколько форм хронического заболевания поджелудочной железы: бессимптомная, болевая, рецидивирующая и псевдоопухолевая.
Диагностика
Чтобы понять, почему болит поджелудочная железа, при обследовании врач выслушает все ваши жалобы, соберет анамнез, осмотрит вас, назначит необходимые инструментальные и лабораторные обследования:
- Биохимические анализы крови: уровень амилазы, липазы, трипсина повышается. Некротическая форма будет сопровождаться снижением уровня кальция в сыворотке. Повышение АЛТ и АСТ. Может вырасти уровень билирубина. Если поражен весь орган, нарушается выработка инсулина с последующей гипергликемией. В моче будет появляться амилаза.
- Инструментальные обследования: УЗИ, ФГДС, рентген органов грудной клетки, ангиография сосудов органа, томография, лапароскопическое исследование брюшной полости.
Врач обязательно должен обратить внимание на ваш внешний вид, цвет слизистых оболочек и кожи. Специалист знает, как проверить поджелудочную железу, чтобы отличить боли, вызванные поражением поджелудочной железы, от спровоцированных заболеваниями поперечной ободочной кишки.
Лечение воспаления поджелудочной железы
Лечение острого панкреатита нельзя откладывать – это опасно для жизни. Если вовремя не остановить поток ферментов из поджелудочной железы, они способны разрушить все ткани, а также вызвать настолько резкое расслабление сосудов и «отравление» крови продуктами распада тканей, что при отсутствии лечения может закончиться летальным исходом.
Для начала больному назначают внутривенные вливания для восполнения потери жидкости и нормализации кровяного давления. Для устранения воспаления назначаются болеутоляющие препараты до полного его снятия. В этот период от трех дней до недели назначают строгую диету.
Обострение хронического заболевания лечится в амбулаторных условиях. Пациенту назначается термически щадящая диета с блюдами, приготовленными на пару. Правильное питание сочетается с приемом лекарственных препаратов, блокирующих активные ферменты железы. При сильном обострении воспаления «поджелудки» также назначаются обезболивающие, спазмолитические, ферментные лекарства и витамины.
Медикаментозное лечение
Для эффективного лечение при воспалении поджелудочной железы препараты подбираются и назначаются вашим лечащим врачом индивидуально. Вам могут прописать:
- Спазмолитические препараты (для снятия спазма мускулатур) : Дротаверин (бывает в форме разных таблеток: Спазмол, Но-шпа, Спазмалгон) , Папаверин.
- Лекарства для ослабления секреции сока желудка: Омёпразол (Зероцид Орта-нол, Гастрозол, Оцид, Промезол, Омепар Лосек и другие). Ранитидин (Ацидекс, Гистак, Улькуран, Рантак, Ацилок-Еи другие). Фамотидин (Антодин, Гистодил, Беломет, Аципеп, Примамет, Блокацид, Улкузал, Гастероген).
- Ферментные препараты: Гимекромон, Аллохол, Панкреатин (Креон, Дигестал Панкрал, Мезим, Панцитрат, Пензистал).
- Вещества, которые тормозят ферментную выработку поджелудочной железы: Апротинин (Инипрол, Антагозан, Тра-силол Гордокс, Контрикал).
Если осложнением панкреатита стало возникновение сахарного диабета – лечение проводится по назначению эндокринолога. Осложнениями хронического панкреатита также могут стать кисты и злокачественные опухоли поджелудочной железы. Поскольку они являются гормонально-активными новообразования, то их появление можно диагностировать помимо УЗИ и МРТ-исследования, еще и по выделению чрезмерного количества гормонов.
Диета
Чтобы лечение было результативным, больные с панкреатитом должны строго придерживаться диеты в течение года. Кушать часто и не переедать. Пищу принимать в теплом виде. Вообще, каждый больной старается сам подобрать себе такую диету, которая бы не вызывала рецидивы, ведь мы все разные и каждый по-своему реагирует на одни и те же продукты.
При обострении воспаления поджелудочной железы в первые сутки не стоит есть вообще, пить минеральную воду без газа – несколько глотков каждые 15 минут. Подойдет отвар шиповника, некрепкий чай, а вот соки, морсы – нет.
Затем можно начать есть, тоже часто и понемногу. Мясо и рыба в виде суфле и паровых котлет, каши на воде, омлет, пюре из вареных овощей – для начала. Затем к ним присоединятся творог, кисломолочные продукты, фрукты и ягоды в виде компотов и киселей, печеные яблоки и груши.
При обострении заболевания поджелудочной железы следует обязательно исключить из рациона:
- алкоголь;
- специи, приправы;
- жирное, жареное;
- колбасы, копчености;
- соленья, консервы;
- кондитерские изделия, шоколад, кислые соки.
В домашних условиях лечение диетой при воспалении поджелудочной железы подразумевает категорическое исключение ряда продуктов питания на тот период пока не спадёт острый период болезни, а также на период реабилитации. При развитии хронического панкреатита ограничение продуктов также сохраняется.
Даже в том случае, если заболевание успешно вылечено, сам факт того, что оно было, нанёс серьёзные вред здоровью, потому и в дальнейшем нужно с осторожностью относиться к рациону и режиму питания, чтоб избежать возможных рецидивов.
Профилактика новых обострений
При хроническом воспалении для профилактики возможных обострений нужно тщательное соблюдение диеты №5 или №5П. Продукты с повышенным содержанием углеводов необходимо максимально ограничить, хотя и полностью убирать их из рациона не стоит.
Углеводы являются неотъемлемой частью рациона здорового человека и необходимы для поддержания нормальной жизнедеятельности. Однако больные панкреатитом должны ограничить их употребление. Особенно богаты углеводами сладости — пирожное, печенье, мороженое, конфеты, торты, и прочие кондитерские изделия.
Источник


