Лечение посттравматических болей в ногах

Такой термин, как «посттравматический синдром», используется для обозначения расстройств разного характера (двигательных, вегетативно-трофических, чувствительных), которые подразумевают боль после травмы верхней или нижней конечности.
Принято выявлять два типа посттравматического болевого синдрома:
- Для обозначения первого типа используется термин «рефлекторная симпатическая дистрофия». Она может появляться как после небольших, так и после тяжёлых травм. Так, посттравматический синдром головного мозга развивается после механических повреждений головы и черепно-мозговых травм;
- Второй тип посттравматической боли может возникнуть при повреждении периферического нерва или одной из его ветвей. Нередко он возникает после огнестрельных ранений, которые приводят к натяжению периферического нерва.
Лечение посттравматического синдрома — одно из приоритетных направлений в Клинике боли ЦЭЛТ. В арсенале наших специалистов имеется целый ряд современных методов лечения, которые вернут вас к привычному образу жизни.
В ЦЭЛТ вы можете получить консультацию специалиста-алголога.
- Первичная консультация — 4 000
- Первичная консультация заведующего Клиникой боли — 4 500
Записаться на прием
Клинические проявления посттравматического синдрома
Симптоматика посттравматического синдрома отличается в зависимости от стадий заболевания.
Стадия I
Первая стадия является острой и может длиться до трёх месяцев. Её симптомы заключаются в следующем:
- болевые ощущения разного характера: ноющие, жгучие, леденящие, пульсирующие;
- отёк поражённой конечности;
- ограничение подвижности;
- снижение силы мышц.
Стадия II
Вторую стадию называют дистрофической; её длительность составляет до двенадцати месяцев, но нередко и дольше. В этот период времени в больной конечности происходят дистрофические изменения, которые приводят к огрубению кожи и сопровождаются следующим:
- бледность или посинение кожных покровов;
- сухость кожи;
- атрофия подкожной жировой клетчатки;
- усиление ограниченности подвижности суставов;
- снижение плотности костной ткани.
Стадия III
На третьей, атрофической стадии болевые ощущения приобретают постоянный интенсивный характер и существенно усиливаются даже при малейших движениях повреждённой ногой или рукой. Происходит деформация, которая вызвана атрофией мышц; отёчность при этом уходит.
Наши врачи

Специалист по лечению боли, анестезиолог-реаниматолог, заведующий Клиникой Боли, кандидат медицинских наук
Стаж 17 лет
Записаться на прием
Диагностика посттравматического синдрома
Поскольку специальных методов инструментальной диагностики не существует, диагноз «посттравматический синдром» специалисты Клиники боли ЦЭЛТ ставят на основе симптоматики. Для этого применяется алгоритм, учитывающий субъективные и объективные симптомы в истории развития синдрома.
Помимо этого, может применяться целый ряд методов инструментальной диагностики, направленный на определение участия симпатической нервной системы в развитии болевых ощущений. Методы включают в себя:
- симпатическую блокаду;
- исследование температуры кожного покрова;
- исследование судомоторной функции;
- метод вызванных кожных симпатических потенциалов.
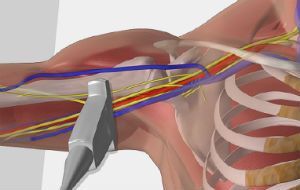
- Стоимость: 4 000 руб.
- Продолжительность: 15 минут
Помимо этого, могут быть проведены:
- рентгенография костей;
- элетроейромиография;
- исследования вызванных соматосенсорных потенциалов.
Лечение посттравматического синдрома
В первую очередь после постановки диагноза «посттравматический синдром» проводится блокирование симпатической иннервации поражённой конечности. Это не только позволяет ещё раз подтвердить правильность диагноза, но и имеет терапевтическое значение.
Лечение посттравматического синдрома в виде невральных блокад может осуществляться путём внутривенных инъекций, а также инъекций в определённые области. Так, при болевых ощущениях в руке и голове инъекция проводится в область поясничных симпатических узлов.
Если симпатическая блокада принесла желаемый эффект, то применяется системное лечение, которое предусматривает повторные внутривенные вливания фентоламина. Физиотерапевтические меры позволяют восстановить функции пострадавшей конечности.
Специалисты Клиники боли ЦЭЛТ имеют за плечами внушительный опыт успешного лечения посттравматического синдрома. Обращайтесь и меняйте свою жизнь в лучшую сторону!
Источник
Посттравматический артроз – это хроническое прогрессирующее поражение сустава, возникшее после его травматического повреждения. Чаще развивается после внутрисуставных переломов, однако может возникать и после травм мягкотканных элементов (связок, менисков). Проявляется болями, ограничением движений и деформацией сустава. Диагноз выставляется на основании анамнеза, клинических данных, результатов рентгенографии, КТ, МРТ, УЗИ, артроскопии и других исследований. Лечение чаще консервативное: ЛФК, физиотерапия, симптоматическая терапия. При значительном разрушении сустава осуществляется эндопротезирование.
Общие сведения
Посттравматический артроз – одна из разновидностей вторичного артроза, то есть, артроза, возникшего на фоне предшествующих изменений в суставе. Является достаточно распространенной патологией в травматологии и ортопедии, может развиваться в любом возрасте. Чаще других форм артроза выявляется у молодых, физически активных пациентов. По различным данным вероятность возникновения артроза после травмы сустава составляет от 15 до 60%. Может поражать любые суставы, однако наибольшее клиническое значение, как в силу широкой распространенности, так и в силу влияния на активность и работоспособность пациентов, имеют посттравматические артрозы крупных суставов нижних конечностей.

Посттравматический артроз
Причины
Основными причинами развития посттравматического артроза являются нарушение конгруэнтности суставных поверхностей, ухудшение кровоснабжения различных структур сустава и длительная иммобилизация. Данная форма артроза очень часто возникает после внутрисуставных переломов со смещением. Так, артроз коленного сустава нередко развивается после переломов мыщелков бедра и мыщелков большеберцовой кости, артроз локтевого сустава – после чрезмыщелковых переломов и переломов головки луча и т. д.
Еще одной достаточно распространенной причиной посттравматического артроза являются разрывы капсульно-связочного аппарата. Например, артроз голеностопного сустава может возникнуть после разрыва межберцового синдесмоза, артроз коленного сустава – после повреждения крестообразных связок и т. д. Часто в анамнезе пациентов, страдающих посттравматическим артрозом, выявляется комбинация перечисленных повреждений, например, трехлодыжечный перелом с разрывом межберцового синдесмоза.
Вероятность развития этой формы артроза резко увеличивается при неправильном или несвоевременном лечении, в результате которого остаются даже незначительные не откорректированные анатомические дефекты. К примеру, при изменении взаиморасположения суставных поверхностей голеностопного сустава всего на 1 мм нагрузка начинает распределяться не по всей поверхности суставных хрящей, а всего по 30-40% от их общей площади. Это приводит к постоянной значительной перегрузке определенных участков сустава и вызывает быстрое разрушение хряща.
Продолжительная иммобилизация может провоцировать развитие посттравматических артрозов, как при внутрисуставных, так и при внесуставных повреждениях. В условиях длительной неподвижности ухудшается кровообращение и нарушается венозно-лимфатический отток в области сустава. Мышцы укорачиваются, эластичность мягкотканных структур снижается, и иногда изменения становятся необратимыми.
Разновидностью посттравматического артроза является артроз после хирургических вмешательств. Несмотря на то, что операция нередко является лучшим или единственным способом восстановить конфигурацию и функцию сустава, само по себе оперативное вмешательство всегда влечет за собой дополнительную травматизацию тканей. В последующем в области рассеченных тканей образуются рубцы, что негативно влияет на работу и кровоснабжение сустава. Кроме того, в ряде случаев в процессе операции приходится удалять разрушенные или сильно поврежденные из-за травмы элементы сустава, а это влечет за собой нарушение конгруэнтности суставных поверхностей.
Симптомы посттравматического артроза
На начальных этапах возникает хруст и незначительные или умеренные боли, усиливающиеся при движениях. В покое болевой синдром, как правило, отсутствует. Характерным признаком артроза является «стартовая боль» — возникновение болевых ощущений и преходящая тугоподвижность сустава во время первых движений после периода покоя. В последующем боль становится более интенсивной, возникает не только при нагрузке, но и в покое – «на погоду» или по ночам. Объем движений в суставе ограничивается.
Обычно наблюдается чередование обострений и ремиссий. В период обострения сустав становится отечным, возможны синовиты. Из-за постоянных болей формируется хронический рефлекторный спазм мышц конечности, иногда развиваются мышечные контрактуры. В покое пациентов беспокоит дискомфорт, боли и мышечные судороги. Сустав постепенно деформируется. Из-за боли и ограничения движений возникает хромота. На поздних стадиях сустав искривляется, грубо деформируется, отмечаются подвывихи и контрактуры.
При визуальном осмотре на ранних стадиях изменения не выявляются. Форма и конфигурация сустава не нарушены (если нет предшествующей деформации вследствие травматического повреждения). Объем движений зависит от характера перенесенной травмы и качества реабилитационных мероприятий. В последующем наблюдается усугубление деформации и нарастающее ограничение движений. Пальпация болезненна, при ощупывании в ряде случаев определяются утолщения и неровности по краю суставной щели. Возможно искривление оси конечности и нестабильность сустава. При синовите в суставе определяется флюктуация.
Диагностика
Диагноз устанавливается на основании анамнеза (предшествующей травмы), клинических проявлений и результатов рентгенографии сустава. На рентгенограммах выявляются дистрофические изменения: уплощение и деформация суставной площадки, сужение суставной щели, остеофиты, субхондральный остеосклероз и кистовидные образования. При подвывихе наблюдается нарушение оси конечности и неравномерность суставной щели.
При необходимости более точно оценить состояние плотных структур назначают КТ сустава. Если требуется выявить патологические изменения со стороны мягких тканей, пациента направляют на МРТ сустава. В ряде случаев целесообразно проведение артроскопии – современной лечебно-диагностической методики, позволяющей визуально оценить состояние хрящей, связок, менисков и т. д. Данная процедура особенно часто применяется при диагностике посттравматического артроза коленного сустава.
Лечение посттравматического артроза
Лечение осуществляют травматологи-ортопеды. Основные цели лечения – устранение или уменьшение болевого синдрома, восстановление функции и предотвращение дальнейшего разрушения сустава. Проводится комплексная терапия, включающая в себя НПВС местного и общего действия, хондропротекторы, ЛФК, массаж, тепловые процедуры (озокерит, парафин), электрофорез с новокаином, ударно-волновую терапию, лазеротерапию, фонофорез кортикостероидных препаратов, УВЧ и т. д. При интенсивных болях и выраженном воспалении выполняют лечебные блокады с глюкокортикостероидами (дипроспаном, гидрокортизоном). При спазмах мышц назначают спазмолитики.
Хирургические вмешательства могут осуществляться для восстановления конфигурации и стабильности сустава, а также в случаях, когда суставные поверхности существенно разрушены и их необходимо заменить эндопротезом. В ходе операции может проводиться остеотомия, остеосинтез с применением различных металлоконструкций (гвоздей, винтов, пластин, спиц и т. д.), пластика связок с использованием собственных тканей больного и искусственных материалов.
Оперативные вмешательства выполняют в ортопедическом или травматологическом отделении, в плановом порядке, после соответствующего обследования. В большинстве случаев используют общий наркоз. Возможны как операции с открытым доступом, так и использование щадящих артроскопических техник. В послеоперационном периоде назначают антибиотикотерапию, ЛФК, физиолечение и массаж. После снятия швов пациентов выписывают на амбулаторное долечивание и проводят реабилитационные мероприятия.
Эффект хирургического вмешательства зависит от характера, тяжести и давности травмы, а также от выраженности вторичных артрозных изменений. Следует учитывать, что в ряде случаев полное восстановление функции сустава оказывается невозможным. При тяжелых запущенных артрозах единственным способом вернуть пациенту трудоспособность является эндопротезирование. Если установка эндопротеза по каким-то причинам не показана, в некоторых случаях выполняют артродез – фиксацию сустава в функционально выгодном положении.
Источник
Термин «комплексный регионарный болевой синдром» (КРБС) объединяет чувствительные, двигательные и вегетативно-трофические расстройства, которые ранее описывались под названием «рефлекторная симпатическая дистрофия» и «каузалгия», подразумевающие боль после травмы руки или ноги. Хроническая боль конечности, руки или ноги, после травмы — это одно из направлений, изучением и лечением которого занимается алгология.
КРБС I типа, ранее описываемый как «рефлекторная симпатическая дистрофия», обычно развивается после микротравмы или воздействия в форме длительной иммобилизации (наложение лонгеты, гипса, ушиб, травма мягких тканей конечности и др.), не ограниченного повреждением одного периферического нерва и последствиями явно не соответствующими величине этого воздействия. Провоцирующее повреждение конечности может быть как легким, так и тяжелым и, в некоторых случаях, может произойти без всякой причины. Несмотря на то, что систематизированные эпидемиологические исследования не проводились, известно, что КРБС I типа развивается крайне редко даже после тяжелых травм.
КРБС II типа диагностируется при повреждении периферического нерва или одной из его ветвей, которое часто сопровождается явлениями каузалгии. Классический вариант – огнестрельное ранение, вызывающее натяжение, но не разрыв периферического нерва. Исследования, проведенные у ветеранов войны, показывают, что при таких повреждениях каузалгия развивается в 1-5% случаев. Вероятность каузалгии зависит от локализации повреждения: в 90% случаев они развиваются после проксимальных ранений конечности (выше колена или локтя) и чаще всего вызваны повреждением седалищного нерва (40%), срединного нерва (35%), медиального ствола плечевого сплетения (12%) и других нервов (13%). Причины такой закономерности неизвестны.
Клинические проявления
Основные клинические признаки КРБС различаются по стадиям заболевания.
Стадия I (острая) может продолжаться до 3 месяцев. Основным признаком является боль конечности – жгучая, ноющая, иногда леденящая, глубокая и пульсирующая. К боли присоединяется отек и тугоподвижность ноги или руки (см. рис. 1). Движения могут нарушаться не только из-за боли, но и вследствие развития пареза, т. е. снижения силы мышц конечностей. При этом парез может быть умеренно выражен, усиливается после введения таких препаратов как норадреналин и уменьшается в ответ на введение симпатолитических средств, может отмечаться мелкоамплитудный постуральный тремор пораженной конечности.

Рис.1 Стадия I КРБС. Видно покраснение и отек пораженной стопы.
Сталия II (дистрофическая) продолжается до 12 месяцев (иногда – дольше). Дистрофические изменения и отек ведут к огрублению кожи. Ее покраснение постепенно сменяется бледностью или посинением, нарастает сухость кожи, подкожная жировая клетчатка атрофируется (см. рис. 2). Усиливается тугоподвижность суставов. При рентгенографии и сцинтиграфии кистей или стоп выявляется пятнистый мелкоочаговое снижение плотности костей (так называемый остеопороз Зудека).

Рис.2. Стадия II КРБС. Видны бледность, сухость, кожных покровов на пораженной стопе.
Стадия III (атрофическая) начинается после одного года. Боль в этой стадии носит постоянный и интенсивный характер, усиливается при малейшем движении поврежденной конечности, отечность спадает, но околосуставные уплотнения остаются. Конечность деформируется за счет атрофии мышц и контрактур.

Рис. 3. Стадия III КРБС.
Во второй и особенно в третьей стадии заболевания наблюдаются изменения личности в виде тревожно-депрессивных и ипохондрических расстройств: страх, тревога, гнев, страдание, депрессия, снижение силы воли.

Рис. 4. Психические изменения при КРБС.
Любопытно, что комплексный регионарный болевой синдром нашел свое место и в творчестве некоторые известные личности, в частности на картине великого русского художника Василия Сурикова «Человек с больной рукой».

Рис. 5. В. Суриков. «Человек с больной рукой»
Диагностика
Диагноз «боль после травмы конечности» ставится на основе клинических проявлений, так как не существует специфических методов инструментальной диагностики. В 1996 г. предложен алгоритм диагностики КРБС (P. Wilson, Ph. Low и соавт.). Этот алгоритм основан на субъективных и объективных клинических признаках и истории развития заболевания.
Боль:
Диагноз «боль после травмы руки или ноги» не может быть поставлен при отсутствии боли. Это, прежде всего, болевой синдром! Характеристика боли может быть различной. Боль часто описывается, как жгучая и может быть спонтанной и индуцированной в рамках гипералгезии или аллодинии. Спонтанная и индуцированная боль могут существовать одновременно.
Анамнез:
- развивается после повреждающего воздействия или иммобилизации;
- поражается одна конечность;
- симптомы развиваются обычно в пределах одного месяца.
Жалобы:
- боль (спонтанная или индуцированная) жгучая, глубокая, ноющая;
- характерны гипералгезия (т.е. повышенная чувствительность к болевому раздражению) или аллодиния (восприятие не болевого раздражения, например, прикосновения руки или одежды, как болевого);
- сопутствующие симптомы: отек, изменения температуры, окраски и потоотделения на пораженной конечности; трофические изменения ногтей, волос, кожи.
Клинические признаки:
односторонние гипералгезия или аллодиния, отек, вазомоторные изменения, судомоторные изменения, трофические изменения, нарушения моторной функции (могут включать дистонию и тремор).
Критерии, сочетание которых позволяет поставить диагноз КРБС I
1. История заболевания:
- + аллодиния, гипералгезия или гиперестезия;
- + два других клинических признака, приведенных выше
(Если имеется идентифицированное поражение нерва, то это КРБС II)
2. Характеристика спонтанной боли, (возможен любой из вариантов):
- симпатически обусловленная боль (СОБ)
- симпатически независимая боль (СНБ)
- комбинация СОБ+СНБ.
3. Критерии диагностики симпатической дисфункции:
- неинвазивные тесты поверхностная температурная асимметрия > 1°С, судомоторная асимметрия в покое или вызванная,
- инвазивные тесты блокада симпатического ганглия, системное введение a-адреноблокаторов, плацебоконтролируемое.
Методы инструментальной диагностики
Методы инструментальной диагностики подразделяются на условно-специфические, неинвазивные и инвазивные тесты, которые позволяют доказать участие симпатической нервной системы в развитии болевого синдрома и судомоторных изменений, и неспецифические. Неспецифические тесты, как следует из определения, позволяют обнаружить определенные изменения, развивающиеся при КРБС, но эти изменения имеют более широкое патофизиологическое значение и не являются специфичными для данного синдрома.
Условно-специфические тесты
Симпатическая блокада.
Купирование боли после проведения симпатической блокады является критерием симпатически обусловленной боли.
Исследование температуры кожи
Изменения температуры кожи обусловлены особенностями регионарного кровотока, который связан с симпатической активностью. Разница кожной температуры более 1ーС на симметричных участках между пораженной и здоровой конечностью свидетельствует о симпатической дисфункции (гипер- или гипоактивность). Исследование нужно проводить в помещении с комнатной температурой (200С), в спокойном положении пациента и после его акклиматизации; измерение должно проводиться неконтактной термометрией или термографией. Оценивается результат нескольких повторных измерений.
Исследование судомоторной активности
- · Исследование потоотделения в покое и количественный тест вызванного судомоторного аксон-рефлекса (QSART)
- · Метод позволяет измерить количественные показатели функции потоотделения. Исследуется спонтанное, нормальное потоотделение и судомоторная активность, вызванная ионофорезом ацетилхолина.
- · Спонтанное потоотделение измеряется на гипотенаре, предплечье, голени и стопе, средние показатели потоотделения составляют 0,54 (0,20 – 1,02), 0,09 (0,04 – 0,15), 0,11 (0,06 – 0,56) и 0,14 (0,03 – 0,56) мл/см2 соответственно. Разница считается значимой, когда асимметрия достигает 40%.
- · Ионофорез 10% ацетилхолина вызывает соматосимпатический ответ, связанный со стимуляцией соматических афферентов и симпатических эфферентов (QSART). Соматосимпатический ответ не регистрируется у здоровых людей. В среднем у 75% пациентов с симпатически поддерживаемыми болями этот ответ может регистрироваться. Соматосимпатический ответ имеет латенцию около 0,1–0,2 мин и хорошо отличим от ответа на стимуляцию посганглионарного аксона, латентный период которого превышает 0,5 мин (Ph. Low и соавт., 1983; Ph. Low, 1993). Ответ с ультракоротким латентным периодом (0,2 мин) связан с аксон-рефлексом и является признаком симпатической дисфункции.
Метод вызванных кожных симпатических потенциалов (ВКСП)
Метод основан на регистрации кожно-гальванической реакции в ответ на электрическую стимуляцию. Результирующая 4-х усредненных ответов описывается, как вызванные кожные симпатические потенциалы (ВКСП). Оцениваются латентные периоды (ЛП) и амплитуда ВКСП. При КРБС отмечается увеличение ЛП и снижение амплитуды компонентов на пораженной конечности по сравнению со здоровой.
Неспецифические тесты
Рентгенография костей
Проведение рентгенографии костей позволяет выявить очаги мелкого пятнистого остеопороза (атрофия Зудека), которые отличаются от остеопороза, вызванного иммобилизацией конечности, более выраженным характером и более коротким периодом развития. С прогрессированием болезни остеопороз становится более диффузным.
Трехфазная сцинтиграфия костей
Радиоизотопная сцинтиграфия с использованием 90Тс позволяет увидеть увеличение кровотока в пораженной конечности (Kozin и соавт., 1976), однако последние исследования показали, что эти изменения неспецифичны только для КРБС, и этот метод диагностики требует пересмотра (Wilson и соавт., 1996).
Соматосенсорные вызванные потенциалы (ССВП)
Исследование ССВП позволяет выявить недостаточность афферентации в быстропроводящей ноцицептивной системе, связанную с поражением периферического нерва, и развивающуюся в связи с этим сенситизацию медленнопроводящей системы, а также медиобазальных лимбических структур головного мозга (Н. Н. Яхно, А. В. Новиков, 1998), но эти изменения ССВП носят неспецифический характер.
Лечение
После установления диагноза КРБС первоочередным мероприятием является процедура блокирования симпатической иннервации пораженной области. Прекращение боли в этом случае имеет два значения: диагностическое (подтверждается наличие симпатически поддерживаемой боли) и терапевтическое.
Основной метод – невральные блокады. При болях в голове и верхней кгонечности местный анестетик обычно вводят в область шейных симпатических узлов. При болях в нижней конечности – в область поясничных симпатических узлов.
Возможно также внутривенное введение препаратов, истощающих содержание адренергических медиторов в нервных окончаниях (гуанетидин, бретилий) с параллельным блокированием венозного оттока от конечности (путем компрессии). Можно ввести внутривенно α-адреноблокатор фентоламин, но чаще этот метод используется в диагностических целях и известен как фентоламиновый тест.
В случае положительного ответа пациента на симпатическую блокаду и подтверждения диагноза симпатически поддерживаемой боли рекомендуется тактика лечения, предусматривающая повторное или непрерывное прерывание потока симпатических импульсов.
Системное лечение в случае подозрения или подтверждения диагноз симпатически поддерживаемой боли заключается в повторных внутривенных инфузиях фентоламина.
Физиотерапия направлена на восстановление функции в поврежденной конечности.
В случае неподтверждения диагноза симпатически поддерживаемой боли используется схема лечения, общепринятая для нейрогенных болевых синдромов – комплексная конервативная терапия, которая подразумевает применение антидепрессантов (амитриптилин, анафранил) и антиконвульсантов (габапентин, торговые названия – нейронтин, конвалис; )
Что касается альтернативных методов лечения, то особо среди них стоит отметить метод электростимуляции задних столбов спинного мозга (Spinal Cord Stimulation – SCS). Сама методика подробно описана в разделе о нейромодуляции. Эффективность SCS неоднократно была показана в систематизированных испытаниях (в т.ч. РКИ II класса, Kemler и др., 2000).
На рисунке 6 приведена диаграмма, которая наглядно демонстрирует эффективность стимуляции спинного мозга в лечении комплексного регионарного болевого синдрома.

Рис. 6. Сравнительная диаграмма результатов лечения КРБС в комплексе с SCS и без нее.
Однако следует заметить, что, также как и в лечении других болевых синдромов, стимуляция спинного мозга в лечении КРБС не является методом отчаяния, «крайней мерой». Нейростимуляцию следует рассматривать как метод лечения, дополняющий основную терапию.
Наше отделение имеет более чем 10-летний опыт в применении систем нейростимуляции. За подробной консультацией можно обратиться к Исагуляну Эмилю Давидовичу, ведущему специалисту, опытному нейрохирургу и алгологу.
Источник


