Лечение отечности ног с язвами
Когда клетки и межклеточное пространство мышечных тканей ног переполняются жидкостью, возникает отек. Как правило, отеки локализуются в районе стоп и голеней и могут быть как нормальной реакцией здорового организма на излишние нагрузки, так и проявлением некоторых заболеваний, например, варикоза. Что же делать, если отекают ноги?
Хотя существуют средства для быстрого снятия отечности, они могут решить проблему лишь временно. Во избежание серьезных проблем со здоровьем следует искать и устранять причину появления отеков. Для этого необходимо комплексное лечение, но сначала потребуется ответить на ряд вопросов.
Причины отеков ног: что в анамнезе?
Отек возникает из-за того, что организм не справляется с возросшей нагрузкой на межклеточное пространство мышечных тканей и не успевает правильно распределять и выводить жидкость.
У здоровых людей факторами, провоцирующими возникновение отеков, являются:
- Перегрузка в результате долгого пребывания в одном положении. В группе риска целый ряд профессий: учителя, продавцы, парикмахеры, водители, офисные работники. Иными словами, все, кому приходится подолгу стоять и сидеть. Часто отек ног возникает у пассажиров дальних авиарейсов.
- Силовые перегрузки (травмы, занятия спортом).
- Ношение обуви на высоком (более 4 см) каблуке.
- Нарушение обмена веществ во время беременности.
- Избыточный вес.
Это важно!
Отеки ног у здорового человека свидетельствуют о наличии факторов, создающих избыточную нагрузку на вены. В этом случае необходима профилактика венозных заболеваний. После тяжелого дня на ногах рекомендуется отдыхать лежа, причем ноги должны находиться выше уровня головы. Полезны езда на велосипеде, плавание, ходьба. Следует исключить поднятие тяжестей, снизить массу тела, носить удобную обувь с ортопедической стелькой.
Отеки ног могут свидетельствовать о наличии следующих заболеваний:
-
Почечные патологии.
Также характеризуются нарушением мочеиспускания, болями в пояснице, повышением артериального давления. -
Сердечная недостаточность.
В этом случае при нагрузках возникает повышенное сердцебиение, одышка, больной также жалуется на постоянную слабость и высокую утомляемость. -
Заболевания костно-суставной системы.
Для этих заболеваний характерны боли в конечностях, ограничение двигательных возможностей. -
Заболевания нервной системы.
Нервные патологии могут проявляться двигательными расстройствами, нарушениями координации и речи, непроизвольными сокращениями разных групп мышц, тиками, вздрагиваниями, снижением тактильной чувствительности, головными болями, нарушениями сна и поведения. -
Варикозная болезнь и хроническая венозная недостаточность (ХВН).
Венозные патологии отличаются тем, что отеки ног являются их первыми, на первый взгляд незначительными, признаками. В дальнейшем симптомы нарастают. Отеки при варикозной болезни и ХВН имеют свойство уменьшаться или полностью исчезать после ночного отдыха и нарастать в течение дня. Со временем к отекам добавляются распирающие боли и ночные судороги в икрах, на коже проступают мелкие сине-красные сосудистые звездочки, позднее — темно-синие и извитые вены. Если болезнь запущена, кожа голени становится сухой и блестящей, с пигментированными коричневыми островками, которые становятся предвестниками трофических язв.
Как видим, отеки ног могут быть как сопутствующим симптомом того или иного заболевания, так и первичным. Поэтому обращение к врачу и качественная диагностика необходимы.
Медикаментозный подход: таблетки или мази?
Именно так порой ставят вопрос пациенты, однако это в корне неправильно. При любом происхождении отеков лечение будем комплексным, а что в него войдет, будет зависеть от самой патологии и ее стадии, и решать это должен только специалист. Так как вариантов масса, давайте рассмотрим схемы медикаментозной терапии на примере венозных, а также кардиальных и почечных патологий как самых ярких.
Отеки, обусловленные болезнями сердца и почек
При сердечных и почечных заболеваниях отеки могут появляться не только на ногах, но и на руках и под глазами. Лежачее положение не снимает отека, а лишь меняет его локализацию: например, отек голеней может перейти на бедра и поясницу. Местное воздействие на отек (массаж, мази, гели) практически не дает результата, требуется восстановить правильную работу внутренних органов с помощью нормализации водно-солевого баланса.
Средства в инъекциях и таблетках:
-
Мочегонные средства
: -
Калийсберегающие
. «Верошпирон»[1]
, «Спиронолактон»
[2]
, «Эплеренон»
[3]
и др. Выводят жидкость из организма, не провоцируя дефицит калия.
-
Петлевые
. «Фуросемид»[4]
, «Торасемид»
[5]
, «Урегит»
[6]
и др. Активно выводят воду из организма вместе с натрием, калием и магнием.
-
Тиазидные
. «Индапамид»[7]
, «Гидрохлоротиазид»
[8]
и др. Часто используются для лечения артериальной гипертензии и отеков, вызванных, к примеру, сердечной, печеночной или почечной недостаточностью.
-
Кардиопротекторные
. «Милдронат»[9]
, «Рибоксин»
[10]
и др. Эти препараты укрепляют сердечную мышцу, снимают сердечную недостаточность, провоцирующую застой крови и отеки в ногах.
-
Препараты калия (при почечной недостаточности противопоказаны)
. «Панангин»[11]
, «Аспаркам»
[12]
и др. Назначаются дополнительно к мочегонным, чтобы компенсировать вывод калия из организма. Выпускаются в виде таблеток.
При болезнях сердца и почек противоотечные препараты назначаются только по результатам анализов мочи и крови.
Отеки венозного происхождения
Проблемы с венами носят не только локальный характер: симптомы варикоза (такие, как отечность ног) сигнализируют о проблемах сосудистой системы в целом по всему организму. Поэтому в фармакотерапии необходимо применять и наружные, и внутренние (системные) препараты.
Наружные средства
(в виде мази и геля) предназначены для облегчения симптомов:
-
Флеботоники
(«Троксевазин»[13]
, «Лиотон»
[14]
и др.). Улучшают микроциркуляцию крови, снижают вероятность появления тромбов, уменьшают воспаления и отечность.
Кстати!
В лечении венозных заболеваний широко используются ангиопротекторы растительного происхождения — преимущественно биофлавоноиды. Суточная потребность человека в биофлавоноидах — от 30 до 100 мг в сутки. Необходимы они не только для поддержания здоровья сосудов, хотя это их ключевое предназначение, но также в качестве источников антиоксидантов и регуляции обмена веществ в организме.
Системные лекарственные средства
в виде таблеток предназначены для лечения причины развития варикоза:
-
Венотоники
(«Детралекс[15]
», «Венарус»
[16]
, «Флебодиа 600»
[17]
и др.). Это препараты, повышающие тонус венозной стенки — нормализующие работу клапанов, расположенных на внутренней поверхности вены, которые в норме поддерживают ток крови в ногах в правильном направлении (снизу-вверх). Венозные клапаны регулируют движение крови по венам, препятствуя ее беспорядочному сбросу, повышению давления в вене, а следовательно, растяжению ее стенок, которые, истончаясь, могут пропускать жидкость и провоцировать отеки ног.
-
Ангиопротекторы
(«Билобил форте»[18]
, «Троксевазин»
[19]
, «Аскорутин»
[20]
и др.). Препараты, снижающие проницаемость сосудистой стенки и повышающие ее упругость, эластичность. За счет такого воздействия в межклеточное пространство выводится меньше жидкости, что позволяет снизить отечность.
-
Антиагреганты
(«Эскузан»[21]
, «Аспирин кардио»
[22]
и др.). Препятствуют тромбообразованию, улучшая реологические показатели крови (вязкость, текучесть). Оказывают спазмолитическое, расширяющее сосуды действие, активируют метаболизм в кровеносной сосудистой стенке.
Базовые стандарты терапии варикоза
[23]
предписывают вести борьбу с болезнью по всем этим направлениям, обеспечивая и венотонизирующее, и ангиопротекторное, и антиагрегантное действие. На данный момент на рынке лекарственных средств для борьбы с варикозом всем комплексом необходимых действий «в одной таблетке» обладает препарат «Ангионорм». Помимо комплексного действия на механизм развития варикоза, препарат также способствует повышению общей работоспособности, демонстрирует стресс-протективную активность и умеренный противоболевой эффект.
Внимательное отношение к сигналам своего организма поможет вам избежать отеков ног. Старайтесь сохранять нормальную двигательную активность, соблюдать здоровый образ жизни, а при появлении отечности не пренебрегайте визитом к врачу — это может быть первым симптомом варикозной болезни.
Источник
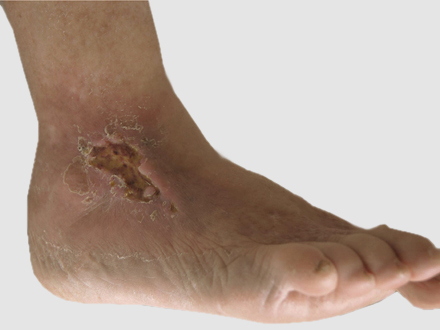
Многие довольно легкомысленно относятся к такому явлению, как отечность нижних конечностей, приписывая это простой усталости или исключительно возрасту. На самом деле отечность может являться симптомов достаточно серьезных заболеваний, связанных, например, с работой кровеносной системы. Поэтому, если у вас регулярно возникает отечность стоп и голеней разной степени, рекомендуется обратиться для консультации к специалистам. В нашем медицинском центре для диагностики сосудистых заболеваний существуют все необходимые условия, а опыт и высокая квалификация наших специалистов позволят быстро и точно установить точный диагноз, назначить лечение провести в случае необходимости предупреждающие профилактические мероприятия.
Причины возникновения отеков ног
Как мы уже упоминали, отечность нижних конечностей может свидетельствовать о развитии других заболеваний, в частности, таких как:
• варикозное расширение вен;
• сердечная недостаточность;
• венозная недостаточность нижних конечностей;
• нарушение функционирования почек;
• нарушения в белковом обмене и т.д.
Как видим, даже приведенные примеры возможных заболеваний говорят о серьезности проблемы. Кроме того, отечность может иметь и другие осложнения. Например, трофические язвы при отеках ног выступают достаточно частым видом осложнений. Причина возникновения язв в данном случае — это значительное ухудшение мягких тканей ног из-за частой отечности.
Причины возникновения язв при отёках
Для того чтобы понять причину появления язв, следует разобраться в причинах самого явления отечности. Что это такое? По сути, это выход за пределы сосудов жидкой части крови. Она накапливается в тканях, а именно в межклеточном рыхлом пространстве. Естественно, что такое накопление очень негативно влияет на состояние и функции клеток.
Как известно, в нормальном здоровом состоянии именно через межклеточное пространство клетки пополняют себя питательными веществами и выводят туда отходы своей жизнедеятельности. Но когда в этом пространстве накапливается жидкая крови, то все естественные процессы замедляются и нарушаются, мелкие капилляры сдавливаются, что приводит к снижению проходимости крови по ним. Как результат, неполноценное питание приводит к резкому ухудшению состояния мягких тканей голени и стоп. Ухудшения состояния мягких тканей нижних конечностей в итоге приводит к плохой заживляемости повреждений различного происхождения. Так, даже незначительные травмы кожных покровов вполне могут перерасти в трофические язвы при отеках ног.
Лечение язв нижних конечностей при отеках
При выборе методики лечения язв учитываются многие факторы – от причин их вызвавших до степени и глубины поражения кожи. Но, как правило, оно носит комплексный поэтапный характер. Условно все мероприятия можно классифицировать следующим образом:
• приведение в норму венозного оттока;
• медикаментозное лечение (лекарственная терапия);
• уменьшение и полное снятие воспалительного процесса;
• лечение сосудов хирургическим методом;
• пересадка кожных покровов в пораженных зонах.
Для нормализации венозного оттока используется не только медикаментозное лечение. Большую роль играет диетотерапия, в частности, снижение уровня потребления соли в пище. Кроме того, пациентам, страдающим избыточным весом, рекомендуется его снижение. Однако делать это следует также под руководством специалистов. Одна из ошибок, которую часто допускают пациенты – это самолечение трофических язв. Столкнувшись с их появлением, многие на начальных стадиях пытаются самостоятельно ускорить их заживление народными методам или лекарственными препаратами на своё усмотрение. Однако в итоге это может привести к более серьезным осложнениям и более длительному лечению.
Хорошие результаты в лечении дают физиотерапевтические процедуры – например, озонотерапия, лазерная обработка язв. Эти процедуры зачастую предшествуют оперативным методам, что позволяет уменьшить зону и интенсивность хирургического вмешательства. Также лазерная терапия применяется и после оперативного вмешательства, с её помощью закрепляется результат лечения и снижается количество возможных осложнений, постоперационный период протекает быстрей и легче. В нашей клинике вы сможете оперативно и качественно пройти диагностику и лечение любых заболеваний сосудов.
Источник
Трофическая язва (ulcus) — поверхностный дефект кожи или слизистой, для которого характерно распространение вглубь тканей, затяжное течение (более 6 недель) без заживления или с рецидивами. 95% язв локализуются на нижних конечностях, более 2 млн. людей в мире страдают именно ими. Поражения других областей (руки, голова, тело) появляются много реже и не зависят от сосудистых патологий.
Трофическая язва не является самостоятельным заболеванием, а считается осложнением многих других патологий и синдромов — их более 300. Инвалидность таким больным устанавливается в 15-67% случаев. Патология возникает там, где имеются нарушения кровоснабжения, лимфообразования, трофики и иннервации.
Причины патологии

Язвы, связанные с нарушениями венозного оттока, развиваются в 70% случаев, происходит это чаще всего из-за варикоза вен. Второе место занимает облитерирующий атеросклероз — 8%, третье — язвы при СД — 3% случаев. Другие причины — тромбозы, нарушения иннервации, АГ, травмы. Осложнения при этом возникают в 3,5% случаев. Провоцирующими факторами становятся гиподинамия, истощение, контактные дерматиты, царапины, ушибы, недостаточность венозных клапанов и пр. В последнем случае нарушается состояние капилляров: они становятся извитыми, стенка их повышенно проницаема для крупных молекул фибрина, который благополучно откладывается на тканях сосудов, нарушая их питание и кровоснабжение. Этому обязательно сопутствует гипоксия. Развивается ишемия и некроз.
 При проблемах венозного кровообращения язвы возникают чаще на нижней трети голеней. Они появляются в следующих случаях:
При проблемах венозного кровообращения язвы возникают чаще на нижней трети голеней. Они появляются в следующих случаях:
- при васкулитах;
- механические травмы в быту;
- ожоги, экзема, обморожение;
- у наркоманов после инъекций;
- облучения;
- отравления мышьяком и хромом;
- длительный постельный режим с пролежнями;
- инфекции, болезни крови, ожирение;
- нарушения лимфообращения-лимфангиты, лимфостаз, лимфедемы;
- коллагенозы.
Определенную роль играет наследственность: если кто-то из родных имел язву кожи, не исключено ее развитие у последующих поколений. Предполагается, что в этом виновата слабость соединительной ткани.
Классификация заболевания
Все язвы подразделяют по их глубине поражения:
- 1 степень — поражен самый верхний слой — дерма, это фактически эрозия;
- 2 степень — поражение доходит до подкожно-жировой клетчатки;
- 3 степень — нарушение трофики затронуло мышцы, сухожилия, кости с возможной пенетрацией в суставы или внутренние органы.
Язвы делятся по размерам:
- до 5 см² — малые;
- до 20 см² — средние;
- большие — до 50 см²;
- гигантские — больше 50 см².
Механизм развития
Для возникновения трофической язвы важны 2 момента: нарушения кровоснабжения и иннервации и травма, которая образует первичное повреждение кожи в виде микротрещины. Среди них лидерствуют расчесы, что неудивительно: при нарушениях кровообращения и лимфы обязательно появляется зуд. При любых микротравмах всегда имеются возможности вторичного инфицирования. Патогенная флора всегда стремительна в своем развитии, она активизирует воспаление. Доминирует при этом стафилококк, который знаменит своей устойчивостью к антибиотикам. К стафилококку присоединяются и другие возбудители, иммунитет при этом заметно снижен. В результате всего этого выздоровление затягивается.

В пораженных тканях нарушается трофика, развивается гипоксия, что еще больше усугубляет течение болезни; особенно опасна во всех отношениях диабетическая язва. При сахарном диабете накапливаются недоокисленные продукты обмена, нервные волокна повреждаются. В этих условиях любое, даже самое незначительное повреждение запускает процесс воспаления в виде лавины: репаративные процессы в ране не возникают. Площадь и глубина язв увеличивается; при присоединении вторичной инфекции может развиться интоксикация всего организма. Итогом может стать сепсис и ампутация ноги.
Симптоматические проявления
Самое излюбленное место язв — голень. Патология на ноге начинается с появления темного пятна на коже, которое называют еще лаковым. Подкожная клетчатка в результате пораженных капилляров воспаляется, после этого развивается опухоль в области голени. В ноге появляется отек, ночные судороги и боли. Кожа начинает сильно чесаться, на ней проступает венозная сеть. Вены сливаются в одно красно-бордовое пятно, затем оно приобретает фиолетовый оттенок и распространяется на большую площадь. Кожа утолщается, становится блестящей, напряженной и гладкой. Через лаковое пятно выступает жидкость в виде капель росы. Кожа некротизируется.
Весь процесс может занимать до 10 дней. Образуется язва, которая начнет прогрессировать. После кожи воспаление переходит на сухожилия, мышцы и надкостницу большеберцовой кости. Из раны начинает сочиться гной, появляется неприятный запах. При неправильном или недостаточном лечении поражаются лимфатические сосуды. При лимфостазе развивается слоновость, даже сепсис. Скорость заживления зависит от состояния кровотока по периферии язвы. Если он нарушен, то даже при устранении причины язвы она заживать не будет. Сложность лечения и диагностики еще и в том, что всегда имеется вторичная инфекция.
Диабетическая трофическая язва
 Диабетическая трофическая язва — в этом случае трофические нарушения локализуются на больших пальцах ног часто после травмирования натоптышей. Сначала гибнут нервные окончания, затем теряется чувствительность кожи. Такие больные даже при попадании ног в кипяток ничего не чувствуют. Боли возникают больше по ночам. В отличие от артериальных трофических язв, при СД не бывает перемежающейся хромоты, ранки более глубокие и больше по размеру. При диабете язвы чаще других инфицируются вплоть до гангрены и ампутации ноги.
Диабетическая трофическая язва — в этом случае трофические нарушения локализуются на больших пальцах ног часто после травмирования натоптышей. Сначала гибнут нервные окончания, затем теряется чувствительность кожи. Такие больные даже при попадании ног в кипяток ничего не чувствуют. Боли возникают больше по ночам. В отличие от артериальных трофических язв, при СД не бывает перемежающейся хромоты, ранки более глубокие и больше по размеру. При диабете язвы чаще других инфицируются вплоть до гангрены и ампутации ноги.
Другие виды
Артериальные изъязвления — итог облитерирующего атеросклероза. Провоцируются тесной обувью, переохлаждением, микротрещинами кожи. Обычно такая трофическая язва на ноге имеет небольшой размер, содержит гной. Излюбленная локализация — пятка, большой палец и внешняя сторона стопы. Обязательно развивается перемежающаяся хромота, больному трудно подниматься и спускаться по лестнице. Отмечается быстрая утомляемость, ознобы, ночные боли.
Гипертонические язвы Мартореля отличаются очень медленным ростом, появляются редко. Болевой синдром выражен, постоянен, больше страдают женщины после 40 лет. Отличает эти язвы то, что они всегда симметричны, располагаются на наружной стороне средней части голени, легко инфицируются.
При поражениях периферических нервов появляются так называемые нейрогенные язвы — они чаще локализуются на пятках и их боковых поверхностях. Причиной становятся травмы головы и позвоночника. Наряду с ними могут возникать парезы и параличи мышц голени, пальцы ног теряют свою чувствительность. Язвы похожи на кратер, дном которых часто становится кость, мышца, сухожилие. Размер их незначительный. В них скапливается гной и появляется неприятный запах.
При гнойных заболеваниях мягких тканей (пиодермии, инфекции ран после рожи, флегмон, карбункулов) тоже могут образовываться пиогенные трофические язвы. Этому подвержены низшие слои населения ввиду их образа жизни. Трофические язвы имеют овальную форму, могут быть множественными, неглубокими, покрыты толстым слоем гноя; вокруг развивается перифокальное воспаление. Причиной являются чаще всего кокки. Течение длительное, упорное, с рецидивами. Посттравматические трофические язвы появляются после радиации, оперативных вмешательств, механических и термических повреждений кожи.
Постинъекционные язвы у наркоманов также относят к этой группе, их число растет. Трофические нарушения на фоне опухолей занимают около 1,5% случаев. Они возникают при распаде и изъязвлении опухоли, которая может локализоваться не только в коже, но и в мягких тканях и костях.
Возможные осложнения
Недостаточная терапия язв приводит к развитию экземы, дерматита, пиодермии, флегмон, рожистого воспаления, гангрены. Может развиться остеомиелит, периостит, тромбофлебит, артрит и артроз, сепсис, столбняк; в язве могут поселиться личинки насекомых (мух), под действием агрессивных агентов при обработке кожи может появиться малигнизация и рак кожи. Такие последние осложнения занимают 3,5% случаев, для малигнизации срок язвы должен составлять не менее 15-20 лет. К агрессивным агентам можно отнести и мазь Вишневского, в которой присутствует деготь, и ихтиоловую мазь, содержащую продукты нефти, и салициловую кислоту, частое применение лазера, УФО. Если нет заживления, язва прогрессирует, над раной отмечается гипертрофия тканей, развиваются некрозы, повышенная кровоточивость — это показатели малигнизации.
Для уточнения диагноза проводят биопсию краев и дна язвы. Интересна точка зрения на миаз: некоторые склонны использовать личинки насекомых для очищения раны при сильном загрязнении язвы. Этот метод называется биохирургией. Но вряд ли такой метод получит большое распространение.
Диагностические мероприятия
Основным в диагностике является определение этиологии, это важно для выбора тактики лечения. Трофические язвы нижних конечностей имеют настолько характерный вид, что расспрос больного и первичный осмотр уже позволяют заподозрить их наличие. Более того, локализация язвы также может говорить о многом: если язва находится в области медиальной лодыжки, она гиперпигментирована окружающей кожей, сеткой варикозных вен — скорее всего, речь идет о венозной недостаточности. Язва на подошве с отсутствием чувствительности пальцев — это нейротрофическая язва и т.п.
При сомнениях для диагностики применяют и другие инструментальные исследования: УЗДГ, МСКТ, МРТ, дуплексное сканирование, функциональные пробы. При остеомиелите лучший результат даст рентген, при подозрении на опухоль — гистологическое исследование. При микроциркуляторных расстройствах применяют лазерную флоуметрию и термометрию, реовазографию. Для выявления вида инфекции берется мазок из содержимого язвы для последующей микроскопии, так определяется состав микрофлоры, ее количество и чувствительность к антибиотикам. При подозрении на малигнизацию проводят гистологическое исследование биоптатов краев и дна язв. При помощи рентгено-контрастной ангиографии выявляются аневризмы, закупорка или сужение сосудов.
Лечение трофических язв
Чтобы правильно лечить, необходимо сначала выявить этиологию язвы. Для этого лечение проводят только после полного обследования больного. Различают консервативное и хирургическое лечение трофических язв нижних конечностей. Медикаментозный способ. Цель: снятие воспаления, укрепление стенок сосудов, улучшение микроциркуляции, разжижение крови для улучшения кровотока. С этими целями назначают препараты: флеботоники, антиагреганты, антибиотики, НПВС, ангиопротекторы.
Большое значение придается местной обработке раны: сначала ее промывают антисептиками, затем накладывают лечебные мази. В качестве антисептиков наиболее часто применяют следующие препараты: Фурацилин, Перманганат калия, Хлоргексидин, в домашних условиях используют отвары чистотела или ромашки.
Использование повязок с лечебными мазями (Диоксиколь, Левомиколь, Стрептолавен). После очищения раны начинается процесс ее заживления. Для этого применяют уже другие мази с ранозаживляющим составом. Обрабатывать надо не только саму рану, но и окружающую ткань.
Оперативные методы
Под наркозом производят удаление некротизированных тканей и закрытие дефекта кожи. Виды хирургических процедур: кюретаж или VAC-терапия (вакуумная терапия).
Если язва имеет средний размер, ее закрывают собственными тканями, которые ежесуточно слегка подтягивают по 2-3 мм до полного закрытия — на это может уйти до 40 дней. Если же размеры язвы больше 10 см, применяют кожу с других участков тела. При проведении любых операций назначают и вышеуказанные препараты.
Физиотерапия
Физиотерапевтические процедуры применяют уже на стадии заживления:
- Гипербарическая оксигенация снижает устойчивость возбудителей к антибиотикам, мешает их жизнедеятельности и размножению, насыщает ткани кислородом. Низкочастотная ультразвуковая кавитация усиливает действие антисептиков и антибиотиков на язву, улучшает микроциркуляцию и способствует заживлению.
- Лазерная терапия снимает воспаление, отеки, боли, стимулирует репаративные процессы. Магнитная терапия снимает боли и отек, расширяет сосуды, улучшая трофику. УФО повышает иммунитет, имеет антибактериальные свойства, улучшает кровообращение, расширяет сосуды, активирует фагоциты — пожирателей микробов.
- Терапия озоном и азотом (NO-терапия) устраняет гипоксию, насыщая кислородом. Не исключается использование грязелечения. Компрессионные эластические повязки применяются на всех стадиях лечения. Для этого чаще всего используют специальные аптечные резиновые и трикотажные бинты, которые меняют ежедневно. Их можно стирать и использовать не один раз. Они не дают развиваться отекам, улучшают отток крови и лимфы, тем самым способствуя микроциркуляции.
Лечение в домашних условиях представляет собой использование в качестве антисептиков фурацилина, перманганата калия, раствора борной кислоты. Использование различных трав, порошков — все это следует применять только после консультации у врача.
Профилактические мероприятия
Следует сказать, что трофические язвы склонны рецидивировать, поэтому дважды в год надо проводить профилактическое превентивное лечение. Места бывших язв смазывать мазями на основе зверобоя, календулы или ромашки, они хорошо регенерируют ткани. Необходимо всегда следить за здоровьем вен, периодически носить компрессионное белье по указанию врача. По возможности следует совершать умеренные физические нагрузки — для этого необходимо, чтобы лечащий врач подобрал комплекс ЛФК. Также профилактикой будет своевременное лечение варикоза, облегченный труд для таких пациентов: запрет на работу в горячих цехах, переохлаждение, статические нагрузки на ноги.
[ads-pc-4][ads-mob-4]
403 Forbiddennginx[ads-pc-5][ads-mob-5]
Источник


