Лечение офтальмопатии после удаления щитовидной железы
Что можно, а что нельзя делать после операции на щитовидной железе — рекомендации по ведению повседневной жизни
- Реабилитация
- О работе
- О питании
- Об отдыхе
- Наблюдение у специалиста
- Выводы
Реабилитация
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Как и любое серьезное заболевание, любое оперативное вмешательство требует проведения реабилитационного курса лечения. Нельзя пренебрегать этим видом терапии, иначе возможно появление негативных последствий от проведения самолечения.
Объем реабилитационной терапии после операции на щитовидной железе различен и обуславливается объемом проведенного оперативного лечения: локальное, частичное или полное удаление щитовидной железы. Такое лечение приводит к уменьшению выработки гормонов щитовидки, поэтому после вмешательства больным назначают заместительную терапию – таблетированные препараты, которые часто приходится принимать всю жизнь.

А период реабилитации проводятся мероприятия предотвращающие развитие выраженных изменений со стороны рубца, точнее изменения происходят но в более мягкой форме. В первые годы он может набухать, краснеть и немного утолщаться, но потом он бледнеет и становится незаметным.
О работе
При благоприятном течении восстановительного периода и отсутствии послеоперационных осложнений больной спустя 3-4 недели после вмешательства может выйти на работу. При этом рекомендуется избегать эмоциональных потрясений, тяжелого физического труда и работы в режиме нон стоп. Руководство предприятия не ставит его в ночные смены, на выполнение работы на конвейере и не отправляет в длительные командировки.
На протяжении первого года после операции на щитовидной железе нельзя делать тяжелую физическую работу. А после рабочего дня лучше немного передохнуть, чем сразу браться за ведение быта. Рекомендуемая продолжительность ночного отдыха – 7-8 часов.
Также врачи рекомендуют делать прогулки на свежем воздухе не менее часа ежедневно.
О питании
 Питание после операции на щитовидной железе все же корректируется в сторону соблюдения здорового образа жизни. Ведь удаление даже небольшой части щитовидной железы приводит к нехватке ее гормонов и при нерациональном питании у больного в короткие сроки появляется избыточный вес. Недостаток гормонов щитовидной железы после операции приводит к замедлению метаболизма в организме, что и приводит к неуклонному росту веса если ничего не делать, точнее не вносить изменения в пищевой рацион.
Питание после операции на щитовидной железе все же корректируется в сторону соблюдения здорового образа жизни. Ведь удаление даже небольшой части щитовидной железы приводит к нехватке ее гормонов и при нерациональном питании у больного в короткие сроки появляется избыточный вес. Недостаток гормонов щитовидной железы после операции приводит к замедлению метаболизма в организме, что и приводит к неуклонному росту веса если ничего не делать, точнее не вносить изменения в пищевой рацион.
Если после операции не было произведено полное удаление щитовидной железы, то в таких случаях больным рекомендуется периодически делать подкормку оставшихся тканей железы путем введения в рацион продуктов содержащих йод: морская капуста, морская рыба (камбала, треска, палтус, зубатка), консервы из морской рыбы и капусты.
 Также больным после операции на щитовидной железе рекомендуется тщательно следить за весом для этого каждые две недели нужно делать взвешивание натощак. А при составлении рациона для избегания проблем стоит посетить специалиста. Питание нужно подкорректировать, ограничив употребление легкоусвояемых углеводов и жиров животного происхождения. Больше стоит употреблять в пищу различные виды растительных масел: подсолнечное, оливковое, кукурузное и другие. Еще полезно употреблять больше свежих овощей и фруктов, а также различной зелени.
Также больным после операции на щитовидной железе рекомендуется тщательно следить за весом для этого каждые две недели нужно делать взвешивание натощак. А при составлении рациона для избегания проблем стоит посетить специалиста. Питание нужно подкорректировать, ограничив употребление легкоусвояемых углеводов и жиров животного происхождения. Больше стоит употреблять в пищу различные виды растительных масел: подсолнечное, оливковое, кукурузное и другие. Еще полезно употреблять больше свежих овощей и фруктов, а также различной зелени.
Нельзя после проведения операции на щитовидке пить крепкий кофе и чай, таким больным больше стоит пить различных компотов, киселей, витаминных напитков из различных ягод и соков, желательно свежее выжатых, которые можно делать в домашних условиях.
Нельзя употреблять алкоголь и курить, иначе восстановительный период затягивается и риск развитии рецидива основного заболевания по поводу которого и проводилась операция по удалению патологической ткани железы возрастает в разы.
Об отдыхе
 Проводить отпуск таким больным более полезно для здоровья в привычном для организма климате. Стараться избегать поездок в более жаркий и холодный климатические зоны. Это может провоцировать рецидив заболевания по поводу которого проводилась операция. В более теплые климатические зоны, особенно часто больные желают побыть у моря, разрешается съездить в период с октября по май, то есть в период когда в выбранном южном регионе отмечается комфортная для больного температура внешней среды.
Проводить отпуск таким больным более полезно для здоровья в привычном для организма климате. Стараться избегать поездок в более жаркий и холодный климатические зоны. Это может провоцировать рецидив заболевания по поводу которого проводилась операция. В более теплые климатические зоны, особенно часто больные желают побыть у моря, разрешается съездить в период с октября по май, то есть в период когда в выбранном южном регионе отмечается комфортная для больного температура внешней среды.
Больным не рекомендуется проводить физиотерапевтические процедуры связанные с повышением температуры тела: принимать различные ванны, грязевые процедуры и прочие, потому что перегревание тела может негативно сказаться на общем самочувствии больного после оперативного лечения щитовидки. Лучше будет делать различные водные процедуры направленные на проведение закаливания организма: обливания, веерный и циркулярный душ. Эти процедуры не только укрепляют организм, но и тонизируют его. Это важно учитывать при выборе оздоровительных процедур во время нахождения в санатории или другом оздоравливающем учреждении.
Главное больные после проведения оперативного лечения ни в коем случае нельзя загорать, так как это негативно сказывается на здоровье человека после операции на щитовидке.
Наблюдение у специалиста
Каждый больной после операции наблюдается у эндокринолога. Он подбирает оптимальную дозу заместительной гормональной терапии, объем которой подбирается в зависимости от вида проведенной операции, точнее соответственно чем меньшая часть удалена, тем меньше доза принимаемого препарата. При этом больной периодически посещает врача, где проходит полное обследование. В ходе которого устанавливается общее состояние, определяется эффективность проводимого лечения и возможно выявление послеоперационных осложнений на ранних этапах. Это позволяет проводить коррекцию лечения, а если понадобится, то придется повторно делать операцию для их устранения.
 При осмотре врач обращает внимание не только на аспекты, говорящие о развитии гипотиреоза или гипертиреоза, которые могут выявляться при осмотре, но и проводит детализированную беседу, для точного определения жалоб, если они есть.
При осмотре врач обращает внимание не только на аспекты, говорящие о развитии гипотиреоза или гипертиреоза, которые могут выявляться при осмотре, но и проводит детализированную беседу, для точного определения жалоб, если они есть.
Не стоит стесняться и сразу сообщать врачу о появлении жалоб, возможно для этого придется раньше времени прийти на консультацию. Это важно ведь часто читая отзывы, есть часть людей жалеющих об оттягивании момента для посещения врача, а потом порой бывает и поздно. Ранее обращение приводит к своевременному оказанию полного объема лечебных мероприятий и часто может спасти жизнь. А позднее обращение, особенно при развитии осложнений течения основного заболевания, приводит к оказанию только паллиативной помощи, точнее такой вид помощи способен лишь на время облегчить состояние больного и возможно отсрочить летальный исход.
Выводы
Делать операцию при некоторых заболеваниях щитовидки необходимо, это в сочетании с медикаментозной терапией способно продлить жизнь надолго не ухудшая ее качества. А для выбора медицинского учреждения для проведения оперативного лечения можно изучить отзывы пациентов, прошедших в них лечение.
А потом для сохранения полученного лечебного эффекта больной должен в точности делать все то что ему порекомендует лечащий врач. Это касается рекомендаций не только по лечению, но ведению жизни, питанию, занятий спортом и другие.
![]()
Последствия удаления щитовидной железы у женщин и мужчин
Реабилитация и восстановление после операции по удалению щитовидной железы
Операция по полному иссечению щитовидной железы в большинстве случаев показана пациентам, у которых были обнаружены раковые образования в данном эндокринном органе.

Когда необходима операция
Хирург принимает решение о полном удалении органа в случае:
- тяжелой формы патологических процессов;
- дисфункции железы;
- узлового или диффузного зоба, который, увеличиваясь и разрастаясь;
- сильно сдавливает соседние органы;
- отсутствия эффекта при консервативном лечении злокачественных образований.
Как и после любого другого вмешательства, после операции на щитовидной железе, следует реабилитационный период, который иногда сопровождается сложностями. О том, как проходит реабилитация после удаления щитовидной железы и пойдет речь дальше.
Особенности периода восстановления
После удаления щитовидки, пациент может некоторое время ощущать дискомфорт и жаловаться на плохое самочувствие. Это нормальное явление после любого хирургического вмешательства. Естественно, после операции на щитовидке организм испытывает нехватку удаленного органа, что может вызывать следующие проявления:
- сильный отек, который сопровождается болью не только при глотании, но и в состоянии покоя;
- отечность операционного шва;
- боль в шее, преимущественно в задней ее части;
- сонливость и общая слабость.
Надо понимать, что подобная симптоматика является естественной, и при условии, что в период реабилитации особых и серьезных осложнений не возникает, эти явления проходят в течение месяца.
Что касается послеоперационных осложнений, то чаще всего пациенты сталкиваются с проблемами нарушения голоса. Это в основном происходит в результате того, что из-за воздействия интубационной трубки, которую хирурги использовали во время операции, у пациента развивается ларингит.
Безусловно, это заболевание лечится в течении пары недель, но в редких случаях голос после операции пропадает не из-за ларингита, а по причине травмирования голосовых связок, это уже считается серьезным осложнением после операции по удалению эндокринного органа, которое требует более сложного лечения.
Часто у прооперированных больных возникает чувство сильной слабости. Это связано с дефицитом кальция, которая обязательно возникает в постоперационный период. В этом случае пациенту рекомендуется вводить этот элемент в свой рацион питания.
Иногда в период после удаления щитовидки, нарушается функциональность околощитовидных желез. В этом случае пациента направляют на диагностику, и после подтверждения диагноза, назначают необходимое лечение.
Самым тяжелым осложнением, но, к счастью, самым редким из всех возможных, считается локальное кровотечение. При этом шов отекает, область вокруг него тоже опухает, наблюдаются гнойные образования. Но такое явление отмечается всего лишь у 0,1-0,2% прооперированных пациентов.
Анализы и лечение после полного удаления щитовидки
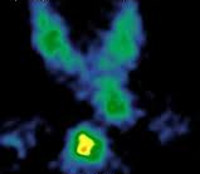
Итак, удаление щитовидной железы, особенно послеоперационный период в обязательном порядке должен контролироваться лечащим врачом. В первую очередь специалист должен назначить Левотироксин в инъекциях, особенно это касается прооперированных женщин. Кроме этого, всем пациентам назначаются обязательные анализы, в том числе и сцинтиграфия.

Данное исследование помогает обнаружить наличие метастазирования в другие органы, а также способно определить их потенциальную возможность. Сцинтиграфия назначается пациентам примерно через 30 дней после тиреоидэктомии. При условии, что пациенту по каким-то причинам такое исследование противопоказано, его заменяют рентгенологическим исследованием.
После хирургии всем пациентам назначается лабораторное исследование крови. Необходимо сдать кровь на тиреоглобулин. Этот анализ также дает информацию о метастазах или злокачественных тканях.
Если у пациента возникают проблемы с послеоперационным швом – длительное заживление, наличие отека, гнойные образования и так далее, нужно провести лабораторный анализ на наличие остатков злокачественных тканей железы. В этом случае назначается терапия радиоактивным йодом. Через неделю после нее необходимо снова провести сцинтиграфическое обследование для оценки состояния тканей. Если есть необходимость, радиоактивную йодотерапию проводят через 12 месяцев после хирургического вмешательства, но необходимо понимать, что такое лечение может сопровождаться серьезными осложнениями. Это может быть потеря голоса или самое опасное – острый лейкоз.
Лечение в послеоперационный период
Очень важно правильно ухаживать за швом и самым тщательным образом соблюдать стерильность этой зоны. Гнойные процессы в этой области крайне опасны, поскольку в непосредственной близости находятся жизненно важные органы: сердце, мозг, нервные сплетения. При возникновении отека, необходимо сразу же сообщить об этом врачу. Возможно потребуется антибактериальная терапия или антисептическое лечение. Очень важно, чтобы припухлость шва контролировалась лечащим врачом, только так можно избежать серьезных последствий.
Понятно, что восстановление после удаления щитовидной железы невозможно без заместительной гормональной терапии. После тиреоидэктомии в организме возникает гормональная недостаточность, поэтому сначала пациентам выписывают инъекции Левотриксина, а затем необходимо перейти на прием таблеток.
Восстановление голоса при условии, что нервы, которые приводят в движение голосовые связки, повреждены незначительно, может занять несколько месяцев. В этом случае пациенту рекомендуется находиться под наблюдением у фониатра – узкого специалиста. Он назначит необходимое лечение и разработает индивидуальные упражнения, чтобы восстановить голос быстрее. В очень редких случаях может потребоваться хирургическое лечение.
Диета и физические нагрузки
Особых ограничений в реабилитационной диете нет. Единственное требование – сбалансированное и рациональное питание и отсутствие вредных продуктов. К вредным продуктам относятся солености, копчености, сладости, кофе, алкогольная продукция и газированные напитки.
Если вы практикуете вегетарианство, об этом необходимо сообщить врачу. Некоторые продукты могут оказывать негативное влияние на работу организма без щитовидки. К примеру, придется отказаться от употребления сои.

Также надо быть предельно осторожным людям, которые придерживаются низкокалорийного диетического питания. Если в организме будет дефицит белковой пищи, нужные для работы гормоны продуцироваться в необходимом объеме не будут. Поскольку тиреоидэктомия и так повлияет на баланс гормонов, организму придется нелегко и реабилитационный процесс будет дольше и тяжелее.
В рацион питания необходимо включать в больших количествах следующие вещества:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- витамин С – это позволит ранам быстрее заживать;
- йод – необходим для продуцирования тироидных гормонов;
- железо – приведет в норму процесс кроветворения, давший сбой после удаления органа;
- кальций – для исключения гипокальцемии.
Очень важен правильный питьевой режим. В среднем в сутки организм должен получать 1,5 л жидкости. При уменьшении питьевого режима самочувствие пациента может ухудшаться, а при увеличении могут возникать крайне нежелательные отеки. Голодания и монодиеты под запретом.
Что касается физических нагрузок, то их надо тоже пересмотреть. Чрезмерное физическое перенапряжение после операции противопоказано. Повышенные нагрузки допустимы, если гормональный уровень находится в пределах нормы. Однако, удаление эндокринного органа – это веский повод, чтобы исключить нагрузки, которые сильно влияют на работу сердца.
Настольный теннис, плавание, неспешная спортивная ходьба – это то что нужно, кроме того, необходимы ежедневные прогулки на воздухе. Необходим полноценный сон – не менее 8 часов.
В целом образ жизни надо успокоить и сбалансировать. Эмоциональные перегрузки желательно исключить, поскольку стрессовые и конфликтные ситуации отрицательно влияют на уровень гормонов.
Восстановительный период после тиреоидэктомии не является сложным, чаще всего он протекает без осложнений и существенных проблем со здоровьем. Очень важно регулярно проходить осмотр у врача и полностью исполнять его предписания.
Источник
Эндокринная офтальмопатия — что это?
Эндокринная офтальмопатия — заболевание ретробульбарных тканей и
мышц глазного яблока аутоиммунной природы, которое возникает на фоне
патологии щитовидной железы и приводит к развитию экзофтальма, или
пучеглазия, и комплекса глазных симптомов. Первым это заболевание описал
Р.Дж. Грейвс в 1835 году. Именно поэтому некоторые авторы
называют патологию офтальмопатией Грейвса. До недавнего времени
считалось, что эндокринная офтальмопатия является симптомом
аутоиммунного заболевания щитовидной железы — диффузного токсического
зоба. В настоящее время эндокринную офтальмопатию считают
самостоятельным заболеванием.
Изучением и лечением больных с данной патологией занимаются и
эндокринологи, и офтальмологи. По данным медицинской статистики
заболевание поражает около 2% всего населения, причем женщины страдают
им в 6-8 раз чаще, чем мужчины. Эндокринная офтальмопатия чаще всего
проявляется в двух возрастных периодах — в 40-45 и 60-65 лет. Кроме
того, в литературе описаны случаи возникновения данного заболевания в
детском возрасте у девочек 5-15 лет. В 80% случаев офтальмопатия Грэйвса
сопровождает заболевания, вызывающие нарушения гормональной функции
щитовидной железы, и лишь в четверти случаев встречается на фоне
эутиреоза — состояния нормального функционирования щитовидной железы.
Причины и механизмы развития эндокринной офтальмопатии
В 90-95% случаев эндокринная офтальмопатия развивается на фоне
диффузного токсического зоба. Причем поражение глаз может наблюдаться
как в разгар основного заболевания, так и через 10-15 лет после его
лечения, а иногда — и задолго до него.
В основе эндокринной офтальмопатии лежит поражение мягких тканей
глазницы, связанное с нарушением функции щитовидной железы различной
степени выраженности. Причины, запускающие развитие эндокринной
офтальмопатии, до сих пор не выяснены. Пусковыми факторами патологии
считают ретровирусную или бактериальную инфекции, воздействие на
организм токсинов, курения, радиационного излучения, инсоляции и
стрессов.
Аутоиммунная природа заболевания подтверждается механизмом его
развития, при котором иммунная система больного воспринимает клетчатку,
окружающую глазное яблоко, как носителя рецепторов тиреотропных
гормонов, вследствие чего начинает синтезировать против них антитела
(антитела к рецептору ТТГ, сокращенно – АТ к рТТГ). Проникнув в
клетчатку глазницы, антитела вызывают иммунное воспаление,
сопровождающееся инфильтрацией. Клетчатка при этом начинает активно
вырабатывать вещества, притягивающие жидкость — гликозаминогликаны.
Результатом этого процесса становится отек клетчатки глаза и
увеличение объема глазодвигательных мышц, которые создают давление в
костной основе глазницы, что обусловливает в дальнейшем специфическую
симптоматику заболевания (в первую очередь – экзофтальм, выстояние
глазного яблока кпереди с возникновением симптома «пучеглазия»). С
течением времени воспалительный процесс затихает, а инфильтрат
перерождается в соединительную ткань, т.е. образуется рубец, после
образования которого экзофтальм становится необратимым.
Эндокринная офтальмопатия – классификация
Существуют несколько видов классификаций эндокринной офтальмопатии. В
отечественной медицине наиболее распространена классификация по
В.Г. Баранову, согласно которой выделяют степени эндокринной офтальмопатии, сопровождающиеся определенными клиническими проявлениями.
— 1 степень характеризуется небольшим пучеглазием (до 16 мм),
умеренным отеком век, без нарушения функции глазодвигательных мышц и
конъюнктивы;
— 2 степень сопровождается умеренно выраженным экзофтальмом (до
18 мм), существенным отеком верхнего и нижнего века, а также
конъюнктивы, и периодическим двоением в глазах;
— 3 степень. Для неё характерен выраженный экзофтальм (до 21
мм), невозможность полного смыкания век, эрозии и язвы на роговице,
ограничение подвижности глазного яблока и признаки атрофии зрительного
нерва.
Также на практике часто используют классификацию эндокринной
офтальмопатии А.Ф. Бровкиной, основанную на выраженности глазной
симптоматики, и включающую в себя три основные формы заболевания: тиреотоксический экзофтальм, отечный экзофтальм и эндокринная миопатия.
Симптомы эндокринной офтальмопатии
Тиреотоксический экзофтальм проявляется клинически в виде
незначительного истинного или ложного выпячивания глазных яблок,
ретракцией верхнего века, за счет которой отмечается расширение глазной
щели, небольшого дрожания закрытых век и недостаточной конвергенции.
Морфологических изменений в ретробульбарных тканях не обнаруживается.
Объем движений окологлазных мышц не ограничен, глазное дно — без
изменений.
Для отечного экзофтальма характерно двусторонне поражение
глазных яблок, происходящее чаще в разные временные отрезки, с
интервалом до нескольких месяцев. В течении этой формы эндокринной
офтальмопатии выделяют три стадии.
1. Стадия компенсации. Начало заболевания характеризуется рядом
специфических симптомов, а именно, с утра наблюдается небольшое
опущение верхнего века, которое к вечеру исчезает. Глазная щель
закрывается полностью. С течением времени частичное опущение века
трансформируется в стойкую ретракцию (сокращение) за счет спазма и
длительного повышенного мышечного тонуса, что приводит к контрактуре
мышцы Мюллера и верхней прямой мышцы глаза.
2. Субкомпенсаторная стадия. Наружной угол глазной щели и
участок вдоль нижнего века поражаются белым хемозом, повышается
внутриглазное давление и развивается отек окологлазных тканей
невоспалительного характера. Пучеглазие нарастает очень быстро, глазная
щель перестает закрываться полностью. Сосуды склеры расширяются,
становятся извитыми и формируют фигуру, напоминающую по форме крест.
Именно этот симптом дает основание постановки диагноза отечного
экзофтальма. При движении глазных яблок наблюдается повышение
внутриглазного давления.
3. Декомпенсаторная стадия. Характеризуется резким усилением
симптоматики. Развивается большая степень пучеглазия, глазная щель
совсем не смыкается из-за отека век и окологлазной клетчатки. Глаз
обездвижен. Наблюдается развитие оптической нейропатии, переходящее в
атрофию зрительного нерва. Из-за сдавливания ресничных нервов
развивается кератопатия и эрозивно-язвенное поражение роговицы. Если не
проводится необходимое лечение, эта стадия отечного экзофтальма
завершается фиброзом тканей глазницы и резким ухудшением зрения за счет
бельма роговицы или атрофии зрительного нерва.
Эндокринная миопатия поражает чаще всего оба глаза, встречается
обычно у мужчин на фоне гипотиреоидного или эутиреоидного состояния.
Начало патологического процесса проявляется двоением в глазах,
интенсивность которого имеет тенденцию к нарастанию. Затем
присоединяется экзофтальм. Отека окологлазной клетчатки при этой форме
эндокринной офтальмопатии не наблюдается, но утолщаются прямые
глазодвигательные мышцы, что приводит к нарушению их функции и
ограничению в отведении глаз кнаружи, вниз и вверх. Инфильтративная
стадия при этой форме эндокринной офтальмопатии очень кратковременная, и
уже через несколько месяцев наблюдается фиброз тканей.
Пучеглазие при офтальмопатии Грейвса необходимо дифференцировать с
ложным пучеглазием, которое может возникать при воспалительных процессах
в глазнице, опухолях и значительной степени близорукости.
Как диагностируют эндокринную офтальмопатию?
Постановка диагноза «эндокринная офтальмопатия» ставится на основании
комплекса инструментальных и лабораторных методов исследования,
проводимых эндокринологом и офтальмологом.
Эндокринологическое обследование
предполагает определение уровня гомонов щитовидной железы, выявление
антител к тканям железы, ультразвуковое исследование щитовидной железы.
Если при УЗИ в структуре железы выявляются узлы более 1 см в диаметре,
показано проведение пункционной биопсии.
Обследование офтальмолога
состоит из визиометрии, периметрии, исследования конвергенции.
Обязательно проведение исследования глазного дна — офтальмоскопия,
определение уровня внутриглазного давления — тонометрия. При
необходимости уточнения диагноза можно провести МРТ, КТ, УЗИ орбиты и
биопсию глазодвигательных мышц.
Лечение эндокринной офтальмопатии
Варианты лечебных мероприятий, направленных на коррекцию эндокринной
офтальмопатии, определяются в зависимости от степени нарушения
функционирования щитовидной железы, формы заболевания и обратимости
патологических изменений. Обязательным условием успешного лечения
является достижение эутиреоидного состояния (нормального уровня гормонов
Т4 св., Т3 св., ТТГ).
Основными целями лечения выступают увлажнение конъюнктивы,
предупреждение развития кератопатии, коррекция внутриглазного давления,
подавление процессов деструкции внутри глазного яблока и сохранения
зрения.
Так как процесс развивается на фоне основного аутоиммунного поражения
щитовидной железы, рекомендовано применение назначение препаратов,
подавляющих иммунный ответ — глюкокортикоидов, кортикостероидов.
Противопоказаниями к применению этих препаратов могут служить
панкреатит, язва желудка, тромбофлебит, опухолевые процессы и
психические заболевания. Кроме этого подключают плазмафарез,
гемосорбцию, криоаферез.
Показателями к госпитализации больного служат такие признаки, как
резкое ограничение движения глазных яблок, диплопия, язва роговицы,
быстро прогрессирующее пучеглазие, подозрение на оптическую нейропатию.
Обязательна коррекция функции щитовидной железы тиростатиками
или гормонами. При отсутствии эффекта от использования лекарственных
средств прибегают к тиреоидэктомии — удалению щитовидной железы с
последующим проведением заместительной гормональной терапией. В
настоящее время все более распространенной становится мнение, что
щитовидную железу необходимо полностью удалять при первых же симптомах
офтальмопатии, поскольку после удаления ткани щитовидной железы в крови
значительно снижается титр антител к рецептору ТТГ. Снижение титра
антител улучшает течение офтальмопатии и повышает вероятность
значительного регресса ее симптомов. Чем раньше выполняется
тиреоидэктомия — тем более выраженным является улучшение состояния глаз.
В качестве симптоматического лечения эндокринной офтальмопатии
назначают препараты, нормализующие обменные процессы в тканях —
актовегин, прозерин, витамины А и Е, антибактериальные капли,
исскуственная слеза, мази и гели для увлажнения. Рекомендовано также
использование физиотерапевтических методов лечения — электорофореза с
алоэ, магнитотерапии на область глаз.
Хирургическое лечение эндокринной офтальмопатии включает в себя
три вида операций — снятие напряжения в орбите, операции на мышечном
аппарате глаз и веках. Выбор в пользу того или иного вида оперативного
вмешательства зависит от симптоматики патологического процесса. Декомпрессия орбиты,
к примеру, показана при нейропатии зрительного нерва, выраженном
пучеглазии, язвенных поражениях роговицы и подвывихе глазного яблока. С
её помощью достигается увеличение объема глазницы благодаря удалению
одной или нескольких стенок орбиты и иссечению окологлазной клетчатки.
Глазодвигательные мышцы подвергают оперативному воздействию при стойком двоении в глазах и косоглазии, если консервативным путем они не корригируются. Хирургическое вмешательство на веках
состоит из группы пластических и функциональных операций, подбор
которых осуществляют, опираясь на форму развившегося нарушения
(опущение, отек век, ретракция и т.д.).
Прогноз эндокринной офтальмопатии
Прогноз эндокринной офтальмопатии зависит от своевременности начатого
лечения. Если заболевание диагностировано на ранних стадиях и разработан
правильный план лечения, можно добиться затяжной ремиссии заболевания и
предотвратить тяжелые необратимые последствия. По статистике, у трети
больных наблюдается клиническое улучшение, у двух третей — стабилизация
течения процесса. В 5%-10% случаев возможно дальнейшее прогрессирование
эндокринной офтальмопатии.
После проведенного лечения необходим офтальмологический контроль через
полгода, а также постоянное наблюдение и коррекция функции щитовидной
железы у эндокринолога. Больные с офтальмопатией Грейвса должны быть на
диспансерном учете.
Базедова болезнь (болезнь Грейвса, диффузный токсический зоб)
Причина Базедовой болезни кроется в неправильном функционировании иммунной системы человека, которая начинает вырабатывать особые антитела – антитета к рецептору ТТГ, направленные против собственной щитовидной железы пациента
Удаление щитовидной железы
Информация об удалении щитовидной железы в Северо-Западном центре эндокринологии (показания, особенности проведения, последствия, как записаться на операцию)
Заболевания щитовидной железы
В настоящее время изучению заболеваний щитовидной железы уделяется настолько серьезное внимание, что был выделен особый раздел эндокринологии – тиреоидология, т.е. наука о щитовидной железе. Врачей, занимающихся диагностикой и лечением заболеваний щитовидной железы, называют тиреоидологами.
Анализы в СПб
Одним из важнейших этапов диагностического процесса является выполнение лабораторных анализов. Чаще всего пациентам приходится выполнять анализ крови и анализ мочи, однако нередко объектом лабораторного исследования являются и другие биологические материалы.
Анализ на гормоны щитовидной железы
Анализ крови на гормоны щитовидной железы — один из наиболее важных в практике работы Северо-Западного центра эндокринологии. В статье Вы найдете всю информацию, с которой необходимо ознакомиться пациентам, собирающимся сдать кровь на гормоны щитовидной железы
Операции на щитовидной железе
Северо-Западный центр эндокринологии – ведущее учреждение эндокринной хирургии России. В настоящее время в центре ежегодно выполняется более 5000 операций на щитовидной железе, околощитовидных (паращитовидных) железах, надпочечниках. По количеству операций Северо-Западный центр эндокринологии устойчиво занимает первое место в России и входит в тройку ведущих европейских клиник эндокринной хирургии
Консультация эндокринолога
Специалисты Северо-Западного центра эндокринологии проводят диагностику и лечение заболеваний органов эндокринной системы. Эндокринологи центра в своей работе базируются на рекомендациях Европейской ассоциации эндокринологов и Американской ассоциации клинических эндокринологов. Современные диагностические и лечебные технологии обеспечивают оптимальный результат лечения.
Экспертное УЗИ щитовидной железы
УЗИ щитовидной железы является главным методом, позволяющим оценить строение этого органа. Благодаря своему поверхностному расположению, щитовидная железа легко доступна для проведения УЗИ. Современные ультразвуковые аппараты позволяют осматривать все отделы щитовидной железы, за исключением расположенных за грудиной или трахеей.
Источник