Лечение язвы и лимфаденита на ноге
 Лимфаденит – процесс воспаления, повреждающий ткани лимфоузлов, возбудителем которого является болезнетворный микроб, который попадает в лимфоузел посредством лимфатических, кровеносных сосудов из внешней среды через открытую раневую поверхность. В основном он является вторичным явлением, который образуется в результате основного патсостояния, достаточно редко выступает самостоятельной нозологической единицей.
Лимфаденит – процесс воспаления, повреждающий ткани лимфоузлов, возбудителем которого является болезнетворный микроб, который попадает в лимфоузел посредством лимфатических, кровеносных сосудов из внешней среды через открытую раневую поверхность. В основном он является вторичным явлением, который образуется в результате основного патсостояния, достаточно редко выступает самостоятельной нозологической единицей.
Симптоматика
Симптоматическая картина зависит от формы и типа, бывает специфическим и неспецифическим, острым или хроническим, региональным и генерализированным, серозным, гнойным, гангренозным, геморрагическим, флегмонозным.
В нормальных условиях лимфоузлы не поддаются пальпированию либо ощущается в виде эластичных, маленьких, не спаянных с рядом лежащими тканями и между собой образованиями, кожные покровы не изменяются, пальпация не болезненная.
Самые частые симптомы:
- Увеличение размеров поврежденных лимфоузлов.
- Возникновение интенсивных болевых ощущений во время пальпирования поврежденной зоны и при движении.
- Поврежденные узлы соединяются друг с другом и с рядом расположенными тканями в плотный пакет.
- Кожные покровы над воспаленными узлами гиперемирована, блестящая, ощущается локальная гипертермия.
- Возникает общая интоксикация – увеличение температуры, общее недомогание, головная боль, болевое ощущение в мышцах нижних конечностей.
- Протекает в сопровождении с проявлениями основной болезни.
Этиологический фактор
Этиологией зачастую выступают патогенные микробы -стафилококк и стрептококк, редко – иные гноеродные микробы, вирусы. Первоначальным патпроцессом при лимфодените является:
- Гнойсодержащая раневая поверхность.
- Гнойничковые повреждения дермы и подкожной жировой клетчатки нижних конечностей (фурункул, карбункул, рожестое воспаление, трофическая язва, панариций, тромбофлебит)
Провоцирующими факторами выступают:
- Расстройство защитной функции иммунитета.
- Сахарный диабет.
- Варикоз сосудов ног.
- Гнойничковые патологии
- Несоблюдение рациона.
Диагностирование
Диагноз выставляют на основании анамнестических сведений и физикального обследования пациента. Для уточнения диагноза проводят дифдиагностику между гнойными процессами подкожной жировой клетчатки и лимаденопатиями (в результате новообразований). В этом случае процесс постановки диагноза предусматривает:
- Исследование крови (общее и биохимическое) и мочи.
- УЗИ поврежденных лимфоузлов.
- Лимфаденография.
- Биопсия (для исключения злокачественной опухоли).
- Определение патогенного агента.
Осложнения
Течение может осложниться:
- Флегмоной.
- Абсцессом
- Тромбофлебитом
- Сепсисом
- Свищеобразованием.
- Расстройством лимфатического оттока (лимфостаз, слоновость).
Лечебные мероприятия
 Лечебный комплекс имеет зависимость от формы и этиологического фактора. Обычно при острой серозной форме не проводят специфическое лечение, возможно самоизлечение после устранения основной патологии. При нагноении тактика терапии претерпевает изменения.
Лечебный комплекс имеет зависимость от формы и этиологического фактора. Обычно при острой серозной форме не проводят специфическое лечение, возможно самоизлечение после устранения основной патологии. При нагноении тактика терапии претерпевает изменения.
Методы консервативной терапии:
- Постельный режим.
- Иммобилизирование конечности.
- Рациональное питание.
- Антибиотиколечение.
- Болеутоляющие и антивоспалительные препараты.
- Иммуномодулирующие, общеукрепляющие и дезинтоксикационные препараты.
При неэффективности терапии показан хирургический метод. Раскрытие и дренирование гнойной раны, инонгда осуществляют иссечение поврежденных лимфоузлов. Однако, последняя методика применяется в отдельных ситуациях, потому как удаление лимфоузлов может привести к слоновости.
В дополнение к этому показаны физиопроцедуры (электрофорез, магнитотерапия, СВЧ и др.).
Группы риска
Группу повышенного риска формирования патологии составляют лица,:
- С первичными или вторичными ИД.
- С нерациональным питанием.
- С хроническими патологическими состояниями.
- Болеющие частыми респираторными заболеваниями.
Профилактика
Главные профилактические действия:
- Предупреждение травмирования.
- Устранение главной патологии.
- Корректирование иммунной системы.
- Сбалансированный рацион.
- Санация хронических инфекционных очагов.
- Адекватное лечение воспалений.
Источник
Изменения в лимфатической системе всегда означает сбой в организме и развитие патологий разного уровня. Зоны расположения припухших узлов могут указать, где именно искать зародыш болезни. Если воспалились лимфоузлы на ногах, это свидетельствует о наличии патогенных микробов, и вероятнее всего проблемы в нижних конечностях или органах малого таза.
Локализация узлов
Лимфоидные образования в ногах тесно связаны с паховой областью. Из конечностей, а также из малого таза поток лимфы устремляется в узел в брюшной полости для дальнейшей очистки от инфекций и токсинов.
Паховые лимфоидные узлы разделяются на:
- поверхностные – они располагаются на широкой части бедренного треугольника изнутри, насчитывают до 20 образований;
- глубокие — можно обнаружить на широкой стороне бедра вдоль распределения артериальных вен. Таких образований бывает не более 7.
Все узлы связаны между собой сосудами, обеспечивающими движение лимфы и крови. В борьбе с вирусами паховым узлам в брюшной полости способствуют лимфоидные образования меньшего звена – подколенные лимфоузлы. Они поддерживают состояние стопы, области бедер, пальцев и икр.
В подколенной области располагаются сразу несколько шариков-узлов Исходя из состояния здоровья, иммунодефицита, тяжести инфекционного процесса, могут увеличиваться, как лимфатический шарик, так и сразу несколько лимфоидных образований.
Причем, чем выше иммунный статус, тем больше вероятность, что всю проблему по очистки лимфы возьмет на себя один лишь увеличившийся узел, локально завершив распространение инфекции.
В случае обширного инфицирования сразу нескольких узлов, лимфатическая система может не справиться с большим наплывом болезнетворных клеток. Как результат, развивается гнойное воспаление во всем организме и долгое лечение.

Основные причины
Для защиты важных органов от инфекции, лимфоидная система выделяет лимфоциты. Когда наплыв бактериальных паразитов слишком высок, они не справляются с первоначальной задачей, и происходят изменения в физическом состоянии самих узлов, развивается лимфаденит.
В случае воспаления шариков на ногах причина может быть не одна. Выделяют специфический и неспецифический способ развития патологий.
В первом случае изменение здорового статуса лимфоузла может быть связано с такими проблемами, как:
- туберкулез;
- опухоль;
- ВИЧ;
- корь;
- сифилис;
- болезнь суставов.
Неспецифическое воспаление лимфатических узлов на ногах связано с прогрессированием в крови бактерий.
Провокаторами могут стать:
- стоматологические инфекции;
- простуда;
- ангина;
- токсоплазмоз;
- гнойнички и язвы;
- аллергические расстройства.
Задаваясь вопросом, может ли воспалиться лимфоузел по другим причинам, надо знать, что функция лимфатической системы, помимо борьбы с бактериями и вирусами, включает в себя нормализацию пищеварительной системы и распределение межтканевой жидкости по организму.
Отклонение лимфоидных шариков от нормы – сигнал о проблемах со здоровьем.
Воспаление подколенных лимфоузлов
Не так часто, как в подмышечной, подчелюстной или брюшной области, но случается воспаление подколенных узлов. Это определяют по таким признакам, как жар, головные спазмы, озноб, слабость, ухудшение всего состояния, распирание и ощущение тяги под коленом сзади
Провокаторами могут стать как вирусное осложнение после простуды, так и сложные инфекционные проблемы в ногах или в любом другой части организма. В случае порезов, рваных трещин на стопах, голени, бедре может зародиться абсцесс, воспаление подколенных ямок.
Гнойные поражения нижних конечностей – частые причины воспаления и заражения инфекций лимфоидных образований под коленом. Симптомы — тянущее ощущение, которое впоследствии сопровождается болевым синдромом при нажатии.
В воспаленные подколенные узлы бактерии попадают через лимфопротоки, которые распространяет лимфа, собирая их из ранок и гнойничков, распределенных на ногах. При сильных осложнениях, задние подколенные узлы осаждает шквал микробов.
Лимфаденит бедренных узлов
В сфере паха, с одной и другой стороны бедра локализованы узлы, которые иногда воспаляются. Причины появления лимфаденита в бедренной части:
- гнойные образования в ногах;
- фурункулы;
- болезненные изменения в половых органах;
- тромбофлебиты;
- наличие грибка или вирусных микробов.
В области между бедренной частью и брюшной, шарики хорошо прощупываются, в болезненном случае воспаленный узел дает знать о себе при ходьбе.
Возможная причина увеличения бедренного лимфоузла – проблемы половой сферы. Помочь лимфатической системе может устранение источника заболевания.При остром течении случаются нагноение, абсцессы, как результат, срочное оперативное вмешательство, долгий реабилитационный путь.
В случае отказа от лечения, патология приобретает хронический статус, воспаляется вся система.
Воспаление прочих узлов
Узлы лимфы равномерно рассредоточены по всему телу. Некоторые могут воспаляться быстро и болезненно. Часто опухают шарики в подчелюстной области или около уха.
В этом случае начинает болеть шея, околоушная область, поднимается температура, ощущается озноб, сухость во рту, слабость.
Нельзя игнорировать любые, даже незначительные изменения в лимфатической системе. Если на фоне припухших узлов, ощущаются такие симптомы, как мышечная боль, дискомфорт в суставах, в околоушной части – это признак начавшегося воспаления и спад иммунитета.
Некоторые серьезные патологии, например, паротит, могут вызвать такие последствия, как менингит или сбой в функционировании поджелудочной железы.
Симптомы болезни
- Особенность лимфатических узлов на ногах в их слабой различимости, они плохо прощупываются, даже в случае увеличения.
- Если воспалился шарик в бессимптомном состоянии, без болевого сопровождения, то легко пропустить зародыш серьезной патологии, например, онкологию.
- Любые подозрения на дискомфорт в области расположения лимфоузла в сочетании с другими тревожными симптомами особый повод, чтобы пройти обследование.
Есть ряд болезней, при которых страдают лимфоузлы на ногах:
Паховый лимфаденит
Возникает вследствие воспаления гнойной раны на ноге. Для лечения используют противогрибковые и противобактериальные средства.
Паховый лимфогранулематоз
Венерическое заболевание родом из тропиков, в нынешние дни распространена на территории СНГ.
Изначально процесс заболевания протекает незаметно. Появляются небольшие папулы в брюшной полости и на ногах, наполненные водой, которые впоследствии образуют язвочки на коже.
Через время язва и первичные симптомы исчезают, а у мужчин воспаляются сразу все паховые лимфоузлы, тогда, как у женщин – глубокие узлы со стороны малого таза.
Такой процесс развития болезни затрудняет своевременную диагностику и лечение. Для борьбы с инфекцией применяют препараты от иммунологических до химиотерапии.
Лимфома
По-другому лимфосаркома – рак лимфоидной ткани. Вначале процесс протекает бессимптомно, чем и осложняется своевременная диагностика.
Впоследствии лимфатические шарики слипаются между собой и срастаются с кожным покровом, увеличиваются, прогрессируют и разрушают костный мозг.
К благоприятному завершению болезни может привести удаление лимфоузлов в паху.
Диагностика и лечение
Изменения, происходящие в лимфатической системе не всегда настолько явны, чтобы навести на тревожные мысли о болезни и последующем лечении. Этим и затрудняется своевременная диагностика.
Если в случае с бедренными, ушными, паховыми областями, увеличение лимфоузлов можно определить пальцем, у коленного сустава они почти не прощупываются.
Если болезнь удается распознать на ранних сроках развития, ее легче победить посредством антивирусного лечения и физиопроцедур. В более сложных случаях может понадобиться дренирование грудного лимфатического протока, лечение химиотерапией или хирургическое вмешательство.
Воспаление лимфоузлов на ноге не всегда сопровождаются симптомами покраснения или припухлости.
Поэтому любое неудобство, тянущее чувство в области забрюшинного пространства и расположения узлов, в мышцах, боль при сгибании и разгибании суставов, изменение состояния подколенных узлов должны стать сигналом для дальнейшей диагностики и клинического обследования.
Виды диагностики
Стандартные процедуры, определяющие, почему произошли нарушения в системе, включают в себя:
- тестирование на внешние раздражители – была ли боль во время сгибания и распрямления ноги, при надавливании на обследуемый орган, воспалялись ли узлы;
- выявление характера боли;
- сбор стандартных анализов – общие и биохимические;
- ангиография;
- томография лимфатического узла – компьютерная или магнитная;
- пункция суставов.
Варианты лечения
В зависимости от сложности выявленной болезни, от того, как скоро и интенсивно увеличивается лимфатическая система, устанавливается последующее лечение.
- В начале определяют, есть ли какой-то первоисточник заболевание, ставший причиной поражения узлов на ногах, и пытаются обезоружить его.
- В зависимости от типа патологии назначают медикаментозное лечение, физиотерапевтические процедуры.
- На более сложных этапах, при тяжелом воспалительном процессе может потребоваться химиотерапия и хирургическое вмешательство.
- В период клинического лечения и во время реабилитации рекомендуется соблюдать определенный режим покоя, обеспечивать неподвижность больного органа, не перегревать место воспаления.
Послеоперационное осложнение
В некоторых случаях единственный способ остановить развитие гнойно-воспалительный процесс – операция. После удаления паховых или подколенных узлов в реабилитационный период возможны некоторые осложнения.
Это может быть повышение температуры, нагноение и воспаление швов или рубцов. Имеют место и другие послеоперационные последствия, в частности, отек ног.
Отек ног
Послеоперационный отек нижних конечностей называют лимфедемой, проще лимфатический отек. Его возникновение провоцируют нарушение работы самой лимфатической системы.
Удаление узла могло привести к блокировке движения лимфы через лимфопротоки, в результате нарушается сама циркуляция жидкости через лимфатические сосуды и капилляры.
Отек ног после операции может проявить себя только через несколько недель а то и месяцы. Чтобы устранить процесс, в области раны устанавливают дренаж.
Любые проявления – температура выше нормы, ощущение распирания в месте удаления узла, боль – повод срочного обращения к врачу.
Помимо установки дренажа, медикаментозного лечения, в случае послеоперационного отека, назначают курсы массажа. Для скорейшего выздоровления и удобства в этот период рекомендуется специальное лечебное белье.
Источник
Если вечером обнаружить у себя отек ног, как правило, боли и отечность нижних конечностей к утру исчезают, но если этого не происходит, или происходит не в полной мере, следует задуматься и начать серьезное обследование, в ходе которого может быть выявлен лимфостаз нижних конечностей. Согласно статистике, данным заболеванием страдает около 10% людей земного шара.
Немного о лимфатической системе
Несомненна связь сердечно-сосудистой и лимфатической сетей, так как последняя является частью кровеносной. Лимфатическая система представлена сетью сосудов, располагающейся во всем организме и по которым циркулирует лимфа. Лимфа образуется в процессе фильтрации плазмы крови, то есть жидкость проникает в межклеточное пространство, а оттуда вместе с крупнодисперсными белками межтканевого пространства попадает в лимфатические капилляры, а затем в лимфатическую сеть, где происходит «очистка» лимфы (в лимфоузлах), и снова вливается в кровеносную систему в районе нижних отделов шеи.
Лимфатическая система имеет свои «обязанности»:
- с ее помощью тканевая жидкость эвакуируется из межтканевого пространства (предупреждение отеков);
- вместе с белками межтканевого пространства через подключичные вены транспортирует тканевую жидкость обратно в кровяное русло;
- участвует в переносе жиров из тонкого кишечника в кровь;
- синтезирует лимфоциты, которые являются частью защитного механизма организма;
- отфильтровывает в лимфоузлах тканевую жидкость и удаляет из нее токсины, микроорганизмы, опухолевые клетки, инородные вещества;
- участвует в образовании антител.
Лимфатическая система состоит из лимфатических капилляров, сосудов, узлов, стволов и протоков. При любом повреждении лимфатических путей (слипание, закупорка или зарастание) свободный отток лимфатической жидкости от тканей нарушается, что приводит к отеку, в дальнейшем переходящий в лимфостаз.
Лимфостаз нижних конечностей: определение
Патологическое состояние, при котором нарастает отек тканей вовлеченной в процесс области (в данном случае нижние конечности) называется лимфостазом ног или лимфедемой (лимфатический отек). Данное заболевание обусловлено нарушением оттока жидкости по лимфатическим сосудам, что приводит к ее застою в тканевом пространстве и отеку. Среди пациентов с патологией периферических сосудов 3 – 7% составляют люди с лимфостазом ног.
Классификация лимфедемы
Различают первичный и вторичный лимфостаз ног. И если первичный лимфостаз нижних конечностей имеет врожденный характер, то вторичный развивается в течение жизни под действием каких-либо провоцирующих факторов. В свою очередь, вторичный лимфостаз подразделяется на юношеский (возникает в промежутке между 15 и 30 годами) и взрослый (развивается после 30 лет).
Причины
Первичный лимфостаз нижних конечностей имеет следующие причины возникновения:
- диаметр лимфатических сосудов очень мал;
- недостаточное количество лимфоотводящих путей;
- аномалии лимфатических сосудов (заращение, облитерация, удвоение);
- амниотические перетяжки, которые приводят к формированию рубцов, сдавливающих сосуды;
- генетическая предрасположенность к недоразвитию лимфатической системы;
- врожденные опухолевидные образования лимфосистемы.
Вторичный лимфостаз обусловлен различными заболеваниями, которые приводят к застою лимфы и отеку нижних конечностей:
- повреждение лимфатических путей как следствие травмы нижних конечностей (переломы, вывихи, хирургическое вмешательство);
- формирование рубцов и повреждение лимфососудов в результате ожогов, радиационного облучения;
- недостаточность сердечно-сосудистой системы;
- хроническая венозная недостаточность (после перенесенного тромбофлебита);
- доброкачественные и злокачественные новообразования лимфатической системы;
- избыточный вес;
- воспалительные процессы кожи ног (рожа);
- паразитарные инфекции (например, внедрение филярий в лимфососуды нарушает лимфоток, что вызывает вухерериоз – слоновую болезнь);
- гипоальбуминемия (недостаточность белка);
- хирургические вмешательства в области грудной полости и клетки (в том числе и мастэктомия);
- патология почек;
- удаление лимфоузлов;
- длительный постельный режим или неподвижность ног.
Симптомы лимфостаза ног
Лимфостаз ног в своем развитии проходит три стадии, имеющие разные проявления:
Первая стадия
Начальная фаза заболевания называется легким или обратимым отеком и называется лимфедемой. Отек/отеки ног при лимфостазе появляется в районе голеностопного сустава, у оснований пальцев и между костями плюсны с тыла стопы. Обычно подобное явление возникает к вечеру и/или после физической нагрузки. Кожа над отекшим местом бледная, легко собирается в складку при прощупывании. Разрастания соединительной ткани нет, а сам отек безболезненный и достаточно мягкий. После сна или отдыха нога/ноги быстро приходят в норму.
Вторая стадия
Данная стадия характеризуется необратимым отеком нижней конечности и носит название фибредемы. Фаза необратимого отека протекает медленно, до нескольких лет и проявляется разрастанием соединительной ткани. Отек «поднимается» вверх, становится достаточно плотным, а кожа над ним натягивается и утолщается, собрать ее в складку становится невозможным. Отек имеет постоянный характер, не исчезает в покое и сопровождается болевым синдромом или ощущением тяжести при физической нагрузке.
В эту стадию нижняя конечность начинает деформироваться, окружность ноги значительно увеличивается, а долгое стояние приводит к возникновению судорог в икроножных мышцах и суставах стопы. Кожные покровы приобретают синюшный оттенок, уплотняются (гиперкератоз), возможно появление бородавчатых выростов. Осложнениями данной стадии являются раны и язвы в местах постоянного трения кожи (контакт с одеждой, кожные складки), они воспаляются и постоянно сочатся лимфой. Разница диаметров здоровой и больной ноги может достигать 50 см.
Третья стадия
Это заключительная и самая тяжелая фаза болезни. На данном этапе заболевание называется слоновой болезнью или элефантиазом (элефантизм). Характеризуется значительным разрастанием соединительной ткани под отеком, кожа становится очень плотной и грубой, «как у слона», натянута и отливает синевой. Пораженная конечность сильно увеличена в размерах, утрачиваются ее контуры, а в мягких тканях развивается фиброз и кистозные изменения. Нога становится похожей на слоновью и полностью утрачивает свои функции. К осложнениям третьей стадии относятся: развитие остеоартроза, контрактур, экземы, трофических незаживающих язв и рожистого воспаления. 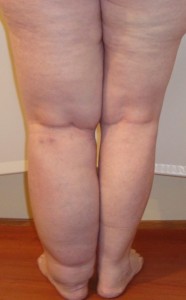
Кроме местных проявлений лимфостаза нижних конечностей имеют место и общие симптомы:
- общая слабость;
- быстрая утомляемость;
- боли в голове;
- язык обложен белым налетом;
- утрата внимания и трудности с его концентрацией;
- прибавка веса, ожирение;
- боли в суставах.
Диагностика
После тщательного сбора анамнеза и жалоб, сосудистый хирург (ангиохирург, флеболог или лимфолог) проводит осмотр нижних конечностей и назначает дополнительные методы обследования:
Лимфография
Относится к рентгенологическим методам обследования. Заключается во введении промежуток (между 1 и 2 пальцами) стопы 1 – 2 кубика лимфотропного красителя, а потом между костями плюсны (1 и 2) производят поперечный надрез около 2 см, в котором видны окрашенные в синий цвет лимфососуды. В любой из видимых сосудов вводится рентгенконтрастное вещество, и делаются снимки.
Лимфография позволяет определить количество сосудов, их форму и проходимость, подключение коллатеральных сосудов и запасных, проницаемость стенки лимфососуда. Если имеет место равномерное заполнение сосуда контрастом с сохраненным диаметром его диаметром по всей длине, то говорят о сохранении проходимости и повреждении сократительного аппарата.
- При первичном лимфостазе отмечается недоразвитие сосудов
- При вторичном нарушенный ход сосудов, измененные формы, заполнение контрастом кожной сети и распространение вещества в подкожную клетчатку (экстравазация).
Лимфосцинтиграфия
Это метод радиоизотопной диагностики (в подкожную клетчатку вводится изотопное вещество, откуда оно попадает в лимфосеть, затем специальной гамма-камерой производятся снимки). Метод позволяет проводить наблюдение состояние лимфатической системы в динамике и определить характер лимфотока: коллатеральный, магистральный или диффузный, а также полный лимфостаз, оценить проходимость сосудов, их извитость и состояние клапанов.
Доплерография сосудов нижних конечностей
Или дуплексное сканирование сосудов – ультразвуковое исследование сосудов с применением эффекта Доплера (позволяет дифференцировать венозные и лимфатические отеки).
Прочие анализы
- УЗИ органов малого таза — выявление воспалительных заболеваний или опухолей, которые нарушают лимфоток.
- Биохимический и общий анализ крови — определение белков крови, печеночных ферментов, выявление признаков воспаления и прочее.
- Общий анализ мочи — для исключения патологии почек.
- Исследование сердца — назначаются УЗИ, ЭКГ сердца для выявления/исключения сердечной патологии.
Лечение
При лимфостазе нижних конечностей в обязательном порядке проводится лечение. Причем, чем раньше оно начато, тем выше шансы на успех. Терапия заболевания представляет собой задачу сложную, которая совмещает множество методик (лечебное питание, массаж, прием лекарств и прочее) и направлена на улучшение лимфооттока из нижних конечностей.
Все консервативные методы лечения применяются только на 1 стадии заболевания (фаза лимфедемы), когда еще не начались структурные изменения кожи и соединительной ткани. Как лечить лимфостаз, зависит от причины, его вызвавшей. В первую очередь необходимо (по возможности) устранить этиологический фактор (например, при наличии опухоли малого таза, сдавливающие лимфососуды, показано ее удаление). Общие рекомендации для больных с данной патологией:
- категорически запрещается посещать баню, сауну или загорать (тепловое воздействие способствует расширению сосудов, в том числе и лимфатических, что ухудшает крово- и лимфоток в ногах);
- нельзя носить обувь на каблуках или со шнуровкой (каблук увеличивает нагрузку на ноги и ухудшает лимфоток, а шнуровка перетягивает мягкие ткани и сосуды, в них проходящие, что тоже негативно влияет на заболевание);
- избегать подъема тяжестей и статических нагрузок (длительное стояние или сидение);
- обрабатывать даже незначительные повреждения кожи (в том числе и укусы) растворами антисептиков;
- отказаться от ношения тесного нижнего белья и облегающей одежды (во-первых, способствует сдавливанию лимфососудов, а, во-вторых, трение кожи в местах контакта с одеждой провоцирует образование трофических нарушений);
- нельзя сидеть, особенно долго, положив ногу на ногу (кстати, излюбленная поза женщин), так как такое положение затрудняет лимфо — и кровоток в ногах и органах малого таза;
- запрещается ходить босиком вне дома (высока вероятность повреждения кожи стоп и образования долго незаживающей язвы);
- при приеме ванны использовать специальные масла (Бальнеум Плюс), а после водных процедур протирать кожу ног кремами и лосьонами без отдушек и консервантов, что не только очищает кожу, но и смягчает ее, а также восстанавливает защитный барьер;
- использовать пудру (тальк, детскую присыпку) при сильной потливости ног, что снижает потоотделения и риск развития трофических нарушений;
- своевременно и аккуратно стричь ногти на ногах;
- при проведении массажа исключить приемы разминания.
Лечебное питание при лимфостазе
В первую очередь лечение заболевания должно начинаться с корректировки питания, особенно это актуально для больных с ожирением. Диета при лимфостазе направлена на ограничение потребления соли (хлорид натрия вызывает задержку жидкости в тканях и отеки) и острых блюд (вызывают жажду и повышают потребление жидкости).
Количество свободной жидкости должно быть не менее, но и не более 2 литров в день (чай и кофе заменить травяными чаями, компотами без сахара, морсами), исключить газированные напитки. Также следует ограничить простые углеводы (хлеб, выпечку, кондитерские изделия, конфеты и прочее), что способствует прибавке лишних килограммов, заменив их сложными (хлеб из муки грубого помола или отрубей, каши на воде или разведенном молоке: пшенная, ячневая, кукурузная).
Увеличить потребление овощей и фруктов (можно запекать, тушить, но не жарить), отдавать предпочтение салатам из свежих овощей, заправленных растительным маслом. Ограничить потребление животных жиров (около 10 гр. в день), так как насыщенные (животные) жиры в большом количестве затрудняют лимфоток. А растительных масел в питании должно быть не менее 20 гр. ежедневно. Кроме того, избыток животных жиров провоцирует развитие атеросклероза, что усугубляет течение лимфостаза.
Также в питании должно быть достаточное количество белков растительного и животного происхождения, что необходимо для образования антител и усиления иммунитета. Из животных жиров предпочтение отдавать кисломолочным продуктам, море- и субпродуктам. Источники растительного белка – гречка, бобовые культуры и орехи.
Компрессионное лечение и кинезиотерапия
Компрессионная терапия заключается в сдавливании кожи и подкожной клетчатки больной ноги таким образом, чтобы сила давления нарастала от стопы к голени и бедру. Пациентку в течение дня рекомендуется по возможности держать пораженную ногу в приподнятом положении, а на ночь подкладывать под нее валик или подушку (создание угла 45%).
Компрессия осуществляется эластическим бинтованием нижней конечности и ношением эластичного чулка. Наложение эластичного бинта проводится утром, не вставая с постели, начиная с каждого пальца, затем переходя на стопу и далее на голень и бедро. На ночь ногу разбинтовывают (см. выбор компрессионного белья при варикозе).
Также применяется и метод пневмокомпрессии с помощью специальных аппаратов, который заключается в последовательном механическом сжатии ноги с определенным давлением. Для этого на больную ногу надевается специальный пневматический сапог, в который нагнетается воздух по направлению от стопы к бедру. На курс полагается 10 – 14 процедур. После каждого сеанса проводятся легкие гимнастические упражнения.
Кинезиотерапия – это проведение лимфодренажного массажа и выполнение упражнений лечебной физкультуры. Массаж при лимфостазе ног поддерживает лимфоток, «выгоняет» лимфу из отечных тканей, стимулирует фагоцитоз макрофагами, усиливает работу капиллярного лимфатического насоса. Также с помощью массажа разрушаются крупномолекулярные вещества, которые препятствуют нормальному лимфотоку.
Лимфодренажный массаж осуществляется специалистом и противопоказан при трофических нарушениях кожи больной ноги, тромбозе вен и при наличии опухолей и заболеваний внутренних органах. Допускается и проведение самомассажа (на начальных стадиях). В домашних условиях массаж рекомендовано проводить после принятия теплой ванны, и после нанесения на кожу ноги специального крема.
В первые 3 – 5 минут осуществляются круговые поглаживающие движения (важно помнить: массаж выполняется по ходу лимфотока, то есть от стопы вверх), затем осуществляются растирающие движения и надавливание и заканчивают сеанс похлопываниями. Продолжительность массажа составляет 15 минут. Рекомендованы курсы на 14 дней с 1 – 2-недельным перерывом. После завершения сеанса массажа следует совершить 10 легких прыжков на носках или 15 раз потянуться на носках.
Лечебная гимнастика (ЛФК) проводится дважды в день, по 5 – 10 минут и включает следующие упражнения (на твердой поверхности):
- в горизонтальном положении выполнять «велосипед» как больной, так и здоровой ногой;
- поднять больную ногу вверх (не сгибая) и выполнять ею круговые движения;
- в положении сидя сгибать и разгибать пальцы стоп;
- вращать ноги коленным, а затем голеностопным суставами;
- в положении сидя рисовать ступнями «восьмерки» и вращать поочередно одной и другой ступней.
ЛФК проводится обязательно в чулках или эластичных бинтах.
Кроме того, при лимфостазе показано плавание и «скандинавская» ходьба (с лыжными палками).
Лекарственная терапия
Медикаментозное лечение лимфостаза нижних конечностей включает широкий спектр лекарственных препаратов, которые нормализует крово- и лимфоток, снижают проницаемость стенок сосудов и повышают их эластичность:
- флеботропные средства (детралекс, троксевазин и гель троксерутин) – улучшают тканевую микроциркуляцию, повышают тонус вен, восстанавливают лимфоток;
- энзимные препараты (вобэнзим, флогэнзим) – стимулируют иммунитет, борются с отеками, оказывают противовоспалительное и фибринолитическое действие;
- бензопироны (кумарин) – снижают высокобелковые отеки, разжижают кровь, активизируют протеолиз за счет активации макрофагов; также назначаются и добезилат кальция, по действию схожий с бензопиронами;
- гомеопатическое средство – лимфомиазот, стимулирующий обмен веществ, улучшающий лимфоотток и усиливающий выведение токсинов из организма;
- ангиопротекторы (лекарства из вытяжки конского каштана) – нормализуют тонус лимфатических сосудов и вен, уменьшают проницаемость сосудистой стенки, что снижает интенсивность отеков (эскузан, венитан, аэсцин);
- диуретики – назначаются с осторожностью под контролем врача;
- антиагреганты (разжижают кровь) – трентал, курантил;
- антибиотики и противовоспалительные препараты при трофических нарушениях кожи (язвы, экземы, рожистое воспаление);
- антигистаминные средства – рекомендованы при рецидивах рожистого воспаления и подавляют тормозящее влияние гистамина на сократительную активность лимфососудов (см. все антигистаминные средства);
- солкосерил – снижает отечность тканей, оказывает регенеративное действие, повышает тонус сосудистой стенки (стимулирует образование коллагена в стенках сосудов);
- иммуномодуляторы (янтарная кислота, настойка элеутерококка, ликопид) – стимулируют иммунитет, укрепляют сосудистую стенку;
- витамины (аскорбиновая кислота, витамин Е, РР, Р) – укрепляют сосудистую стенку, снижают проницаемость сосудов, оказывают антиоксидантный эффект.
Физиотерапевтические процедуры
Из физиолечения при данном заболевании применяется:
- электростимуляция сократимости лимфососудов;
- лазеротерапия;
- магнитотерапия;
- амплипульстерапия;
- УФО аутокрови – реинфузия собственной крови после ее облучения ультрафиолетом.
Народные методы лечения
Лечение народными средствами применяется как дополнительное к основной терапии лимфостаза и проводится после консультации с врачом:
- компрессы из березового дегтя и запеченного лука на больную ногу;
- компрессы с капустным соком или прикладывание капустных листьев к пораженной конечности;
- настой из листьев подорожника;
- настой чеснока и меда — 250 гр. измельченного чеснока, 350 гр. меда, настаивается 1 нед


