Косточка на ногу лечение немецкие
Как часто приезжают лечить вальгусную деформацию стопы в Германию?
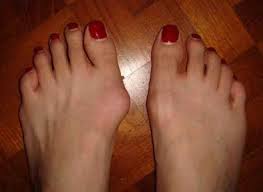 Вальгусная деформация стопы (халюс вальгус) – чрезвычайно распространенная патология. Согласно статистическим данным, в Германии от халюс вальгус страдает около 25% населения в возрасте старше 40 лет, а после 65 лет – более 35%.
Вальгусная деформация стопы (халюс вальгус) – чрезвычайно распространенная патология. Согласно статистическим данным, в Германии от халюс вальгус страдает около 25% населения в возрасте старше 40 лет, а после 65 лет – более 35%.
Поэтому немецкие ортопеды имеют огромный опыт лечения вальгусной деформации стопы. Также следует отметить, что лечить халюс вальгус в Германию приезжают пациенты из разных стран мира.
Дело в том, что немецкая ортопедия стопы занимает лидирующее место в регионе. Так сложилось исторически, сегодня в немецких ортопедических клиниках успешно применяют несколько сотен методов лечения стопы.
Для хирургического же лечения вальгуной деформации стопы разработано около полутора сотен методик. Многие популярные операции носят имена немецких хирургов – авторов-разработчиков метода.
Какие преимущества лечения халюс вальгус в Германии?
Обращаясь по поводу лечения халюс вальгус в ортопедические клиники Германии, пациенты гарантировано получают следующие преимущества:
- опытные профессионалы, специализирующиеся на лечении патологии стопы;
- широчайший выбор методик, позволяющий подобрать каждому пациенту оптимальное консервативное лечение и/или реабилитацию;
- новейшее диагностическое и лечебное оборудование;
- высококачественные медицинские препараты и материалы;
- вежливый дисциплинированный персонал;
- комфортные условия пребывания в клинике.
О преимуществах лечения вальгусной деформации стопы в Германии красноречиво свидетельствует статистика. Лечение халюс вальгус в немецких ортопедических клиниках – минимальный риск развития осложнений, высокая эффективность, длительный безрецидивный период.
Чем опасны шишки на ногах при вальгусной деформации стопы?
В основе образования шишек на стопе лежит халюс вальгус – аномальная деформация первого плюсне-фалангового сустава (соединения большого пальца ноги с передним отделом стопы), при этом сустав выпирает внутрь, образуя костный выступ («шишку»), а большой палец, наоборот, отклоняется кнаружи, стесняя остальные пальцы стопы.
Сама по себе вальгусная деформация не представляет прямой опасности для жизни пациента, однако данная патология склонна к прогрессивному развитию. Образование шишек на стопе у основания большого пальца и мизинца – отнюдь не единственные признаки заболевания, в дальнейшем развиваются:
- натоптыши на подошвах ног у основания пальцев;
- молоткообразное искривлние пальцев ног;
- грубая деформация переднего отдела стопы.
Так что на поздних стадиях развития патологии пациенты теряют способность к самостоятельному передвижению и уже никак нельзя обойтись без сложных оперативных вмешательств, предполагающих длительный период реабилитации.
Кроме того, уже на ранних стадиях вальгусной деформации стопы развиваются воспалительные процессы в плюснефаланговых суставах ступни, что вызывает выраженный болевой синдром, снижает качество жизни и крайне негативно влияет на состояние всего опорно-двигательного аппарата.
Грубые нарушения походки и потеря амортизирующей функции стопы, способствуют развитию дегенеративных процессов в крупных суставах нижних конечностей (артрозы), а также провоцируют раннее начало и прогрессирование остеохондроза позвоночника.
заказать звонок
Можно ли вылечить халюс вальгус в Германии консервативными методами?
Как правило, на ранних стадиях развития немецкие ортопеды рекомендуют проводить консервативное лечение халюс вальгус. Комплекс медицинских мероприятий подбирается индивидуально и может включать:
- противовоспалительную терапию (при воспалительных процессах в суставах и мягких тканях стопы);
- борьбу с болевым синдромом;
- специальные шины для выпрямления халюс вальгус;
- ортопедические валики для установки между пальцами стопы;
- ортопедические стельки или обувь, корригирующие характерное для вальгусной деформации стопы поперечное плоскостопие;
- массаж;
- лечебная гимнастика;
- физиотерапевтические процедуры и т.п.
Как правило, при своевременном обращении адекватная консервативная терапия позволяет надежно блокировать развитие патологического процесса, купировать воспалительную реакцию и вернуть пациенту способность к свободному безболезненному передвижению.
заказать звонок
Когда необходима операция при халюс вальгус?
Основная проблема консервативного лечения халюс вальгус состоит в том, что развившиеся деформации невозможно устранить без оперативного вмешательства. Поэтому показанием к хирургическому вмешательству в первую очередь служат грубые анатомические нарушения строения пальцев и/или переднего отдела стопы.
Решение о хирургическом вмешательстве принимается после консультации с пациентом. Надо сказать, что иногда пациентки настаивают на операции даже при минимальном дефекте (небольшая шишка у основания большого пальца), который легко корригируется использованием ортопедической обуви, но вызывает проблемы чисто эстетического характера.
Как правило, немецкие медики рекомендуют проводить операцию только в тех случаях, когда шишки на ногах представляют серьезную опасность в отношении дальнейшего развития заболевания.
Какие существуют противопоказания к хирургическому вмешательству при вальгусной деформации стопы?
Стопа человека находится на периферии человеческого тела, поэтому раны, в том числе и послеоперационные, заживают здесь несколько хуже, чем, к примеру, на лице. Нарушить нормальный процесс заживления ран стопы могут любые заболевания сосудов нижних конечностей, такие как:
- атеросклероз;
- диабетическая ангиопатия;
- венозная недостаточность;
- полиневрит (поражение периферических нервов приводит к нарушению кровообращения).
Кроме того, с большой осторожностью необходимо решать вопрос об операции при наличии заболеваний крови, нарушающих процессы ее свертываемости, а также в случае любых тяжелых хронических заболеваний (сердечная недостаточность, почечная недостаточность, печеночная недостаточность и т.п.).
Какие операции делают при халюс вальгус в Германии?
Существует множество методик проведения операций при халюс вальгус. Выбор методики в отропедических клиниках Германии осуществляется после тщательного обследования, при этом учитываются все имеющиеся на данный момент нарушения:
- степень халюс вальгус (определяется по углу отклонения большого пальца);
- деформация первого плюснефалангового сустава;
- расхождение плюсневых костей (поперечное плоскостопие);
- молоткообразная деформация пальцев стопы и др.
Таким образом, объем оперативного вмешательства, прежде всего, зависит от стадии заболевания. Тем не менее, даже при развернутой клинической картине патологии немецкие хирурги ортопеды придерживаются следующих принципов:
- минимальный операционный разрез;
- щадящий характер (максимально возможное сохранение костного материала пациента);
- минимальное количество имплантационного материала;
- короткие швы.
заказать звонок
Как проходит операция при вальгусной деформации стопы в немецких ортопедических клиниках?
Оперативное вмешательство при вальгусной деформации стопы требует помещения пациента в стационар на срок от 2-3 до 5-10 дней в зависимости от выбранного метода проведения операции.
Способ обезболивания (местная анестезия или общий наркоз) также во многом зависит от сложности хирургического вмешательства и согласуется с пациентом на консультации.
Продолжительность операции редко занимает больше одного часа, однако восстановительный период достаточно продолжителен – от 4-6 недель до 4-6 месяцев.
В тяжелых случаях исправление халюс вальгус проводится в два этапа (предусматривает проведение двух операций с промежутком в 6-12 месяцев).
узнать стоимость
Как избежать рецидива после операции при вальгусной деформации стопы?
Вальгусная деформация стопы – заболевание, склонное к рецидивирующему течению. При этом сохранность результатов операции во многом зависит от самого пациента. Чтобы уберечься от рецидивов следует строго выполнять следующие несложные правила:
- придерживаться всех рекомендаций врача во время восстановительного периода;
- использовать индивидуальные ортопедические стельки;
- отказаться от узкой обуви на высоком каблуке;
- следить за собственным весом;
- проходить регулярные профилактические осмотры у врача ортопеда.
Как пройти лечение халюс вальгус в клиниках Германии?
Если вас заинтересовала возможность пройти лечение вальгусной деформации стопы в Германии, достаточно только заполнить заявку на нашем сайте.
Мы выполним роль гида, и поможем подобрать врача-ортопеда, специализирующегося в нужной вам области. Кроме того, мы возьмем на себя решение всех организационных вопросов, связанных с оформлением документов и выездом за рубеж (перевод медицинской документации, визовая поддержка, бронирование номеров в гостинице и т.п.).
Обращаем ваше внимание, что оплата наших услуг производится в Германии при заключении контракта, но работать мы начинаем сразу же после прочтения вашей заявки.
| Операция по исправлению Халюс — вальгус | 5800 / одна нога | 2 дня |
Источник
Содержание:
Деформация стопы, которая получила популярное название «косточка на ноге», представляет собой отклонение большого пальца от его нормального физиологического положения. Из 100 пациентов, у которых выявляется это нарушение, примерно 85 – женщины и только 15 – мужчины. В медицине косточка называется вальгусным отклонением, или Hallux Valgus.
Причины появления косточки на большом пальце ноги
Появлению косточки на ноге могут предшествовать изменения в строении стопы, которые остаются практически незамеченными, пока не разовьется заметный внешне косметический дефект. Среди вызывающих вальгусное отклонение причин ортопеды называют:
- Поперечное плоскостопие;
- Искривление заднего отдела стопы;
- Расхождение первой и второй плюсневых костей, увеличение угла между ними;
- Контрактура или сокращение ахиллова сухожилия;
- Усиленные занятия спортом и танцами с большой силовой нагрузкой на стопы;
- Расшатанность I плюсне-фалангового сустава;
- Паралич мелких мышц стопы;
- Наследственность.
Работа стопы при ходьбе нарушается. Смещаются основные точки опоры, нагрузка перераспределяется, и в области I плюсне-фалангового сустава происходит подвывих. Головка плюсневой кости смещается в сторону, выпирает под кожей, вокруг нее начинает развиваться костно-хрящевой нарост. Так формируется «косточка».
Большой палец тоже начинает искривляться вследствие подвывиха – он отклоняется в противоположную сторону и накладывается на другие пальцы стопы. Без своевременного лечения стопа может приобрести пугающую измененную форму, исправить которую очень трудно.
Особенно способствует развитию вальгусного отклонения любовь женщин к узкой тесной обуви на высоком каблуке. При ходьбе в такой обуви вес тела переносится на переднюю часть стопы, что приводит к деформации плюсневых суставов. Повышенный риск развития косточек наблюдается также у спортсменов и танцоров балета из-за нагрузки на ступни. Одним из факторов риска развития «косточки» могут быть перенесенные в прошлом травмы ног, нарушившие нормальное положение и работу ступней.
Симптомы «косточки на ноге»
Первым симптомом становится отклонение большого пальца ноги вовнутрь. Именно так можно отличить вальгусную деформацию от подагры и других болезней суставов. Чем дольше нарушение остается без лечения, тем больше отклоняется большой палец; затем он накладывается на II и III палец ноги.
Далее возникает шишка – выпирание плюсневой кости под кожу. Вокруг головки этой косточки начинают откладываться соли кальция, еще более увеличивая выпуклость и причиняя дискомфорт. Далее присоединяется болевой симптом – косточка болит от натирания обувью, а позднее и в состоянии покоя. Из-за расшатанности и деформации I плюсне-фалангового сустава развивается воспаление, окружающие ткани отекают, что еще больше усиливает боль. Покраснение кожи в области сустава может перейти в местное гнойное воспаление.
Пораженная ступня становится более плоской, у больного нарушается походка, стопа начинает скашиваться на внутреннюю сторону при ходьбе. Визуально ноги кажутся искривленными, а стопа – вывернутой. Едва заметив на ноге измененный сустав, следует обращаться к специалисту за консультацией и лечением.
Диагностика
Диагноз «вальгусная деформация» можно поставить на основе визуального осмотра и сбора анамнеза, но для уточнения назначается рентгенография стопы в прямой и боковой проекции. На снимке становится виден подвывих I плюсне-фалангового сустава, определяется угол вальгусного отклонения пальца и плюсневой кости. Параллельно проводится дифференциальная диагностика с подагрическими изменениями суставов, артритом и артрозом; определяются сопутствующие заболевания, если они есть.
Различают 4 стадии развития «косточки» на большом пальце ноги:
- 1 стадия – угол отклонения большого пальца от нормального положения не превышает 20°;
- 2 стадия – угол смещения от 20 до 30°;
- 3 стадия – от 30 до 50°;
- 4 стадия – более 50°.
Терапевтическое лечение деформации косточки на ноге
Диагностикой и лечением вальгусной деформации стоп занимается врач-ортопед. На ранней стадии, когда появляются первые признаки смещения, возможны консервативные методы лечения. Простейшие терапевтические меры включают:
- ношение ортопедических стелек, которые помогают устранить плоскостопие;
- правильный режим труда и отдыха;
- если род занятий пациента связан с нагрузками на ноги, рекомендуют взять перерыв или сменить вид деятельности;
- женщинам запрещается носить обувь на шпильках (каблук не должен быть выше 7 см) и туфли, сдавливающие стопу.
Возможно назначение специальных отводящих бандажей и силиконовых межпальцевых вкладышей. Эти приспособления возвращают большой палец в его физиологическое положение, и при длительном ношении могут затормозить дальнейшую деформацию стоп.
Весьма эффективным может стать ношение ортопедических стелек. Стельки изготавливаются с заказ, индивидуально для каждого пациента. При «косточке» на ноге стелька формируется с использованием супинатора, который поддерживает поперечный свод стопы. Благодаря этому нагрузка на стопу распределяется правильно, стопа не скашивается на сторону при ходьбе.
В современной медицине разработаны несколько технологий, которые повышают эффективность лечения «косточки». Искривление они не устраняют, но могут служить подготовительным этапом или вспомогательной мерой к более основательному лечению.
Ударно-волновая терапия – это аппаратный метод лечения вальгусного отклонения, плоскостопия, пяточной шпоры. С помощью акустических ударных волн в тканях происходит активизация кровотока, улучшается питание, происходит восстановление и обновление поврежденных клеток.
Как результат, разрушаются кальциевые отложения в области «косточки» – образовавшийся нарост становится значительно меньше за 5-6 недель терапии. Повышается эластичность мышц и связок стопы, уходит боль и отечность, уменьшается воспаление в области деформированного сустава.
Лечебный массаж при вальгусном отклонении снимает избыточное напряжение мелких мышц стопы. В ходе курса массажа суставу стараются вернуть его физиологическое положение, увеличивают его подвижность, устраняют перегрузку и дискомфорт. При выраженном воспалении I плюсне-фалангового сустава массаж противопоказан!
Корректирующая ортопедическая шина рассчитана на долгий срок ношения – первый эффект от ее применения заметен через 1-2 месяца. Вальгусная шина оттягивает большой палец ноги, возвращая его в правильное положение. Дополнительно она корректирует поперечный свод стопы, приподнимая его. Шина носится постоянно, ее можно не снимать во время сна. Подвижность стопы сохраняется.
Лазеротерапия при «косточке» на ноге – это прогревание воспаленного участка при помощи лазера. Благодаря тепловому эффекту разрушаются кальциевые отложения, уменьшается отек, снимаются болевые ощущения. Напряженные мышцы стопы расслабляются, снимаются спазмы.
Ультразвуковая терапия имеет тот же тепловой эффект, который расслабляет мелкие мышцы стопы и запускает активный кровоток в сосудах и капиллярах, способствуя восстановлению клеток и тканей. Кроме того, ультразвук способствует выработке коллагена в тканях, поэтому повышается эластичность стопы, укрепляются мышцы и связки.
Лечебная физкультура при вальгусном отклонении состоит из реабилитационной гимнастики для ног, некоторых упражнений йоги, приемов на активизацию точек на стопах, работу с аппликаторами, восстановительный массаж.
Дополнительно назначаются нестероидные противовоспалительные препараты, которые уменьшают воспаление и снимают боль в пораженном суставе. Возможны согревающие противовоспалительные мази, кремы и компрессы, но все лечение должно проходить под наблюдением врача-ортопеда. Заниматься самолечением при «косточке» на ноге не рекомендуется.
Оперативное лечение деформации косточки на ноге
Если плюсневая косточка сместилась уже достаточно значительно и терапевтическими методами вернуть ей нормальное положение не удается, рекомендовано хирургическое вмешательство. Вид операции выбирает лечащий врач. При этом учитываются сопутствующие заболевания пациента, степень отклонения пальца от нормального положения, наличие вторичных деформаций стопы и пальцев.
Существуют 2 разновидности оперативного вмешательства при вальгусной деформации: реконструктивная операция и мини-инвазивная хирургия. Определить, нужно или нет делать операцию, можно очень просто – если «косточка» мешает ходить и натирает в обуви, то без вмешательства не обойтись.
Перед операцией, кроме рентгенографии стопы, необходимо пройти такие обследования:
- ЭКГ,
- клинический анализ крови,
- общий анализ мочи,
- биохимический анализ крови,
- группа крови и резус-фактор,
- анализы крови на вирусный гепатиты, сифилис и ВИЧ.
Специальной подготовки к операции на стопе не требуется.
Мини-инвазивная операция
Этот вид хирургического вмешательства проводится при вальгусной деформации I степени. Операция проводится без разрезов кожи. Делается несколько маленьких проколов, через которые вводятся инструменты – микроскальпель, специальные фрезы и другие. Под рентген-контролем плюсневые и фаланговые кости подпиливаются в нужных местах, удаляется нарост, восстанавливается физиологическое положение сустава, большой палец стопы возвращается на свое место. После операции не нужна фиксация – ни внешняя, ни внутренняя в виде пластин и скоб.
Реконструктивная операция
Этот вид лечения проводится во 2-й и более стадии деформации. Другое его название – остеотомия, или «иссечение костей». Операция более травматична, но для многих она становится единственным выходом.
Остеотомия проводится открытым способом, с рассечением кожи и суставной капсулы. Удаляется «косточка», подпиливается выпирающая I плюсневая кость. Чем сильнее выражено отклонение кости, тем сложнее и объемнее будет спиливание. Проводится также подпиливание фаланги большого пальца. Затем костям придают их нормальное положение и фиксируют изнутри титановыми мини-винтами.
После операции необходима фиксирующая повязка, костыли и другие приспособления не нужны. Удаление титановых винтов не требуется. В стационаре больному нужно провести 1-2 суток. Ходить разрешают уже в первые послеоперационные дни. Рекомендуют носить ортопедическую обувь в течение нескольких месяцев. Отечность стоп длится до 3-х месяцев.
Возможные последствия «косточки» на большом пальце ноги
Если образовавшийся вырост на ступне оставить без лечения, нарушение будет только прогрессировать. Кроме косметического дефекта и проблем с подбором обуви, возможны последствия для всего организма.
Со стороны поврежденной стопы наблюдается искривление остальных ее пальцев, деформируется голеностопный сустав, может развиться пяточная шпора. Скашивание стопы при ходьбе приводит к поражению коленного и тазобедренного суставов. Нога становится Х-образной, колено выворачивается внутрь. Таз перекручивается и становится скошенным, нарушается положение позвоночника, происходит искривление его отделов, смещаются позвонки. Все это провоцирует развитие межпозвоночных грыж и зажатие корешков позвоночных нервов.
Профилактика «косточек»
Чтобы не допустить развития такой неприятной и опасной патологии, нужно, прежде всего, беречь свои ноги и уделять им достаточно внимания. Нельзя носить тесную обувь, которая сдавливает стопу. Желательно приобретать туфли из эластичных материалов, которые растягиваются при ношении. Женщинам следует носить каблук не выше 5-7 см. При занятиях спортом с большой нагрузкой на ноги и стопы надо подбирать спортивную обувь с утолщенной подошвой, которая дает хорошую амортизацию.
Полезно ходить летом босиком – это возвращает стопе ее физиологическое положение и предотвращает плоскостопие. Для снятия усталости и улучшения кровообращения в стопах полезно делать физические упражнения – вставать на носочки, переносить вес с носка на пятку, аккуратно разминать стопу – это укрепляет мелкие мышцы и предотвращает смещение косточек в дальнейшем.
Источник


