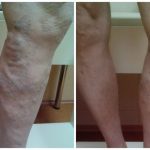
Кость на ноге возле мизинца лечение
Косточка на мизинце ноги кроме косметического дефекта является еще и проблемой, которая доставляет своему обладателю немалый дискомфорт в виде болевых ощущений не только во время ходьбы, но и в состоянии покоя. Если шишку на стопе игнорировать, то со временем она будет увеличивать свой размер и однажды приведет к невозможности передвигаться своими ногами.
Почему она образуется
Шишка на мизинце ноги, подобно любому другому заболеванию, возникает не просто так, а в результате каких-то состояний или под влиянием факторов внешней среды. Причины, по которым возникает косточка на ступне, представлены в списке ниже:
- Генетическая. Если у родственников пациента имелась или имеется подобная шишка, то риск ее развития сильно возрастает.
- Принадлежность к женскому полу. Объяснением этому служит тот факт, что женщины имеют более мягкую и эластичную хрящевую ткань.
- Деформации и формирование косточки могут появляться после перенесенных болезней, поражающих хрящи.
- Уплощение стопы любой этиологии.
- Причиной шишки возле мизинца на ноге могут быть травмы стоп.
- Нагрузки на стопы постоянного характера, такие как работа на ногах, тоже могут провоцировать патологию.
- Постоянное использование остроносой обуви на высоком и тонком каблуке.
- Лишний вес и неправильное питание.
Как проявляется
Деформация Тейлора по варусному типу, которую в народе называют «стопа портного», имеет вид шишки, расположенной на боковом крае стопы, вблизи основания пятого пальца. Бывает, что наблюдается дополнительно направленный вверх мизинец. В основе формирования этой косточки лежит изменение угла в суставе между плюсневой и фаланговой костями. Первая из них искривляется в наружном направлении по отношению к срединной линии стопы, а вторая выполняет поворот во внутреннем направлении.
В случае отсутствия лечебных мероприятий и под воздействием трения об стенки обуви шишка увеличивается, воспаляется и причиняет боль своему обладателю. Пациент быстро начинает чувствовать усталость при передвижении пешком и подбирать удобную обувь становится очень сложно.
Важно!
Первый симптом формирования косточки, который должен насторожить – это формирование мозоли, нароста возле мизинца. Вначале неудобно ходить только в узкой обуви на каблуке, но постепенно появляется дискомфорт даже в мягких тапочках.
Не стоит задаваться вопросом, что делать, если растет косточка на ноге у мизинца, а лучше сразу обращаться к специалисту ортопедического профиля. Он определит степень искривления кости и подберет необходимые методы лечения.
Способы лечения
Если искривление на ноге возле мизинца было выявлено в самом начале его формирования, то можно обойтись только консервативными способами терапии. В запущенных случаях понадобится удалить шишку путем проведения операции.
Варианты традиционного нехирургического лечения
- Избавиться от шишки на ноге у мизинца может помочь специальный фиксатор. Такое приспособление изготавливается из высококачественного медицинского материала, который является мягким и не доставляет дискомфорта при его использовании. Суть его в том, чтобы осторожно оттянуть палец в наружную сторону, фиксируя его в правильном положении с точки зрения анатомии. Кроме перечисленного подобная ортопедическая шина производит защиту головки кости плюсна от воздействия на нее внутренних стенок обуви.
- Если болит косточка около мизинца на ноге, а также в случае появления покраснения и припухлости, используются медикаментозные средства из группы нестероидных противовоспалительных препаратов или анальгетиков. Чаще остальных врачи назначают Нимесил, Кетонал или Диклофенак в форме мази, а также крема или геля.
- Лечебная физкультура с применением упражнений, которые способствуют укреплению мышечно-связочного аппарата. Это может быть поднятие мелких предметов, разбросанных по полу или рисование с удерживанием карандаша пальцами и другие. Также используется физиотерапевтическое лечение и массаж.
Народные медицинские рецепты
В арсенале народной медицины существует много методов для исправления варусного деформирования стопы.
- Желчь птицы рекомендуется использовать в качестве мази, которую периодически следует распределять по шишке на стопе. В аптечных киосках можно найти готовую мазь на основе этого ингредиента.
- Создать смесь из чайной ложки столового уксуса и пяти капель йода. Наносить ее на выступающую косточку с определенной периодичностью.
- Отрезается кусочек свежей рыбы и приматывается к шишке возле мизинца перед сном и снимается утром. Такую процедуру следует выполнять на протяжении 7 дней, а затем еще такое же время смазывать выступающую часть маслом из пихты.
- Ванночки для ног с использованием соли длительностью 15 минут применяются в течении двух недель.
- Для частого применения с целью смазывания косточки возле мизинца подходит смесь из пузырька йода и 30 растолченных таблеток анальгина.
- Для внутреннего приема используют настойку из сухих брусничных листьев (чайная ложка измельченного сырья), залитых стаканом кипятка. Настаивают все в термосе около 12 часов. Принимают такое средство дважды в день по 100 мл.
Хирургическое вмешательство
Лечение шишки на мизинце ноги с помощью операции рекомендуют в запущенных случаях, когда деформация сильная, а симптомы чрезмерно выраженные. В области сустава пятого пальца стопы разрезают мягкие ткани и спиливается та часть плюсневой кости, которая выступает. Чем большая деформация в суставе, тем больший кусок кости приходится удалять. Вместе с костью избавляются также от участка суставной капсулы, которая воспалена и гипертрофирована. После удаления всего, что лишнее, сустав закрепляют при помощи спиц или винтов, придав ему правильное положение с точки зрения анатомии.
Всю операцию производят под наркозом местного типа. Уже через два дня пациент может передвигаться на собственных ногах без опоры и гипсования конечности. В течении пяти недель пациент обязан ходить в специальной обуви, предназначенной для послеоперационного периода, которая препятствует смещению всех зафиксированных во время операции элементов сустава.
На заметку!
При нарушении врачебных рекомендаций или в силу индивидуальных особенностей организма, фрагменты не срастаются и сустав не удерживается в правильном положении. Во время операции могут быть повреждены некоторые структуры из суставного окружения, что тоже обнаруживается уже в послеоперационном периоде. Существует вероятность повторного формирования деформации Тейлора.
Как предотвратить
Предупредить возникновение деформаций на стопе гораздо проще, чем потом осуществлять лечение шишки на мизинце ноги. Особенно важно проводить профилактические методы тем, кто попадает в группы риска.
- Красивые туфли на высоком каблуке должны быть скорее исключением, чем правилом. Для ежедневного ношения лучше выбирать удобные модели с высотой каблука не более 4 см. Носок обуви должен способствовать правильному анатомическому расположению пальцев ног.
- При занятиях спортом, особенно это касается прыжков и бега, следует использовать правильную обувь, которая обеспечит распределение нагрузки по стопе правильно и будет удерживать все суставы в правильном положении. Подобрать такую можно в специализированных спортивных магазинах.
- Гимнастические упражнения, укрепляющие мышцы и связки стопы, а также ходьба босиком по неровной поверхности тоже предотвращают формирование искривлений.
Оценка статьи:
Загрузка…
Источник
Деформация Тейлора – это достаточно распространённое заболевание, при котором расширяется латеральный отдел ступни. Данное название болезни связано с ситуацией, которая была распространена в середине-конце XIX столетия: портные вынуждены были целыми днями работать в сидячем положении, скрестив ноги, при этом они опирались на внешнюю сторону ступни. Нагрузки на эти области приводили к появлению наростов на головках пятых плюсневых костей от натираний о поверхность пола. По-английски «Tailor» переводится как «портной», поэтому в странах СНГ данное заболевание часто называют «стопой портного».
Как самостоятельное заболевание, деформация стоп Тейлора случается крайне редко. Зачастую деформация 5 плюсневых костей стоп происходит из-за развития поперечного плоскостопия. Также заболевание «портного» происходит по причине вальгусной деформации (отклонения) 5 пальца стопы или варусного отклонения косточки на мизинце ноги (к 4-му пальцу). Нередко при таком заболевании воспаляются области пятых плюснефаланговых суставчиков.
Основные симптомы болезни
К главным признакам деформаций «портного» относятся такие осложнения:
- болят косточки на ногах около мизинцев;
- отекают стопы возле больших пальцев;
- расширяется поперечный свод ступней;
- краснеет из-за воспаления область пястнофаланговых суставов;
- растут косточки на ногах около мизинцев;
- появляются мозоли возле головок пятых плюсневых костей.
Постепенное развитие симптомов (неправильное положение костей вследствие каких-либо причин: отклонение пальцев, плоскостопие, избыточная нагрузка и внешнее воздействие (трение)) приводит к покраснению сустава, мозолям.Дальнейшая неправильная нагрузка приводит к воспалению околосуставной сумки (бурсит), болям и отёку.Постоянная микротравматизация и воспаление влечёт за собой артроз сустава.
Основные причины деформаций «портного»
Причины возникновения деформаций бывают трёх видов:
- посттравматическое происхождение;
- структурное;
- функциональное происхождение;
Посттравматические
При плохо сросшихся переломах проксимального отдела 5-х плюсневых костей вследствие каких-либо травм случаются искривления, скорректировать которые можно только хирургическим путём. Врач делает искусственные надломы (процедура называется корригирующей остеотомией), задаёт правильное расположение костей и фиксирует их специальным бандажом.
Структурные(врожденные)
Аномальное развитие пятых плюсневых косточек случаются из-за незавершённого роста поперечного межплюсневого связочного аппарата. Когда сухожилия отличаются слабостью, они не в состоянии правильно держать кости. Это приводит к отклонениям пятых и первых плюсневых косточек, из-за чего деформируется и расширяется передняя часть ступни.
Такая ситуация дополнительно усугублена наличием давления на внешнюю часть стопы, возникающего при ношении узких туфлей. В таком случае утолщаются сухожилия плюснефаланговых суставов, вследствие чего появляются отёки и сильные боли.
Функциональные
К таким причинам относятся неправильные биомеханические действия во время ходьбы, увеличивающие нагрузку отдельные части стоп. Клинически в случае деформаций врачами отмечается нестабильное состояние 5-го луча. В целом функциональные причины проявления шишек на стопах сбоку подразумевают:
- чрезмерную подтаранную пронацию;
- нескомпенсированная варусная форма ступни (косолапие);
- врождённый подошвенный изгиб пятых плюсневых косточек;
- врождённая слабость межплюсневой группы сухожилий;
- плоскостопие.
Диагностика
Для клинического оценивания состояния требуется тщательно проводить осмотр всех частей ног, чтобы врачи смогли отметить не только искривления плюсневых костей, но и сопутствующие деформации. Обычно жалобы пациентов связаны с появлением болезненной шишки снаружи около мизинцев, но нередко они также отмечают боли в плюснефаланговых суставах, сложность ношения привычных элементов обуви. Во время осмотра врачи определяют причину, которая привела к деформациям или артрозу мизинца, ведь это влияет на схему лечения и операционное вмешательство.
Обычно жалобы пациентов связаны с появлением болезненной шишки снаружи около мизинцев, но нередко они также отмечают боли плюснефаланговых суставов, сложность ношения привычных элементов обуви. Во время осмотра врачи определяют причину, которая привела к деформациям или артрозу большого пальца, ведь это влияет на схему лечения и операционное вмешательство.
Практически всегда специалист при осмотре обнаруживает утолщённые головки плюсневых косточек и капсулы возле сустава, при этом сами суставы воспаляются или отекают из-за трения при ношении узких туфель. Нередко боли в косточке на ноге сбоку возникают только во время ходьбы, если носить жёсткие модельные туфли, но бывает и так, что пациенты чувствуют нестерпимые боли даже при ношении свободной обуви.
Также при осмотре специалисты оценивают диапазон движения плюсневых косточек относительно срединной линии стопы.
Рентгенографические исследования
Чтобы точно определить деформации «портного», врач в обязательном порядке делает рентген ступней. На снимках они оценивают:
- наличие деформации плюсневых косточек;
- факт увеличения угла между 4 и 5 пальцами;
- углы боковых отклонений;
- увеличение головки плюсневых косточек;
- наличие артроза пятых плюснефаланговых суставчиков;
- наличие переломов, неизвестных для пациентов.
По результатам многочисленных исследований можно сделать вывод, что нормальный показатель угла между 2 и 5 лучами составляет от 14 до 18 градусов, а нормальный показатель угла между 4 и 5 лучами составляет 7-9 градусов. Если эти показатели у пациента превышают указанные нормы, то это указывает на наличие патологии.
Ещё одним критерием оценивания рентгенографического снимка является наличие искривлений головок плюсневых косточек в виде коромысла. Углы искривлений измеряются по линиям, которые проводятся посередине головок плюсневых косточек по медиальным краям. Нормальный показатель отклонений составляет 2-3 градуса. В случае с деформацией «портного» углы отклонения нередко достигают 8-9 градусов.
Консервативное лечение
Зачастую лечение деформаций начинается с безоперационных процедур. Это позволяет купировать боль и убрать воспаление, поскольку убрать сами косточки на ногах мизинцев можно только при помощи хирургических операций.
Крайне важно правильно подобрать обувь, в зависимости от поперечных размеров ступней. Желательно покупать туфли с широкими носками, ведь узкая обувь приводит к сильной боли, отёку и воспалению. Нередко девушки не в силах отказаться от модельных туфель, поэтому вынуждены делать операцию, чтобы подстроить ступню под модельную обувь.
Чтобы уменьшить боль, можно прикладывать к воспалённому суставу компрессы с обезболивающими негормональными препаратами. В особо сложных случаях врачи назначают пациентам инъекции кортикостероидов.
В домашних условиях уменьшают боль холодом, прикладывая к воспалённым суставам пакеты со льдом и накрывая полотенцем. Держать ледяной компресс нужно 3-4 раза в день по 20 минут (обязательно делать длительные перерывы, чтобы не было переохлаждения).
Обязательным условием при лечении деформации ортопедических стелек-супинаторов ,а именно силиконовых вставок на палец. Эти изделия помогают защитить головки плюсневых косточек от натираний.
Хирургическое лечение
Чтобы спланировать операцию, врач оценивает высоту остеотомию и выбирает варианты фиксации обломков. Если имеется деформация коромыслом, то остеотомия выполняется возле головки. Когда отклонён весь пятый луч, то коррекция проводится от середины диафиза.
Устранение деформаций «портного» хирургическим путём выполняется в несколько этапов:
- экзостозэктомия: для начала необходимо устранить экзостоз головки и воспалённую капсулу суставчика;
- остеотомия: хирург искусственно ломает плюсневую косточку;
- в конце специалист фиксирует обломки в нужном положении (для фиксации тканей вокруг суставов применяется титановая или рассасывающаяся спица/винт).
После хирургического вмешательства пациент должен пользоваться специальной обувью в течение 5-6 недель, чтобы фиксируемые кости не смещались во время ходьбы и правильно срослись.
Профилактика
Чтобы не узнать на личном опыте, как болит и растёт косточка на ноге у мизинца, требуется предотвратить деформацию костей. Для этого важно придерживаться определённых правил:
- Желательно отдавать предпочтение только качественной и свободной обуви на низком каблуке (платформе), чтобы она не препятствовала движению первого и пятого пальцев ноги , не сдавливала фаланги, не пережимала суставы и сосуды. Также важно правильно распределять нагрузку на передние отделы стоп в зависимости от рода деятельности, массы тела и покупаемой обуви.
- Рекомендуется регулярно выполнять ряд специальных упражнений для коррекции стоп. Для этого не нужно много времени – хватит 5-10 минут простой домашней гимнастики.
- Полезно регулярно ходить босиком по неровным поверхностям.
Шишки у основания пальцев являются неестественным явлением. Если вы заметили появление такой шишки, это говорит о патологическом процессе в организме, поэтому нужно как можно скорее посетить врача подолога для осмотра и консультации.
Источник
Шишка на ноге возле мизинца, в связи с распространенностью патологии в последнее время, представляет не только медицинскую, но и социальную проблему. Это связано со снижением качества жизни: при появлении косточки возле мизинца страдает не только нога, когда пациент не может полноценно идти, но ухудшается общее состояние. У пациента появляется раздражительность, повышенная утомляемость, нарушается сон. Из-за позднего обращения к врачу патология прогрессирует. При отсутствии эффекта от применения любого назначенного медикамента остается единственный метод лечения — оперативный.
Причины возникновения шишки возле мизинца
Когда образуется и растет на ноге, увеличиваясь, косточка у мизинца, для проведения успешного лечения необходимо выяснить причину ее возникновения. Многочисленные наблюдения показывают, что шишка в стороне от мизинца по этиологии и патогенезу, а также по клиническим проявлениям является зеркальным отражением Hallux valgus.

Поэтому факторы риска при обеих патологиях сходны. Человек начинает заболевать при наличии одной или одновременном воздействии нескольких причин. К ним относятся:
- генетическая предрасположенность (шишки на ногах у ближайших родственников);
- женский пол в связи с преимущественным ношением узкой обуви на тонкой подошве и высоком тонком каблуке и развитием поперечного плоскостопия с вальгусной деформацией стопы. Это ортопедическое заболевание, распространенное преимущественно у женщин в связи с тем, что у них более мягкие хрящи, чем у мужчин;
- пожилой возраст;
- лишний вес, создающий повышенную нагрузку на ноги;
- эндокринная патология (беременность, климакс, сахарный диабет, гипотиреоз);
- особенности профессии (длительное пребывание на ногах);
- травмы (вывихи, растяжения связок, ушибы, переломы,когда развивается посттравматическая деформация после неправильно сросшегося перелома плюсневой кисти мизинца);
- подагра с избытоком мочевины в кровотоке (такая ситуация не редкость среди начинающих спортсменов, для которых важны показатели веса – принимая мочегонные препараты, они избавляются от лишних сотен граммов, нанося непоправимый ущерб здоровью);
- несбалансированное питание (постоянное употребление в больших количествах мяса, сахара и соли);
- бурсит (инфекционное воспаление синовиальной сумки);
- артроз (дегенеративное заболевание костной системы, поражающее все суставы);
- деформация Тейлора;
- остеопороз с недостатком кальция в костях;
- врожденная неустойчивость сустава.
Генетическая предрасположенность объясняет появление этой патологии у девочек, еще не носящих обуви на каблуках.
Деформация Тейлора
Деформация Тейлора, или стопа портного (Tailor в переводе с английского – портной), — это варусная деформации 5 пальца (в отличие от вагусной – большого пальца). Деформация Тейлора — патологическое состояние, при котором мизинец начинает выпирать внутрь, а плюсневая кость — кнаружи, в результате чего вырастает шишка у основания V пальца.
Название возникло сотни лет назад, когда портные целыми днями работали со скрещенными ногами, опираясь на наружные края стоп. Давление на кости стопы вызывало появление нароста в области мизинца, который начинал опухать, воспаляться и сопровождался болезненностью. В итоге стопа портного представляла собой выпуклость кнаружи у основания мизинца с отклонением самого пальца внутрь.

Палец при такой патологии палец иногда может смещаться вверх. Изменения являются врожденными или приобретенными. При врожденной деформации Тейлора выражен большой угол отклонения 5 плюсневой кости, или в дистальном отделе кость имеет вид коромысла. Возможно сочетание обоих факторов. При этом одновременно имеется Hallux valgus, что объясняется врожденной слабостью связок стопы.
Симптомы — стандартные, при разной этиологии шишки клиническая картина сходная:
- боль;
- гиперемия;
- отек.
Предвестником варусной деформации Тейлора является появление мозоли около мизинца. В некоторых случаях мозоль формируется на поздних стадиях, при выраженной деформации, когда плюсневая кость может выйти из сочленения. И тогда боль становится постоянной, даже в свободной обуви.
Гигрома
Шишечка, развивающаяся на мизинце, может быть гигромой. Это образование является доброкачественной опухолью (ее клетки отличаются от нормальных):
- со студенистой серозно-фибринозной или серозно-слизистой бесцветной жидкостью внутри;
- размером от 3-4 мм до 7 см;
- округлой формы;
- упругой консистенции;
- практически неподвижное, поскольку развивается на связке, но кожа и подкожная жировая клетчатка, расположенные над гигромой, сохраняют свою подвижность.
Она появляется в результате выпячивания (грыжи) суставной капсулы или оболочки сухожилия. При надавливании появляется боль. Растет очень медленно, для здоровья особой опасности не представляет, в злокачественные опухоли не перерождается.

Опухоль травмируется обувью и в процессе ходьбы. Это может привести к воспалению: появляется гиперемия, боль в суставе при ходьбе, кожа становится горячей.
Подагрический тофус
Образование, возникающее возле мизинца, может быть тофусом — узелком, который образуется при подагре. Тофусы — специфический признак заболевания. Подагрические узелки свидетельствуют о высоком содержании уратов в крови. Они представляют собой скопления солей мочевой кислоты, выглядят как узелки желтоватого цвета, плотные и упругие на ощупь. Размеры — от 3 мм до 8 см. Впоследствии узел приводит к искривлению сустава пальца.
Развитие подагры и тофуса, как ее проявления, происходит при повышенном образовании и недостаточном выведении мочевой кислоты. Возникает гиперурикемия — повышенное содержание в крови солей мочевой кислоты. Накопление уратов в области суставов связано также с недостаточным кровоснабжением опорно-двигательного аппарата, которое возникает вследствие возрастных изменений. В связи с этим повышается ее содержание в крови. Соли мочевой кислоты кристаллизируются в конечностях, где температура тела ниже. Их скопление на суставных поверхностях, в коже и в подкожно-жировой клетчатке в виде узелков называется тофусами.
При грубых нарушениях диеты (употреблении алкоголя, жирного мяса и рыбы, грибов) возникает острый приступ мучительной боли, который трудно купируется. Появляются все симптомы острого воспаления: палец становится ярко-красным, горячим на ощупь, резко отечным и болезненным — нельзя прикоснуться или надеть носок.
Во время ходьбы тофусы травмируются, инфицируются и нагнаиваются: образуется язва, затем свищ. Из него выходит желтоватая крошкообразная масса, содержащая соли мочевой кислоты.
Страдают в основном мужчины после 40 лет. Патологии подвержен большой палец стопы. Но при длительном течении подагры тофус может развиться и на мизинце: возникают характерные узелки примерно через 6 лет после первого подагрического приступа.
Прогрессирование болезни и недостаточное лечение приводят к росту подагрических узлов, сдавливанию окружающих тканей, воспалительному процессу и усилению болевого синдрома при любом расположении патологических образований.

Кроме шишки на пальце стопы, для подагры характерно образование камней в мочевыводящей системе, которые в тяжелых случаях приводят к развитию почечной недостаточности. Поэтому при подозрении на эту патологию необходимо обратиться за медицинской помощью.
Бурсит
Бурсит развивается преимущественно в области первого пальца стопы, но иногда поражает и зону мизинца. Это воспаление, возникающее в суставной сумке.
Острая форма проявляется типичными симптомами воспаления:
- болью;
- отеком;
- покраснением кожи;
- ограничением подвижности;
- повышением местной температуры;
- ухудшением общего состояния.
Возникшее уплотнение в дальнейшем увеличивается в размерах и сопровождается болью в покое и при движении, кожа над ним краснеет. Происходит резкое ограничение подвижности сустава. Отсутствие своевременного лечения приводит к хронизации процесса.
Перелом кости мизинца
Шишка в области мизинца может возникнуть после травмы (перелома). Появляется опухоль, имеющая сходство с шишкой. Перелом может быть:
- травматическим – при влиянии внешних факторов на палец;
- патологическим — при первичном поражении костной ткани (остеопороз, туберкулез, злокачественное новообразование).

Помимо боли, гиперемии, ограничения подвижности, возникает:
- гематома;
- отечность, напоминающая шишку;
- в дальнейшем — синяк.
Клиническая картина патологии
К симптомам, сопровождающим шишку в области мизинца стопы, относятся:
- боль;
- отек;
- расширение поперечного свода стопы;
- гиперемия;
- утолщение мягких тканей сустава;
- мозоль сбоку или с подошвенной поверхности в проекции головки пятой плюсневой кости.
Для проведения дифференциальной диагностики с заболеваниями, сопровождающимися тяжелой патологией суставов, необходимо точно описать жалобы на приеме у врача. От этого зависит назначение правильного и адекватного лечения. Помимо вышеперечисленных симптомов, проявлением шишки, в отличие от прочих наростов на ноге, являются:
- постоянные болевые ощущения в ступнях или жжение;
- судороги в ноге, преимущественно по ночам;
- натоптыши и мозоли;
- шишка возле мизинца.
Симптомы обостряются после продолжительного пребывания на ногах. К вечеру, в прямом смысле, становится невозможно стоять.
Лечение
Цели лечения патологического процесса на стопе:
- ликвидация воспаления в области шишек;
- купирование болевого синдрома;
- стабилизация процесса;
- восстановление функций;
- профилактика дальнейшей деформации.
Лечение шишки на мизинце зависит от причины ее появления и точно установленного диагноза. Чаще всего это результат прогрессирования поперечного плоскостопия. Поэтому терапия аналогична лечению вальгуса: ношение стелек, супинаторов и вкладышей. Ортезы препятствуют развитию дальнейшей деформации. Обязательным условием лечения считается регулярный массаж и лечебная гимнастика. Упражнения, установленные лечащим врачом, придется делать регулярно, чтобы не нарушить процесс реабилитации.

В большинстве случаев при имеющемся Hallux valgus лечение появившегося образования на мизинце консервативными методами малоэффективно.
Показано хирургическое вмешательство:
- удаление развившиейся шишки;
- реконструкция свода стопы.
В послеоперационном периоде проводится 8-недельная иммобилизация стопы. В дальнейшем назначается ношение ортезов, поддерживающих свод стопы.
Если косточка — проявление подагры или бурсита, лечат основное заболевание.
При подозрении на перелом необходимо сразу приложить холод к больному месту, выпить при необходимости обезболивающее лекарство, обездвижить палец и обратиться к травматологу.
В любом случае при отсутствии эффекта от консервативной терапии рекомендуется оперативное лечение.
Консервативная терапия
При любой этиологии образования косточки при первых признаках воспаления назначаются НПВП — нестероидные противовоспалительные препараты:
- Мовалис;
- Диклофенак;
- Нимесил;
- Ибупрофен и другие.
При выраженной боли и отеке применяют местные инъекции ГКС (глюкокортикостероидов):
- Преднизолон;
- Дексаметазон.

При приступе подагры проводится:
- стабилизации уровня мочевой кислоты (Аллопуринол);
- употребление НПВП для снятия воспаления, боли и отека;
- строгая диета (исключение острых блюд, наваристых бульонов, холодцов, жирного мяса, рыбы, переход на отварную и паровую пищу).
Убирать небольшие тофусы в дальнейшем помогает массаж и физиопроцедуры:
- грязелечение;
- ультрафорез;
- фонофорез с гормональными препаратами;
- сухое тепло.
Для снижения риска образования тофусов назначают препараты, улучшающие микроциркуляцию в тканях:
- Пентоксифиллин;
- Актовегин.
Лечение бурсита включает методы:
- местные;
- общие консервативные.
Назначаются:
- антибактериальные препараты;
- обезболивающие средства;
- ГКС;
- физиотерапевтические процедуры.
Если болезнь продолжает прогрессировать, показано оперативное вмешательство. При значительной деформации стопы изготавливают ортопедическую обувь по слепку ступни.
Хирургическое лечение
Показанием к радикальному лечению прибегают:
- при отсутствии эффекта от консервативных методов лечения;
- при второй-третьей степени выраженности патологии;
- при резком прогрессировании патологии;
- при плохо корригируемом нарушении опорно-двигательной функции стопы;
- при выраженных эстетических недостатках (желание избавиться от деформации и носить более элегантную обувь).

Оперативные вмешательства не показаны:
- пожилым и ослабленным больным;
- при тяжелых сопутствующих заболеваниях;
- при выраженных нарушениях кровообращения в нижних конечностях (сахарный диабет, атеросклероз).
При лечении гигромы самым надежным является хирургическое удаление образования. Существует 3 способа хирургического лечения шишки на мизинце ноги:
- посредством иссечения;
- эндоскопически;
- с помощью лазера.
Гигрому удаляют вместе с капсулой, промывают полость асептическим раствором и зашивают разрез. При эндоскопическом способе используют специальные инструменты, которые вводят в маленький разрез. При операции с помощью лазера наблюдаются минимальные потери крови. Лазерный луч вызывает нагрев и разрушение измененных тканей.
Более безопасным способом является пункция. Пункционную иглу вводят в кисту и удаляют из нее жидкость. В очищенную полость вводят склерозирующие лекарственные препараты (Доксициклин, спирт 96%). После процедуры удаления содержимого гигромы накладывают утягивающую повязку. Больному назначается покой на 1 неделю. Обездвиживание стопы помогает замедлить образование синовиальной (суставной) жидкости и минимизировать риск рецидива. После пункции киста может повторно вырасти, поскольку ее оболочка остается внутри.
Хирургическое лечение шишек на ногах показано:
- при поперечном плоскостопии II-III степени;
- при прогрессировании деформации, сопровождающемся стойким болевым синдромом.

Делается надрез, удаляется образование, проводятся процедуры для возвращения стопе прежней формы и функционала. После операции в течение 8 недель необходимо находиться в гипсе, затем длительно носить специальную ортопедическую обувь.
Разработано и применяется более 300 видов операций, направленных на исправление поперечного плоскостопия, осложнившегося образованием шишек на ногах. Некоторые из них широко применяются, другие использовались только авторами методик.
Народная медицина в борьбе с косточками
При помощи народных методов избавиться от шишек на ногах нельзя. Даже на ранних стадиях патологии необходимо проконсультироваться с ортопедом, который при необходимости назначит:
- правильную обувь (возможно, ортопедическую);
- специальный массаж;
- гимнастические упражнения, укрепляющие своды стопы.
Эти мероприятия помогут приостановить дальнейшее развитие патологии.
Некоторые средства народной медицины, которые получили хороший отзыв пациентов после их использования, применяются в комплексе с назначениями специалистов. Они помогают
- снять отек и воспаление;
- улучшить кровообращение в патологических участках;
- устранят боль и усталость.
Полезны:
- йодно-солевые ванночки для ног (на 1 л горячей воды 1 столовая ложка соли и 10 капель йода);
- компрессы с тертым картофелем, листом лопуха, отварами ромашки и зверобоя;
- нанесение на шишку йодно-уксусной смеси (10 капель йода на 2 чайные ложки столового уксуса);
- мази на основе медицинской желчи (продаются готовые аптечные формы);
- пихтовое масло местно в течение недели ежедневно;
- внутрь — настой из брусничных листьев (2 чайные ложки залить 2 стаканами кипятка, настоять 8 часов, принимать по 100 мл дважды в день).

Но такие рекомендации не являются официально признанными и отсутств