Комбинированное лечение рака головки поджелудочной железы
Вам поставили диагноз: рак поджелудочной железы?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Очень часто пациенты чувствуют себя безгранично одинокими вначале пути. Но вы должны понимать — вы не одни. Мы поможем вам справиться с болезнью и будем идти с Вами рука об руку через все этапы вашего лечения.
Рак поджелудочной железы прогрессирует среди онкологических заболеван6ий. В 2017 году было выявлено 18774 новых случаев данного заболеваний у мужчин и у женщин в Российской Федерации. Смертность от этого заболевания также остаётся очень высокой. В 2017 году от этой локализации умерло 8985 женщин, 9035 мужчин.
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака поджелудочной железы.
Его подготовили высоко квалифицированные специалисты Абдоминального отделения МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Эпидемиология, классификация
В мире ежегодно диагностируется около 170-190 тысяч случаев первичного рака поджелудочной железы. В 2012г. заболевание было выявлено у 44тыс. жителей США и 37тыс. пациентов от него погибли. В Российской Федерации ежегодно выявляется около 13 тыс. больных раком поджелудочной железы. Средний возраст больных в 2012г. составил 67,5 лет. В структуре онкологической заболеваемости рак поджелудочной железы составляет 2,7% у женщин и 3,2% у мужчин, однако находится на 4 месте среди причин летальности от злокачественных новообразований. В стандартизированных показателях заболеваемость раком поджелудочной железы в России соответствует заболеваемости в других Европейских странах, она составляет 8,6 на 100 000 населения (у мужчин -9,7, у женщин 7,7). Сложности лечебного подхода во многом обусловлены тем, что на долю ранних форм приходится всего лишь 3,8% случаев, что определяет тот факт, что резектабельность, составляющая в 1960-80гг. 15-16%, практически не изменилась по сей день, несмотря на возросшую агрессивность хирургической тактики и успехи в анестезиологи и реаниматологии.

TNM классификация злокачественных опухолей поджелудочной железы
| TX | Первичная опухоль не может быть определена |
| T0 | Отсутствие данных о первичной опухоли |
| Tis | Карцинома in situ (Tis также включает панкреатическую интра- эпителиальную неоплазию III) |
| Т1 | Опухоль не более 2 см в наибольшем измерении в пределах поджелудочной железы |
| Т2 | Опухоль более 2 см в наибольшем измерении в пределах поджелудочной железы |
| Т3 | Опухоль распространяется за пределы поджелудочной железы, но не поражает чревный ствол или верхнюю брыжеечную артерию |
| Т4 | Опухоль прорастает в чревный ствол или верхнюю брыжеечную артерию |
| N | Регионарные лимфатические узлы |
| Nx | Регионарные лимфатические узлы не могут быть оценены N0— Нет метастазов в региональных лимфатических узлах |
| N1 | Есть метастазы в регионарных лимфатических узлах |
| M | Отдаленные метастазы |
| М0 | нет отдаленных метастазов |
| М1 | есть отдаленные метастазы |
| pN0 | При регионарной лимфаденэктомии гистологическое исследование должно включать не менее 10 лимфатических узлов |
Если в лимфатических узлах метастазы не выявлены, но исследовано меньшее количество узлов, то классифицируют как pN0
Стадии
| Стадия 0 | Tis | N0 | M0 |
| Стадия IA | T1 | N0 | M0 |
| Стадия IB | T2 | N0 | M0 |
| Стадия IIA | T3 | N0 | M0 |
| Стадия IIB | T1,T2,T3 | N1 | M0 |
| Стадия III | T4 | Любая N | M0 |
| Стадия IV | Любая T | Любая N | M1 |
Гистологические формы опухоли:
1. аденокарцинома поджелудочной железы;
2. плоскоклеточная опухоль;
3. цистаденокарциноматозный рак;
4. ацинарно-клеточная опухоль;
5. недифференцированный рак.
Клиника
К факторам риска развития рака поджелудочной железы в первую очередь относится курение, образ питания, хронический панкреатит и наследственно-генетические факторы. В 1994г. были опубликованы результаты исследования Doll R., в котором приняли участие 34 тыс. английских врачей, выкуривающих 25 сигарет в день. 40-летнее исследование показало 3-х кратное повышение заболеваемости раком поджелудочной железы по сравнению с некурящими коллегами. Японское исследование(Y.Manabe,T.Tobe) показало значительный рост заболеваемости раком поджелудочной железы в послевоенный период( после 1945г.). авторы связывают данный феномен с переходом с «японского(сельского)» типа питания на «западный(городской)», т.е. избыточное потребление животного жира, яиц, сахара, долгохранящихся консервированных продуктов.
Достоверных исследований о влиянии алкоголя, как фактора риска развития рака поджелудочной железы нет, но отрицать его роль в патогенезе острого и хронического панкреатита невозможно, а то, что последний приводит к атипичной протоковой гиперплазии, тяжелой дисплазии в настоящее время считается доказанным. Изучение наследственно- генетических факторов – снижение содержания генов супрессии опухоли р16 и р53, выявляемые у 70-80% больных раком поджелудочной железы, а также наследственная мутация р16, которая в 20-40 раз повышает риск заболевания подтверждает практическую значимость этих исследований, позволяющих по-новому взглянуть на патогенез этой агрессивной опухоли.
Достаточно условно анатомически поджелудочная железа состоит из трех отделов: головка с крючковидным отростком, тело и хвост. Функционально – это две отдельные железы: одна выполняет экзокринную функцию, участвуя в процессе пищеварения, в основном проксимальные отделы; и эндокринная, отвечающая за синтез инсулина, преимущественно дистальные обьединенные общей кровеносной и протоковой системой. Чаще всего опухоль локализуется в головке поджелудочной железы от 63 до 87%, реже в дистальной части 13-31%. Тотальное поражение органа встречается достаточно редко- не более 6%. Протоковая аденокарцинома составляет до 85% всех первичных опухолей поджелудочной железы.
Симптомы рака поджелудочной железы можно разделить на характерные для любого злокачественного процесса, а также связанные с локализацией опухоли. К первым, так называемым «малым признакам», относятся общая слабость, недомогание, трудно объяснимая потеря массы тела, анемия, снижение трудоспособности. Специфическими для рака поджелудочной железы являются боли в верхней половине живота-эпигастрии, левом подреберье. При локализации в хвосте ведущим симптомом и единственным может быть боль в пояснице, имитирующая остеохондроз. По мере роста опухоли присоединяется нарушение эвакуации пищи- тошнота, рвота, чувство тяжести в эпигастрии. Характерными для снижения функционального состояния органа являются диспепсические расстройства – понос, стеаторея, вследствие непереваривания жиров, нарушение толерантности к глюкозе. Ведущим симптомом при локализации процесса в головке поджелудочной железы является механическая желтуха, имеющая место у 60-75% больных с резектабельными опухолями и манифестирующая в 100% наблюдений. При раке головки поджелудочной железы билирубинемия не является ранним проявлением болезни, в отличие от опухоли большого дуоденального сосочка или терминального отдела холедоха. Она проявляется уже при прорастании интрамурального отдела общего желчного протока. В этом случае на первый план выходит уже не начало противоопухолевого лечения, а устранение билиарной гипертензии.
Диагностика и дифференциальная диагностика
Метастазирование рака поджелудочной железы происходит характерным для большинства опухолей желудочно-кишечного тракта путем: лимфогенным и гематогенным, в подавляющем большинстве в печень. При дистальных опухолях чаще происходит распространение опухолевых клеток по брюшине – перитонеальная диссеминация, которая в 70-80% случаев является причиной неоперабельности процесса. Но специфическим фактором, определяющим агрессивное течение рака поджелудочной железы, и во многом ограничивающее возможность выполнения радикальной (R0) резекции является периневральная инвазия опухоли. Причем не только экcтрапанкреатическая, но и непосредственно через нервные волокна по ходу верхней брыжеечной артерии в мезентериальное и чревное нервные сплетения.
Основными задачами неинвазивных методов диагностики в хирургической панкреатологии являются:
1. Оценка первичного очага: локализация, размеры, инвазия в окружающие структуры и магистральные сосуды.
2. Оценка статуса регионарных лимфоузлов
3. Выявление отдаленных метастазов
4. Морфологическая верификация
5. Выявление послеоперационных осложнений и их устранение.
Основным методом определения резектабельности и операбельности у больных раком поджелудочной железы является спиральная компьютерная томография с обязательным болюсным контрастированием. Общая точность в отношении выявления метастазов составляет около 88%, сосудистой инвазии 83%, местной распространенности 74% и поражения лимфоузлов 65%.
Эндосонография обладает наибольшими возможностями в отношении поражения регионарных лимфоузлов 65% и, конечно же, верификации процесса.
Трансабдоминальное ультразвуковое исследование незаменимо как скрининг, как метод интраоперационной диагностики.
Лечение и прогноз
Единственным методом, позволяющим надеяться на исцеление больного является радикальное хирургическое вмешательство. При опухолях хвоста и тела поджелудочной железы это варианты дистальной резекции, в зависимости от объёма удаляемой паренхимы-от 30% при удалении хвоста до дистальной субтотальной резекции по левому краю передней верхней панкреатодуоденальной артерии – 70-95% паренхимы. Однако следует подчеркнуть, что резектабельность дистальных опухолей крайне низка и не превышает 10%. Основным методом хирургического лечения проксимальных опухолей является панкреато-дуоденальная резекция в стандартном варианте (операция Whipple) или с сохранением привратника (операция Traverso). По объёму резекции железы, окружающих тканей и групп лимфоузлов выделяют стандартные, радикальные и расширенные панкреато-дуоденальные резекции. Ключевыми моментами хирургии на современном этапе являются онкологическая обоснованность расширенной лимфаденэктомии, сосудистой пластики, нейродиссекции.
Радикальность операции оценивается по статусу R.
Панкреатодуоденальная резекция
Это одна из самых сложных операций в абдоминальной онкологии. Однако значительное количество послеоперационных осложнений, которые являются ее «визитной карточкой» удается устранить консервативными и малоинвазивными методами, не прибегая к повторным оперативным вмещательствам, о чем свидетельствуют приемлемые показатели госпитальной летальности. По нашим данным (данные Московского научно-исследовательского онкологгического института им. П.А.Герцена) общее количество осложнений составило 66,5% при летальности 2,5%. Достоверными факторами, влияющими на выживаемость больных после панкреатодуоденальной резекции являются радикальность операции, стадия заболевания – поражение лимфоузлов, наличие или отсутствие периневральной инвазии. При сравнении медианы выживаемости при R0 резекции и R1, отмечается достоверное увеличение ее на 6-8 месяцев в случае радикальной операции.
Химиотерапия и лучевое воздействие
Применяются, в основном, в качестве адьювантного (послеоперационного) лечения. Интраоперационная лучевая терапия обуславливает улучшение локального контроля и общей выживаемости у пациентов с низкой тенденцией к системному распространению болезни.
Симптоматические вмешательства представлены, в основном, вариантами стентирования при механической желтухе, или опухолевом стенозе 12-ти перстной кишки и выполняются эндоскопически. Прогноз при раке поджелудочной железы, в целом, неблагоприятный. Пятилетняя выживаемость в крупных специализированных центрах не превышает 5-10%. Тем не менее продолжается совершенствование хирургических методов, таких как бесконтактная мобилизация, мезопанкреатэктомия, разработка вариантов неоадювантной (предоперационной) химиотерапии при резектабельном раке поджелудочной железы.
HIFU-терапия
В последнее десятилетие появился неинвазивный высокотехнологичный метод лечение рака поджелудочной железы – HIFU-терапия. Метод основан на воздействии высокоинтенсивным, фокусированным ультразвуком на клетки опухоли, которые под воздействием термической и механической энергии, создаваемой в точке фокуса свариваются в течение нескольких секунд. Это метод локального воздействия. Метод полностью не инвазивен, т.е. не требует разрезов, проколов, не имеет рисков кровотечений, нагноения раны, перфорации полого органа. HIFU –обычно проводится в комбинации с химиотерапией, но может проводится изолированно. Первичные результаты по выживаемости даже неоперабельных больных III-IV стадией рака поджелудочной железы вдохновляют. Удается продлить жизнь человеку в два – три раза. Лечение хорошо переносится и может проводится у пациентов с тяжелыми сопутствующими заболеваниями, которые не в состоянии перенести наркоз. Навигация в аппарате HIFU – терапии ультразвуковая, поэтому прежде, чем проходить консультацию по поводу HIFU-терапии, необходимо убедиться, что опухоль визуализируется при УЗИ.
Диспансерное наблюдение
Проводится в стандартном для злокачественных новообразований режиме один раз в квартал в течение первых 2-х лет и направлено на раннее выявление прогрессирования, особенно у больных, не получающих адъювантное лечение. Эффективность панкреатодуоденальной резекции необходимо оценивать не только частотой послеоперационных осложнений и показателями выживаемости, но и возможностью восстановления утраченных функций поджелудочной железы и качеством жизни оперированных людей, поэтому оно должно проводиться в тесном контакте с гастроэнтерологом.
Филиалы и отделения Центра, в которых лечат рак поджелудочной железы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов. Однако надо помнить, что тактику лечения определяет консилиум врачей.
Рак поджелудочной железы можно лечить:
В Абдоминальном отделении МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделения – д.м.н. Дмитрий Владимирович Сидоров.
Контакты: (495) 150 11 22
В Центре HIFU-терапии
Заведующая Центром HIFU-терапии в МНИОИ имени П.А. Герцена — д.м.н. Хитрова Алла Николаевна.
Контакты: (495) 150 11 22
В Отделении лучевого и хирургического лечения заболеваний абдоминальной области МРНЦ имени А.Ф. Цыба — филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделением — к.м.н. Леонид Олегович Петров
Контакты: (484) 399-30-08
Источник
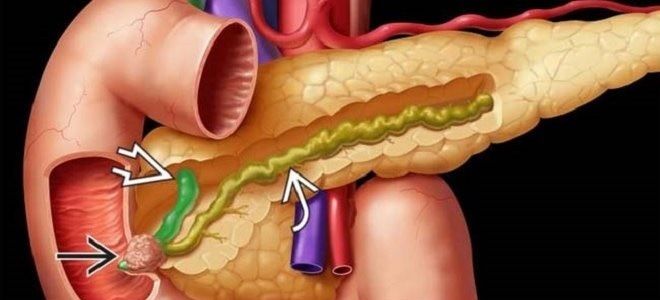
Рак головки поджелудочной железы — это злокачественные заболевания, поражающие различные структурные компоненты органа: протоки, ацинусы, островки Лангерганса. Среди опухолей, развивающихся в ПЖ, рак головки – самый агрессивный и прогностически неблагоприятный. Из-за позднего выявления болезни в 95% случаев радикальное оперативное вмешательство невозможно. Чаще подвержены патологии мужчины (соотношение с женщинами 8:6), средний возраст пациентов – 65 лет.
Локализация раковой опухоли в поджелудочной железе
Код по МКБ 10 — с.25.0. Злокачественная опухоль локализуется в любой части органа. Чаще всего в процесс вовлекается головка: в структуре онкопатологии ПЖ ее поражение составляет 60-65%. Остальные 35-40% приходятся на онкопроцесс:
- в теле — 10%,
- в хвосте — 5-9%,
- на протяжении всей железы (мультицентрическое расположение) — 20%.
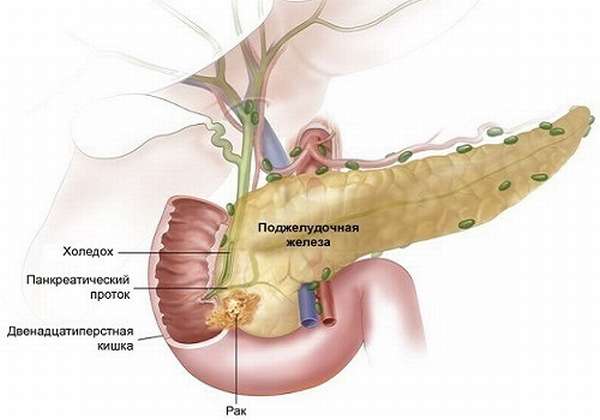
Опухоли головки могут иметь однотипную симптоматику, но исходить при этом из разных анатомических образований:
- фатерова сосочка ДПК или общей ампулы протоков (холедоха и вирсунгова),
- ацинусов,
- протокового эпителия.
Все эти образования объединяются в группу, которая носит общее название – рак головки ПЖ.
Причины появления рака в головке ПЖ
Самое частое образование головки ПЖ – аденокарцинома (более 90% случаев). Считается, что основная причина — мутация гена KRAS 2. Это подтверждается методом ПЦР при пункционной биопсии.
Это самая неблагоприятная онкопатология с учетом поздней диагностики и несвоевременного лечения. Причины не изучены до конца. Но установлены факторы риска, которые провоцируют развитие патологии. К ним относятся:
- Регулярное употребление алкоголя, разрушающего клетки ПЖ.
- Курение: токсины, поступающие с дымом, попадают также в ПЖ. В ее паренхиме и протоках происходят гиперпластические изменения.
- Сахарный диабет — предполагает развитие опухоли в 2 раза чаще.
- Имеющийся хронический панкреатит и холецистит, болезни желчевыводящих путей, в том числе ЖКБ, резекции желудка. Эта патология изначально вызывает изменения в головке ПЖ. При наличии других факторов риска возможно развитие злокачественного образования.
- Неправильное питание — чрезмерное употребление жирной, жареной, копченой еды приводит к высокой функциональной нагрузке на ПЖ. Растительная диета снижает риск развития опухолей.
- Вредные производственные условия (деревообрабатывающее, резиновое).
- Наследственность: наличие у ближайших родственников этой патологии повышают шанс заболевания на 15%.
Существуют косвенные факторы:
- возраст (после 50 лет),
- пол (мужской),
- раса (негроидная).
Во многих случаях рака ПЖ выявить причину не удается.
Симптомы и клиника онкологии головки
В начальных стадиях болезнь протекают бессимптомно, обнаруживается случайно при обследовании по поводу другой патологии. Могут беспокоить:
- дискомфорт в животе,
- ощущение тяжести в правом подреберье, связанное с приемом вредной пищи,
- подташнивание,
- слабость, утомляемость.

Обычно таким жалобам не придается значения, особенно при наличии в анамнезе гастрита, холецистита или панкреатита.
Развернутая симптоматика появляется на этапе, когда прогноз может быть неблагоприятным: степень выраженности жалоб зависит от изменений в железе:
- Интенсивная боль с локализацией в подреберье справа, часто опоясывающего характера – это основное проявление рака головки ПЖ. Она может быть связана с большими размерами опухоли, которая сдавливает ткань и нервные окончания. Усиливается ночью в положении лежа и после вредной еды.
- Тошнота, отвращение к некоторым видам продуктов — характерное проявление неопластического процесса.
- Неустойчивый стул, прогрессирующее снижение массы тела, вплоть до развития кахексии, связаны с функциональной недостаточностью ПЖ, нарушением усвоения белков, жиров и углеводов.
- Снижение работоспособности и постоянная слабость.
- При сдавливании холедоха опухолью развивается механическая желтуха. Она наблюдается у 80% больных: кожа, слизистые, склеры становятся иктеричными, со временем желтушность нарастает. Может проявляться положительный симптом Курвуазье — пальпируется увеличенный безболезненный, наполненный желчью из-за ее нарушенного оттока желчный пузырь. Желчные кислоты в крови вызывают кожный зуд, кал становится ахоличным из-за отсутствия стеркобилина, моча приобретает цвет темного пива из-за наличия уробилина и желчных пигментов.
- Появление асцита связано с метастазированием опухоли в полость брюшины, сдавливанием воротной вены.
- Тромбофлебит без видимых на то причин.
Диагностика опухоли
Для уточнения диагноза используется комплексная диагностика:
- опрос больного с детализацией жалоб,
- выяснение история болезни,
- объективный осмотр,
- лабораторная диагностика,
- функциональные методы исследования.
Топографическое расположение ПЖ не дает возможности ее пропальпировать даже при больших размерах. На ранней стадии низкая выявляемость образования связана и с информативностью КТ, УЗИ и МРТ: она составляет 85% из-за малых размеров опухоли. КТ определяет образование свыше 2 сантиметров.
Точный диагноз не дает даже проведение лапаротомии. Во многих случаях вокруг опухоли образуется воспаление с отеком. Поэтому биопсия поверхностных слоев не является точной.
Лабораторные методы
К лабораторным методам относятся:
- общеклинический анализ крови — определяется лейкоцитоз, лимфоцитоз, анемия, тромбоцитоз, повышенная СОЭ,
- сахар крови,
- биохимические анализы (диастаза, билирубин — общий, прямой, трансаминазы, белок и его фракции, холестерин) – их показатели значительно повышаются,
- кровь на онкомаркеры ПЖ (Са 19-9) — анализ не является строго специфическим, повышенное значение маркера часто бывает при панкреатите,
- анализ кала на стеркобилин — отрицательный при механической желтухе,
- анализ мочи на уробилин и желчные пигменты – положительный,
- копрограмма — кал кашицеобразной консистенции с блестящим блеском, зловонным запахом, непереваренными остатками пищевых волокон и каплями жира.
Инструментальная диагностика
Для выявления рака ПЖ необходима комплексная диагностика, которая включает несколько функциональных методов и проведение биопсии с последующим микроскопическим исследованием тканей. Благодаря биопсии диагноз рака окончательно подтверждается. Но предварительно проводится:
- УЗИ,
- МРТ,
- КТ,
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) проводится в неясных случаях,
- лапароскопия,
- МРПХ (магнитно-резонансная панкреатография).
УЗИ, МРТ и КТ применяются для выявления:
- новообразования,
- его локализации,
- размеров,
- наличия метастазов.
Самым удобным способом исследования является ультразвуковой. С помощью УЗИ обследуют органы брюшной полости и забрюшинного пространства. Это скриннинговый метод, первым назначается при подозрении на заболевание пищеварительных органов, имеет хороший отзыв врачей всех специальностей. Для более точной информации применяется МРТ, при невозможности ее проведения — КТ, но в этом случае на организм действует высокая лучевая нагрузка. МРТ – более безопасный и точный метод, при его использовании визуализируется детально в трехмерном изображении опухоль от 2 см, обнаруживаются метастазы и измененные лимфоузлы.
Инвазивные методы
При неясном диагнозе или для окончательного подтверждения рака ПЖ используются инвазивные методы.
ЭРХПГ и МРПХ удобны для выявления патологии протоков. В процессе проведения этих методов берется материал для биопсии. Методики имеют побочные действия: существует высокая вероятность обсеменения организма раковыми клетками.
ЭРХПГ – инвазивная манипуляция, заключается во введении через специальный эндоскоп катетера с каналом. Через него подается контраст, поступающий в протоки через фатеров сосочек. Делаются рентгеновские снимки, при необходимости берется материал для биопсии.
Лапароскопия также относится к инвазивным методам, поскольку для ее проведения на передней брюшной стенке делается надрез диаметром 0,5-1 см для введения трубки аппарата. С его помощью берут ткань органа, чтобы провести дифференциальный диагноз и диагностировать: доброкачественный процесс или рак вызвал изменения в ПЖ.
Методы лечения рака головки ПЖ на различных стадиях
Лечение при симптомах данного заболевания напрямую зависит от стадии рака.
Применяются:
- хирургические методы,
- лучевая терапия,
- химиотерапия (составляются специальные схемы лечения),
- обезболивающие препараты.
Консервативные методы
В случае неоперабельной опухоли применяется консервативное лечение:
- химиотерапия (вводятся химические вещества),
- адекватное обезболивание,
- радиотерапия.
Все методы назначаются индивидуально в условиях специализированной клиники, оснащенной современным оборудованием. Чтобы сделать правильный выбор лечебного учреждения, необходимо ориентироваться на квалификацию специалистов, укомплектованность медицинским оснащением, название и отзывы.
Иногда рак ПЖ пытаются вылечить различными средствами народной медицины. Одно из них – сода, которую рекомендуют принимать ежедневно натощак по определенной схеме. По утверждению пациентов, при соблюдении всех условий можно вылечить даже четвертую стадию болезни. Но нет статистики и исследований доказательной медицины, которые подтвердили бы эффективность метода.
Хирургия рака головки ПЖ
Выбор тактики лечения зависит от состояния больного и опыта хирурга.
Наиболее эффективное лечение опухоли – ее резекция. Метод применяется на ранних стадиях, на более поздних назначается лучевая и химиотерапия. Но только после хирургического иссечения шансы на выживаемость увеличиваются в течение следующих 5 лет. Без операции срок жизни не превышает полугода.
При первой стадии рака в головке ПЖ размер опухоли не превышает двух сантиметров. В этих случаях проводится панкреатикодуоденэктомия, после чего пациенту назначают 6 курсов химиотерапии с применением Фторурацила или Гемзара.
При второй стадии возможно возникновение метастазов в сосуды, лимфоузлы, окружающие нервы. Для лечения застоя желчи, вызванного сдавливанием холедоха и изменениями в печени, используется эндоскопическое стентирование или оперативное вмешательство.
Если опухоль можно удалить технически, то применяют метод Уиппла: резецируют головку, часть тонкой кишки и желудка, также другие органы, которые поражены метастазами.
Операция сопровождается медикаментозным лечением: проводят химиотерапию или лучевую терапию. Это замедляет развитие рака и повышает шансы на выздоровление.
На 3 или 4 стадии рака головки ПЖ проводится паллиативное вмешательство:
- выполняются обходные анастомозы,
- эндоскопическое или чрескожное стентирование.
При появлении на фоне желтухи рвоты, обусловленной непроходимостью ДПК, выполняются:
- холедохоеюностомия,
- гастроэнтеростомия.
При изолированной обструкции жёлчного протока некоторые авторы рекомендуют во время наложения билиодигестивного анастомоза, а с профилактической целью дополнительно — гастроэнтероанастомоз. Но выбор тактики лечения происходит с учетом:
- размеров образования,
- проходимости ДПК.
Проведение химио- и рентгенотерапии перед оперативным вмешательством иногда дает положительный результат. При неоперабельных опухолях схемы лучевой или химиотерапии неэффективны. Выполнение эндоскопического стентирования успешно в 95% случаев (в 60% с первой попытки). При неудачном лечении выполняется чрескожное или комбинированное стентирование.
Результаты стентирования, летальность, частота осложнений аналогичны результатам паллиативных операций. К осложнениям метода относятся кровотечение и желчеистечение. Эндоскопическое эндопротезирование реже сопровождается осложнениями и смертью больных, чем чрескожное.
Стентирование холедоха, которое проводится без вскрытия брюшной полости, применяется у пожилых с высоким риском (наличие неоперабельной опухоли ПЖ или обширные метастазы). У более молодых прибегают к наложению билиодигестивного анастомоза.
Новые технологии
В медицинских учреждениях, оснащенных современной аппаратурой, применяются для избавления от рака ПЖ современные методики:
- заморозка опухоли,
- удаление пораженного участка при помощи Кибер-ножа,
- воздействие на пораженную ткань микроволнами, лазером,
- радиочастотное лечение.
Диетотерапия при заболевании
Диета при раке ПЖ необходима для уменьшения функциональной нагрузки на железу. Любые погрешности в еде в этот период приводят к ухудшению состояния в связи с повышенной секрецией панкреатического сока. Если опухоль большая и передавливает вирсунгов проток, ферменты попадают в ткань железы, где активируются, начинается процесс самопереваривания, возникают признаки воспаления. Это значительно утяжеляет состояние пациента и может служить толчком к дальнейшему росту опухоли.

Правила диетического питания зависят от стадии рака, но в целом ограничиваются столом № 5 по Певзнеру. Общие принципы:
- Исключается жирная, острая, жареная, копченая пища.
- Разрешается отварная, паровая, тушеная еда, измельченная до кашицеобразной консистенции.
- Частый прием маленькими порциями.
- Комфортная температура — слишком холодная или горячая недопустима.
Прогноз благоприятного исхода и возможный срок жизни
Сколько будет жить пациент с раком головки ПЖ, зависит от сроков проведения диагностики и от того, какой лечебный метод или средство использовалось. Быстрое прогрессирование и метастазирование новообразования приводит к тому, что после верификации диагноза в течение пяти лет живет небольшое количество пациентов, и 99% из них погибают в короткие сроки. Большая продолжительность жизни отмечается только в случаях, когда опухоль выявлена на ранних стадиях, и можно подобрать эффективный вариант лечения, чтобы предупредить развитие метастазов.
Прогноз на излечение условно неблагоприятный. Операционная летальность составляет 15%, после хирургического вмешательства выживаемость пациентов составляет 10%.
При развитии метастазов полное удаление опухоли невозможно, состояние пациента всегда вызывает рецидив заболевания.
После оперативного лечения пациенты проживают в 3-4 раза дольше людей, которым операцию не делали.
После полного курса терапии средняя 5-летняя выживаемость больных составляет около 9%.
Профилактика онкологии поджелудочной железы
Профилактика ракового заболевания любого органа пищеварительной системы — здоровый образ жизни и питание. Отказ от вредных привычек и неправильной еды, которые вызывают панкреатит и сахарный диабет (основные факторы риска рака ПЖ) — главный метод предупреждения болезни. Особенно это касается людей, у которых в семейном анамнезе были такие заболевания у близких родственников.

Важно при появлении клинических симптомов, которых раньше не было, не заниматься самолечением или полагаться на народный метод, который излечивает все, а сразу обращаться к врачу. Только таким образом возможна своевременная диагностика заболевания и адекватное лечение. Это поможет избежать распространения болезни и перехода ее в конечные стадии, когда даже самые современные способы не смогут восстановить утраченные органы и надолго продлить жизнь.
Играет роль неблагоприятная экология, малоактивный образ жизни, острые и хронические стрессы, недостаточный отдых. Во избежание тяжелой патологии ПЖ необходимо исключить все эти факторы.
Рекомендованные клиники в России и за рубежом
Согласно опубликованным данным Американского журнала Lancet Oncology о состоянии онкологии в России, Китае и Индии в сравнении с Европой и США, летальность от рака в России составляет 15% от всех случаев смерти людей.
Это связано с поздней диагностикой по разным причинам, включая ограниченный доступ к качественной медицинской помощи людей, живущих вдали от крупных центров. Крупные онкоцентры сконцентрированы в Москве и Санкт-Петербурге, но там проживает лишь 12% населения. Помимо этого, не везде есть современное оборудование и специалисты с соответствующей квалификацией.
Ассута (Тель-Авив)— сеть клиник в Израиле, занимается лечением рака ПЖ. Функционирует уже более 80 лет, включает два диагностических центра (Ашдод и Ранаан), центральный госпиталь в столице Израиля.

В Москве – Лечебно-диагностический Центр (ЛДЦ) Патеро Клиник использует ультрасовременные медицинские технологии и ориентируется на европейские стандарты качества лечения. Получила лучший отзыв пациентов с раком ПЖ.
В связи с невиданным ростом смертности от этого заболевания, в последние годы необходимо бережно относиться к своему организму и не допускать развития тяжелых стадий патологии, своевременно обращаясь за медицинской помощью.
Список литературы
- Восканян С.Э., Оноприев В.И., Буклов А.В., Артемьев А.И. Современные подходы хирургического лечения локализованного рака головки поджелудочной железы. Вестник хирургической гастроэнтерологии 2007 г. №3 стр. 102.
- Земляной А.Г. Диагностика и лечение рака поджелудочной железы. Вестник хирургии им. И.И.Грекова 1987 г. №8 стр. 33–40.
- Боженков, Ю. Г. Практическая панкреатология. Руководство для врачей М. Мед. книга Н. Новгород Изд-во НГМА, 2003 г.
- Говард Дж.M. (Howard J.M.) Рак поджелудочной железы — прогностическая оценка СА 19-9. Хирургия хронического панкреатита и опухолей поджелудочной железы: тезисы доклада на международной конференции М., 1993 г. стр. 70.
- Патютко Ю.И., Котельников А.Г. Рак поджелудочной железы: диагностика и хирургическое лечение на современном этапе. Анналы хирургической гепатологии. 1998 г, том 3, №1, стр. 96–111.
- Кубышкин В.А., Вишневский В.А. Рак поджелудочной железы. М., 2003 г.
Источник


