Ишиас тазобедренного сустава лечение
Защемление нерва в тазобедренном суставе сопровождается выраженной симптоматикой. Осложнением патологии может стать некроз нерва и нарушения тканей, расположенных рядом с ним. Не стоит терпеть боль, нужно узнать, как помочь собственному здоровью.
Специфика защемления нервов в тазобедренном суставе
Защемление нервов тазобедренного сустава – патология, стоящая на 2 месте по распространенности. Защемляться нервные окончания могут в любом возрасте. Ущемление нерва в тазобедренном суставе включает сдавливание нервных ответвлений, проходящих в тазовой области через мышцы бедра. Защемлению подвергаются следующие нервы:
- бедренные;
- запирательные;
- седалищные;
- верхние и нижние ягодичные.
Наибольшие проблемы причиняет ущемление седалищного нерва – он проходит от поясницы до фаланг пальцев стопы.
Причины
Защемление нерва в тазобедренном суставе происходит чаще по причине повреждения позвонков поясничного отдела, поскольку все нервные ответвления бедра и таза берут начало в области поясницы. Выделяют несколько других причин, ведущих к проблеме:
- травмы, вызывающие воспаление связок, спазм мышц;
- расширение стенок кровеносных сосудов;
- воспалительные процессы или опухоли внутренних органов малого таза;
- артроз, артрит тазобедренного сустава;
- инфекции.
Провоцирующими факторами могут быть избыточная масса тела и пассивный образ жизни. При сильной нагрузке на сустав, например, при тяжелой физической работе или беременности на поздних сроках, вероятность того, что нервные окончания может защемить, увеличивается в 3 раза.
Сдавливание нерва в области бедра происходит чаще по причине травматизации, тогда как защемление седалищного и ягодичных нервов – из-за инфекций и переохлаждения.
Для справки! Некоторые специалисты говорят о наследственном факторе, как о причине ущемлений. На самом деле по наследству от родителей может передаться только заболевание, провоцирующее защемление нерва в тазобедренном суставе – остеохондроз, деструкция хрящей.
Признаки ущемления нервов
Симптомы защемлений нервных ответвлений могут проявляться по-разному в зависимости от локализации процесса. Выраженность может несколько отличаться из-за причин развития патологии, характера воспаления.
Бедренный
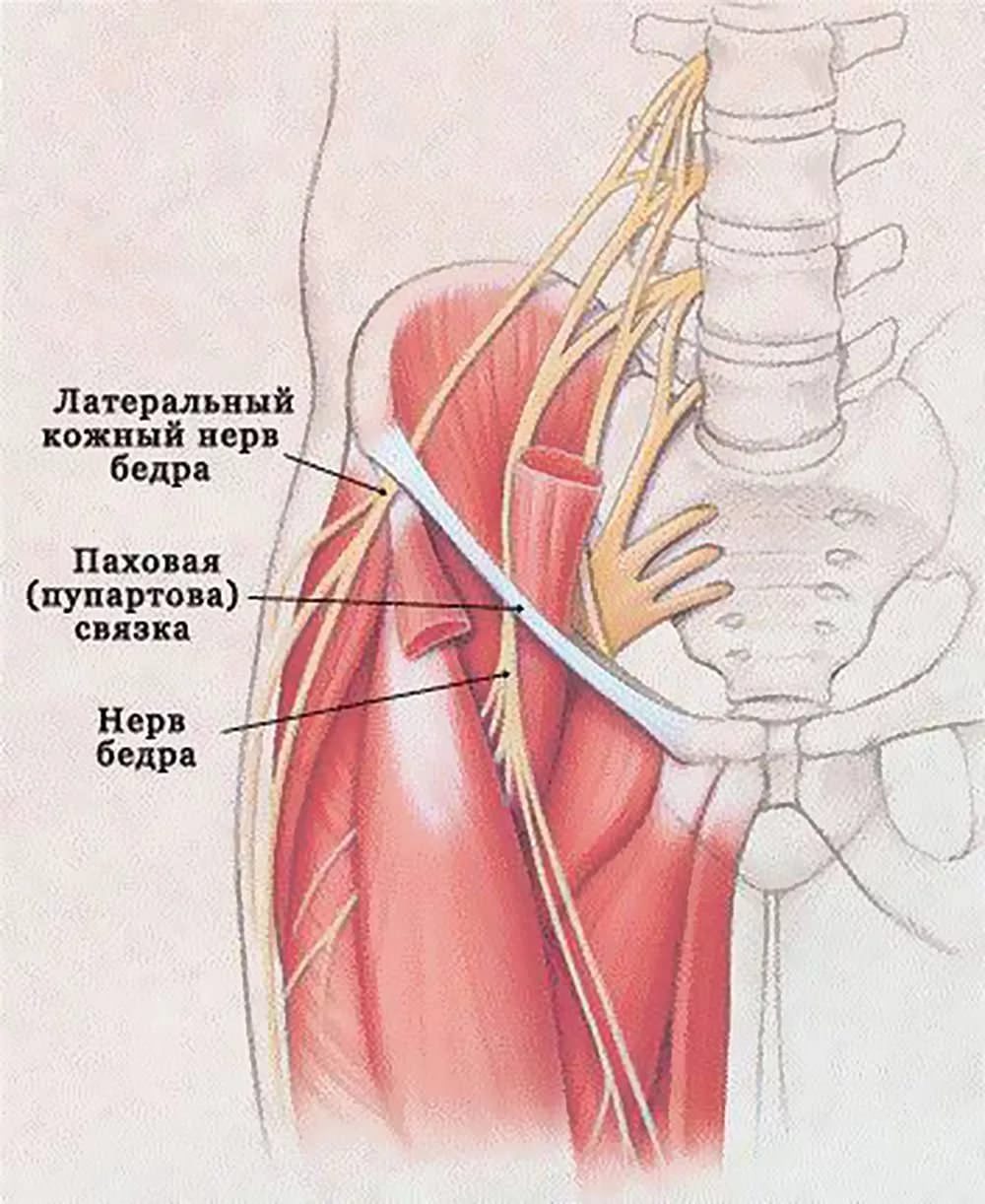
Бедренный нерв проходит между поясничной и подвздошной мышцей, стремится под связку паха, оттуда выходит на переднюю поверхность бедра, где разветвляется на несколько элементов. Если произошло защемление нерва в бедре, то симптомы будут такими:
- острые боли в бедре, паховой области;
- отдающие боли в область поясницы, голеностоп;
- невозможность согнуть коленный сустав, болезненность при сгибании.
При развитии признаков согнуть коленный или тазобедренный сустав становится невозможно, начинается атрофия бедренного нерва и четырехглавой мышцы.
Запирательный
Запирательный нерв отходит от поясничного нерва, следует в полость малого таза и выходит через запирательный канал, где делится на 2 ответвления. Проблема, связанная с этими нервными волокнами, будет характеризоваться такими симптомами:
- боль локализуется на внутренней стороне конечности;
- боли иррадиируют в область паха;
- при ходьбе мышцы спазмируются;
- неприятные ощущения в области сфинктера.
Все признаки усиливаются при попытке человека сесть на твердую поверхность, отвести ногу в сторону не получается.
Седалищный
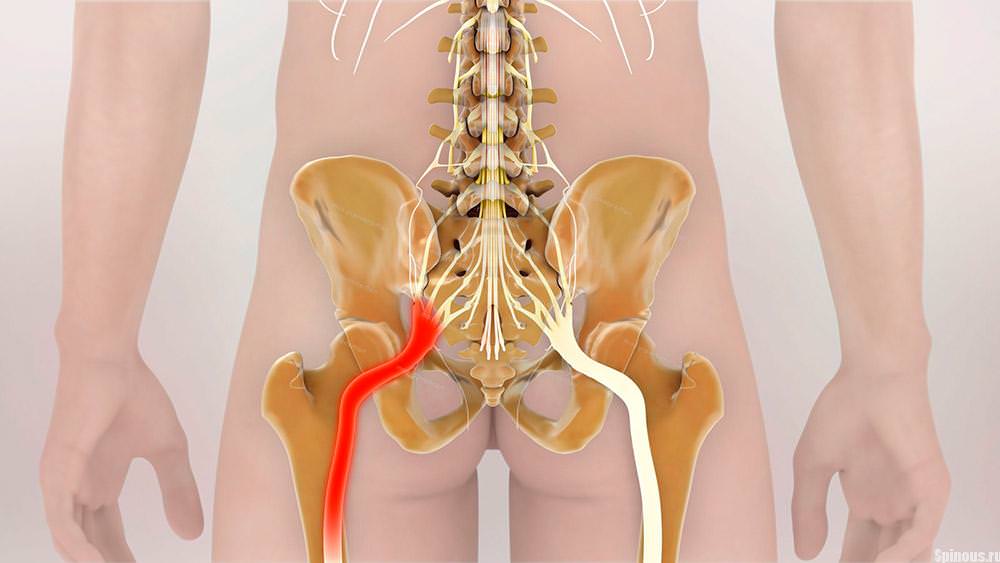
Начало седалищного нерва в толще поясничной мышцы, затем он направляется через грушевидное отверстие к обоим концам стопы. Сдавливание седалищного нерва наиболее изобилует симптомами:
- жгучая боль, начинающаяся в пояснице и распространяющаяся к стопе;
- онемение ягодиц, голеностопа;
- конечность не сгибается в колене;
- ноги быстро устают;
- изменение походки;
- пальцы стопы не двигаются;
- гипотермия, потливость стоп.
Осложнением симптомов будет появление на коже стоп язв, возможно нарушение мочевыводящей системы. Появляются признаки атрофии мышц бедра и голени.
Важно! Чаще наблюдается одностороннее седалищного нерва, однако встречаются и случаи, когда воспаление затрагивает оба нервных ствола.
Ягодичные
Ягодичный верхний нерв проходит между средней и малой ягодичными мышцами, нижний нерв – между большой и средней ягодичной мышцей. Оба нерва выходят через грушевидное отверстие к области тазобедренного сустава, и далее заканчиваются в области бедра.
Боли при сдавливании ягодичных нервов локализуются в области поясницы и ягодиц, отдавая немного в тазобедренный сустав. Если говорить о нарушении функции, то при поражении нижнего ягодичного нерва осложняется разгибание конечности, при поражении верхнего – трудно становится удерживать туловище в вертикальном положении, отводить бедро.
Для справки! Иногда защемление может пройти самостоятельно, но не стоит пускать проблему на самотек, лучше обратиться к неврологу. Лечение проблемы в домашних условиях без контроля специалиста опасно.
Как распознают защемление врачи?

Невролог после того, как выслушает жалобы пациента, проведет осмотр и несколько тестов на выявление рефлексов и степени поражения нервов. Затем понадобятся исследования на лабораторном уровне, чтобы определить точное местоположение защемления и определить первопричины патологии. Используют такие диагностические методы:
- МРТ, КТ;
- рентген позвоночного столба и сустава;
- УЗИ;
- анализ крови, мочи;
- электоронейромиография.
При подозрении на опухоли внутренних органов проводят радиологическое исследование.
Помощь
Лечение в стационаре производится только в запущенных случаях или тогда, когда для облегчения симптомов необходима операция. В большинстве же случаев терапия происходит дома, пациент приходит в стационар на определенные процедуры.
Оперативное вмешательство необходимо в таких случаях:
- уменьшен просвет между позвонками;
- образование межпозоночной грыжи;
- гнойные заболевания;
- опухоли внутренних органов.
Иногда при разрыве связок или переломе тазобедренного сустава может произойти защемление, тогда необходимо провести восстановление элементов. В других случаях защемление может удачно лечиться консервативными методами.
Для справки! Операции сводятся к тому, чтобы удалить провоцирующие сдавливание факторы.
Для облегчения состояния пациента в начале терапии применяют ортезы или сдавливающие повязки на бедро. Помимо ликвидации защемления нерва применяют лечебные процедуры для устранения сопутствующих заболеваний.
Медикаментозная терапия
Медикаментозное лечение – основной вид терапии защемления, с помощью медикаментов можно достичь необходимого эффекта за относительно короткие сроки. Применяют такие группы препаратов:
- Противовоспалительные нестероидные средства. Такие препараты как Диклофенак, Кетонал или Ибупрофен действенны против боли и отечности.
- Кортикостероидные препараты. Имеют действие, подобное нестероидным, но работают с большей эффективностью. Назначают Гидрокортизон, Дипроспан, если НПВС не дают результата.
- Улучшающие микроциркуляцию крови. Для ускорения выздоровления, уменьшения отечности применяют Троксевазин, Трентал, Актовегин.
- Миорелаксанты. Необходимы, если причина защемления – спазм мышц. Используют Мидокалм, Баклофен.
На начальном этапе применяют таблетки и инъекции для внутримышечного введения, в дальнейшем используют мази, обычно рекомендуется лечение раздражающими препаратами, содержащими змеиный или пчелиный яд. Если боли сильные, применяют компрессы с Новокаином и Димексидом (Димексид способствует лучшему проведению Новокаина в глубокие слои тканей).
Если сдавливание нерва происходит во время беременности, применяют лекарственные препараты растительного происхождения и витаминные комплексы.
Физиотерапия и рефлексотерапия
Для возобновления чувствительности пораженной области и быстрейшего восстановления применяют физиотерапию с некоторыми видами рефлексотерапии. Обычно используют такие методы:
- иглоукалывание;
- вытяжение;
- магнитотерапия;
- электрофорез;
- фонофорез;
- электростимуляция.
Процедуры могут быть запрещены при наличии у пациента кожных заболеваний или онкологии.
Хорошо зарекомендовали себя аппликации с растительными компонентами, которые снимают боль и способствуют восстановлению пораженной области, не вызывая побочных эффектов.
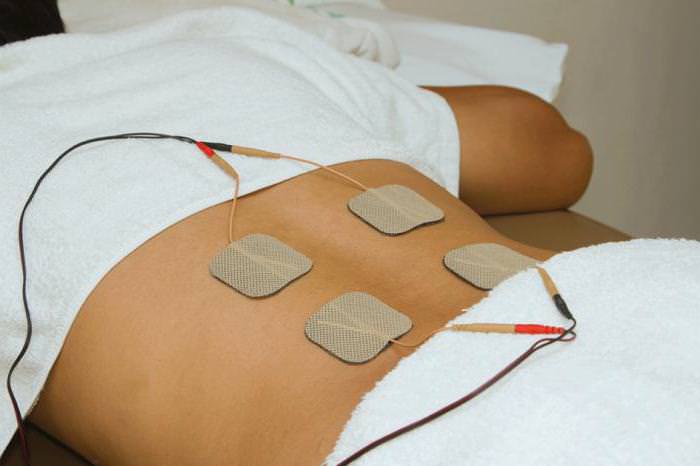
Массаж и гимнастика
Массаж и гимнастические упражнения могут помочь убрать спазм мышц, мешающий нормальному состоянию нервного окончания. Поскольку такие процедуры ускоряют кровообращение, выздоровление будет проходить быстрее.
Массаж можно проводить самостоятельно после консультации профессионального массажиста, но лучше записаться на несколько сеансов в ЛПУ. Главное правило самостоятельного массажа – нельзя надавливать или постукивать по проблемной области, действия должны быть плавными и легкими.
Совет! Во время сеанса массажа можно использовать эфирные масла (розмариновое, мятное), которые имеют дополнительный расслабляющий эффект.
Гимнастические упражнения направлены на вытяжение мышц, можно использовать следующие:
- Стоя, поднять ногу так, чтобы бедро было параллельно полу, затем согнуть ногу в колене. Медленно, напрягая мышцы бедра, отводить ногу вправо, затем обратно.
- «Солдатик». Ходить, стараясь не сгибать ноги в коленях, сначала на носочках, затем на пятках.
- Сесть, ноги согнуть в коленях и максимально придвинуть к туловищу, при помощи рук подводить согнутую конечность к лицу.
- Лечь, выпрямленную ногу сначала поднять, затем согнуть в колене и поднести к туловищу.
- Стоя на четвереньках, прогнуться сначала вниз, потом вверх.
Чаще в начале курса физкультуры используют менее сложные действия – можно просто напрягать и расслаблять мышцы ягодиц и бедра.
Все упражнения необходимо делать, чередуя сильное напряжение и полное расслабление. При этом в упражнениях должны задействованы обе ноги поочередно. После выздоровления комплекс упражнений можно выполнять в качестве профилактики.
Для справки! Во время беременности массажи и физические упражнения – идеальный вариант лечения.
Защемление нервов в любой области не влечет ничего хорошего, патология, появившаяся в области тазобедренного сустава, приносит мучительные боли и проблемы с движением. Поэтому важно лечить все хронические заболевания, не допускать их рецидивов, а также придерживаться активного образа жизни. Лечение следует начать как можно раньше, терапевтический курс, начатый своевременно, редко длится более 30 дней.
Источник
19 ноября 201859233 тыс.
Седалищный нерв является парным органом, – как и любая другая из 31 пары спинномозговых нервов, – он начинается в крестцовом сплетении, затем простирается, ветвясь, вдоль задней поверхности соответствующей ноги и заканчивается в ступне.
Ишиас включен в список наиболее болезненных заболеваний человека, опубликованный недавно Британской национальной службой здравоохранения. Согласно доступным эпидемиологическим оценкам, весьма и весьма разноречивым, хотя бы раз в жизни приступом ишиаса страдали от 1 до 40 процентов людей. Наиболее типичный возраст начала лежит в статистическом интервале 35-50 лет и продолжает снижаться. Несколько чаще страдают мужчины.
Ряд специалистов указывают на то, что термин «ишиас» устарел, как и многие другие подобные диагнозы (напр., пояснично-крестцовый радикулит, см. «Боль в спине и другие термины», поскольку не отражает в полной мере суть и этиопатогенез состояния. Зачастую ишиасом называют ишиалгию, т.е. любую нервную боль по ходу седалищного нерва (или вообще любую боль, локализованную в пояснично-крестцовом отделе и иррадиирующую в ногу), что является неоправданным. Тем не менее, в Международной классификации болезней МКБ-10, еще действующей на момент написания материала, термин «ишиас» присутствует по-прежнему.
Причины
Наиболее распространенной причиной ишиаса является компрессия (ущемление, сдавление) одного или нескольких нервных ответвлений, слиянием которых образуется магистральный ствол седалищного нерва; это может произойти при грыже межпозвонкового диска или спазме грушевидной мышцы, через щель в которой проходит нерв. Аналогичная ситуация может наблюдаться при спондилолистезе, смещении позвонка вперед или назад относительно соседних позвонков.
Другую крупную группу этиологических факторов составляют всевозможные травмы с поражением нервных окончаний.
Воспаление седалищного нерва в некоторых случаях вызывается инфекционными токсинами, – при гриппе, скарлатине, малярии и других инфекциях, – либо токсическими веществами иной природы (алкоголь, соединения свинца, ртути и т.п.). Нередко ишиас сопутствует сахарному диабету, подагре и другим системным заболеваниям.
Компрессия седалищного нерва может быть обусловлена ростом остеофитов, костных шиповидных образований при ряде дегенеративно-дистрофических заболеваний позвоночного столба (остеохондроз, спондилоартроз и др.), либо ростом злокачественной опухоли или ее метастазов, локализованных в межпозвонковых дисках, спинномозговом канале, позвонках, теле спинного мозга.
Наконец, причиной воспаления седалищного нерва может стать банальное переохлаждение, – если человек, например, долго сидит на сырой земле или холодных камнях, особенно в ветреную погоду.
Симптоматика
Ведущим симптомом ишиаса всегда становится ишиалгия – специфическая нервная боль «электрического», дергающего, ноющего, тянущего характера, односторонняя или, реже, двусторонняя. Боль распространяется от поясницы и ягодиц по всей ноге, может отмечаться даже в кончиках пальцев. Интенсивность болевого синдрома при ишиасе варьирует от вполне умеренной и терпимой до резкой, мучительной, изнурительной. Как и при других невралгиях, зачастую отмечаются разнообразные парестезии, – ложные тактильные ощущения в виде покалывания, жара или холода, ползания мурашек, онемения и т.д. Кожа по ходу нерва может покраснеть или, наоборот, побледнеть, при длительном течении истончается и становится сухой в силу нарушений трофики (тканевого питания). Во многих случаях ограничивается подвижность в суставах нижних конечностей. Как правило, больной пытается найти вынужденную позу покоя, в которой боль несколько стихает, тогда как любое движение или напряжение (включая смех, чихание и т.д.) может вызвать всплеск болевых ощущений.
В зависимости от конкретной этиологии, температура тела при ишиасе может быть нормальной или повышенной (и сопровождаться в этом случае общеклиническими симптомами интоксикации – недомоганием, слабостью и пр.).
Абсолютное большинство (до 90%) случаев ишиаса разрешается в течение шести или менее недель.
Диагностика
Ишиас относится к диагностически сложным заболеваниям. В то же время, успех терапевтического (в частности, мануально-терапевтического) вмешательства может в решающей степени зависеть от того, насколько точно определена локализация первопричинного поражения. С этой целью применяют рефлексологическое исследование, разработан ряд функциональных тестов (тест Ласега и др.); по мере диагностической необходимости пациент может быть направлен на рентген, КТ, МРТ, электронейромиографию, лабораторные анализы.
Лечение
Терапевтическая стратегия при ишиасе зависит, во-первых, от выраженности клинических проявлений, во-вторых, от стойкости симптоматики и, в-третьих, от эффективности консервативных мер, которые при первичном обращении всегда предпочтительны. Широко применяются нестероидные противовоспалительные средства, в более тяжелых случаях прибегают к эпидуральному введению гормональных препаратов.
Исключительное значение имеет физиотерапия, методологический спектр и возможности которой в данном случае необычайно широки.
При неэффективности всех использованных средств и методов, значительной выраженности и персистирующем (упорном, сопротивляющемся) характере симптоматики рассматривают вопрос о нейрохирургическом вмешательстве, тщательно взвешивая пользу и риски с учетом всего массива имеющихся диагностических и анамнестических данных.
Источник
Лечение ишиаса
Немедикаментозные методы

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Для уменьшения боли, которая мешает нормальной жизнедеятельности, рекомендуется придерживаться некоторых правил:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- не сидеть более 2 часов без перерывов;
- держать спину прямо, не сутулясь;
- не поднимать тяжести;
- избегать ношения обуви на каблуках;
- старайтесь не сидеть на низких и мягких стульях и диванах;
- для уменьшения болей можно прикладывать местно холод;
- спать лучше на твердой поверхности на боку.
Медикаментозное лечение
Консервативное лечение воспаления седалищного нерва заключается в борьбе с основным его проявлением – болью. Нельзя заниматься самолечением, чтобы не допустить осложнений болезни. Поэтому при появлении болей в пояснице следует обратиться к врачу для постановления точного диагноза и назначения комплексного лечения.
Основной группой лекарственных средств являются НПВС. Эти препараты блокируют образование ферментов, которые запускают воспалительную реакцию, благодаря чему снимают боль, воспаление и обладают жаропонижающими свойствами. Они могут применяться в виде таблеток и капсул для внутреннего применения, ректальных свечей, в виде инъекций. Также на их основе производится большое количество местных средств – кремов и мазей.
НПВС не вызывают привыкания, что является их неоспоримым плюсом, однако большинство из них оказывает раздражающее действие на слизистую желудка. Из-за этого их применение противопоказано при язвенной болезни желудка и 12-перстной кишки.
Также НПВС снижают свертываемость крови, что необходимо учитывать людям со склонностью к кровотечениям, а также принимающим средства для разжижения крови. Помимо этого, они оказывают угнетающее действие на деятельность почек.
Второй группой средств для лечения ишиаса являются стероидные препараты, производящиеся из гормона кортизол. Их назначают в случае неэффективности других методов терапии. Принимают их на протяжении короткого периода времени, так как они имеют целый ряд побочных эффектов. Действие стероидов заключается в снятии воспаления, вследствие чего проходят болевые ощущения и уходят отеки.
Кроме этого, в комплексной терапии показан прием витаминных препаратов, особенно группы В, которые оказывают положительное влияние на функционирование нервной системы.
Препараты для лечения ишиаса
Среди НПВС наиболее часто применяются следующие препараты:
- Диклофенак (Диклак, Ортофен, Вольтарен, Диклонат П, Дикловит);
- Ацеклофенак (Аэртал);
- Напроксен (Налгезин);
- Декскетопрофен (Дексалгин);
- Ибупрофен (Нурофен, Цефекон, Ибуфен);
- Кетопрофен (Кетонан, Кетанов);
- Нимесулид (Найз);
- Пироксикам.
Стероидные препараты:
- Бетаметазон (Дипроспан);
- Дексаметозон;
- Преднизолон.
Витаминные препараты:
- Комбипилен;
- Нейромультивит;
- Нейробион;
- Юнигамма.
Мази и кремы с комбинированным составом:
- Дип Хит;
- Репарил;
- Дип Рилиф;
- Финалгон;
- Бом-бенге;
- Долгит;
- Фастум.
Хирургическое лечение ишиаса
В некоторых случаях, когда консервативное лечение не дает желаемого результата, и больной продолжает страдать от болей, назначаются хирургические операции.
Выбор операции зависит от причины, которая спровоцировала защемление нерва. Может быть проведена ламинэктомия, микродискэктомия, вертебропластика, аннулопластика, дискэктомия, фасетэктомия.
Физиотерапия при ишиасе
Физиотерапия применяется после облегчения острой фазы болезни. Могут назначаться фонофорез, УВЧ, диадинамические токи Бернара, магнитотерапия, электрофорез, парафиновые аппликации.
Противопоказано применение этих методов лечения при беременности, туберкулезе, наркомании, алкоголизме, злокачественных опухолях, кожных заболеваниях в месте применения.
Лечебные ванны при ишиасе
Благодаря своему общеукрепляющему и расслабляющему действию лечебные ванны широко применяются при лечении ишиаса в традиционной и народной медицине. Длительность одной процедуры 12-15 минут. Выполнять ее необходимо вечером перед сном ежедневно в течение 7-10 дней. Температура воды не должна превышать 37 градусов, чтобы не усилить воспаление.
Пожалуй, наиболее популярными являются хвойные ванны. Для приготовления такой ванны используют готовый хвойный концентрат, который можно приобрести в аптеке, либо готовят его самостоятельно. Для этого килограмм побегов сосны заливают 3 литрами кипятка и настаивают на протяжении 4 часов. Затем настой процеживают и разводят в соотношении 1:15 с водой для приема ванны.
Массаж
Массаж при ишиасе оказывает расслабляющее действие на мышцы, что помогает снять боль. Проводить его должен только специалист, так как необходима особая осторожность и аккуратность.
В период обострения и сильных болей проводят только растирающий массаж, полностью исключив похлопывающие движения. Когда воспаление немного спадет, можно проводить более интенсивный массаж, подключив похлопывания. Массаж проводится не только на пояснице, а охватывает всю спину, ноги и ягодицы.
Для более сильного эффекта рекомендуется проводить массаж с использованием специальных согревающих массажных кремов.
Отличные результаты дает применение акупунктурного массажа.
Гимнастика для лечения ишиаса
Так как причиной ишиаса чаще всего выступает сдавливание седалищного нерва вследствие деформации позвонков в поясничном отделе позвоночника, выполнение специальных упражнений позволяет справиться с защемлением и уменьшить болевой синдром. К тому же гимнастические упражнения улучшают кровообращение и обмен веществ в пораженном участке.
Для получения наибольшей эффективности от гимнастики ее необходимо согласовать со специалистом, который поможет подобрать подходящий комплекс упражнений.
Существует несколько общих рекомендаций к такой гимнастике:
- выполнять упражнения следует ежедневно;
- лучше совершать несколько подходов за день, а не выполнять все за один раз;
- если приступ ишиаса очень болезненный, то можно сделать 2-3 дня перерыва, затем возобновляют упражнения в том ритме, в котором позволит состояние;
- все упражнения следует выполнять на твердой ровной поверхности.
Все упражнения при ишиасе имеют общеукрепляющее действие и направлены на улучшение подвижности в пояснично-крестцовой зоне позвоночника.
Примерный список упражнений:
- Лечь на твердую поверхность на спину. Притянуть колени к груди и обхватить себя руками за ягодицы. Задержаться в этом положении 30 секунд, после чего распрямить ноги, а руки расположить вдоль тела. Выполняют упражнение 10 раз.
- В положении лежа на боку притянуть колени к груди, задержаться на 30 секунд и выпрямить ноги. Повторяют 10 раз.
- В положении лежа на спине, обхватить руками одно колено и притянуть его к противоположному плечу, зафиксировать положение на 30 секунд и повторить упражнение для другого колена. Выполняют по 10 раз для каждой ноги.
- Лечь на живот и, опираясь на локти, вытянуть спину на максимум. Голову при этом приподнимают, а корпус не отрывают от поверхности. Задержаться в верхнем положении на 10 секунд и вернуться в исходное. Повторяют 10 раз.
- Стать на колени и вытянуть руки, сцепленные в «замок» над головой. Медленно наклониться вперед, касаясь при этом пола, как можно дальше от себя. Вернуться в исходное положение. Выполнить 10 повторов.
- Стать у стены и опереться об нее руками, слегка наклонив при этом корпус. Выполнить 10-15 отжиманий, касаясь носом стены в нижнем положении.
Народная медицина
Так как ишиас довольно распространенное заболевание, существует множество народных методов борьбы с ним. Ниже приведены лишь некоторые из них.
Важно! Перед применением любого народного средства обязательно нужно проконсультироваться у врача о возможности такого лечения.
- Берут несколько капустных листов с предварительно отрезанными черенками и опускают их на 3 минуты в кипяток. Прикладывают на поясницу (немного охладив, чтобы не обжечь кожу), поверх накрывают целлофаном и завязывают шерстяной тканью. Повторяют процедуру несколько дней до улучшения состояния. Такие же компрессы можно делать, используя листья березы или лопуха.
- Можно делать компресс из натертого на мелкую терку хрена, нанесенного на ткань. Хрен улучшит кровообращение и питание тканей, что позитивно отразится на состоянии больного.
Возникновение патологии
Врачи хорошо знают, что такое защемление нерва в тазобедренном суставе, и какие причины приводят к его возникновению. Подобное состояние связано с защемлением, сдавливанием и развитием воспалительного процесса в нервных волокнах. Это обуславливает выраженный дискомфорт и появление всех характерных клинических проявлений заболевания.
Основные причины защемления нервных стволов следующие:
- низкая активность человека в сочетании с избыточным весом или ожирением;
- дегенеративные изменения в межпозвоночных дисках с развитием грыжевых выпячиваний;
- травматические повреждения области суставного сочленения или позвоночника;
- остеоартроз;
- беременность;
- генетическая предрасположенность, связанная с нарушением развития соединительнотканных и других компонентов суставов;
- возможно повреждение седалищного нерва при уколе;
- воспалительные заболевания в области тазобедренного сустава.
Выяснение причины возникновения тазовой невралгии необходимо для подбора эффективного лечения. Если причина патологии не устранена, патология может рецидивировать или приводить к негативным последствиям различной степени тяжести.
Что из себя представляет воспаление седалищного нерва
Седалищный нерв располагается в подвздошно-крестцовом сплетении и протягивается вниз по области бедра. Под коленом он разделяется.
Одна часть идет в голень, а другая в стопу. Защемление седалищного нерва по другому называется ишиас представляет собой болезнь периферической нервной системы, которая возникает при поражении корешков пояснично-крестцового отдела или спинномозговых нервов.
Ишиас бывает у женщин и у мужчин.
Ишиас провоцирует два типа боли:
- Поверхностная или дизестезическая возникает при поражении малых нервных волокон. При этом боль будет колющей, жгучей и стреляющей.
- Глубокая или трункальная боль бывает ломящая, режущая и ноющая.
Основные причины
Защемление седалищного нерва в тазобедренном суставе часто является следствием прогрессирования такого дегенеративно-дистрофического заболевания, как остеохондроз в области поясничного отдела. Из-за протрузий и разрастания остеофитов происходит зажим нервных волокон, провоцирующий развитие характерной симптоматики. Еще одним нарушением, при котором сдавливается седалищный нерв, считается воспаление грушевидной мышцы. Зачастую это происходит после непривычных физических нагрузок. Если в полости тазобедренного сустава образовалась опухоль, это тоже может спровоцировать ущемление бедренного нерва.
Невралгия в бедре может быть спровоцирована следующими факторами:
- травмы, ушибы, вывихи и подвывихи ТБС,
- малоподвижный образ жизни,
- ожирение,
- невылеченные инфекционные болезни, перетекшие в хроническую стадию,
- наследственный фактор,
- врожденные аномалии формирования структур сустава бедра,
- беременность, при которой нагрузка на опорно-двигательный аппарат женщины увеличивается во много раз.
Что такое артроз тазобедренного сустава
Артроз тазобедренного сустава в медицине носит название коксартроз. Заболевание представляет собой состояние, при котором в суставном соединении начинаются дегенеративно-дистрофические изменения хрящевой и костной ткани, что приводит к постепенному снижению двигательной активности, вплоть до полной ее потери.
В большинстве случаев таким нарушением страдают пациенты среднего и преклонного возраста, но вероятность развития болезни у молодых людей не исключается.
Ишиас: причины и симптомы заболевания
Ишиас симптомы лечение, а также причины возникновения болезни – это все компоненты, которые представляют общую картину заболевания. К основным симптомам можно отнести болевой синдром. Боль в данном случае носит характер резкой, с прострелами, жжением и резями. Нередки случаи онемения и потери чувствительности. Боль может длиться от нескольких часов, но иногда затягивается на несколько дней. В этих случаях у человека может перехватывать дыхание, появиться чрезмерное потоотделение, тахикардия.
Болевой синдром охватывает всю площадь ноги, но боль на различных участках будет также разной. Обычно заболевший испытывает крайний дискомфорт при сидении, ощущает ограниченность передвижения, так как конечность повреждена, более того, иногда заболевание настолько остро себя проявляет, что пациент теряет возможность ходить и даже чувствовать собственную ногу. В этом случае лечение ишиас должно проходить экстренно, с учетом комплексного подхода. К другим симптомам можно отнести следующие:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- выраженная боль в мышцах ягодиц, в бедре, на задней стороне ноги;
- переживание болевых ощущений в поясничном отделе, в крестце;
- сложно сгибать ноги в суставе;
- выраженные дисфункции мочевой, а также половой системы, проблемы с желудочно-кишечным трактом;
- интенсивные боли в ноге, которые усиливаются после перенапряжения, физических нагрузках, неаккуратных, резких движениях.
Интересно, что симптомы ишиаса является схожими и для еще одного заболевания – люмбаго.
Люмбаго с ишиасом лечение требуют также похожего, однако оно должно разниться, так как люмбаго чаще всего поражает две ноги, а ишиас одну, при этом боли при люмбаго отличаются стабильным характером. Интенсивность их не настолько выражена при этом. Главное вовремя дифференцировать эти два диагноза, исходя из постановки, уже выстраивать терапевтическую линию лечения. Часто диагностика ишиаса также затруднена в силу схожести заболевания с радикулитом, остеохондрозом нижнего отдела спины. Поэтому важно вовремя пройти рентгенографию, а также наблюдаться у невропатолога, который назначит медикаментозный курс лечения.
Что собой представляет остеохондроз тазобедренного сустава?
Остеохондроз чаще поражает позвоночные суставы. При этом заболевании хрящевые и костные ткани покрываются костными солевыми наростами (остеофитами). Образование наростов и разрастание костной ткани провоцирует воспалительные процессы, отёки и болевые ощущения. Реже встречается остеохондроз других суставов: тазобедренных, коленных, плечевых или локтевых. Рассмотрим подробнее, как устроен сустав и как формируется остеохондроз.
Тазобедренный сустав соединяет тазовую кость и головку бедра. В тазовой кости имеется впадина, которую называют вертлужной. По её краю проходит хрящевой ободок, и сама впадина покрыта хрящевой тканью.
Край бедренной кости (головка) также покрыт хрящом и располагается внутри вертлужной впадины. Между хрящами головки и вертлужной впадины находится суставная жидкость (её называют синовиальной). Она необходима для смазывания трущихся тканей.
Хрящевая ткань является амортизатором для твёрдой кости. Хрящ способен менять размеры при сдавливании (ходьба, перенос тяжестей). При этом из хрящевой ткани выделяется синовиальная смазывающая жидкость. Она образует слой защитной плёнки. Чем сильнее сдавливающая нагрузка на сустав, тем больше жидкости из него выделяется, тем толще слой образующейся плёнки.
Кровоснабжение сустава обеспечивает поступление питательных веществ к хрящевым и костным тканям. Нарушение кровоснабжения, застойные явления (вследствие малоподвижности), недостаточное питание или возрастная потеря жидкости становятся причиной разрушения суставных тканей. В пер?


