Хирургическое лечение кариеса зубов
О.Э.Хидирбегишвили,
врач-стоматолог,
Грузия, г. Тбилиси
Когда кариозный процесс распространяется к эмалево-дентинному соединению, поражается дентин и образуется кариозная полость, консервативные методы лечения (реминерализирующая терапия и инвазивная герметизация фиссур) неэффективны. Вследствие большого содержания в дентине органических веществ, наличия в его структуре дентинных канальцев, а также незначительной проницаемости дентина для ионов минерализирующих средств патологический процесс в нем распространяется более активно, чем в эмали и цементе. В таких случаях, для предотвращения возможных осложнений, применяется оперативно-восстановительное лечение, которое предусматривает полное удаление патологических тканей (препарирование, некрэктомия) с последующим замещением утраченных тканей зуба восстановительными материалами.
Показаниями к проведению оперативно-восстановительного лечения являются:
- предотвращение распространения кариозного процесса в твёрдые ткани зуба, в пульпу и пародонт;
- предупреждение реинфицирования интактных зубов;
- восстановление анатомических, эстетических и функциональных параметров зуба;
- коррекция анатомических, эстетических и функциональных параметров зуба
- коррекция положения зубов в зубном ряду.
Несмотря на многочисленные показания, существуют и противопоказания для проведения этой методики.
Абсолютными противопоказаниями являются:
- неблагоприятный аллергический статус пациента на применяемые пломбировочные средства;
- кариозные зубы с сопутствующей патологией пародонта, не подлежащей консервативному лечению;
- кариозные зубы, подлежащие удалению по ортопедическим или ортодонтическим показаниям;
- неблагоприятное общее или психическое состояние пациента.
Относительными противопоказаниями являются:
- патология прикуса;
- бруксизм;
- патологическая стираемость при плоскостной форме кариеса;
- несоблюдение пациентом гигиены полости рта;
- опухолевидные или воспалительные образования в полости рта (перикоронарит, тризм жевательных мышц и т. д.);
- наличие у пациента стимулятора сердечного ритма, реагирующего нарушением частоты импульсов при включении фотополимеризатора;
- реабилитационный период после проведения операций по поводу катаракты и других патологий глаза;
- проблематичность создания сухого операционного поля.
Исходя из вышесказанного, иногда оперативно-восстановительному лечению кариеса должно предшествовать хирургическое вмешательство, как, например, при перикоронарите. В некоторых же случаях для усиления коронки восстановленного зуба оперативно-восстановительное лечение должно дополняться ортопедическим (покрытием зуба искусственной коронкой, как, например, при бруксизме).
Выделяют несколько этапов проведения оперативно-восстановительного лечения, однако последовательность их проведения, описанная многими авторами, вызывает ряд противоречий. Хочу предложить систему последовательного проведения оперативно-восстановительного лечения, которая несколько отличается от ныне существующих и может быть применена для использования методики профилактического пломбирования. Для удобства использования целесообразно разделить эту систему на три этапа, каждый из которых состоит из нескольких пунктов:
1 этап – подготовительные и оперативные мероприятия
1.1. Установление предварительного диагноза.
1.2. Диагностическое препарирование.
1.3. Обезболивание.
1.4. Подготовка зуба и окружающих его тканей.
1.5. Препарирование кариозной полости и пораженных фиссур.
1.6. Дифференциальная диагностика и установление клинического диагноза.
1.7. Планирование восстановительных мероприятий.
1.8. Определение цвета зуба и выбор цветовой гаммы восстановительного материала.
1.9. Подготовка пин-канала.
1.10. Изоляция операционного поля.
1.11. Установка приспособлений для восстановления контактного пункта.
1.12. Обработка и высушивание операционного поля.
2 этап – восстановительные мероприятия.
2.1. Фиксация пина.
2.2. Применение изолирующей техники.
2.3. Применение адгезивной техники.
2.4. Применение сэндвич-техники.
2.5. Применение вкладок и виниров.
2.6. Инвазивная и неинвазивная герметизация фиссур.
2.7. Снятие устройств для изоляции операционного поля и приспособлений для восстановления контактного пункта.
2.8. Коррекция анатомической формы и окклюзионных соотношений зуба.
3 этап – поствосстановительные мероприятия.
3.1. Шлифование и полирование пломбы.
3.2. Постбондинг.
3.3. Флюоризация эмали.
3.4. Рекомендации пациенту.
Печатным шрифтом выделены формулировки действий, проведение которых обязательно при любых видах восстановительного лечения, а прописью – те, которые проводятся лишь в случае необходимости или могут быть заменены адекватными методиками. Целесообразность проведения оперативно-восстановительного лечения кариеса определяется на основе данных анамнеза, а также объективного исследования кариозной полости. Эти данные позволяют выставить лишь предварительный диагноз (1.1) и косвенно судить о состоянии эмалево-дентинного соединения.
Определенные трудности возникают при диагностике начальных форм кариеса, когда трудно достоверно определить состояние эмалево-дентинного соединения, от которого непосредственно зависит целесообразность проведения оперативно-восстановительного лечения. Это связано с тем, что в настоящее время существующие диагностические методики (зондирование, осмотр, рентгенологическое исследование и т.д.) не обеспечивают своевременную и точную диагностику состояния эмалево-дентинного соединения. Исходя из многолетней практической деятельности смею утверждать, что для достоверного определения состояния эмалево-дентинного соединения при начальных формах поражения кариеса необходимо провести диагностическое препарирование (1.2). Суть предложенной методики заключается в минимальном иссечении пораженных тканей эмали с целью создания условий для доступного визуального осмотра эмалево-дентинного соединения.
Диагностическое препарирование является одновременно лечебной и диагностической методикой. Если после раскрытия кариозного дефекта эмали эмалево-дентинная граница не поражена, проводится минимальное инвазивное вмешательство (герметизация фиссур, нанесение на отшлифованный участок гладкой поверхности эмали адгезивных систем, эмалевых бондов и т.д.), а если поражена – проводят классическое препарирование с последующим пломбированием кариозной полости (оперативно-восстановительное лечение).
В этом отношении трудно согласиться с профессором Е.В.Боровским, который считает, что при расположении пятен на поверхностях, легко доступных для осмотра, можно ограничиться динамическим наблюдением. Аналогичной тактики придерживается Г.Н.Пахомов, который считает, что при наличии пигментированного пятна до 4 мм2 – возможно динамичное наблюдение, если же площадь поражения больше, препарирование и пломбирование необходимо.
Непонятно, какой смысл выжидать и наблюдать, пока площадь поражения увеличится, если кариозный процесс диагностирован и рано или поздно пятно увеличится в размерах и разрушится значительно больше тканей зуба.
Такая позиция нарушает основной принцип современной кариесологии – минимальное инвазивное лечение, которое предусматривает вмешательство на ранних стадиях кариеса с целью сохранения собственных тканей зуба.
Обезболивание (1.3), как и диагностическое препарирование, проводится лишь в случае необходимости, поэтому они в тексте выделены прописью. Напротив, методику подготовки зуба и окружающих тканей к восстановительному лечению (1.4) необходимо проводить во всех случаях.
Дифференциальная диагностика, а также определение клинического диагноза (1.6) возможны только после качественной препаровки зуба и пораженных фиссур (1.5). Важно отметить, что при дифференициальной диагностике кариеса необходимо уделить должное внимание рентгенологическому исследованию.
Абсолютными показаниями к проведению этого исследования при кариесе являются:
- обширные кариозные поражения коронки зуба;
- кариозные зуба с сопутствующей патологией пародонта;
- зубы многократно запломбированные или перепломбированные;
- кариозные зубы, служащие опорой для ортопедических и ортодонтических конструкций;
- кариозные поражения при патологической стираемости и патологическом прикусе;
- кариозные поражения труднодоступные при объективном обследовании.
Установив клинический диагноз, проводится планирование восстановительных мероприятий (1.7).
На данном этапе составляется общий план лечения, выбирается пломбировочный материал, применение которого наиболее обоснованно с функциональной и эстетической точек зрения, определяется возможность применения парапульпарных штифтов и т.д.
Следующим этапом оперативно-восстановительного лечения является определение цвета зуба и выбор цветовой гаммы восстановительного материала (1.8). Многие авторы эту методику предлагают проводить до препарирования кариозных полостей. Полагаю, трудно согласиться с такой тактикой, т.к. выбор пломбировочного материала, цветовая гамма которого должна соответствовать установленному цвету зуба, проводится только после препарирования, установления окончательного диагноза и планирования восстановительных мероприятий. Также важно, что некоторые реставрационные материалы имеют индивидуальную расцветку, по которой происходит коррекция цвета зуба. Нельзя не учитывать и тот факт, что выбор оттенка опаковости дентина возможен только после экскавации распавшихся тканей. Если реставрация выделяется на фоне оставшихся тканей зуба или она не соответствует цветовой гамме соседних зубов, то данный этап проводится повторно(коррекция цвета реставрации). При использовании материалов, не имеющих цвета естественных зубов (амальгама), отпадает необходимость проведения данного этапа.
Выделение пункта 1.9 связано с возможностью применения парапульпарного штифта (пин) для усиления восстановительной конструкции. Ложе для пина (пин – канал) целесообразно приготовить до изоляции операционного поля и установки приспособлений для восстановления контактного пункта, а фиксацию самого пина в приготовленном канале (2.1) — до нанесения в полость прокладки из фосфатных цементов, адгезивной системы и т.д. Последнее связано с тем, что фиксация пина в основном проводится стеклоиономерными цементами.
Изоляцию операционного поля (1.10) проводят до препарирования кариозной полости или после ее окончания. При работе с коффердамом его наложение проводится, как правило, до препарирования (эффективная защита врача от инфицирования), в то время как при использовании ватных валиков – только после препарирования (ватные валики могут быть намотаны на вращающийся инструмент).
Установка приспособлений для восстановления контактного пункта (1.11) проводится при пломбировании полостей II, III и IV классов.
Обработку и высушивание операционного поля (1.12) проводят с целью удаления из полости дентинных опилок, слюны и высушивания ее стенок. Ввиду того, что в настоящее время медикаментозные средства (спирт, перекись водорода и эфир) не применяются из-за раздражающего действия и незначительной высушивающей способности, термин «медикаментозная обработка» использовать нецелесообразно.
Выделение пунктов 2.2, 2.3, 2.4, 2.5, 2.6 связано с возможностью выбора в конкретной клинической ситуации той или иной восстановительной техники. Для каждой из них характерна определённая тактика использования адгезивных систем, изолирующих и лечебных прокладок, а также методика внесения в полость и отвержения восстановительного материала. Такое деление является условным и основано на различной степени адгезии восстановительного материала к тканям зуба (эмаль, дентин и цемент). Как известно, наиболее проблематична адгезия к дентину и цементу зуба, поэтому для связывания с этими тканями предпочтительно использовать адгезивную технику (2.3) и сэндвич-технику (2.4).
Изолирующая техника (2.2) применяется при наличии подходящих условий для фиксации пломбы, а также при отсутствии дентинных адгезивов и прокладок из стеклоиономерных цементов. При использовании этой техники стенки отпрепарированной полости до эмалево-дентинной границы покрываются прокладкой из цинк-фосфатного или поликарбоксилатного цемента, к которой впоследствии прилипает внесённый в полость постоянный пломбировочный материал. Обязательным условием для её проведения является контакт пломбы с эмалью зуба по всему периметру, т.е. она малоэффективна при стёртости эмали на жевательной поверхности, при пломбировании пришеечных и поддесневых полостей, кариесе корня.
Российские учёные А.И. Николаев и Л.М. Цепов подобную восстановительную технику условно называют бондинг-техникой (от английского слова «bond» – связь). На мой взгляд, такая формулировка не соответствует истинной цели использования прокладки, т.к. последняя является не средством связи восстановительного материала с тканями зуба, а, наоборот, выполняет изолирующую функцию (изолирующая прокладка). Могут ли изолирующие прокладки из цинк-фосфатного и поликарбоксилатного цемента служить средством связи с дентином, если их сила сцепления с тканями зуба значительно слабее чем у постоянных пломбировочных материалов? Именно поэтому для использования этой техники необходимы подходящие условия для фиксации пломбы (глубокая ящикообразная форма полости) и контакт пломбы с эмалью зуба для создания качественного краевого затвора. Перечисленные факторы, в какой-то степени, компенсируют бондинговое несоответствие применяемых материалов.
Только адгезивные системы и стеклоиономерные цементы способны надёжно связывать постоянные пломбировочные материалы с тканями зуба, в то время как защитная прокладка изолирует дентин и предотвращает его от неблагоприятного воздействия пломбировочных материалов (в первую очередь от последствий полимеризационной усадки, а не от якобы токсического воздействия материалов.) Исходя из вышесказанного, полагаю, что предложенные формулировки — «изолирующая техника», или «прокладочная техника» — более предпочтительны.
Хотелось бы отметить, что А.И. Николаев и Л.М. Цепов кроме бондинг-техники, адгезивной техники и сэндвич-техники, выделяют также технику слоёной реставрации. Последняя является разновидностью адгезивной техники, когда для снижения последствий полимеризационной усадки в качестве первого слоя используются жидкие и конденсируемые композиты. На этом основании указанная техника отдельно не выделяется в предложенной схеме.
Пункт 2.5 включает в себя методики изготовления, внесения и фиксации в отпрепарированную полость готовой восстановительной конструкции (вкладки, виниры). По сути дела, эти методики являются альтернативой технике прямого пломбирования, т.к. при использовании последней в полость вносится не готовая восстановительная конструкция, а непосредственно восстановительный материал, который твердеет в ней. Одной из методик изготовления вкладки является компьютерный метод (система «Cerec»/ Siemens).
В связи с промышленным способом изготовления наборов готовых вкладок в комплекте со специальными борами, позволяющими отпрепарировать полость в соответствии с формой вкладки (например, система «Sonicsys Inlay») стало возможно применение стандартных вкладок.
Важно отметить, что в зависимости от применяемого технологического процесса изготовления вкладки оперативно – восстановительное лечение может быть отложено до следующего посещения пациента.
Инвазивная и неинвазивная герметизация фиссур (2.6) являются составной частью методики профилактического пломбирования.
Выделение пункта 2.7 связано с тем, что коффердам, как и приспособления для восстановления контактного пункта, могут мешать качественной обработке и полированию пломбировочного материала особенно в пришеечной и контактной областях, а ватные валики могут быть намотаны на вращающийся инструмент.
Принадлежность пункта 2.8 к восстановительным, а не поствосстановительным, мероприятиям связана с тем, что коррекция анатомической формы и окклюзионных соотношений зуба необходимо считать заключительным этапом восстановления полости. Подобная тактика объясняется и тем, что поствосстановительные мероприятия (шлифование и полирование пломбы) в некоторых случаях лучше проводить через сутки после пломбирования. Необходимо также отметить, что нагревание пломбы при обработке вызывает дальнейшую полимеризацию материала. Это связано с тем, что в момент облучения полимеризация композита происходит лишь на 50%, в последующие 24 часа – еще на 40%, остальные 10% — в течение 7 дней (Петрикас А.Ж., 1994).
Шлифование и полирование пломбы (3.1) – важнейшие этапы реставрации зуба, от тщательности проведения которых зависит конечный результат лечения. Эти этапы проводят только после коррекции анатомической формы и окклюзионных соотношений зуба. Шлифование и полирование пломбы проводится обязательно, даже если она удовлетворительно восстанавливает анатомическую форму зуба и не завышает прикус. Это диктуется тем обстоятельством, что поверхностный слой, ингибированный кислородом, имеет низкие эстетические и прочностные характеристики. Этот слой способен впитывать пищевые красители и изменять цвет, поэтому целесообразность шлифования и полирования пломбы не вызывает сомнения.
Постбондинг (3.2) – это нанесение на отполированную пломбу поверхностного герметика с целью заполнения микротрещин (особенно в месте соединения пломбы с эмалью), возникших в результате усадки последней порции пломбировочного материала в процессе твердения (рис. 1). Кроме специальных поверхностных герметиков «Fortify» (Bisco) могут также использоваться эмалевые бонд-агенты и фиссурные герметики. Постбондинг можно не проводить, когда место соединения пломбы с тканями зуба скрыто под слоем восстановительного материала (реставрации полностью покрывающие все поверхности зуба).
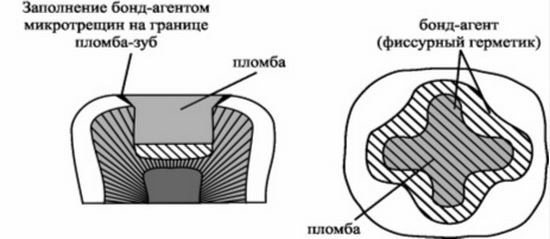
Рис. 1. Постбондинг (А.И.Николаев, Л.М.Цепов, 2001).
Флюоризация эмали (3.3) применяется для повышения минерализации прилегающей к пломбе эмали, в том числе и деминерализованной в процессе протравливания кислотой. Для этой цели применяют аппликации фторсодержащих гелей, лаков, растворов. Фторлак использовать не следует, так как он может вызвать изменение цвета пломбы.
Рекомендации пациенту (3.4) – это последний этап оперативно-восстановительного лечения, во время которого врач дает пациенту рекомендации по эксплуатации пломбы, и, в случае необходимости, назначает срок повторного профилактического осмотра.
Специфика проведения оперативно-восстановительного лечения зависит от развития патологического процесса, его течения, локализации на поверхности коронки и в различных тканях зуба (эмаль, дентин и цемент), возраста и общего состояния организма. Существуют различные методики оперативно-восстановительного лечения, однако общим для всех этих методик является наличие двух диаметрально противоположных процессов – препарирования и восстановления отпрепарированных полостей. Указанная методика лечения не является консервативной, т.к. в результате хирургического вмешательства (препарирование) порой приходится удалять значительное количество тканей зуба. К тому же разрушенная кариозным процессом структура зуба не заменяется вновь образованными тканями, а применяемые для восстановления полости пломбировочные материалы нельзя считать «исцеляющими», т.к. ни один из них не способен на протяжении всей жизни замещать утраченные ткани.
Надеюсь, что предложенная в методологических целях система последовательного проведения оперативно-восстановительного лечения облегчит студентам и молодым специалистам понимание и освоение данного теоретического материала.
Источник

