Гормональные препараты при лечении рака предстательной железы
Точная причина развития рака простаты неизвестна, но зависимость динамики роста опухоли от уровня андрогенов очевидна (разрастание клеток стимулируется тестостероном). У мужчин с данным заболеванием наблюдаются нарушения в гипоталамо-гипофизарной системе (железы головного мозга), влекущие сдвиги в процессах синтеза гормонов в яичках и надпочечниках. При удалении яичек простата атрофируется. У мужчин, кастрированных с детства, не бывает аденомы. На этом основано гормональное лечение рака предстательной железы. Его задачей является подавление синтеза собственного тестостерона или купирование его доступа к соответствующим рецепторам в железе.
Показания и противопоказания
Гормонотерапия не является радикальным методом лечения рака, то есть не уничтожает его полностью, а только приостанавливает развитие опухоли и уменьшает ее размеры. Применяют гормоны на любой стадии болезни.
Чего можно добиться гормональной терапией:
- Снизить вероятность рецидива метастазирующего рака после радикальной хирургической операции (адьювантная терапия).
- Уменьшить объем новообразования перед операцией (неоадьювантная терапия).
V Всероссийская урологическая видеоконференция: показания для проведения гормональной терапии при раке предстательной железы
- Отсрочить лучевую терапию. Гормональная предваряет ее и сопровождает с целью усиления эффективности лечения.
- Помогает остановить рост опухоли при наличии противопоказаний к радикальному лечению.
- Усиливает действие препаратов-цитостатитков во время химиотерапии даже при резистентном раке.
После радикального удаления рака на начальной стадии гормональную терапию не применяют. У таких пациентов есть все шансы на долгосрочную выживаемость.
Препараты при гормонотерапии рака предстательной железы
Основные группы гормональных препаратов, применяемых при раке простаты:
- Агонисты ЛГРГ (лютеинизирующий гормон рилизинг-гормона). Эти препараты провоцируют цепочку биохимических реакций, в результате которых яички снижают синтез тестостерона. По сути, это медикаментозная кастрация. Из минусов: медленное (3-4 недели) снижение уровня тестостерона, которому предшествует его мощный скачок (синдром вспышки). Вводят каждые 28 дней. Препараты: бусерилин, трипторелин, лейпрорелин (все 3 колют внутримышечно), гозерилин (в брюшную стенку). Для снижения негативных последствий применяют совместно с антиандрогенами.
- Антагонисты ЛГРГ – вещества, блокирующие синтез тестостерона на уровне головного мозга. Не вызывают синдрома вспышки. Вводят подкожно раз в месяц. Применяют препараты на основе дегареликса. Введение сопровождается сильной местной болью.
- Антиандрогены – вещества, блокирующие андрогенные рецепторы на поверхности клеток, не давая им связываться с тестостероном. Применяют две группы препаратов: нестероидные (бикалутамид, флутамид, нилутамид) и стероидные (ципротерон). Нестероидные переносятся лучше. Лечение длится годами. Для предупреждения побочных эффектов от лечения агонистами ЛГРГ антиандрогены назначают за неделю до курса.
- Эстрогены – снижают синтез тестостерона путем угнетения выработки лютеинизирующего и фолликулостимулирующего гормонов. Из минусов: плохо влияют на сердечно-сосудистую систему, нельзя применять при ее патологиях. При первичном раннем раке также противопоказаны. Применяют диэтилстильбэстрол внутримышечно ежедневно.
- Препараты, блокирующие синтез тестостерона надпочечниками. Применяют аминоглютетимид совместно с глюкокортикостероидами.
Список препаратов и цены:
- Антиандрогены: «Андрокур-Депо» (ципротерон) – 1895 за 3 ампулы, «Касодекс» (бикалутамид) – 1994 руб. за 28 таблеток, «Флутамид» − 1866 руб. за 84 таблетки.
- Агонисты ЛГРГ: «Золадекс» − 3716 руб. за 1 капсулу 3,6 мг пролонгированного действия, внедряемую подкожно, «Люкрин депо» (лейпрорелин) – 7244 руб. за флакон с растворителем и шприцем, «Супрефакт» (бусерелин) – 1750 руб. за ампулу.
- Антагонисты ЛГРГ: «Фирмагон» (дегареликс) – 9900 руб. за набор для инъекции.
Ниже представлены алгоритмы лечения различных видов рака простаты с применением гормонов.
Алгоритм лечения локализованного рака (примечание: EBRT – дистанционная лучевая терапия)Лечение биохимического рецидиваЛечение метастатического рака
Какой препарат лучше
В настоящее время лучшего препарата для гормональной терапии рака или их сочетания не выявлено. Для каждого пациента врачи подбирают индивидуальную схему с учетом сопутствующих заболеваний и доступности препаратов.
Из антиандрогенов предпочтительнее флутамид, поскольку он не вызывает снижения уровня тестостерона в крови, соответственно и не провоцирует связанных с этим побочных эффектов. В частности, не страдает потенция. Но при длительном применении может произойти разблокировка рецепторов и снижение эффективности. Для предупреждения такой реакции флутамид применяют совместно с лейпролидом или гозерилином.
Флутамид — антиандрогенное средство нестероидной структуры. Цена в атпеках от 473 руб.
Предпочтительнее препараты пролонгированного действия («депо-препараты»). Это избавляет пациента от необходимости регулярно посещать процедурный кабинет для гормональных уколов. Стоимость пролонгированных средств выше, но в итоге курса она окупается.
Все гормональные препараты обладают примерно одинаковой эффективностью в лечении рака простаты, но оптимальным вариантом все-таки является хирургическая кастрация. Пациенту не надо тратиться на лекарства, бегать за рецептами, нет медикаментозных побочных эффектов.
Эффективность
На второй стадии рака гормональная терапия позволяет продлить жизнь пациента на 15 лет, на третьей – до 10. При наличии метастатической опухоли такое лечение может остановить процесс на долгие годы, позволяя пациенту жить с минимальными симптомами. Даже на 4 стадии продолжительность жизни каждого третьего пациента может увеличиться до 3-5 лет.
Основное преимущество – возможность применения различных сочетаний препаратов. За весь период лечения пациент переносит не менее 4 типов гормональной терапии. Например, у каждого третьего прогрессирование рака на фоне лечения антиандрогенами удается купировать эстрогенами. Это позволяет существенно увеличить продолжительность жизни.
Гормональные препараты при раке простаты в пожилом возрасте
Еще не так давно гормональная терапия считалась наиболее эффективным методом лечения рака простаты, однако в ходе клинической практики врачи сделали выводы, что это не совсем так. В последнее время наблюдается тенденция к снижению реакции опухоли на блокаду гормонов у молодых мужчин. У них все чаще диагностируют гормонорефрактерный рак простаты (кастрационно-рефрактерный рак).
На пожилых гормональная терапия действует гораздо эффективнее. Гормональную терапию можно применять для лечения престарелых мужчин, ослабленных, с сопутствующими патологиями.
Уровень ПСА при гормональной терапии
Эффективность гормональной терапии проверяют при помощи измерения уровня ПСА раз в 1-3 месяца. Идеально, если он снизится до 0,1 нг/мл в течение полутора-двух месяцев со дня начала применения препаратов, но и поддержание на уровне до 0,5 − тоже хороший результат. От начального уровня ПСА во многом зависит эффективность лечения.
Динамика уровня тестостерона и уровня ПСА в ходе гормональной терапии
Побочные эффекты и осложнения, как их снизить
Последствия от гормональной терапии не такие тяжелые, как после цитостатических препаратов (химиотерапии), но ряд негативных реакций все же возникает. Наиболее характерные из них:
- Эректильная дисфункция, снижение либидо.
- Нарушение липидного обмена, набор веса.
- Остеопороз (ослабление костей).
- Приливы жара, увеличение груди.
- Неврозы.
Антиандрогены отрицательно воздействуют на желудочно-кишечный тракт, раздражают его слизистую. Также препараты данной группы негативно влияют на печень, сердечно-сосудистую систему. Гозерилин больше других снижает потенцию, повышает давление, вызывает боли в костях (артралгию). Наименее токсичным для ЖКТ считается бикалутамид, но от него сильно растет и болит грудь. Эстрогены вообще переведены в ряд вторичных препаратов, поскольку токсичнее других и вызывают тяжелые тромбозы.
Чтобы снизить выраженность побочных эффектов от гормонотерапии, врачи применяют так называемую перемежающую тактику (интермиттирующую терапию): первые полгода пациент принимает гормональные препараты для поддержания низкого уровня ПСА (ниже 4 нг/мл), затем делают перерыв и при достижении определенного значения (примерно 15 нг/мл) снова возобновляют лечение гормонами. Это экспериментальная методика, эффективность которой еще недостаточно изучена.
Для облегчения симптомов со стороны мочевыделительной системы следует пить больше воды (1,5-2 л в день), по возможности больше двигаться. Чтобы не усугублять ожирение, важно скорректировать рацион: исключить мучное, трансжиры, ввести больше клетчатки (овощи, крупы), антиоксидантов (ягоды, фрукты).
Считается, что раковая клетка питается животным белком, поэтому лучше предпочесть растительный. Глюкоза должна быть натуральной (мед, кристаллический сахар), она необходима для выработки спинальной жидкости и обеспечения организма энергией. Интересные рекомендации раковым больным для поддержки организма можно найти на сайте https://gerson.org/gerpress/.
Отзывы о лечении
Александра, 36 лет: «У папы диагностировали рак простаты, причем уже с метастазами в костях. Врачи прописали гормональную терапию таблетками «Бикалутомид», однако золедроновую кислоту против разрушения костной ткани не назначили, обосновав это тем, что кости не болят. Сказали больше двигаться. Идет второй год такого лечения, самочувствие отца пока нормальное».
Ольга, 41 год: «У папы в 78 лет обнаружили рак простаты. Врач в СПб в первую очередь назначил гормоны: уколы «Бусерелина» раз в месяц и таблетки «Андрокура». Тут же возникла проблема: бесплатных лекарств в больнице не оказалось и следующий укол ему сделали не через месяц, а через полтора, так что приобретайте препараты заранее сами».
Заключение
Эффективность гормональной терапии зависит от точности диагноза и профессионализма врача. Он должен не просто прописывать стандартную схему лечения, а корректировать ее под пациента: варьировать дозировки, комбинировать препараты, дополнять их другими видами терапии.
Источники:
- https://www.euroonco.ru/onkourologiya/rak-prostaty/gormonoterapiya-pri-rake-prostaty
- https://konstantinsmirnov.ru/bolezni-prostaty/opuhol/gormonoterapiya_pri_rake_predstatelnoj_zhelezy.html
- https://cyberleninka.ru/article/v/preryvistaya-gormonoterapiya-mestnorasprostranennogo-raka-prostaty
- https://www.rmj.ru/articles/onkologiya/Sovremennye_podhody_kgormonalynoy_terapii_raka_predstatelynoy_ghelezy/
Источник
Содержание статьи:
Рак простаты – одна из серьезнейших проблем современной медицины. Согласно статистике это распространенное заболевание находится на втором-третьем месте среди причин смертности от злокачественных новообразований. Гормональное лечение рака простаты широко применяется в современной онкологии и дает неплохие результаты.
Так, в Соединенных Штатах количество диагностированных случаев составило 317 тыс. за год (по данным 1996 г), при этом было зарегистрировано более 41 тыс. смертей от этого недуга. В РФ также намечается тенденция к росту числа заболевших, увеличивается и уровень смертности. Если в конце 80-х годов количество случаев рака предстательной железы (ПЖ) равнялось 8,4 на 100 тыс. людей, то спустя 10 лет заболеваемость выросла до 11,3 на 100 тыс. А уровень смертности от этой патологии достиг 18,5 %.
Гормональное лечение рака предстательной железы
Причины возникновения злокачественных новообразований в простате до сих пор до конца не изучены. Но сегодня многие специалисты сходятся во мнении, что механизм развития подобных болезней связан с изменением фона половых гормонов вследствие нарушения эндокринных функций. Такие нарушения могут быть обусловлены особенностями гипоталамо-гипофизарной системы, связанными с изменением процессов образования гормонов в яичках и надпочечниках.
Зависимость предстательной железы от яичек подтверждается тем фактом, что у кастрированного животного она начинает атрофироваться.
Изучение гормонального фона пациентов с раком ПЖ подтвердило существенный рост уровня андрогенов относительно эстрогенов. Также у этих больных растет количество гонадотропинов в моче, падает уровень ряда 17-кетостероидов, а соотношение эстрогенных фракций при этом изменяется.
Многочисленными исследованиями и медицинской практикой была подтверждена высокая чувствительность опухолей простаты к лечению гормонами. На данный момент гормонотерапия считается самым перспективным способом борьбы с раком предстательной железы. Результаты ее применения превосходят эффект от других распространенных методик (операции, химио- и лучевая терапия). Прежде всего гормональное лечение показано при локальном опухолевом процессе, который захватывает области за пределами ПЖ, а также в случае выявления метастазов, то есть при стадиях С и D согласно системе Джюит-Уайтмор, принятой американскими урологами (с классификацией рака простаты можно ознакомится на нашем сайте). В стадии С после курса гормональных препаратов возможно хирургическое лечение (простатэктомия). При стадии D цель гормонотерапии сводится к уменьшению воздействия мужских гормонов, которые активизируют рост эпителиальных клеток простаты.
Целью терапии при раке простаты начальных стадий является, как известно, полное излечение пациента. Для раннего выявления опухоли рекомендован скрининг – ежегодный анализ на уровень ПСА (для некоторых мужчин такое исследование рекомендовано раз в полгода). При положительном результате осуществляют пальцевое исследование и трансректально проводят эхографию. Такая методика очень информативна – она позволяет выявить рак простаты в 95% случаев. Но, как сообщают специалисты-онкологи РАМН, у большинства обратившихся за врачебной помощью мужчин метастазы уже присутствуют (в 60 – 80 % случаев).
На протяжении многих лет важная роль при лечении гормонами отводилась синтетическим эстрогенам. Это такие препараты, как фосфэстрол, хонван, синестрол. У многих авторов имеются данные о том, что пятилетняя выживаемость после курсов таких гормонов достигала 18-22%.
При этом сегодня использование подобных гормональных средств приходится ограничивать из-за выраженных побочных действий. После приема синтетических эстрогенов у пациентов нередко угнетается иммунитет, нарушается свертываемость крови, возникают нарушения в работе сердечно-сосудистой и пищеварительной систем. В некоторых случаях даже отмечался летальный исход. Из-за возможности осложнений курс эстрогенов сегодня применяют только в качестве терапии второй линии.
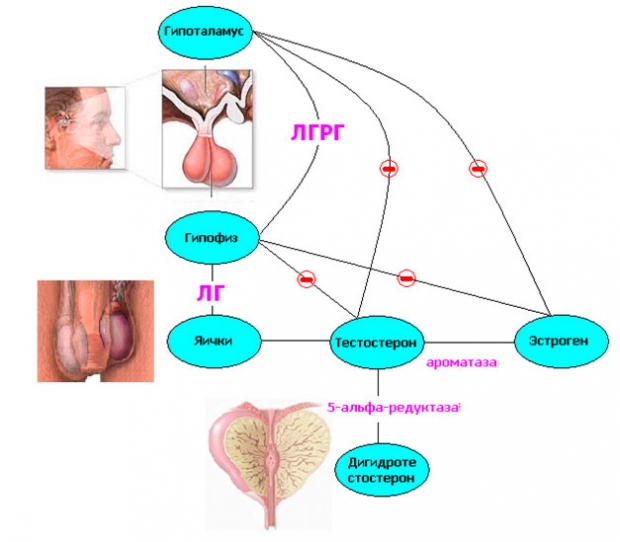
Еще одна разновидность лекарственных средств, использующихся на данный момент, — аналоги лютеинизирующего-рилизинг-гормона (ЛГ-РГ). К этой группе относятся препараты лейпрорелин и гозерилин.
Гозерилин является синтетическим аналогом ЛГ-РГ, и поэтому обладает способностью к ингибированию выделения лютеинизирующего гормона гипофизом. Из-за этого в сыворотке крови пациента падает уровень тестостерона (этот процесс полностью обратим). При этом интересно отметить, что на раннем этапе терапии препарат может спровоцировать недолговременное повышение уровня тестостерона.
При продолжительном приеме отмечается подавление обычного выделения ЛГ-РГ, а восприимчивость рецепторов к нему ухудшается. Главный побочный эффект такой терапии – появление эректильной дисфункции. По этой причине в ряде случаев препарат отменяют. Также в процессе лечения у мужчин наблюдается артралгия, повышается артериальное давление. В начале курса лечения возможно усиление болевых ощущений в костях.
Важное место в практике лечения рака ПЖ занимают средства, имеющие антиандрогенное действие. Речь идет об антагонистах андрогеновых рецепторов. На данный момент существуют препараты как со стероидной, так и с нестероидной структурой. К первой группе относятся мегестрола ацетат и ципротерона ацетат, а ко второй — бикалутамид, флутамид, нилутамид. Препараты последней группы переносятся гораздо легче и не дают такого количества побочных эффектов, как средства со стероидной структурой.
Флутамид – одно из широко применяемых и хорошо изученных средств. Действие препарата основано на способности ингибировать связывание тестостерона и дигидротестостерона (ДТГ) с рецепторами, в результате чего затрудняется проявление их биологического эффекта.
Бесспорное достоинство флутамида заключается в том, что он не снижает концентрацию тестостерона в плазме и у пациента не ухудшается потенция. Однако стоит отметить, что повышенная концентрация тестостерона иногда негативно влияет на результат лечения, поскольку происходит «разблокирование» рецепторов. По этой причине флутамид нередко комбинируют с другими препаратами (гозерилин или же лейпролид). Эффективность такого сочетания была доказана несколькими контролируемыми исследованиями. Результаты подтвердили, что курсы комбинированной терапии увеличивают продолжительность жизни не только у больных с начальными стадиями рака простаты, но и в случае распространенного опухолевого процесса.
Так, во время одного из подобных исследований специалисты оценивали возможности комбинированных гормональных курсов перед оперативным вмешательством. Выяснилось, что комбинация флутамида с агонистом ЛГ-РГ дает заметный результат – число резектабельных опухолей выросло на 28%, то есть их можно удалить хирургическим путем.
Но даже терапия одним только антиандрогеном способна дать хороший лечебный эффект. Специалисты, занимающиеся исследованиями воздействия подобных препаратов, приводят такие данные: у 20-78% пациентов злокачественная опухоль частично регрессирует, в 16 – 43% случаев процесс стабилизируется, у 2-20 % больных болезнь продолжает прогрессировать. При сочетании антиандрогенов с кастрацией (медикаментозным или хирургическим способом) результаты лечения оказались такими: 40-80% — частичная регрессия, 16-53% — стабилизация, 1-16% — дальнейший рост опухоли.
Побочные эффекты при гормональной терапии рака простаты
Одно из распространенных осложнений при гормонотерапии, сильно ухудшающее качество жизни пациента, — проблемы с потенцией и снижение полового влечения. После завершения курса лечения, потенция, как правило, приходит в норму. Другим типичным побочным эффектом являются приливы. Во время прилива пациент ощущает жар, у него учащается пульс и усиливается потоотделение. Возникают такие состояния не сразу, а спустя три месяца гормонального курса и могут беспокоить больного в течение длительного периода. Для снижения неприятных проявлений назначают дополнительные гормональные средства и даже антидепрессанты.
К другим побочным эффектам гормонального лечения опухолей ПЖ относятся:
· Анемия;
· Депрессивное состояние;
· Чувство постоянной усталости;
· Увеличение груди и болезненные ощущения в ней;
· Остеопороз, спонтанные переломы костей, не связанные с метастазами.
· Метаболические нарушения, ведущие к набору избыточного веса и снижающие тонус мышц. Причем саркопения и лишняя масса тела — это осложнения, которые появляются уже в первый год гормонотерапии. Пациент может набрать до 10 % жира и потерять около 3% мышечной массы.
· Нарушения в деятельности сердечно-сосудистой системы, сердечные приступы, скачки давления.
· Проблемы с памятью.
· Риск развития сахарного диабета.
Профилактика побочных эффектов при лечение гормонами рака предстательной железы
Профилактика развития перечисленных осложнений включает такие мероприятия:
— Соблюдение диеты. Мужчинам, проходящим курс гормонотерапии, рекомендуется уменьшить содержание жиров в рационе. Также желательно употреблять меньше соли и специй. Полезная еда – овощи, фрукты, молочные продукты. Принимать пищу рекомендуется часто, небольшими порциями. При ухудшении аппетита отказываться от еды нельзя. Чтобы не допустить развития остеопороза нужно употреблять больше кальция и витамина D. Правильную диету обычно помогает составить врач. Он же в случае необходимости посоветует витаминные препараты.
— Отказ от сигарет и алкоголя.
— Ограничение напитков с содержанием кофеина.
— Соблюдение распорядка дня, регулярный отдых, прием пищи в одно и то же время.
— Пребывание на свежем воздухе.
— Умеренные физические нагрузки (ни в коем случае не допускается перенапряжение). План занятий лучше согласовать с лечащим врачом.
— Пешие прогулки с постепенным увеличением их длительности.
— Потребление достаточного объема жидкостей (около двух литров в день).
Также желательно не допускать нервного перенапряжения, стрессов и соблюдать осторожность, оберегая себя от ушибов и других повреждений.

Когда следует начинать лечение гормонами рак предстательной железы
Вопрос о сроках назначения гормональной терапии пациентам с раком ПЖ до сих пор не решен. Пока еще не ясно, когда именно следует начинать курс приема гормонов: немедленно после обнаружения местно-распространенной опухоли/бессимптомного рака с метастазами или же только тогда, когда появятся явные признаки прогрессирования болезни.
Единого мнения по этому поводу не существует из-за того, что не было проведено достаточного числа контролируемых исследований. Осуществленные на данный момент исследования не могут считаться точными, поскольку в них принимало участие совсем немного пациентов, при этом отсутствовала их стратификация по стадиям рака (местно распространенный процесс, метастатический рак, поражение лимфоузлов).
По этой причине рекомендации по определению времени начала терапии основываются на докладе Управления политики и исследований в здравоохранении США (Agency for Health Care Policy and Research). В докладе представлены данные, подтверждающие важную роль ранней терапии гормональными препаратами для улучшения показателей выживаемости. При этом доклад ссылается на ряд исследований, когда гормональное лечение назначалось как первичная терапия. Однако обобщенный анализ существенной разницы не выявил.
К тому же некоторые авторы утверждают, что андрогенная блокада (химическая кастрация) в экономическом и психологическом плане более оправдана, когда ее назначают уже после развития симптоматики, связанной с метастазами.
В еще одном исследовании принимали участие больные с распространенным опухолевым процессом. Они проходили курсы раннего и отсроченного лечения гормональными препаратами. Такая терапия проводилась и как первичная, и как адъювантная после оперативного вмешательства. Полученные результаты подтвердили, что ранняя гормонотерапия может остановить дальнейшее развитие болезни и предотвратить осложнения. Но при этом она не влияет на показатели опухолево-специфической выживаемости и лишь немного улучшает общую выживаемость (риск смерти уменьшается примерно на 5% спустя 10 лет).
С недавних пор целесообразность раннего гормонолечения пациентов имеющих стадию N+ (по системе TNM) и перенесших простатэктомию поставлена под вопрос. Сомнения медиков вызваны несколькими причинами. Одна из них – микрометастатическое поражение лишь одного узла, которое нельзя приравнять к обширному метастазированию в лимфоузлы, о котором говорится в исследовании.
Американскими специалистами было проанализировано более 700 случаев, в результате чего ученые пришли к выводу, что эффективность раннего лечения гормонами после удаления простаты при стадии N+ весьма сомнительна.
После внедрения скрининга ПСА (анализ крови) были получены примерно такие же результаты. Отличие заключалось в небольшом улучшении общей выживаемости. Показатель опухолево-специфической выживаемости остался неизменным. Более того, было подтверждено, что на хороший результат раннего лечения гормонами могут рассчитывать лишь пациенты молодого возраста с повышенным ПСА.
Данные обзора научной литературы (рекомендации ASCO — American Society of Clinical Oncology), касающиеся первичного гормонолечения пациентов, имеющих диагноз андрогензависимой метастатической рецидивной или же прогрессирующей опухоли простаты, позволяют прийти к заключению, что на данный момент невозможно сформулировать четкие инструкции, связанные со сроками осуществления гормональной терапии при распространенном, но бессимптомном злокачественном процессе. Это будет возможно только после публикации данных, полученных в результате научных исследований с применением современных диагностических методик и стандартизированных схем дальнейшего наблюдения.
Метаанализ приводит к выводу об экономической и социальной оправданности лечения только в случае возникновения симптоматики болезни. Данные современных исследований не подтверждают положительное влияние монотерапии антиандрогенными препаратами на отдаленные результаты у пациентов с локализованной опухолью простаты после применения нерадикальных методов лечения. Целесообразность использования монотерапии после курса облучения на данный момент не доказана.
Несколько рандомизированных контролируемых исследований дали такой результат: сочетание лучевой терапии с вспомогательным гормональным курсом увеличивает период до начала прогрессирования опухоли у пациентов с локализованными или местно-распространенными формами рака (при условии отсутствия симптомов болезни). Кроме того, улучшается показатель общей выживаемости в сравнении со схемами лечения, когда используется лучевая терапия с отсроченным гормональным курсом.
Показания к гормонотерапии пациентам с раком простаты
Гормональное лечение или химическая кастрация показана:
1. М1 с наличием симптоматики. Снятие доставляющих дискомфорт симптомов и профилактика серьезных осложнений (переломы, обструкция мочеточников, метастазы за пределами костей, компрессия спинного мозга). Хотя контролируемые исследования не проводились, метод кастрации относится к стандартным способам лечения.
2. М1 с отсутствием симптоматики. С помощью ранней кастрации можно не допустить возникновения неприятных симптомов и серьезных последствий, вызванных развитием болезни. Если главная цель – продлить жизнь пациента, приемлемой тактикой считается динамическое наблюдение за состоянием больного.
3. N+. При ранней кастрации улучшается выживаемость пациентов (безрецидивная и общая). После удаления простаты и тазовой лимфадэктомии у пациентов с микрометастазами целесообразность кастрации не подтверждена.
4. М0.Местно-распространенный процесс. Ранняя кастрация является эффективным методом, увеличивающим показатели безрецидивной выживаемости.
• Местно-распространенная опухоль после курса облучения.
• Рак простаты с высокой степенью риска (классификация Д’Амико). Показано лечение гормонами (комбинированное и пролонгированное).
• Рак простаты (умеренный риск по классификации Д’Амико).
• При низкодозном (
• При высокодозном облучении эффективность приема гормонов вызывает сомнения.
5. Бессимптомная местно-распространенная опухоль у пациентов с противопоказаниями к радикальным способам. Общая выживаемость улучшается, тогда как показатели опухолево-специфической выживаемости остаются неизменными.
Лечение антиандрогенами:
1. Непродолжительный курс антиандрогенов помогает не допустить явление «вспышки» у пациентов с метастазами, которым показано лечение агонистами ЛГ-РГ.
2. Монотерапевтический курс с применением нестероидных антиандрогенов. Для пациентов с местно-распространенной опухолью (Т3-4 с любой стадией N или любая Т) первичная монотерапия может рассматриваться как альтернатива кастрации. В случае локализованного процесса не рекомендована как единственный метод лечения. Об эффективности ее сочетания с облучением на сегодняшний день достоверных данных нет. Как адъювантная терапия в сочетании с радикальной хирургической операцией не рекомендована.
Противопоказания к гормональным методам лечения рака предстательной железы
1. Полная кастрация химическим путем противопоказана при психологической неготовности больного к подобной процедуре.
2. Прием эстрогенов противопоказан при сердечно-сосудистой патологии.
3. Монотерапия с применением агонистов ЛГ-РГ – опухолевый процесс с метастазами и большой вероятностью возникновения так называемой «вспышки».
4. Антиандрогенная терапия – как первичное лечение пациентов с локализованной опухолью.
Прогноз при гормональных методах лечения рака простаты
Прогноз при злокачественных образованиях зависит от того, насколько дифференцирована опухоль и в какой стадии рака простаты она было обнаружена.
У пациентов со стадией рака простаты М1 медиана общей выживаемости – 28-53 месяца. И лишь небольшое число пациентов (около 7 %), которым была проведена гормонотерапия, живут не менее 10 лет. Также прогноз зависит от уровня ПСА, баллов по Глиссону, степени метастатического процесса, присутствия симптоматики, связанной с поражением костей. У больных с местно-распространенным процессом медиана выживаемости обычно больше, чем 10 лет.
Источник


