Фото ревматизм суставов симптомы лечение
С возрастом у многих людей появляются проблемы с суставами – они болят или ноют, при движении и в покое, воспаляются, уменьшается степень их подвижности. Эти явления особенно часто развиваются в холодную погоду. Большинство страдающих подобными симптомами относят их к проявлениям ревматизма. Однако так ли это на самом деле?
Что такое ревматизм
Краткое описание этому явлению дать трудно. Сначала определимся с самим термином «ревматизм». Это слово происходит от древнегреческого слова «ревма» – поток, течение. Связан этот факт с тем, что для болезни свойственно быстрое развитие и широкое распространение по всему организму. Она затрагивает многие органы и ткани.
Причины возникновения ревматизма долгое время были загадкой для врачей. Однако в последнее время широко развита теория об аутоиммунном характере ревматизма.
В большинстве случаев основной причиной ревматизма является инфицирование организма особым видом микроорганизмов – бета-гемолитическим стрептококком. Он может вызывать у человека развитие типичных ОРЗ и простуды.
Если терапия этих заболеваний в должной мере не проводится, и микроорганизм не уничтожается в результате лечения антибиотиками, то в результате он остается в организме на долгое время. Иммунная система, в свою очередь, также борется с микроорганизмом. Для этого она вырабатывает особые антитела, реагирующие на белки, входящие в состав стрептококка. Однако подобные белки входят и в состав многих клеток человеческого организма. В результате иммунитет по ошибке начинает атаковать ткани собственного организма, прежде всего, соединительные. В первую очередь при развитии ревматического заболевания страдает сердце. Также следует учитывать еще и кардиотоксическое действие некоторых штаммов стрептококка.
Но соединительная ткань входит в состав многих органов, далеко не только сердца. Вот и получается, что ревматизм буквально растекается по телу, поражая, казалось бы, совершенно не связанные друг с другом органы. Иногда, впрочем, бывает так, что симптомы ревматизма касаются лишь одного органа или системы организма, а остальные органы или части организма поражаются в меньшей степени и внешне ревматизм в них никак себя не проявляет.
Помимо инфекционных атак, на вероятность развития ревматизма влияет еще ряд факторов:
- генетическая предрасположенность,
- неполноценное питание,
- переохлаждение,
- переутомление,
- низкий иммунитет.
Есть одно заблуждение, касающееся ревматизма – то, что это заболевание проявляется лишь во взрослом возрасте, преимущественно в пожилом. Поэтому многие люди, обнаружившие у себя проблемы с опорно-двигательным аппаратом, полагают, что стали жертвами ревматизма. Однако в настоящее время от ревматизма страдают в основном лишь дети 7-15 лет, или же довольно старые люди. И в том, и в другом случае причиной развития заболевания является слабый иммунитет, и его неспособность противостоять стрептококковой инфекции. Среди детей болезнь чаще развивается у девочек, чем у мальчиков. Впрочем, нередко бывает так, что болезнь в детском возрасте не вылечивается как следует, а спустя многие годы, после каких-то негативных факторов, развивается вновь.
Диагностика
Диагностика ревматизма является непростой задачей, поскольку заболевание имеет множество симптомов и поражает различные органы, поэтому распознать ревматизм порой может быть непросто. Кроме того, существует немало патологий, имеющих сходные с ревматизмом симптомы, однако ревматизмом по своей этиологии не являющихся. Терапия подобных заболеваний также отличается от терапии, применяемой при ревматизме. К первостепенным диагностическим признакам относятся:
- подкожные узелки,
- краевая эритема,
- полиартрит,
- хорея,
- кардит.
Второстепенные клинические признаки:
- боли в суставах,
- повышение температуры,
- повышенное потоотделение,
- усиленное сердцебиение,
- кровотечения из носа,
- боли в животе,
- бледность лица,
- слабость,
- эмоциональная неустойчивость.
Диагностика ревматизма использует следующие методы:
- анализ крови,
- анализ мочи,
- УЗИ,
- ЭКГ,
- измерение артериального давления,
- рентгенография грудной клетки.
Лечение ревматизма
Ревматизм – это серьезное заболевание, и оно не может пройти само по себе. Отсутствие терапии может привести к тому, что патология будет развиваться, перейдет в хроническую форму, и больной станет инвалидом. Чтобы не допустить развития болезни, необходимо обратиться к врачу.
Лечение ревматизма включает различные методы, направленные на снятие боли и воспаления:
- прием лекарственных препаратов,
- народные методы лечения,
- физиотерапиию.
Краткий перечень препаратов, использующихся при лечении ревматизма
| Тип препарата | Действие | Примеры препаратов |
| Нестероидные противовоспалительные препараты(НПВП) | Борьба с болью и воспалением | диклофенак, индометацин, нимесулид, мелоксикам, кеторолак, ибупрофен, лорноксикам |
| Глюкокортикостероиды | Борьба с болью и воспалением | преднизолон, дексаметазон, триамцинолон |
| Антибиотики | борьба с основным возбудителем заболевания – стрептококком | пенициллин, ампициллин, эритромицин, бицеллин |
| иммунодепрессанты | ослабление иммунного ответа | азатиоприн, хлорбутин, хлорохин, гидроксихлорохин |
| сердечные гликозиды | поддержание работы сердца | дигоксин |
Также при терапии могут использоваться обезболивающие препараты, седативные средства, препараты калия, нейтрализующие негативные эффекты глюкокортикостероидов. Продолжительность медикаментозного лечения определяется врачом, но обычно она составляет не менее 15 дней.
Мероприятия по борьбе с патологией имеют три основные фазы:
- лечение острого периода заболевания,
- терапия заболевания в подостром периоде,
- профилактика повторных признаков ревматизма.
Также большое значение имеют диета, физические упражнения умеренной интенсивности, изменение образа жизни.
Активную фазу ревматизма желательно лечить в стационаре. Если же врач сочтет, что лечение возможно и в домашних условиях, то больному необходимо соблюдать постельный режим как минимум в течение 10 дней. При этом ограничиваются физические нагрузки. При правильной тактике борьбы с патологией возможно предотвращение ее перехода в хроническую стадию.
Наиболее часто используемые физиотерапевтические процедуры при ревматизме – УВЧ и электрофорез. Также приносит пользу массаж конечностей.
Народные способы лечения
Народная медицина является одним из эффективных способов лечения ревматизма. И это неудивительно, ведь в прежние времена, до изобретения антибиотиков, заболевание ревматизмом было распространено куда шире, чем сейчас. Однако терапию подобными методами лучше всего проводить после консультации с врачом, ведь в некоторых ситуациях они могут и навредить. Ниже приводится краткий список рецептов, хорошо зарекомендовавших себя при лечении патологии.
Мазь из прополиса
Это местное средство, которым необходимо смазывать пораженные суставы. Для его приготовления необходимо взять вазелин и прополис. Компоненты смешиваются в соотношении 10:1. Смесь необходимо тщательно процедить. Мазь втирают в пораженное место два раза в день, утром и вечером.
Настойка из коры вяза
Для приготовления данного рецепта необходимо взять 20 г коры вяза, залить ее стаканом кипятка. Затем прокипятить в течение 10 минут на слабом огне. Полученный отвар настаивается в течение 3 ч. Принимается лекарство 4 раза в день по столовой ложке.
Сок из одуванчика лекарственного
Для приготовления лекарства берется два цветка одуванчика. После добавления 2 ложек сахара смесь оставляется на 7-10 дней в прохладном месте. После этого из смеси отжимается сок, который необходимо принимать по 20 капель 3 раза в день.
Прочие методы
Оригинальный народный способ против ревматизма – это прикладывание к конечностям березовых листьев. Можно поступать следующим образом: листьями набиваются штаны и завязываются снизу, чтобы листья не вываливались. Можно положить листья и внутрь рукавов одежды, тогда целебный эффект будет направлен на руки. Для использования годятся сухие, либо свежие листья. Носят подобную одежду в течение нескольких часов. После того, как листья становятся мокрыми от пота, их меняют на новые. Такую процедуру можно проделывать и во время сна.
Также приносит пользу при ревматизме такое простое средство, как зеленый чай. Его необходимо пить 3 раза в день по 200 г и желательно без сахара.
Диета при хроническом ревматизме
Диета заключается, в первую очередь, в исключении из меню соленых, острых и пряных блюд, способных вызвать обострения состояния. Вместе с тем увеличивается количество белков, овощей и фруктов. Необходимо включать в рацион продукты, содержащие жирные кислоты омега-3 – оливковое и льняное масло, либо пить препараты с омега-3. Мясо и рыбу лучше всего употреблять в отварном виде. Также уменьшается количество потребляемых углеводов. Не рекомендуется есть блюда из грибов, бобовых, шпинат и щавель.
Строгая диета обязательна в период обострения болезни. Если наступило облегчение, то диеты рекомендуется придерживаться еще как минимум неделю. В дальнейшем образ питания должен в целом соответствовать вышеуказанным рекомендациям, однако возможны периодические послабления.
Классификация ревматизма
Проявления ревматизма могут отражаться на многих органах. Вот основные мишени ревматизма:
- суставы,
- сердце,
- нервная система,
- мышцы.
Обычно ревматизм связан в обиходном сознании с заболеваниями опорно-двигательного аппарата, то есть, с поражением суставов, выражающемся в воспалении и болевом синдроме. Действительно, такая форма заболевания существует. Она называется ревматический полиартрит. Но на самом деле ревматический полиартрит относительно редко возникает у взрослых людей. Чаще всего причиной болей, воспалений и плохой подвижности сочленений являются заболевания, имеющие совершенно другую этиологию.
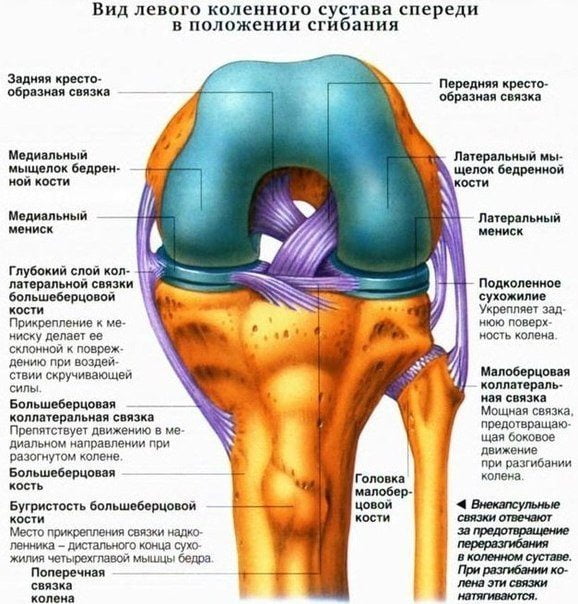
По большей части при недуге страдают крупные и наиболее нагруженные суставы – голеностопный, коленный, плечевой, тазобедренный и локтевой. Могут поражаться и мелкие сочленения, например, в пальцах рук или ног. В большинстве случаев ревматизм не затрагивает внутренние ткани сустава, а лишь его синовиальную оболочку. Иногда патология может затрагивать позвоночник и кости челюсти.
Но не зря у врачей бытует выражение: «Ревматизм лижет суставы, но кусает сердце». И действительно, основной удар ревматизма направлен как раз на мотор человека – его сердце. Форма заболевания, затрагивающая сердце, наиболее опасна. При ревматическом поражении сердца происходит воспаление сердечной мышцы – миокарда, а также тканей, выстилающих внутреннюю поверхность клапанов – эндокарда. Иногда поражаются и окружающее сердце соединительные ткани – перикард. Все эти процессы проявляются в виде болей в сердце, одышки, отеков, нарушения сердечного ритма. По мере развития болезни возможно возникновение пороков сердца, прежде всего, недостаточности клапанов. Примерно 80% приобретенных пороков сердца появляется у человека в результате ревматических атак.
Однако наиболее выраженной все-таки является суставная форма (полиартрит). На ее фоне симптоматика, связанная с сердцем, обычно не столь заметна. Именно по этой причине недуг чаще всего связывают с заболеваниями суставов.
И, наконец, патология может поражать нервную систему. Эта форма называется ревмохореей. При ревмохорее наблюдается разнообразное нарушение нервных функций, возникает синдром, связанный со спонтанными движениями, различные нарушения движений, отклонения в психике – бессонница, плаксивость, раздражительность.
Мышечный ревматизм: симптомы и лечение
Иногда в обиходе можно услышать о «мышечном ревматизме». Однако такой термин нельзя назвать верным, так как сами мышцы при ревматизме не страдают. Тем не менее, если поражены суставы, то это явление может сопровождаться сильными болями в окружающих их мышцах (миалгией). Лечение данного синдрома обычно включает прием обезболивающих и противовоспалительных препаратов (НПВС). Используются как местные формы препаратов (мази и кремы), так и таблетированные формы.
Признаки ревматизма у взрослых
Каковы же отличительные характеристики ревматизма, по которым его можно отделить от других заболеваний? Как уже было отмечено выше, патология поражает многие органы и системы органов. А наличие болей в суставах, их воспаление и ограничение подвижности не является определяющим признаком, по которому диагностируется наличие заболевания. Диагноз в данном случае должен ставить опытный врач-ревматолог. Для диагностики используются такие методы, как ЭКГ, анализ крови на специфические антитела к стрептококкам, общий анализ крови, УЗИ сердца и МРТ. Оценка состояния суставов проводится при помощи рентгенографии, артроскопии и биопсии.
Обычно острая ревматическая атака (так правильно называются приступы ревматизма) развивается примерно через 1-3 недели после стрептококковой инфекции.
Основные синдромы, связанные с ревматизмом:
- ревмокардит,
- ревмополиартрит,
- кожная форма болезни,
- ревмоплеврит,
- ревмохорея.
Признаки, связанные с нарушением сердечной деятельности:
- явления интоксикации (слабость, утомляемость, потливость, снижение аппетита);
- одышка;
- боли в сердце (как правило, не острого, а тянущего или ноющего характера);
- аритмия, в первую очередь, тахикардия;
- повышение температуры до +38 °С и выше;
- скачки артериального давления, чаще всего гипотония;
- увеличение размеров сердца;
- желудочковая сердечная недостаточность;
При прослушивании груди наблюдаются изменения тонов сердца
При ревмополиартрите в основном поражаются крупные сочленения – коленные, локтевые, голеностопные. Для заболевания характерно доброкачественное течение, после излечения не остается деформации органа. Кроме того, обычно наблюдается симметричное поражение – с правой и левой стороны. Иногда при заболевании наблюдается следующее явление – исчезновение симптомов с одной стороны и появление их с другой стороны. Однако это явление может происходить не сразу, а спустя какое-то время, например, спустя 1-2 недели. Подобная особенность с большой вероятностью свидетельствует именно о ревматизме, а не о каком-либо другом заболевании опорно-двигательного аппарата.
Признаки, связанные с поражением опорно-двигательного аппарата:
- боли,
- покраснение,
- снижение подвижности,
- воспаление,
- отеки,
- горячая кожа в области воспалительного процесса.
Также не исключены системные реакции:
- повышение температуры до +38-39 °С,
- потливость,
- общая слабость,
- носовые кровотечения.
В некоторых случаях суставы при недуге могут и не болеть, а температура тела может оставаться на уровне + 37 °С.
Боли могут носить интенсивный характер. Если поражено плечо, то из-за боли иногда нельзя поднять руку. А если недуг атаковал ноги, то боль может быть такой сильной, что больной не может ходить.
Недуг в форме поражения нервной системы редко встречается у людей в зрелом возрасте, преимущественно это детская патология. Для ревмохореи характерны:
- двигательное беспокойство, повышенная двигательная активность;
- гримасничанье;
- нескоординированность движений;
- мышечная слабость;
- нарушения глотания, физиологических отправлений;
- эмоциональная неустойчивость;
- агрессивность или пассивность;
- повышенная утомляемость.
Кожная разновидность болезни проявляется в следующих формах:
- кольцевая эритема,
- узловатая эритема,
- мелкие кровоизлияния,
- узелки.
Кольцевая эритема представляет собой высыпания в виде безболезненных бледно-розовых кольцевых ободков. Узловатая эритема – уплотнения темно-красного цвета преимущественно на нижних конечностях. Узелки представляют собой плотные малоподвижные безболезненные образования.
Также для больных кожной разновидностью может быть характерна бледность и повышенное потоотделение.
Ревмоплеврит возникает при атаке иммунными клетками тканей плевры – оболочки сердца. Для ревмоплеврита характерны:
- боли в грудной клетке при дыхании, наиболее сильно ощущаются при вдохе;
- повышение температуры;
- непродуктивный кашель;
- одышка.
Не исключено и развитие поражения других органов (брюшины, печени, почек). Однако, это случается, как правило, гораздо реже. При ревматическом перитоните возможны острые боли в животе, при поражении почек – белок и кровь в моче, нефрит.
Какие отклонения от нормальных показателей анализов крови свидетельствуют об остром периоде болезни:
- умеренный лейкоцитоз;
- увеличение СОЭ, вплоть до 50-70 мм/ч;
- диспротеинемия;
- увеличение содержание фибриногенов до 0,6-1% (норма 0,4%).
При остром развитии патологии на ЭКГ отмечаются нарушения проводимости и атриовентрикулярная блокада 1-2 степени, экстрасистолия другие отклонения от синусового ритма.
Продолжительность патологического процесса обычно составляет 3-6 месяцев. Выделяют три степени его активности:
- активный,
- подострый,
- латентный.
Приступ болезни обычно нетрудно вылечить. Однако патология имеет склонность к рецидивированию и переходу в хроническую форму. Рецидивы болезни развиваются из-за инфекций, переохлаждений, чрезмерных нагрузок. Замечено, что чаще всего приступы возникают в холодное время года. При рецидивах наиболее выражено поражение сердца, а неприятные явления, связанные с другими органами, обычно выражены слабее.
Как известно, большинство болезней легче предотвратить, чем бороться с ними, и к ревматизму это также относится. Снижают вероятность развития болезни:
- закаливание,
- улучшение условий труда,
- улучшение жилищных условий,
- борьба со стрептококковой инфекцией.
Источник
При поражении соединительной ткани в организме происходят необратимые изменения, которые могут стать причиной серьезных нарушений. Симптомы и лечение ревматизма суставов изучаются врачами ревматологами, артрологами или терапевтами, а само заболевание приводит к воспалению тканей сочленений, сердечного клапаны, мышц, сухожилий.
Причины возникновения
Длительное время этиология недуга была неизвестна, но недавно ученые обнаружили, что причиной возникновения ревматизма суставов является стрептококк группы А. Этот вид бактерий провоцирует появление ангины, стрептодермии, скарлатины. Микроорганизм имеет фермент разрушения крови, что и приводит к губительным последствиям. Основные провоцирующие факторы:
- Ослабление иммунитета и наличие стрептококка;
- Не долеченные болезни верхних дыхательных путей;
- Частые переохлаждения и сырость;
- Аутоиммунные реакции, аллергии;
- Негативная экологическая обстановка;
- Нерациональное питание, дефицит сна;
- Наследственный фактор.
Интересно!
Было доказано, что существуют гены, которые увеличивают вероятность возникновения патологий соединительные ткани. Характерные признаки ревматизма суставов у взрослых обычно появляются у людей, не достигших 40 лет.
Причины развития ревматизма суставов
Виды ревматизма суставов
Согласно международному классификатору болезней (МКБ-10) ревматизм имеет код М79.0. Недуг имеет и другие названия – болезнь Сокольского-Буйо или острая ревматическая лихорадка.
Существует классификация по форме протекания патологии:
- Острая форма возникает через несколько недель после попадания инфекции в организм, бурно развивается. Сначала появляются признаки обычной простуды, затем становятся заметны признаки патологии (кардита, полиартрита и иных симптомов). Длительность обострения составляет 3-6 месяцев, так обычно проявляется детский ревматизм;
- Хроническая форма проявляется рецидивами симптомов болезни, чаще всего провоцирующим фактором служит переохлаждение. Обычно страдают ткани сердца и суставов, возникают боли в органах. Признаки патологии наиболее часто возникают в осенне-зимний период, летом болезнь обычно отступает.
Важно!
Суставной ревматизм опасен при беременности, поэтому пациентки, ожидающие ребенка, должны пройти специально противорецедивное лечение в период вынашивания и сразу после родов.
Существует три вида активности ревматизма, в зависимости от клинических проявлений:
- При остром приступе признаки патологии проявляются максимально активно;
- Подострый вид патогенеза проходит заметно, но менее бурно, чем в первом случае;
- Вялотекущий, скрытый или латентный ревматизм никак не проявляется, это период ремиссии, при котором нет никаких признаков воспаления, но который сменяется обострением.
Симптомы
Через несколько недель после перенесенного инфекционного заболевания начинается ревматизм. Его нередко путают с ревматоидным артритом, потому как признаки обоих патологий сходны:
- Сочленения становятся больше (хорошо заметно по фото больных ревматизмом);
- Воспалительный процесс охватывает обе конечности симметрично;
- Болезненность и дискомфорт, появление отеков в пораженной области;
- Уменьшение амплитуды движения сустава;
- Любые манипуляции с больным сочленением приносят боль;
- Температура тела и локальная температура больного участка увеличена;
- Возможно появление симптомов лихорадки и интоксикации.
Симптоматика ревматизма суставов
Обычно сначала болезнь охватывает суставную ткань, а затем поражается сердечная сумка и нервная система. Существует изолированная форма ревматического артрита, при которой страдают только суставы, что говорит о тяжести заболевания и устойчивости к лечению.
Симптомы ревматизма суставов у детей протекают легче, чем у взрослых. Болезнь чаще проявляется в виде незначительных суставных болей и сердечной аритмии, из-за чего родители редко обращаются к врачу до появления других признаков.
Внимание!
Обычно воспаление поражает крупные сочленения – голеностоп, колено, бедро.
У детей при ревматизме чаще поражается нервная система, из-за чего ребенок может стать рассеянным и раздражительным.
Диагностика
При появлении первых подозрений на ревматизм суставов и костей, следует обратиться к врачу ревматологу. Именно он занимается лечением и диагностикой патологий суставной ткани.
Признаки ревматизма легко перепутать с другими сходными заболеваниями, поэтому следует обратиться к специалисту с соответствующей квалификацией. Анализы, которые проходят пациенты с подозрением на ревматизм:
- Общий анализ укажет на наличие воспаления;
- Биохимический анализ крови обнаруживает белковые соединения и ревматоидные факторы, указывающие на заболевания, вызванные стрептококком;
- Рентген при ревматизме не покажет структурных изменений суставов, хрящи и кости должны быть целыми, не иметь деформаций, истонченных участков и обломков;
- Ультразвуковое исследование сустава помогает оценить вовлеченность тканей в патологический процесс и установить наличие лишней жидкости в полости сочленения;
- ЭКГ сердца необходимо, для отслеживания состояние тканей сердечной мышцы;
- Пункция и биопсия синовиальной жидкости, артроскопия применяются для изучения суставов.
При более обширных поражениях соединительной ткани при ревматизме может потребоваться консультация других врачей.
При осмотре и сборе анамнеза необходимо учитывать жалобы пациента. Он может заметить, что недавно перенес инфекционное заболевание дыхательных путей и отметить, что состояние сопровождалось лихорадкой, повышенной утомляемостью и болью в суставах.
Методы диагностики при ревматизме суставов
Методы лечения
Лечение должно проходить в несколько этапов, важно устранить стрептококковую инфекцию – возбудителя ревматизма, чтобы избавиться от патологического состояния. Затем происходит снятие симптомов болезни и восстановление организма после поражения суставов.
На заметку!
Можно провести лечение ревматизма в домашних условиях на начальных стадиях развития патологии.
Медикаментозная терапия
Чтобы устранить стрептококк используют антибиотики. Подбор подходящих препаратов проводится в лабораторных условиях, затем выписывается лечебный курс, который может сочетать в себе несколько видов лекарства. У этой группы средств много противопоказаний и побочных эффектов, поэтому их должен назначать врач.
Во время приступов применяются средства с противовоспалительным эффектом нестероидной и гормональной природы. Они помогают облегчить состояние больного, снимают воспаление, отечность и боль. Лекарства от ревматизма оказывают значительное влияние на весь организм, поэтому следует принимать их только по назначению специалиста.
Для восстановления после перенесенного ревматизма желательно принимать витамины группы В и аскорбиновую кислоту. Они стимулируют обмены процессы, укрепляют нервные волокна и ускоряют восстановление мышечной и хрящевой ткани.
Физиотерапия
Чтобы вылечить ревматизм суставов применяют методы комплексного воздействия на организм. Физиотерапевтические способы помогают улучшить подвижность сочленений, снимают боль и отек.
Массаж должен выполнять специалист с соответствующей квалификацией, чтобы запустить обменные процессы и улучшить кровообращение в пораженной области (тазобедренном суставе, колене, голеностопе).
Прогревания, УВЧ, электрофорез и плазмаферез назначаются лечащим врачом, чтобы предупредить истончение суставной ткани и стимулировать кровоток. ЛФК эффективен при ревматизме коленного сустава, но комплекс упражнений прописывает доктор или тренер с медицинским образованием.
На заметку!
Полностью вылечить ревматизм можно, пока он не даст осложнений на другие органы.
Диета
Для лечения и профилактики ревматизма необходимо менять рацион питания. Следует отказаться от приема простых углеводов и соли, пить больше жидкости, в том числе чай, морсы, компоты и отвары трав.
Специалисты рекомендуют исключить из рациона тяжелые продукты: бульоны из мяса, фасоль, бобы, горох, нут, грибы. Щавель, шпинат и виноград могут спровоцировать ухудшение состояния. Сладости следует заменить сухофруктами или фруктами, а на второе употреблять вареное или тушеное постное мясо или рыбу. Во время диеты при ревматизме суставов необходимо употреблять достаточное количество белка.
Методы лечения ревматизма
Осложнения
Лечение ревматизма суставов должно происходить без промедления. Хроническая форма болезни может стать причиной появления осложнений, которые существенно повлияют на здоровье человека. Хронический ревматизм может привести к следующим последствиям:
- Миокардит – воспаление сердечной мышцы;
- Кардиосклероз – замещение мышечной ткани сердца на соединительную, что ухудшает кровообращение, провоцируя появление отеков и перегружая печень;
- Перикардиты, проявляющиеся болью и шумами в сердце;
- Ревмоплеврит – воспаление плевры – оболочки, покрывающей легкие;
- Кожные поражения. Ревматизм проявляется характерными ревматическими узелками или эритемой;
- Если болезнь добирается до нервных тканей, то у пациента возникают спазмы мышц, которые он не может контролировать.
Ревматизм суставов – серьезное поражение, которое необходимо лечить, пока изменения не затронули остальные органы. Лечение должно проходить комплексно, чтобы максимально быстро устранить признаки патологии и не допустить появление осложнений. Особенно аккуратными следует быть беременным женщинам – недуг негативно отражается на состоянии ребенка и матери.
Источник