Доа межфаланговых суставов лечение
Межфаланговый деформирующий остеоартроз (ДОА) — это довольно распространенное заболевание, поражающее дистальные, проксимальные сочленения пальцев, пястно-фаланговые суставы кистей рук, мелкие суставы стопы. Дегенеративно-дистрофический процесс в них наблюдается несколько реже артроза крупных сочленений и составляет примерно 20% от всех случаев ДОА.
Как правило, патологические изменения в суставах развиваются у женщин, находящихся в постклимактерическом возрастном периоде. Прогрессирование болезни нередко приводит к деформации пальцев и может окончиться ограничениями трудоспособности и самообслуживания.
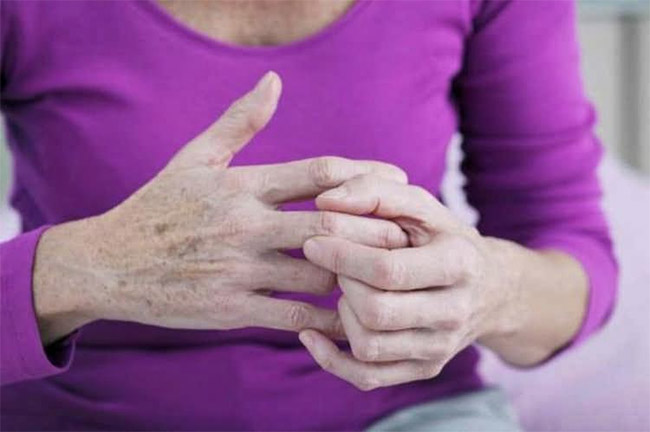
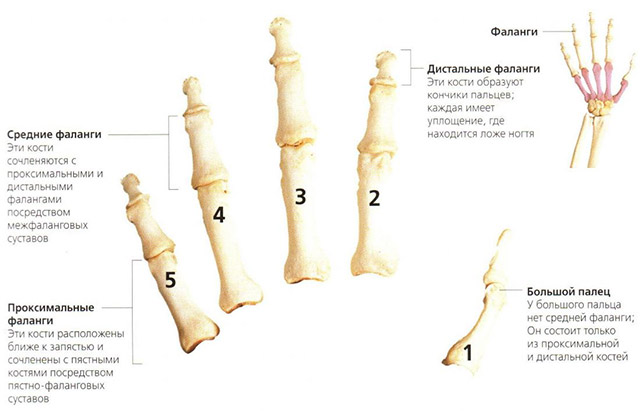
Строение пальцев, или отчего возникает боль
Межфаланговые суставы имеют шаровидную форму. Движения в них происходят вокруг единственной оси и имеют одну степень свободы (так называют плоскость, в которой может двигаться сустав).
Активное разгибание в проксимальном отделе полностью отсутствует. На дистальном участке оно ничтожно мало и возможно только под воздействием внешней силы (пассивное разгибание).
Поскольку межфаланговые сочленения имеют лишь одну степень свободы, их активные движения вбок ограничены и равны нулю. Однако, возможны незначительные пассивные боковые отклонения в дистальных суставах.
Боль при ДОА появляется при активном разрушении хряща, когда суставная щель сужается до минимума и фрагменты сочленения начинают соприкасаться в процессе сгибания. Формируются костные разрастания (остеофиты), которые могут разрушаться при движениях, что вызывает сильнейший дискомфорт.
Субхондральный склероз и смещение оси движений пальцев нередко сопровождают этот дегенеративный процесс, что еще больше усугубляет болевые ощущения.
Если лечение межфалангового остеоартроза не начато вовремя, происходит полное разрушение суставов и, как результат, потеря подвижности в них.
Причины заболевания
Остеоартроз чаше всего носит первичный характер, то есть развивается безо всяких видимых причин. Однозначных факторов, вызывающих его формирование, до сих пор не обнаружено. Существует предположение, что поражение сустава может иметь наследственный характер, особенно по женской линии.
Межфаланговый артроз почти всегда появляется в среднем возрасте. При этом провоцирующее влияние оказывают следующие факторы:
- нарушения обмена веществ (ожирение, сахарный диабет, недостаточность щитовидной железы);
- различные травмы (ушибы, переломы дистальных отделов конечностей);
- переохлаждение кистей рук и стоп;
- однообразные, монотонные движения, связанные с профессиональной деятельностью;
- климактерический период;
- заболевания инфекционного происхождения.
У пациентов, страдающих артрозом, нередко наблюдается нарушение выработки коллагена и другие сопутствующие расстройства метаболизма.
Симптомы и стадии
Поражение пястно-фаланговых или проксимальных межфаланговых суставов развивается медленно, ничем себя не проявляя в начальной фазе заболевания. Первые признаки недуга появляются лишь при разрушении сустава. Поэтому чем раньше выявлена патология, тем лучше для пациента. Своевременная диагностика повышает эффективность проводимого лечения и позволяет избежать операции.

Артроз межфаланговых суставов стопы и пальцев рук имеет несколько степеней развития:
- Начальная стадия. Для нее характерны слабовыраженные болевые ощущения в сочленениях, появляющиеся после нагрузки, и хруст при движениях. Уже на этой стадии появляются внешние признаки ДОА в форме узелков с тыльной стороны пальцев.
- Через несколько лет патология переходит во II стадию. Пациента начинают беспокоить постоянная боль в пальцах, хруст в суставах. Симптомы усиливаются в ночное время и могут сопровождаться чувством жжения и ощущением пульсации. Также отмечает отечность периартикулярных тканей, повышение местной температуры. Возможно развитие общего недомогания, появление лихорадки. Узелки становятся более заметными, палец отклоняется от оси и деформируется, начинают формироваться остеофиты.
- На III стадии симптомы становятся более отчетливыми. Болевой синдром носит постоянный характер, значительно усиливается при минимальных нагрузках. Пораженный сустав почти полностью разрушается, что приводит к искривлению пальцев, выраженному ограничению объема движений в них. В субхондральныъ костях появляются кисты, постепенно развивается склероз.
На третей стадии консервативная терапия практически не дает результатов. Единственным способом лечения становится операция.
Диагностика артроза межфаланговых суставов стопы и кистей рук
Межфаланговый ДОА имеет настолько яркую клиническую картину, что спутать его с другими заболеваниями сложно. Узелки Гебердена-Бушара формируются только в области проксимальных и дистальных межфаланговых сочленений. Другие суставы при этом не страдают.
Более точную картину заболевания можно получить с помощью рентгенологического обследования. Именно оно считается основным диагностическим методом при артрозе мелких костей стопы и кистей рук.
Показатели общего и биохимического анализов крови при ДОА чаще всего бывают близки к норме, поскольку остеоартроз не является воспалительным заболеванием.
Несмотря на то, что артроз межфаланговых суставов вызывает серьезные деформации, он способен в течение долгих лет находиться в вялотекущем состоянии и не влиять на активность и работоспособность пациента. Однако, для защиты сочленений и предупреждения их дальнейшего разрушения следует ограничить нагрузку на суставы, отказаться от однообразной физической деятельности и заняться лечением.
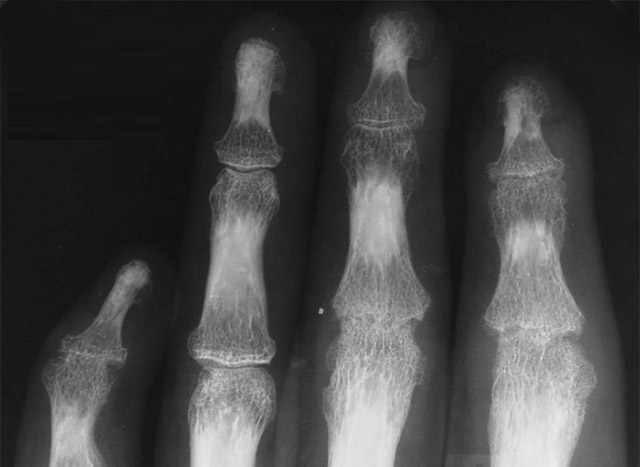
В запущенных случаях, особенно при наличии сопутствующих заболеваний, пациенту могут быть назначены дополнительные обследования. Особенно информативными являются магнитно-резонансная томография или ультразвуковое исследование. Такая диагностика позволяет получить более детальную информацию о состоянии внутрисуставных структур, в том числе, костей и поверхностей хряща.
Методы терапии
Лечение ДОА следует начинать с консультации специалиста, который на основании собранного анамнеза, осмотра и анализа результатов рентгенограммы,назначит необходимые лекарства и процедуры.
Терапия межфалангового артроза должна быть комплексной и включать в себя как лекарственные препараты, так и физиотерапию, лечебную гимнастику, диету и рецепты нетрадиционной медицины.
Начиная борьбу с заболеванием, необходимо помнить, что остеоартроз, сколько ни лечи, окончательно ликвидировать не удается. Ведь эта болезнь сопровождается изменениями в суставных структурах, которые исправить невозможно. Но с помощью правильно подобранной терапии можно уменьшить выраженность симптомов и повысить качество жизни человека.
Медикаментозная терапия
При назначении лекарственных препаратов доктора учитывают множество моментов: причину развития артроза, наличие или отсутствие сопутствующих заболеваний, степень разрушения суставов.
Как правило, в схему специфического лечения включают следующие группы препаратов:
- Нестероидные противовоспалительные средства (НПВС) — Вольтарен, Метиндол, Кетонал, Мовалис, Ибупрофен, Индометацин. Эти лекарства быстро уменьшают боль, снимают отек и воспаление.
- Сосудорасширяющие средства. В эту группу входят Агапурин, Трентал, Пентилин, Флекситал, Теоникол. Лекарства улучшают кровообращение в суставной области, снимают напряжение мышц, расположенных вблизи. Сосудистые препараты назначаются с осторожностью людям с низким артериальным давлением, при повышенной кровоточивости.
- Хондропротекторы. Предназначены для восстановления пораженных суставов и профилактики их дальнейшего разрушения. Для получения стойкого результата лекарства необходимо принимать длительно — не менее 4—6 месяцев. Общий курс лечения занимает несколько лет. В аптеках представлен большой выбор хондропротекторов: Терафлекс, Хондроксид, Структум, Дона. Сделать правильный выбор поможет лечащий врач.
Отдельно нужно упомянуть Гиалуроновую кислоту. Это средство также используется в виде инъекций в область сустава, но только в период ремиссии болезни. - Средства для местного применения — Димексид, Бишофит, Вольтарен, Финалгель, Никофлекс, Апизатрон.
- Глюкокортикостероидные гормоны. Наиболее эффективны из всех препаратов, обладающих противовоспалительным действием, поэтому назначаются только в период обострения. При межфаланговом остеоартрозе применяются в виде внутрисуставных инъекций. Чаще всего назначают уколы Дипроспана или Гидрокортизона.
Физиолечение
В период обострения хороший результат показали аппликации озокерита, парафина на пальцы рук и стоп. Процедуры восстанавливают микроциркуляцию, уменьшают боль и устраняют воспаление.
В период ремиссии эффективны следующие физиотерапевтические процедуры:
- магнитотерапия;
- УВЧ-лечение;
- лазерное воздействие;
- акустическо-волновая терапия;
- воздействие холодом.
Все эти мероприятия направлены на закрепление результатов лечения и предотвращение рецидивов.
Гимнастика и массаж
ЛФК является одним из вспомогательных методов терапии остеоартроза межфаланговых суставов. Она улучшает кровообращение, устраняет отеки и восстанавливает подвижность сочленений. Кроме того, зарядка укрепляет мышцы и препятствует развитию контрактур.

Для упражнений можно использовать резиновый мячик, который сжимают/разжимают в кулаке. Помогает постукивание кончиками пальцев по столу, вязание, вышивание.
Для мелких суставов стопы идеальным вариантом будет легкий массаж. Процедура также улучшает кровоснабжение и устраняет застойные явления в тканях. Массажные движения должны быть мягкими и аккуратными, чтобы дополнительно не повредить больной сустав. Мануальное воздействие лучше выполнять с нанесением лечебного крема.
Диета
Правильное питание способствует устранению признаков остеоартроза мелких суставов конечностей. В продуктах должно быть достаточное количество витаминов и микроэлементов. При их дефиците рекомендуется принимать аптечные поливитаминные комплексы.

При составлении рациона рекомендуется обратить внимание на следующие моменты:
- обязательно снизить количество соли и маринадов;
- ограничить употребление жирной пищи, углеводов и консервантов;
- исключить алкоголь.
Диета должна способствовать снижению массы тела, поскольку ожирение является одним из факторов, провоцирующих развитие ДОА.
Народные средства
Рецепты нетрадиционной медицины эффективны только в том случае, если они дополняют назначенное врачом медикаментозное лечение и физиопроцедуры. Особенно хорошо народные средства помогают на ранней стадии недуга.
Отличный обезболивающий и противовоспалительный эффект дают ванночки из отвара лекарственных трав. Для лечения можно использовать березовые почки, собранные ранней весной, ветки калины. Из овсяных хлопьев готовят густой отвар, который не процеживают. В него опускают кисти рук или стопы и держат до полного остывания. Делать процедуру лучше вечером.
При выраженных болях хорошо помогают спиртовые растирания. Лекарство готовят из цветков сирени, одуванчика или каштана. Можно использовать корень лопуха или траву сабельника. Лечение должно быть длительным.

Приготовленные спиртовые настойки можно использовать для компрессов. Хорошим обезболивающим и противовоспалительным эффектом обладает кашица из сырого позеленевшего на солнце картофеля.
Очень популярны компрессы из листьев капусты или лопуха. Приготовление ингредиентов не занимает много времени, а эффект от процедур всегда очень хороший.
Неплохой результат дает массаж с использованием подогретого меда. Такое лечение устраняет боль и отек, улучшает кровообращение и напитывает пораженные ткани суставов витаминами и микроэлементами. Для этого мед смешивают с солью в пропорции 5 : 1 и аккуратными движениями втирают в пальцы кистей рук или стопы. Состав оставляют на 15 минут и смывают теплой водой.
Оперативное лечение
При ДОА третьей степени, когда консервативная терапия не приносит облегчения, пациенту рекомендуется операция. Эндопротезирование позволяет на 13–15 лет забыть о проблемах с суставами и вести полноценный образ жизни.
Меры предупреждения остеоартроза
Чтобы не допустить развитие ДОА, рекомендуется соблюдать следующие простые правила:
- Ежедневно выполнять гимнастику и легкий массаж для пальцев.
- Вести здоровый образ жизни.
- Добавить в меню витамины, продукты с повышенным содержанием кальция и коллагена (холодцы).
- Избегать стрессовых ситуаций и переохлаждений.
Заключение
Диагностировать и лечить межфаланговый остеоартроз необходимо на ранних стадиях. Чем позже начата терапия, тем сложнее будет справиться с недугом. Пациент должен быть готов в течение многих лет выполнять все рекомендации врача. Только тогда можно гарантировать улучшение самочувствия и предотвращение дальнейшего разрушения суставов.
Источник
«Вот уже который месяц боли в колене к вечеру», «… когда засыпаю не могу уложить ногу, натираю разными мазями, ничего не помогает…», «болит спина, сил никаких нет…» — это типичные жалобы, с которыми обращаются к лечащему врачу. Таких пациентов врач определяет «с порога», обычно это щадящая походка, трость в руках, потирание больных суставов….
Многие с этим живут долгие годы, особенно в пожилом возрасте. Боли в тазобедренных суставах, боли при ходьбе в голеностопном суставе, боли в кистях рук, в плечах при движении. Все это можно отнести к хроническим изменениям в суставах, которые объединены одним диагнозом — деформирующий остеоартроз или остеоартрит. По официальным данным, во всем мире болеют 5-7 процентов мужчин и женщин. Мужчины заболевают раньше, в возрасте 45 лет, женщины после 55 лет, это связано с гормональными особенностями, женщины чаще заболевают после климакса.
Что происходит с суставами при остеоартрозе
В норме хрящи, покрывающие суставные поверхности, эластичные, они активно обновляются, выдерживают большие нагрузки. Это достигается тем, что молекулы хряща насыщены водой. С возрастом все меняется, снижается эластичность, организм теряет жидкость, «усыхает».
Уменьшается количество смазки внутри сустава, меньше обновляется хрящ. При интенсивных нагрузках, травмах случаются микропереломы, надрывы связок, на хряще образуются эрозии. Нагрузку может давать и лишний вес, который усиливает давление на суставы. Переохлаждение, артриты в прошлом дают повреждение костной и хрящевой ткани. Остеопороз (вымывание кальция из костей) также усиливает явления артроза.
Любое нарушение целостности костной и хрящевой ткани вызывает воспалительный процесс, а воспаление способствует разрастанию костной ткани, но уже неправильному. Это хорошо заметно на фалангах пальцев пожилых людей — становятся видны «косточки», по научному, узелки Гебердена. Крупные суставы тоже часто деформируются, подвижность в них уменьшается, задействуются и окружающие ткани, сухожилия и даже мышцы. И вот такой пораженный сустав уже не может функционировать нормально, утром очень трудно «расходится», вечером усиливается боль, отёк. При обострении появляются признаки артрита – т.е. активного воспаления.
Диагноз очевиден. Деформирующий остеоартроз отличается от ревматоидного артрита, артритов при аутоиммунных заболеваниях или реактивных артритов тем, что изменения в крови минимальны. Тут нет аутоиммунного компонента. Основные тесты, которые мы используем для выявления воспаления в общем анализе крови – это скорость оседания эритроцитов (СОЭ), количество лейкоцитов. В биохимическом анализе крови назначают такие тесты как С-реактивный белок, ревматоидный фактор, при остеоартрозе они почти не отличаются от нормы.
Обязательно назначается рентгенологическое исследование сустава, чтобы выявить стадию заболевания. Потому что изменения в суставе могут не соответствовать симптомам заболевания. Тяжелые изменения в суставе могут протекать почти без боли, в то же время пациент может жаловаться на сильные боли, хотя в самом суставе изменения минимальны. Чтобы выявить нарушения связочного аппарата, воспаление синовии – суставной оболочки, назначают УЗИ сустава. КТ или МРТ назначают для уточнения изменений. А также когда требуется хирургическое вмешательство.
Поражаться могут разные суставы, как крупные – тазобедренные, коленные, плечевые, локтевые, так и мелкие суставы – кистей и стоп. Зависит от того, какой сустав был перегружен. Если лишний вес – больше страдают суставы ног, тазобедренные, позвоночник. Если нагрузка на кисти рук при работе, поражаются фаланги пальцев и лучезапястный сустав.
Лечение остеоартроза
Основные цели лечения – сохранить и улучшить функции суставов, уменьшить боль. На начальном этапе это терапевтическая помощь, по мере прогрессирования требуется помощь физиотерапевтов, врачей ЛФК, хирургов и ортопедов.
Для больного важно снизить нагрузку на пораженный сустав, обязательно снизить массу тела, при ходьбе лучше использовать трости, ходунки.
ЛФК (лечебная физкультура) – просто необходима для суставов. Существует много разных систем для укрепления мышц и для увеличения подвижности. Конечно, если болят суставы, без специальных упражнений никак нельзя. Много упражнений для суставов и в восточной традиции, например Дарума-тайсо – одна из эффективных и простых систем.
Как вспомогательное и отвлекающее средство используют согревающие или противовоспалительные мази и гели, такие как капсикам, быструм-гель, фастум-гель. Полностью вылечиться ими невозможно, но облегчить состояние они могут. Из старых проверенных методов помогают компрессы с димексидом, особенно в первые дни при обострении.
При болях врач назначает приём группы нестероидных противовоспалительных препаратов в таблетках и инъекциях. В виде уколов чаще – диклофенак, кетопрофен. В таблетках или капсулах – кетопрофен, нимесулид, ибупрофен и более современные препараты – нальгезин, дилакса. НПВП приходится принимать длительно, но нужно не забывать о том, что длительный приём может спровоцировать язву слизистой оболочки желудка и ДПК и кровотечения из этих язв. Поэтому обычно приём НПВП совмещают с приемом препаратов группы омепразола (рабепразол, пантопразол) или антацидов (альмагель).
Длительными курсами от 2 до 6 месяцев принимают хондропротекторы. Это препараты, содержащие хондроитин и глюкуроновую кислоту – строительные материалы для хряща (артра, дона, алфлутоп). Это могут быть лекарственные препараты или БАДы (биологически активные добавки). Могут быть препараты как в таблетках, так и в инъекциях. Хирурги делают инъекции хондропротекторов в суставы.
Эффективность хондропротекторов наукой не доказана. Из своего опыта могу сказать, что людям с сердечными заболеваниями, особенно принимающие сложные схемы препаратов, лучше от них отказаться. Остальным же неплохо принимать 1-2 курса в год, особенно тем, кто страдает дефектом соединительной ткани, при условии, что они сами видят эффект от лечения.
Как вспомогательное противовоспалительное средство используют гормоны – глюкокортикоиды, чаще всего в виде инъекций в суставы.
При интенсивных болях врач назначает комбинированные препараты типа пенталгина. При неэффективности этих препаратов, выписывают более сильные опиоидные анальгетики (трамадол, золдиар).
Физиотерапия, в частности ультразвук, согласно исследованиям наиболее эффективная процедура для лечения остеоартроза. С его помощью разбиваются маленькие наросты на поверхностях суставов и отложения солей. Для противовоспалительного эффекта ультразвук делают с гормональными мазями.
По результатам тех же исследований магнит малоэффективен, а во многих случаях и вреден, особенно для людей в возрасте. Его частое и бесконтрольное применение может стимулировать онкологический процесс.
Диета направлена на снижение избыточной массы тела. Также она должна включать вещества, содержащие хондропротекторы — хрящи, особенно рыбные, желе, холодец.
Хирургическое лечение остеоартроза — это эндопротезирование, то есть замена сустава. Показаниями к операции может быть нарушение функции сустава, выраженность болей, которые не проходит при лечении физиотерапией, анальгетиками.
Многое в плане здоровья суставов зависит от нас, нужно не лениться делать гимнастику, следить за своим весом, щадить свои суставы, вовремя обратиться к врачу, пройти обследование и начать лечение.
Будьте здоровы!
Автор: врач-терапевт Логинова Мария Павловна
Источник