Диета при лечении поджелудочной железы при обострении
Воспаление поджелудочной железы или панкреатит ежегодно выявляется более чем у 50000 тысяч россиян. Острый панкреатит характеризуется высоким уровнем летальности – 20-25%. Своевременное лечение и правильное питание в значительной мере снижают риски для здоровья и жизни человека.
Воспаление поджелудочной железы и основные виды лечения
Такой небольшой орган, как поджелудочная железа играет огромную роль в общей работе всей пищеварительной системы. Выделяя особые ферменты, железа регулирует процесс метаболизма. При нарушениях в работе органа происходит сужение желчных протоков, что приводит к разрушению тканей железы под действием собственных ферментов, то есть к фактическому самоперевариванию. Причинами развития панкреатита чаще всего выступают неправильное питание, алкоголь, травмы и лекарственная терапия определенными препаратами.
В процессе лечения наряду с приемом лекарственных средств важную роль играет правильно подобранная диета с учетом индивидуальных особенностей пациента и общей клинической картины.
Специфика диеты при обострении поджелудочной железы
Главная задача диеты при панкреатите в период обострения поджелудочной железы – это уменьшение выработки ферментов, влияющих на ткани железы, поэтому к продуктам, употребляемым в этот период, предъявляются следующие требования:
- пониженное содержание жиров и сахара;
- небольшая энергетическая ценность;
- малое количество грубой клетчатки;
- отсутствие пищевых приправ и специй;
- низкое содержание углеводов;
- термическая обработка на пару, в духовке или при варке.
В период обострения болезни врачи рекомендуют полное голодание с последующим введением в рацион отваров и овощных бульонов. На 3-4 сутки разрешаются каши, сваренные на воде или разведенном молоке. Одно из главных условий питания при панкреатите – это измельчение пищи. Помимо этого порции должны быть уменьшены, а частота их приема доведена до 5-6 раз в день.
Что можно есть при обострении поджелудочной железы
Несмотря на ряд ограничений, диета, назначаемая больному панкреатитом довольно разнообразна. Рацион особенно богат белком, так как его расщепление оказывает на железу значительно меньшую нагрузку, чем утилизация углеводов.
Итак, что же можно кушать при обострении поджелудочной железы?
- Мясо и рыбу с пониженным содержанием жиров. Это может быть индейка, говядина, курица или крольчатины. Из рыбы, лучше всего отдать предпочтение, треске, сазану, щуке и минтаю. Все продукты должные пройти термическую обработку на пару или в духовке и подаваться в качестве суфле, паштета, котлет и тефтелей, то есть в протертом или перемолотом виде.
- Яйца. Диета при панкреатите предусматривает блюда из яиц за исключением жареной яичницы. Оптимальный вариант – это паровой белковый омлет. Куриные яйца лучше заменить на перепелиные, так как белок последних усваивается значительно легче.
- Молочные и кисломолочные продукты. Творог, ряженка, кефир, сметана и йогурт вводятся в рацион больного при условии пониженного содержания жиров (не более 1-1,5%). Творог допустим к употреблению, если он свежий или приготовлен на пару в виде пудинга. Цельное коровье молоко при обострении поджелудочной железы переносится организмом тяжело. Лучше всего заменить его на разбавленное или на козье молоко, которое гипоаллергенно.
- Злаковые культуры. Сваренные на воде каши рекомендуется вводить в рацион уже в первые дни после прохождения острой фазы заболевания. Греча, рис и манка наиболее благоприятно действуют на желудок не вызывая негативных реакций со стороны органа поджелудочной железы. Что касается хлеба, то пшеничные сорта лучше на время исключить из меню, в крайнем случае, заменив их сухарями или галетами.
- Напитки. Нормальная работа пищеварительного тракта невозможна без достаточного количества жидкости. При панкреатите необходимо употреблять не менее полутора литров минеральных вод в сутки. Благоприятное воздействие оказывают кисель, отвары из шиповника или отрубей, травяные чаи. Очень полезен при панкреатите цикорий, обладающий желчегонным действием.
- Орехи и семечки. После периода длительной ремиссии допускается ввод в рацион грецких орехов, каштанов или кешью. Они содержат минимум клетчатки и в небольших количествах не увеличивают нагрузку на железу.
Овощи и фрукты при воспалении поджелудочной железы
Основу меню больного панкреатитом составляют белок в виде мяса и сложные углеводы в виде овощей и злаков. В период обострения заболевания овощи вводятся в виде протертых супов без добавления специй и приправ. Во время лечебной диеты допускается употребление небольшого количества сырой тертой моркови. Но в большинстве случаев овощи запекаются, варятся или обрабатываются паром. Оптимальным выбором для меню больного панкреатитом являются:
— кабачки,
— картофель;
— свекла,
— тыква;
— сладкий перец;
— цветная капуста.
С осторожность вводятся в рацион такие виды овощей, как:
— белокочанная капуста,
— горох,
— зеленый горошек,
— молодая фасоль;
— помидоры;
— огурцы.
Овощи могут быть как гарниром, так и самостоятельным блюдом, представленным в виде пюре, пудингов или суфле. В таком виде они будут усваиваться значительно легче и безопаснее для пораженного органа.
Что касается фруктов, то большинство видов содержат грубую клетчатку, которая затрудняет пищеварительный процесс, а также кислоту и сахар, увеличивающий нагрузку на поджелудочную железу. На второй неделе после ремиссии в рацион можно ввести:
— яблоки сладких сортов;
— груши;
— абрикосы;
— папайю.
Все фрукты перед употреблением необходимо очистить от кожуры.
Ягоды врачи разрешают вводить в меню только в случае длительной ремиссии и в небольшом количестве. Свежими можно употреблять голубику, чернику, черешню. Смородину, крыжовник, сливы, малину и клубнику лучше всего ввести в рацион в виде компотов.
Запрещенные продукты при обострении поджелудочной железы
Диета при панкреатите не подразумевает однообразного и «скучного» питания. Однако существует ряд продуктов, способных нанести вред и свести на нет все усилия по восстановлению функций поджелудочной железы. В этот перечень входят:
- мясные, грибные и крепкие овощные бульоны;
- жирные сорта мяса (гусь, утка, баранина) и субпродукты;
- жирная рыба (сельдь, семга, угорь);
- рыбные консервы и икра;
- колбаса, сало;
- копченые и острые сыры, плавленые сырки;
- жареные блюда;
- копчения;
- некоторые бобовые культуры (чечевица, кукуруза, горох);
- редис, лук, чеснок, репа, щавель, листовой салат;
- яблоки кислых сортов;
- газированные напитки;
- какао и шоколад;
- сдоба;
- мороженое;
- кофе и крепкий чай;
- приправы и специи;
- алкоголь.
Многие задаются вопросом можно ли употреблять мед в период ремиссии болезни. Понятно, что в острой фазе заболевания мед категорически противопоказан, так как провоцирует выработку инсулина поврежденной железой. Но после длительной ремиссии врачи позволяют понемногу вводить мед в рацион. Однако суточная доза не должна превышать 40-50 грамм. Безопаснее всего употреблять мед, добавляя его в компоты, творог или пудинги.
Диета при обострении поджелудочной железы: временно или навсегда?
Правильное питание – это такой же по значимости фактор для излечения больного панкреатитом, как и медикаментозное лечение. Рацион и диета напрямую влияют на состояние пораженного органа. При соблюдении правильного режима питания ремиссия наступает уже через 7-10 дней. Однако это не означает, что через месяц пациент может позволить себе вернуться к обычному питанию, как до обострения. Для предотвращения рецидивов человеку придется пересмотреть и откорректировать не только свой рацион, но и образ жизни. Алкоголь, курение, фаст-фуд, обилие сладкого, жирная и острая пища – все это способствует скорому возвращению в стены лечебного учреждения.
Источник
Что можно есть при панкреатите?
При появлении дискомфорта в животе, в области желудка нужно сразу отказаться от тех продуктов, которые противопоказаны при панкреатите – это все жирные продукты, кислые, соленые, острые, газированные напитки и консервы. В диете таких продуктов просто нет.
Пища диеты при панкреатите должна быть разнообразной и содержать все полезные вещества:
- Белок – до 90 грамм ежедневно;
- Углеводы – до 75 грамм;
- Жиры – до 40 грамм, желательно растительного происхождения.
В рацион питания при панкреатите должны входить все полезные микроэлементы: калий, кальций, фосфор, магний, железо, весь впектр витаминов и пр. Диете должна помогать организму повышать иммунитет и бороться с патологиями внутри железы.
Рацион при панкреатите должен быть полноценным, но все продукты готовятся только путем варки, тушением, на пару, запеканием. Никакой жареной пищи в питании и диете быть не должно.
Поджелудочная железа у взрослых
Причин возникновения воспаления поджелудочной железы у взрослых – огромное множество.
Основными являются:
- Неправильное питание;
- Переедание;
- Употребление алкоголя;
- Наличие иных заболеваний желудочно-кишечного тракта;
- Инфекционные болезни;
- Малоподвижный образ жизни;
- Пониженный иммунитет;
- Сбои в работе гормональной и эндокринной систем и пр.
В соответствии с основной причиной возникновения панкреатита медики различают виды болезни:
- Алкогольный – основная причина алкоголь;
- Лекарственный – хаотичный или длительный прием лекарств;
- Билиарный – возникает как следствие желчекаменной болезни;
- Кальцинированный – избыток соли в организме и пр.
Все заболевания поджелудочной железы объединены в общую группу – панкреопатию.
При любом виде панкреопатии назначают диету при помощи тестов и другим методов дифференциальной диагностики – лабораторной (анализы) и инструментальной (УЗИ, рентген, лапароскопия, эндоскопия и пр.). Особенно диета становится строгой при обострении болезни.
Что кушать, когда обострение?
В период обострения заболевания врач назначает голод на 2-3 суток. эта диета называется стол № 0. В это время пациент может пить только щелочную негазированную воду – до 2 литров в день.
Если стадия панкреатита тяжелая, то проводится экстренная операция по удалению части или всей железы, камней из желчных путей и пр. До и после операции пациент также не должен ничего есть и придерживать диеты стола № 0. Все полезные микроэлементы, необходимые организму пациента, врач назначает путем внутривенных капельниц или инъекций.
Если даже оперативное вмешательство не показано, все равно голод – это тот период, когда доктор купирует боль и дает железе отдохнуть от пищеварительных процессов. Поэтому при хронической форме панкреатита, при обострениях, так или иначе, придется поглодать.
Меню
Затем после купирования боли и голода при панкреатите пациенту разрешают пить отвары шиповника, ромашки и других трав, имеющий противовоспалительное, антисептической, антимикробное действие. Спустя 2-3 дня рацион диеты расширяется вегетарианскими бульонами, чуть позже в диете появляются пюре, мясные или рыбные нежирные бульоны.
При положительной динамике выздоровления рацион расширяется и пациенту назначается диета – стол № 5, которая состоит из каш, овощных пюре, нежирных бульонов, приготовленной на пару рыбе или диетическом мясе, фруктов и овощей.
Условия приема пищи при диете должны соответствовать критериям:
- Пища должна быть размельченной;
- Подаваться при температуре 37 градусов;
- За один раз пациент может употребить не более 200 грамм продуктов;
- В течение дня можно есть 5-6 раз без перекусов и запиваний.
Даже размельченную пищу при панкреатите пациент должен тщательно прожевывать. Соблюдая все правила диетического питания при панкреатите, пациент максимально поможет своей поджелудочной железе восстановиться и начать нормально функционировать.
Конечно, при самой тяжелой некрозной стадии, когда единственным эффективным методом лечения является операция по удалению железы, пациент садится на строгую диету пожизненно.
Во время лечебного процесса диета – основное условие эффективного лечения. Без соблюдения диеты никакие медикаменты не помогут восстановиться этому важному органу.
Как питаться после прохождения основного курса лечения панкреатита, вам расскажет ваш лечащий врач. Но, как правило, схема и рацион питания при диете остаются неизменными, даже когда панкреатит отступает.
Ведь спровоцировать новый приступ и обострение панкреатита легко – достаточно один раз позволить себе, к примеру, жареную или жирную пищу. Тогда диета становится неэффективной, и панкреатит возвращается новым приступом и обострением.
Вся информация предоставлена сайтом https://NetGastritu.com
С уважением.
Источник
Добрый день, дорогие читатели!
Диета при обострении поджелудочной железы играет большую роль в регенерации. Диета, которая снимает обострение поджелудочной железы, предписывается лечащим врачом.
В остром периоде особенно важно следовать его указаниям – это минимизирует риск рецидива и быстро снимает боль.
И если вы будете следовать таким инструкциям, как тип жизни, обострений проблем с поджелудочной железой можно избежать в будущем.
Питание при обострении
В случае обострения панкреатита рекомендуется щадящее питание не менее 12 месяцев. За такой длительный период функции органов брюшной полости практически полностью восстанавливаются, а организм человека привыкает к правильному питанию. Этот режим позволяет избежать рецидивов в будущем.
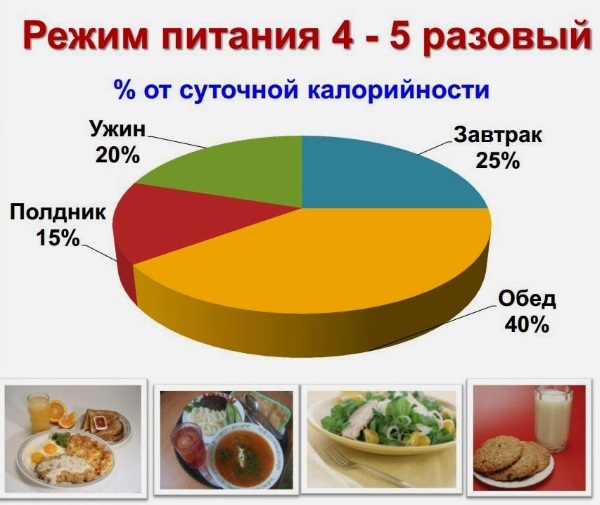
Впервые после обострения панкреатита пациентка показана диету № 5, которая согласована с лечащим врачом в отношении специфичности и переносимости определенных продуктов.
Пищевые аспекты:
- обострение с панкреатитом обострение с панкреатитом дробление пищи до 6 раз в день;
- небольшое количество порций;
- временный прием между приемами пищи 3-4 часа;
- теплая еда;
- небольшое количество соли;
Ни при каких обстоятельствах вы не можете переедать. Если у взрослого человека обострился панкреатит, лучшим решением будет госпитализация. Согласно больничным критериям, диета будет безоговорочно соблюдаться при малейшем расстройстве пищевого поведения.
Что можно есть при обострении поджелудочной железы
Несмотря на множество ограничений, диета, назначаемая больному панкреатитом, довольно разнообразна. В частности, в рационе содержится белок, так как его расщепление вызывает гораздо меньшую нагрузку на железу, чем употребление углеводов.
Так что же можно есть при обострении поджелудочной железы?
Нежирное мясо и рыба. Это может быть индейка, говядина, курица или кролик. Из рыбы лучше всего предпочитать треску, карпа, щуку и минтай.
Все продукты, должны быть приготовлены на пару или в духовке и поданы в суфле, пасте, фрикадельках и шариках, то есть в измельченном виде.
Яйца. Диета поджелудочной железы включает блюда из яиц, за исключением жареных яиц. Хороший выбор — паровой белковый омлет. Лучше заменить куриные яйца на перепелов, потому что белок последних усваивается гораздо легче.

Молочные и кисломолочные продукты. Творог, квашеное молоко, кефир, сметана, и йогурт вводятся в рацион пациента по критериям пониженной жирности (не более 1-1,5%). Творог приемлем, если он свежий или приготовленный на пару в форме пудинга. Все коровье молоко при обострении поджелудочной железы трудно усваивается организмом. Лучше всего заменить его на разбавленное или козье молоко, которое является гипоаллергенным.
Зерновые культуры. Рекомендуется вводить вареные овсянные хлопья в рацион в первый день после острой фазы заболевания. Гречка, рис и манная крупа более благоприятно воздействуют на желудок, не вызывая плохой реакции органа поджелудочной железы. Что касается хлеба, то лучше временно исключить из меню все виды пшеницы, или поменять их на сухари или печенье.
Напитки. Нормальная функция пищеварительного тракта невозможна без достаточного количества воды. Для панкреатита необходимо использовать как минимум полтора литра чистой воды. Минеральная вода, желе, отвары из роз или отрубей, травяные чаи оказывают хороший терапевтический эффект. Очень хорошо при панкреатите пить цикорий, который оказывает желчегонное действие.

Орехи и семена. После периода длительной ремиссии в рацион могут быть введены грецкие орехи, каштаны или кешью. Они содержат минимум клетчатки и в небольших количествах не увеличивают нагрузку на железу.
Что исключить из диеты
Чтобы предотвратить переход острого панкреатита в приобретенную стадию, необходимо составить список пищевых ограничений, из-за боязни продуктов, стимулирующих активную работу поджелудочной железы и с учетом личной непереносимости продукты, запрещенные панкреатитом.
Продукты, запрещенные панкреатитом
Из ежедневного рациона нужно полностью исключить:
- жирное мясо, сало и некоторые виды рыб (кефаль, лосось, сом, карп, палтус), а также икра;
- свиной жир и баранина;
- ржаной хлеб;
- мясные субпродукты (колбаски, рулеты, колбаски, колбасы и т. д.) и колбасы;
- консервы, соленья, соленья;
- молотые специи, приправы и специи;
- некоторые виды овощей (редька, брюква, редька, лук и чеснок, а также белокочанная капуста, грибы и бобовые с высоким содержанием твердой клетчатки);
- кислые фрукты;
- апельсин, лимон, мандарин и другие виды цитрусовых;
- цукаты;
- сгущенное молоко;
- сметана, простокваша и жирные сливки;
- газированные и кофейные напитки;
- шоколадные изделия, торты, пирожные, торты, мармелад, карамель, конфеты и другие сладости.

Совет! От нездоровой пищи (картофель фри, хот-доги), картофеля фри, крекеров, соленых орехов лучше отказаться навсегда, чтобы избежать обострения заболевания.
Кроме того, вы должны ограничить потребление алкоголя (не только крепких напитков, но и слабоалкогольных коктейлей).
Алкоголь может вызвать сокращение сфинктера Одди (клапанное устройство, которое обеспечивает движение ферментов в пищеварительном тракте и предотвращает немедленное высвобождение переваренной пищи).
После приема «горячий» клапан может не открыться вовремя, а пищеварительный сок будет заблокирован в протоках, что станет условием обострения приступа и неприятных последствий.
Список продуктов для панкреатита
В течение первых 2-3 дней голода и питья назначают с выраженным воспалительным процессом. Количество используемой воды, частота введения, объем каждой используемой порции определяется врачом в зависимости от тяжести состояния пациента. Ориентировочный суточный объем — 2,5 л.

Категорически не рекомендуется газированные, жареные или холодные напитки — температура воды должна быть комфортной, не раздражать слизистую оболочку. Если больная женщина может пить, повторной рвоты нет, разрешается:
- минеральная щелочная вода (Боржоми, Славяновская, Смирновская) в теплой форме без газа;
- слабый чай;
- компоты;
- желе.
Пейте несколько глотков, но часто.
Если из-за тяжести состояния пациента необходимо продлить режим питья более чем на 3 дня, если возникают диспепсические симптомы, и лечение следует продолжать в хорошем терапевтическом отделении, следует вводить внутривенно глюкозу и витамины.
Расчетное ежедневное обозрение меню
Сырая диета — это не предложение. Из разрешенного товара вы можете приготовить много острых и необходимых блюд. Прежде чем применять сбалансированную диету на каждый день, необходимо проконсультироваться с врачом и учесть все его инструкции.
Но если не получается связаться со специалистом, облегчить этот процесс поможет примерное меню, в котором содержатся все необходимые продукты в приемлемых дозах и указаны рекомендуемые сроки приема.
1й завтрак (7.00 — 7.30) пудинг из манной крупы
Первый завтрак должен быть легким, но и питательным, чтобы обеспечить организм необходимой энергией. Это может быть слизистый суп, манная каша, творожная запеканка или рисовая каша с фруктами. Любителям сладостей обязательно понравится творог с вареньем. Напитки следует давать минеральной воде или слабому чаю (ромашка, мята или шиповник). Молоко можно добавить в чай.

2-й завтрак (9.00 — 9.30) запеченное яблоко
Второй завтрак включает в себя легкие закуски, чтобы пополнить свои силы, чтобы вы могли остановить свой выбор на запеченной груше или яблоке (без кожи), насладиться фруктовым желе, съесть небольшой банан или выпить йогурт.
Обед (12.00 — 12. 30) суп из перловой крупы с крекерами
Независимо от ваших диетических ограничений, самый приятный ужин должен состоять в лечении вашего панкреатита. Вы можете приготовить измельченный суп из перловой крупы с крекерами, картофельным картофелем (морковью) или картофельным пирожком. Вы можете есть обед с компотом или молоком.
Полдник (16.00 — 16.30) фруктовый мусс
Перед ужином вам обязательно нужно приготовить полдник, который может включать овсяное желе с сушеным куском хлеба, молочное желе, фруктовый мусс или творог.

Ужин (20.00 — 20.30) Гречка
Чтобы избежать нехватки питательных веществ, на ужин следует подавать гречку, манную крупу или рис, макароны с овощами или рыбные фрикадельки с овощным пюре. Свойство напитка — слабый чай, который можно разбавлять молоком. Последним пунктом вашей ежедневной диеты может быть полстакана обезжиренного кефира, который лучше пить перед сном.
Совет! При приготовлении пищи нельзя солить еду. Допускается добавление незначительной соли в пищу только перед подачей на стол, но ее объем не должен превышать 10 г в день.
Организму будет нужно время, чтобы оправиться от обострения, потому что диета панкреатита предпочтительно сопровождается длительным периодом (от 6 до 12 месяцев), строго следуя всем инструкциям и советам доктора.
Диетические ужесточающие рецепты
Картофельные шарики с курицей
Нам нужны: картофель, куриные грудки, морковь, зелень, лук, растительное масло.
Отварить куриную грудку и пропустить через мясорубку или блендер вместе с вареной морковью и небольшим луком.
Приготовить картофель и превратить его в пюре. Формируем круг пюре, в которое добавляем мелкий фарш, формируем шарик. Шарики помещаются в морозильник на полчаса.

Замороженные шарики помещают в пароварку или духовку. При выпекании в духовке шарики следует помещать в форму, предварительно смазанную небольшим количеством растительного масла. Разогрейте духовку до 220 ° С. При подаче посыпьте зеленью.
Жемчужный гриль
Нам понадобится: немного растительного масла, одна морковь, одна луковица, вода (около 0,5 л), один помидор.
Налейте воду в перловую крупу и варите 45 минут до кипения. Затем слейте лишнюю воду, добавьте каплю оливкового масла, оставьте ее под крышкой.
Обжарить нарезанный лук со столовой ложкой растительного масла, добавить тертую морковь, мелко нарезанный помидор, тушить около 10 минут на медленном огне под крышкой. Перловую крупу пропускают через блендер, добавляют тушеные овощи, объединяют и оставляют под крышкой еще на 5-6 минут.
Домашняя колбаса
Взять: 700 г куриной грудки, 300 мл сметаны, 3 яичных белка, немного соли, по желанию овощи.
Мы разрезаем сырую грудь и проходим через блендер до мягкого состояния. Добавить белок, немного соли, при необходимости — овощи.
Вылейте охлажденные сливки в полученную массу и замесите.

На прилегающей фольге отделяем третью часть мясного фарша, формируем колбаску, вытягивая края ниткой. Таким образом, мы приготовили три колбасы. Кипятим воду в большой сковороде, после кипячения уменьшаем огонь (чтобы вода не кипела, а поддерживала ее температуру). Мы помещаем колбасу в кастрюлю и кладем ее на блюдце сверху, чтобы они не появлялись. Варить час. Удалите отдаленную кастрюлю из кастрюли, охладите и затем удалите фольгу. Нарезать и подавать.
Диета после обострения заболевания
Диета после обострения панкреатита дает некоторое облегчение. Орехи, семена, макароны, масло и другие продукты вводятся в рацион пациента постепенно. Оно должно быть таким же, как и в период обострения заболевания, следить за частотой приема пищи и небольшим размером порции. Вы должны кушать каждые 3 часа, чтобы не смешивать различные виды жиров, белков и углеводов за один прием пищи.
После устранения острых симптомов панкреатита и соблюдения серьезной диеты клиент должен оставаться на диете № 5. При панкреатите, в результате которого началось нарушение работы эндокринной системы, по крайней мере, некоторые сладкие продукты, включая мед, запрещены.
Что можно есть при панкреатите, если симптомы обостренного проявления болезни прошли:
- макароны;
- сушеный хлеб;
- овсяные хлопья;
- ячмень;
- растительные масла;
- вареные или запеченные фрукты и овощи;
- желе и компоты;
- нежирные сорта мяса и рыбы;
- самые свежие кисломолочные продукты;
- семенника;
- масло сливочное.

Такие диетические продукты не подходят для случайного употребления. Масло следует употреблять в небольших количествах, добавляя в него хлопья из злаков, овощное рагу и т.д.
При выборе ядер в пищевом продукте стоит отдать приоритет белку. Супы и запеканки готовятся на базе. Кисломолочные продукты благотворно влияют на пищеварительный тракт. Как и в варианте с тяжелой формой заболевания, при исчезновении заболевания творог, кефир и другие кисломолочные продукты должны быть свежими и нежирными. Можно пить слабые чаи, отвары из трав, цикорий.
Чтобы болезнь не усугублялась снова, под запретом остаются следующие:
- кексы и пирожные;
- маринованные, молодые, жирные, копченые продукты;
- бобовые культуры;
- алкоголь;
- жирные виды сыра, колбасы;
- сливки, сливки;
- лук, чеснок, редис, щавель, ревень;
- финики, инжир;
- виноград, кислые яблоки, цитрусовые;
- все соусы и специи;
- газировка.

Сбалансированное питание при панкреатите улучшает пищеварительную систему человека, включая поджелудочную железу. Благодаря этому органы восстанавливаются равномерно.
Помощь на дому с обострением
В варианте острого воспаления помогут:
- полный отдых в период болей в почках;
- лед в зоне воспаления (желательно грелку с холодной водой);
- голод не менее 3 дней.
Полное воздержание от еды в течение этого периода позволит поджелудочной железе успокоиться, остановить выработку ферментов и, как следует, уменьшить острую, иногда невыносимую боль.
В первые дни к употреблению допускаются только следующие напитки и товары:
- слабый чай без сахара;
- бульон из дикой розы;
- негазированная минеральная вода;
- в исключительных случаях после голода разрешается скушать пирожные или печенье в небольших дозах.
Будьте здоровы!
Источник


